Холецистит у беременных: Нет такой страницы. Ошибка 404
Холецистит во время беременности — 2022
Холецистит у беременных — часто встречающееся осложнение третьего триместра. Одна из причин воспаления желчного пузыря — естественное изменение гормонального фона или прием гормональных препаратов для снижения риска спонтанного аборта.
Развитие патологии в большей степени возможно у женщин с заболеваниями гепатобилиарной и пищеварительной систем в анамнезе. Но также может развиться впервые, когда беременность обостряет ранее не проявляющиеся проблемы.
Заболевание проявляется острым болевым синдромом, дискомортом и чувством тяжести справа под ребрами. Сегодня рассмотрим характерную симптоматику, причины возникновения болезни, основные методы диагностики и лечения. А также рекомендации по профилактике для исключения рецидива.
Причины возникновения патологии
Обострение или возникновение холецистита при беременности связано с физиологическими особенностями организма в период гестации.
Меняющийся гормональный фон способствует сгущению желчи. Прогестерон, вырабатываемый яичниками, ответственный за протекание и развитие беременности, снижения частоты маточных сокращений. К сожалению, расслабляющее влияние прогестерона распространяется на все органы, проявляется снижением перистальтики, сокращений мышечных волокон гладкой мукулатуры. В том числе стенок желчного пузыря, что приводит к нарушению оттока или стазу желчи.
Прогестерон, вырабатываемый яичниками, ответственный за протекание и развитие беременности, снижения частоты маточных сокращений. К сожалению, расслабляющее влияние прогестерона распространяется на все органы, проявляется снижением перистальтики, сокращений мышечных волокон гладкой мукулатуры. В том числе стенок желчного пузыря, что приводит к нарушению оттока или стазу желчи.
При диагностированных до беременности хронических заболеваниях или дискинезии желчевыводящих путей, желчнокаменной болезни, вероятность обострения холецистита на фоне сгущения секрета вырастает в разы. Застой желчи приводит к ухудшению кровоснабжения тканей, развитию патогенных микроорганизмов, и образованию воспалительного процесса.
Из-за растущего плода происходит механическое смещение или сдавливание органов, что тоже отражается на их функциональности. К тому же, если у беременной имеются аномалии развития желчного пузыря или протоков, обострение бывает в 97% случаев.
Кратко резюмируя, основными провоцирующими факторами возникновения холецистита служат:
- аномалии развития органа;
- имеющаяся хроническая форма патологии или склонность к образованию конкрементов в желчном пузыре и протоках;
- нарушение оттока желчи из-за изменения гормонального фона, положении желчного пузыря, механической деформации.

Также обострению способствуют развитие инфекции из-за сбоя функций и наличия застойных явлений в ЖКТ.
Характерные признаки клинической картины
Чтобы вовремя обратиться к врачу, пройти лечение избежать осложнений, необходимо обратить внимание на следующие проявления обострения холецистита:
- длительный период токсикоза;
- дискомфорт и боль в области правого подреберья через некоторое время после еды;
- отрыжка с горьким привкусом во время приступов изжоги, появление горечи во рту;
- вздутие живота, возможно расстройство стула;
- сильное слюноотделение, тошнота, рвота.
Характер боли по гипомоторному типу — тупой, ноющий, с характерным чувством тяжести, часто с иррадиацией в правую лопатку, плечо или область эпигастрия. Чаще всего характерный симптомокомплекс возникает после нарушений питания — употребления жирной, жареной и острой пищи.
Период проявления симптомов патологии — конец второго, начало третьего триместра. Это обусловлено смещением органов из-за роста плода и увеличения матки. Происходит сдавливание печени, прижимание или передавливание желчного пузыря, что нарушает естественный отток желчи. В результате секрет скапливается, происходит застой, образование конкрементов и развитие воспалительного процесса.
Это обусловлено смещением органов из-за роста плода и увеличения матки. Происходит сдавливание печени, прижимание или передавливание желчного пузыря, что нарушает естественный отток желчи. В результате секрет скапливается, происходит застой, образование конкрементов и развитие воспалительного процесса.
Формы и проявления болезни
Формы холецистита при беременности зависят от состояния здоровья женщины и имеющихся патологий.
- Первичный или острый холецистит — редко встречающаяся при беременности форма. Характеризуется яркой симптоматикой и быстрым развитием процесса. Для избегания неблагоприятного влияния на плод и возможных осложнений рекомендуется проведение холецистэктомии лапароскопическим доступом.
- Хронический холецистит — симптоматика выражена слабо, диспепсические проявления требуют консервативного медикаментозного лечения и соблюдения диеты. При обострении возможен поздний токсикоз — тяжелое осложнение беременности, необходимо немедленное обращение к врачу.

- Калькулезный холецистит с основными признаками в виде резкой колюще-режущей боли, ухудшением общего состояния. Возникает по причине находящихся в желчном пузыре камней, раздражающих стенки пузыря и вызывающих воспалительный процесс. При прохождении камня по желчевыводящим путям возникает печеночная колика — наиболее опасное состояние для женщины и плода из-за выраженного болевого симптома.
Терапевтическая тактика лечения различается в каждом конкретном случае, зависит от срока беременности и выраженности клинической картины.
Диагностические методы
Основные методы диагностики холецистита у беременных — лабораторные анализы крови и ультразвуковое обследование желчного пузыря и желчевыводящих путей.
Анализы: общий и биохимический анализ крови, анализ мочи. В анализах крови обращают внимание на показатель СОЭ, С-реактивного протеина — маркер воспалений, инфекций, содержание α — и γ-глобулинов — признак бактериальной инфекции, активности печеночных ферментов, уровень общего билирубина.
УЗИ — высокоинформативный метод диагностики холецистита абсолютно безопасный для беременных женщин и плода. Выявляет аномалии, деформации желчного пузыря, изменение размеров, наличие признаков воспалительного процесса, сгущение и стаз желчи, имеющиеся конкременты.
Рентгенологическое обследование при беременности строго противопоказано из-за лучевой нагрузки на организм матери и ребенка.
Лечение и удаление холецистита у беременных
В период беременности лечение холецистита направлено на устранение воспаления, улучшение оттока желчи.
Для этого используют консервативную медикаментозную терапию, в которой выбор препаратов зависит от состояния здоровья беременной, срока гестации и стадии заболевания.
Преимущественно назначают:
- холикинетики — безопасные спазмолитики с мягким действием для снятия болевого синдрома;
- комбинированные холеретики — желчегонные препараты, содержащие в составе пищеварительные ферменты для нормализации функций желудочно-кишечного тракта;
- антибиотики принимают ограниченно при подтвержденной инфекции, выбирая средства индивидуально с учетом чувствительности микрофлоры.
Оперативное лечение назначают при наличии осложнений и неэффективности иных методов. Холецистэктомию проводят на любом гестационном сроке при калькулезной форме заболевания.
Также, важный этап терапии — соблюдение диетического и дробного режима питания. показано санаторное лечение и бальнеотерапия щелочными минеральными водами.
Меры профилактики
Первичная профилактика холецистита заключается:
- в своевременном обращении к врачу, лечении хронической стадии и контроле патологии в период беременности;
- соблюдении режима питания и диеты;
- исключении вредных привычек, включая переедание;
- ведении активного образа жизни, занятий щадящей физической нагрузкой для профилактики застойных явлений.
Также следует свести к минимуму стрессовые ситуации, так как это отражается на гормональном фоне и в целом вредит вынашиванию ребенка.
Осложнения и возможные последствия патологии
Основные риски при возникновении острого холецистита у беременных связаны с возможностью дальнейшего распространения инфекции на органы брюшной полости. Возможно развитие пелифлебита.
Возможно развитие пелифлебита.
Острый гнойный холецистит чреват развитием перитонита, требует немедленного хирургического вмешательства.
Выраженный болевой синдром служит фактором возможной отслойки плаценты, преждевременно начавшихся родов, преждевременную отслойку плаценты, гипоксии плода.
Осложнения при несвоевременно начатом лечении негативно влияют на плод.
Прогнозы
В случае своевременного лечения, контроля хронического холецистита для предупреждения рецидивов, прогноз для женщины и будущего ребенка благоприятный.
При острой форме холецистита необходима срочная госпитализация для хирургического лечения. Холецистэктомия показана при беременности как основной метод лечения острого холецистита, не вызывает негативного влияния на плод или преждевременных родов. Способствует нормальному вынашиванию беременности без потенциальных рисков.
Наличие хронического или впервые возникшего холецистита при беременности требует внимательного отношения к здоровью, проведения диагностики и грамотной терапии. При отсутствии лечения патология чревата осложнениями и возможным риском преждевременных родов. Но своевременное обращение за врачебной помощью полностью нивелирует угрозу здоровью матери и ребенка, повышает шанс рождения здорового малыша в положенный срок.
При отсутствии лечения патология чревата осложнениями и возможным риском преждевременных родов. Но своевременное обращение за врачебной помощью полностью нивелирует угрозу здоровью матери и ребенка, повышает шанс рождения здорового малыша в положенный срок.
Лапароскопическая холецистэктомия во II триместре беременности
Лапароскопическая холецистэктомия во II триместре беременности
Орехов Г.И.
Брянская областная больница №1
Кульков В.Н.
Брянская областная больница №1
Балева И.Д.
Брянская областная больница №1
Мозолевская Т.Ф.
Брянская областная больница №1
Гольтяпин А.И.
Брянская областная больница №1
Лапароскопическая холецистэктомия во II триместре беременности
Журнал:
Эндоскопическая хирургия. 2011;17(1): 16‑19
Как цитировать
Орехов Г.И., Кульков В.Н., Балева И. Д., Мозолевская Т.Ф., Гольтяпин А.И.
Д., Мозолевская Т.Ф., Гольтяпин А.И.
Лапароскопическая холецистэктомия во II триместре беременности. Эндоскопическая хирургия.
2011;17(1):16‑19.
Orekhov GI, Kul’kov VN, Baleva ID, Mozolevskaia TF, Gol’tiapin AI. Laparoscopic cholecystectomy during the second trimester of pregnancy. Endoscopic Surgery. 2011;17(1):16‑19. (In Russ.).
Авторы:
Орехов Г.И.
Брянская областная больница №1
Все авторы (5)
Читать метаданные
Представлен опыт выполнения лапароскопической холецистэктомии (ЛХЭ) у женщин во II триместре беременности при желчнокаменной болезни, хроническом калькулезном холецистите с частыми приступами желчной колики. Предлагается оригинальный способ введения троакара через прямую мышцу живота, позволяющий малотравматично извлекать желчный пузырь из брюшной полости. Для уменьшения операционной травмы передней брюшной стенки предложен способ ЛХЭ из двух доступов. Представленные данные позволяют считать, что применение лапароскопического доступа для хирургического лечения беременных с желчнокаменной болезнью, хроническим калькулезным холециститом, сопровождающимся частыми приступами желчной колики, дает возможность сохранить все преимущества эндоскопических операций, выполнить хирургическое вмешательство в необходимом объеме, сократить продолжительность пребывания больной в стационаре, улучшить исходы беременности для матери и плода, повысить качество жизни беременных. ЛХЭ является операцией выбора у беременных. Выполнение ЛХЭ у беременных целесообразно проводить после 15-16 нед беременности.
Для уменьшения операционной травмы передней брюшной стенки предложен способ ЛХЭ из двух доступов. Представленные данные позволяют считать, что применение лапароскопического доступа для хирургического лечения беременных с желчнокаменной болезнью, хроническим калькулезным холециститом, сопровождающимся частыми приступами желчной колики, дает возможность сохранить все преимущества эндоскопических операций, выполнить хирургическое вмешательство в необходимом объеме, сократить продолжительность пребывания больной в стационаре, улучшить исходы беременности для матери и плода, повысить качество жизни беременных. ЛХЭ является операцией выбора у беременных. Выполнение ЛХЭ у беременных целесообразно проводить после 15-16 нед беременности.
Ключевые слова:
желчнокаменная болезнь
беременность
лапароскопическая холецистэктомия
Авторы:
Орехов Г.И.
Брянская областная больница №1
Кульков В.Н.
Брянская областная больница №1
Балева И.Д.
Брянская областная больница №1
Мозолевская Т. Ф.
Ф.
Брянская областная больница №1
Гольтяпин А.И.
Брянская областная больница №1
Закрыть метаданные
Частота острых приступов калькулезного холецистита у беременных составляет 0,05—0,16% [1—4]. Беременность до недавнего времени была противопоказанием к лапароскопической холецистэктомии (ЛХЭ). Один из основных вопросов при проведении лапароскопических операций у беременных — влияние пневмоперитонеума на организм матери и плода.
В последние годы доказана безопасность малоинвазивной методики для беременных с острым холециститом [2, 4, 5]. Для создания пневмоперитонеума в основном используется СО2, так как он является самым безопасным с точки зрения возможности возникновения газовой эмболии [6—9]. Для исключения возможных осложнений у беременных во время операций лапароскопическим доступом с использованием пневмоперитонеума СО2 рекомендуются создание внутрибрюшного давления не более 10 мм рт. ст., угол наклона операционного стола в положении Тренделенбурга не более 15°, применение атравматичного троакара, определение места введения первичного и дополнительных троакаров в зависимости от размера матки [10]. В исследовании P. Mathevet и соавт. [11] не отмечено отрицательных изменений газового состава крови у матери и плода при создании пневмоперитонеума за счет СО2 во время лапароскопических операций.
В исследовании P. Mathevet и соавт. [11] не отмечено отрицательных изменений газового состава крови у матери и плода при создании пневмоперитонеума за счет СО2 во время лапароскопических операций.
Материал и методы
Лапароскопия представляет потенциальную опасность в связи с возможным повреждением увеличенной матки, особенно во II и III триместрах. Эта проблема устранялась введением первого троакара в эпигастральной точке. После создания карбоксиперитонеума 10 мм рт.ст. вводили второй троакар трансректально справа выше пупочного кольца на 2,5 см под контролем оптики. На предлагаемый способ введения троакара при лапароскопических операциях получен патент РФ на изобретение №2267300 от 10 января 2006 г. [12]. После постановки 10-миллиметрового трансректального троакара третий 5-миллиметровый лапаропорт вводилив рану рядом с ним трансректально так, чтобы зрительная ось манипуляционного троакара стремилась в печеночно-двенадцатиперстную связку. Таким образом, ЛХЭ выполняли из двух разрезов на передней брюшной стенки. На способ лапароскопической холецистэктомии получена заявка на изобретение №2009147867(070745) от 22.12.2009 [13].
Таким образом, ЛХЭ выполняли из двух разрезов на передней брюшной стенки. На способ лапароскопической холецистэктомии получена заявка на изобретение №2009147867(070745) от 22.12.2009 [13].
Результаты
Мы хотим сообщить о 10 случаях успешной ЛХЭ у больных желчнокаменной болезнью, хроническим калькулезным холециститом, находившихся на 18—20-й неделях беременности в период с 2006 по 2010 г. (табл. 1). Большинство авторов придерживаются мнения, что беременных целесообразно оперировать в плановом порядке при сроке гестации 16—18 нед, так как к этому времени заканчивается органогенез [10, 11, 14—22].
Все беременные страдали приступами желчных колик от 3 нед до 1 мес, периодически повторяющихся, снижающих качество жизни. Все пациентки госпитализированы в хирургическое отделение №2 Брянской областной больницы №1. Накануне операции проводили необходимые клинические исследования, а также УЗИ плода с последующей консультацией акушера-гинеколога и осмотром шейки матки.
Выполняли традиционную ЛХЭ по предлагаемой методике [13]. Во время хирургического пособия производили разрез кожи передней брюшной стенки в эпигастральной точке по срединной линии живота ниже мечевидного отростка грудины на 2,0 см, в который вводили иглу Вереша [13, 12]. После наложения карбоксиперитонеума в эпигастральной точке устанавливали первый 10-миллиметровый троакар для предупреждения слепого повреждения беременной матки. Затем после обзорной ревизии брюшной полости вводили второй 10-миллиметровый троакар (трансректальный) под контролем оптики. После постановки трансректального троакара третий 5-миллиметровый лапаропорт вводили в рану рядом со вторым 10-миллиметровым троакаром трансректально так, чтобы зрительная ось манипуляционного троакара стремилась в печеночно-двенадцатиперстную связку. При выполнении ЛХЭ рабочим 5-миллиметровым троакаром, располагающимся в левой руке, оперирующий хирург захватывал желчный пузырь в области кармана Гартмана, приподнимал его вверх и частично каудально освобождал зону печеночно-двенадцатиперстной связки. Перемещением фиксированного инструмента на кармане Гартмана вправо и влево вокруг него достигали адекватную визуализацию печеночно-двенадцатиперстной связки для выделения пузырного протока и пузырной артерии, а затем и желчного пузыря. Препарат (желчный пузырь с конкрементами) извлекали из брюшной полости через правую прямую мышцу живота. Операцию заканчивали дренированием подпеченочного пространства микроирригатором через трансректальный разрез, который, как правило, удаляли в первые сутки после операции. Длительность операции составила в среднем 27,3 мин. Осложнений у матери и плода не отмечалось. Послеоперационный период протекал без осложнений, все беременные выписаны на 5-е сутки с последующим наблюдением в женской консультации по месту жительства.
Перемещением фиксированного инструмента на кармане Гартмана вправо и влево вокруг него достигали адекватную визуализацию печеночно-двенадцатиперстной связки для выделения пузырного протока и пузырной артерии, а затем и желчного пузыря. Препарат (желчный пузырь с конкрементами) извлекали из брюшной полости через правую прямую мышцу живота. Операцию заканчивали дренированием подпеченочного пространства микроирригатором через трансректальный разрез, который, как правило, удаляли в первые сутки после операции. Длительность операции составила в среднем 27,3 мин. Осложнений у матери и плода не отмечалось. Послеоперационный период протекал без осложнений, все беременные выписаны на 5-е сутки с последующим наблюдением в женской консультации по месту жительства.
Всем беременным пациенткам в послеоперационном периоде проводили профилактику угрозы прерывания беременности (но-шпа 0,04 г 3 раза в сутки; баралгин 2,0 внутримышечно 2 раза в сутки; раствор натрия хлорида 0,9% 400 мл, раствор MgSO4 25% 10 мл внутривенно капельно 1 раз в сутки, этиловый спирт 96° 30,0 мл в 400 мл раствор натрия хлорида 0,9%) в течение 3—5 сут [23, 24]. Всем беременным в ближайшем послеоперационном периоде (2-е сутки после операции) проводили контрольное УЗИ плода, при этом отклонений не выявлено.
Всем беременным в ближайшем послеоперационном периоде (2-е сутки после операции) проводили контрольное УЗИ плода, при этом отклонений не выявлено.
Все беременные прослежены в послеоперационном периоде до родов. Ни одна из наблюдавшихся беременных не госпитализировалась в отдаленном послеоперационном периоде в отделения гинекологии по поводу угрозы прерывания беременности. Дальнейшее течение беременности, послеродовый и послеоперационный периоды протекали без осложнений и симптомов нарушения функции желудочно-кишечного тракта. Все беременные родили здоровых доношенных детей в срок (табл. 2). Из 10 женщин 4 родоразрешены путем операции кесарева сечения в связи с сочетанными показаниями. Остальные беременные родоразрешены через естественные родовые пути. Состояние родившихся детей оценивали по шкале Апгар (см. табл. 2). Выписка родильниц после родов происходила на 5—8-е сутки.
Выводы
ЛХЭ является операцией выбора у беременных, выполнение которой целесообразно проводить после 15—16 нед беременности. Кроме общепринятого лечения и обследования показано динамическое наблюдение акушером-гинекологом с последующей профилактикой угрозы прерывания беременности в первые 3—5 сут после операции. Во время операции первый троакар целесообразно устанавливать в эпигастральной точке, внутрибрюшное давление не должно превышать 10 мм рт.ст, необходимо исключить грубые манипуляции около беременной матки. Второй, трансректальный, троакар устанавливают под визуальным контролем, что исключает случайное повреждение беременной матки. Извлечение желчного пузыря с конкрементами через правую прямую мышцу живота позволяет закрыть троакарную рану только кожными швами. Раневой трансректальный канал перекрывается волокнами прямой мышцы живота, что исключает образование троакарных грыж в отдаленном послеоперационном периоде (в связи с растяжением передней брюшной стенки беременной маткой).
Кроме общепринятого лечения и обследования показано динамическое наблюдение акушером-гинекологом с последующей профилактикой угрозы прерывания беременности в первые 3—5 сут после операции. Во время операции первый троакар целесообразно устанавливать в эпигастральной точке, внутрибрюшное давление не должно превышать 10 мм рт.ст, необходимо исключить грубые манипуляции около беременной матки. Второй, трансректальный, троакар устанавливают под визуальным контролем, что исключает случайное повреждение беременной матки. Извлечение желчного пузыря с конкрементами через правую прямую мышцу живота позволяет закрыть троакарную рану только кожными швами. Раневой трансректальный канал перекрывается волокнами прямой мышцы живота, что исключает образование троакарных грыж в отдаленном послеоперационном периоде (в связи с растяжением передней брюшной стенки беременной маткой).
Таким образом, выполнение ЛХЭ у беременных из двух доступов при хроническом калькулезном холецистите целесообразно. ЛХЭ из двух доступов обеспечивает возможность добиться хорошего косметического эффекта при сохранении безопасности матери и плода, уменьшить операционную травму передней брюшной стенки за счет минимального количества операционных ран.
ЛХЭ из двух доступов обеспечивает возможность добиться хорошего косметического эффекта при сохранении безопасности матери и плода, уменьшить операционную травму передней брюшной стенки за счет минимального количества операционных ран.
Представленные данные позволяют считать, что применение лапароскопического доступа для хирургического лечения беременных с желчнокаменной болезнью, хроническим калькулезным холециститом, сопровождающихся частыми приступами желчной колики, дает возможность сохранить все преимущества эндоскопических операций, выполнить хирургическое вмешательство в необходимом объеме, сократить продолжительность пребывания пациенток в стационаре, повысить качество жизни беременных, улучшить исходы беременности для матери с тенденцией к самопроизвольным родам через естественные родовые пути.
Заболевания желчевыводящих путей у беременных
Хронический холецистит обостряется во время беременности у 30–35 % женщин, причем в большинстве случаев в III триместре.
В клинической картине заболевания преобладает болевой синдром (в 88 % случаев). Беременные жалуются на тупые, распирающие, ноющие или острые (в зависимости от вида дисфункции желчного пузыря) боли в правом подреберье, иррадиирующие в правую лопатку, правое плечо, ключицу. Кроме того, периодически беспокоят чувство тяжести в правом подреберье, ощущение горечи во рту, отрыжки горьким, тошнота, рвота, изжога, вздутие живота, неустойчивый стул. Характерно появление или усиление болей после погрешностей в диете; 25 % женщин во второй половине беременности связывают боли с шевелениями плода, его положением в матке (вторая позиция). При объективном обследовании определяются зоны кожной гиперестезии Захарьина — Геда в правом подреберье, под правой лопаткой; при пальпации — болезненность в правом подреберье, положительные симптомы Кера, Ортнера, Мерфи, Георгиевского — Мюсси.
С другой стороны, хронический холецистит также нередко приводит к осложненному течению беременности. Часто наблюдаются мучительная тошнота, токсикоз — рвота беременных, реже — слюнотечение. Причем ранний токсикоз затягивается до 16–20, а иногда и до 28–29 недель беременности.
Причем ранний токсикоз затягивается до 16–20, а иногда и до 28–29 недель беременности.
Диагноз обострения хронического холецистита в период беременности устанавливается на основании жалоб, тщательно собранного анамнеза, объективных данных и результатов дополнительных методов исследования. Показатели клинического и биохимического анализов крови должны оцениваться у беременных с осторожностью, поскольку нейтрофильный лейкоцитоз может быть лишь лейкемоидной реакцией на беременность, биохимические анализы крови, кроме возможной гипербилирубинемии и гиперхолестеринемии, не выявляют существенных сдвигов.
Ведущее значение в исследовании патологии желчного пузыря у беременных принадлежит ультразвуковому методу, в процессе которого специалист делает заключение о характере выявляемых изменений, возможном наличии или отсутствии камней.
В период обострения хронического холецистита беременным рекомендуется полупостельный режим в течение 7–10 дней. При гипокинетической дисфункции желчного пузыря (преобладающей во время беременности) длительный постельный режим нежелателен.
Принципы лечения хронических холециститов у беременных те же, что и у небеременных. Диетотерапия проводится без строгих ограничений при соблюдении оптимальных (для каждого срока беременности) соотношений между белками, жирами и углеводами. Ограничивают количество тугоплавких жиров и грубую пищу, исключают пряности, соления, маринады, копчености, жареные блюда. Пища принимается дробными порциями не менее 5—6 раз в день. При сопутствующей гипомоторной дисфункции желчного пузыря в рацион включаются холецистокинетические продукты: некрепкие мясные или рыбные бульоны, сливки, сметана, яйца всмятку. Кроме того, важно включать в рацион пищу, богатую липотропными веществами (творог, белковые омлеты, треска).
При выраженном болевом синдроме показаны спазмолитические и болеутоляющие препараты: но-шпа, папаверина гидрохлорид, баралгин — в обычных терапевтических дозах. При наличии у беременной во время обострения хронического холецистита гипотонической дисфункции желчного пузыря спазмолитики противопоказаны.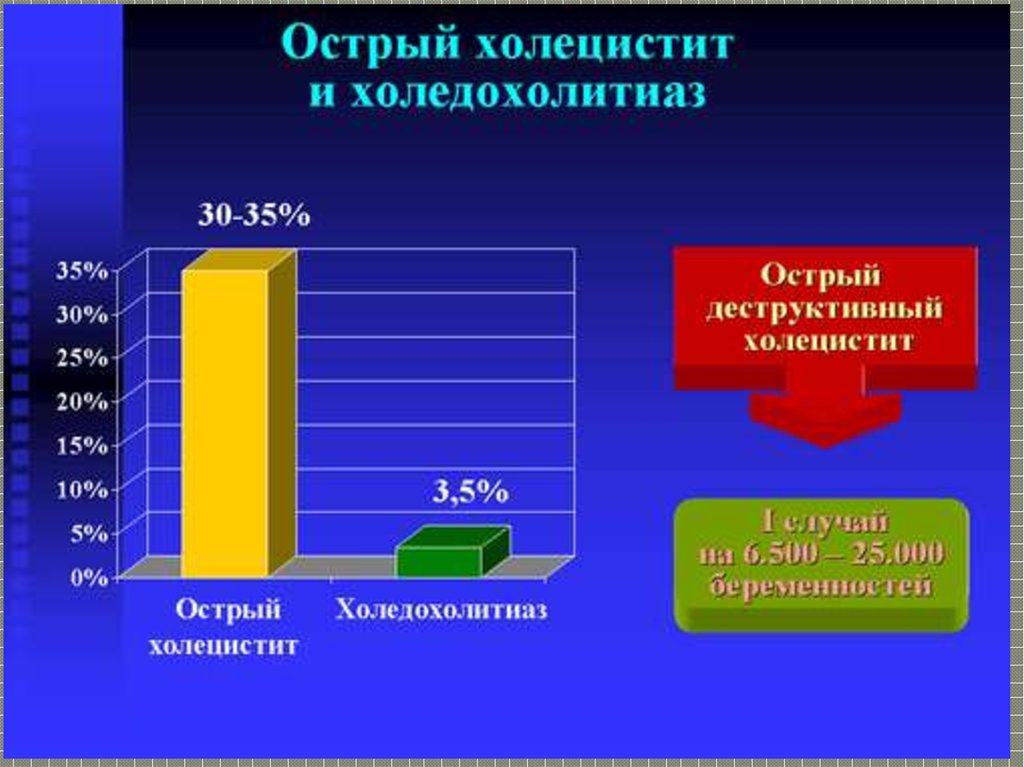 В этом случае рекомендуются холекинетики: растительное масло (подсолнечное, оливковое) по 1 столовой ложке 3 раза в день перед едой, ксилит или сорбит по 15–20 г на 1/2 стакана теплой воды 2–3 раза в день, 25% раствор магния сульфата по 1 столовой ложке 2–3 раза в день перед едой. Кроме того, может быть рекомендован прием метоклопрамида (церукал) по 10–20 мг в сутки, нормализующего моторику пузыря у беременных.
В этом случае рекомендуются холекинетики: растительное масло (подсолнечное, оливковое) по 1 столовой ложке 3 раза в день перед едой, ксилит или сорбит по 15–20 г на 1/2 стакана теплой воды 2–3 раза в день, 25% раствор магния сульфата по 1 столовой ложке 2–3 раза в день перед едой. Кроме того, может быть рекомендован прием метоклопрамида (церукал) по 10–20 мг в сутки, нормализующего моторику пузыря у беременных.
При выборе противомикробного лечения должны учитываться чувствительность изолированной флоры и возможное неблагоприятное воздействие антибиотика на развивающийся плод (так, например, используемые для лечения холециститов вне беременности антибиотики из группы тетрациклинов противопоказаны к применению у беременных). Этим требованиям удовлетворяют допустимые при беременности ампициллин (по 0,25 г 4 раза в день), оксациллин (по 0,5 г 4 раза в день), ампиокс (по 0,5 г 4 раза в день) курсами по 7–10 дней. Со II триместра беременности могут также применяться антибиотики группы цефалоспоринов (цефалексин, цефуроксим, клафоран и др. ), фуразолидон.
), фуразолидон.
В связи с тем что в клинической картине обострения заболевания у беременных превалируют симптомы гипомоторной дисфункции желчного пузыря, наиболее показаны препараты, относящиеся к холекинетикам — средствам, повышающим тонус желчного пузыря и снижающим тонус сфинктера Одди.
У беременных целесообразнее применение препаратов растительного происхождения: цветков бессмертника песчаного, кукурузных рылец, листьев мяты перечной, семян укропа, плодов шиповника, корня барбариса, обладающих смешанным (холеретическим и холецистокинетическим) действием, отдельно или в смеси в соотношении 1 : 1. Отвар готовят из расчета 1 столовая ложка измельченного сырья на 1 стакан кипятка, назначают по 1/3 стакана в теплом виде за 30 мин до еды 3–4 раза в день. Особенно во второй половине беременности очень удобно применять фламин (экстракт бессмертника) по 1–2 таблетки 3 раза в день за 30 мин до еды в течение 3–4 нед. При назначении отвара смеси желчегонных трав отмечается также хороший мочегонный эффект, что позволяет у некоторых беременных с отеками отказаться от применения гипотиазида.
Холекинетики (сорбит и ксилит) применяют в виде 10–15% раствора по 50–70 мл за 30–40 мин до еды 2–3 раза в день. Они обладают не только желчегонным, но и послабляющим действием, могут использоваться у беременных в качестве слабительного.
В I триместре беременности у части больных наблюдается гиперкинетический тип дисфункции желчного пузыря. Им показаны желчегонные препараты из группы холеретиков — средств, стимулирующих желчеобразовательную функцию печени. К ним относятся аллохол, фестал, холензим (назначаются по 1–2 таблетки 3 раза в день после еды). В качестве растительных холеретиков в этом случае могут применяться те же отвары желчегонных трав, которые описывались выше, а также корни и листья одуванчика, плоды тмина, цветки и трава тысячелистника, корень цикория.
Большое значение в период ремиссии хронического холецистита имеет применение лечебных минеральных вод. При сочетании хронического холецистита с гипотонической дисфункцией желчного пузыря наиболее показаны «Ессентуки № 17», «Арзни», «Березовская», «Баталинская», «Боржоми», «Нафтуся № 1» (г. Трускавец). Эти воды назначаются комнатной температуры, не более 500 мл в сутки. При сочетании хронического холецистита с гипертонической дисфункцией желчного пузыря рекомендуются «Смирновская», «Славяновская», «Сульфатный нарзан № 7» (г. Кисловодск), «Ессентуки № 4» и «Ессентуки № 20». Температура воды 40–45 °С, принимается по 100–200 мл в теплом виде 3 раза в день за 1–1,5 ч до еды в течение 10–20 дней. Во второй половине беременности, особенно в III триместре, когда желательно умеренное потребление жидкости, лечение минеральными водами не рекомендуется. При стихании острых явлений холецистита в межприступный период можно проводить физиотерапевтическое лечение.
Трускавец). Эти воды назначаются комнатной температуры, не более 500 мл в сутки. При сочетании хронического холецистита с гипертонической дисфункцией желчного пузыря рекомендуются «Смирновская», «Славяновская», «Сульфатный нарзан № 7» (г. Кисловодск), «Ессентуки № 4» и «Ессентуки № 20». Температура воды 40–45 °С, принимается по 100–200 мл в теплом виде 3 раза в день за 1–1,5 ч до еды в течение 10–20 дней. Во второй половине беременности, особенно в III триместре, когда желательно умеренное потребление жидкости, лечение минеральными водами не рекомендуется. При стихании острых явлений холецистита в межприступный период можно проводить физиотерапевтическое лечение.
Хронический холецистит не является противопоказанием для беременности. Роды проводят через естественные родовые пути.
Во время беременности также возможно развитие острого холецистита (катарального, флегмонозного, гангренозного), который является вторым по распространенности (после острого аппендицита) хирургическим заболеванием у беременных. В таких случаях беременная должна быть госпитализирована в хирургический стационар, где будет решен вопрос об оперативном лечении, которое допустимо во время беременности с ее сохранением.
В таких случаях беременная должна быть госпитализирована в хирургический стационар, где будет решен вопрос об оперативном лечении, которое допустимо во время беременности с ее сохранением.
Острый холецистит сочетается с обструкцией пузырного протока камнями у 90 % беременных.
Беременность не влияет на клиническую картину острого холецистита. Заболевание проявляется тошнотой, рвотой, а также острой болью в правом подреберье, которая может иррадиировать в спину. При лабораторных исследованиях обнаруживают следующие изменения: повышение уровня билирубина в сыворотке (как прямого, так и непрямого), повышение активности аминотрансфераз, появление билирубина в моче (билирубинурия). Поскольку активность щелочной фосфатазы сыворотки повышается во время беременности и в норме, этот показатель малоинформативен.
Острый холецистит у беременных приходится дифференцировать с острым аппендицитом, язвенной болезнью и другими хирургическими заболеваниями. Для диагностики острого холецистита у беременных используют УЗИ. Если при УЗИ патологии не выявлено, а симптомы острого холецистита выражены, проводят холесцинтиграфию с производными иминодиуксусной кислоты (например, HIDA — 2,6-диметилиминодиуксусной кислотой).
Если при УЗИ патологии не выявлено, а симптомы острого холецистита выражены, проводят холесцинтиграфию с производными иминодиуксусной кислоты (например, HIDA — 2,6-диметилиминодиуксусной кислотой).
Острый холецистит вначале лечат консервативно: аспирация содержимого желудка через назогастральный зонд, инфузия жидкостей, анальгетики. Показания к хирургическому вмешательству: неэффективность консервативного лечения, повторные приступы, механическая желтуха, подозрение на перфорацию желчного пузыря или другие осложнения. Если есть возможность отложить операцию, лучше выполнить холецистэктомию во II триместре беременности, поскольку в I триместре высок риск самопроизвольного аборта и тератогенного действия общих анестетиков, а в III триместре операцию выполнить технически сложнее. Имеются сообщения об успешном выполнении лапароскопической холецистэктомии на сроке 13–23 недели беременности. В дальнейшем у всех женщин родились здоровые дети.
Особый интерес у беременных представляет желчнокаменная болезнь (ЖКБ) — заболевание, характеризующееся образованием желчных камней в желчных протоках и/или в желчном пузыре. Данное заболевание диагностируется у 10 % населения, причем у женщин в 2–7 раз чаще, чем у мужчин. Пик желчекамнеобразования у женщин совпадает с репродуктивным периодом, и физиологическая беременность служит пусковым механизмом патологических процессов в желчевыводящей системе, что дало повод причислить заболевания желчного пузыря ко «вторым женским заболеваниям после гинекологических». Это объясняется тем, что изменения гормонального фона во время беременности инициируют разные адаптационные механизмы, в том числе «переключают» энергетический обмен с углеводного на липидный. Возникающая во время гестации физиологическая гиперлипидемия представляет собой метаболическую основу для развития «предстадии» ЖКБ — холестероза желчного пузыря, который во время беременности является типичным органом-мишенью липидного дистресс-синдрома.
Данное заболевание диагностируется у 10 % населения, причем у женщин в 2–7 раз чаще, чем у мужчин. Пик желчекамнеобразования у женщин совпадает с репродуктивным периодом, и физиологическая беременность служит пусковым механизмом патологических процессов в желчевыводящей системе, что дало повод причислить заболевания желчного пузыря ко «вторым женским заболеваниям после гинекологических». Это объясняется тем, что изменения гормонального фона во время беременности инициируют разные адаптационные механизмы, в том числе «переключают» энергетический обмен с углеводного на липидный. Возникающая во время гестации физиологическая гиперлипидемия представляет собой метаболическую основу для развития «предстадии» ЖКБ — холестероза желчного пузыря, который во время беременности является типичным органом-мишенью липидного дистресс-синдрома.
ЖКБ проявляется клинической симптоматикой только в момент приступа желчной колики. Вне обострения возможны диспептические явления, чувство тяжести в правом подреберье. В подавляющем большинстве случаев обострение заболевания происходит во II триместре беременности. Клинические проявления заболевания зависят от места расположения камней, их размеров, сопутствующей инфекции. Приступ желчной колики обычно развивается поздним вечером или ночью, как правило после погрешности в диете, нервно-психических переживаний, тряской езды, активные шевеления плода также могут вызвать колику. Болевой приступ в правом подреберье носит интенсивный характер, боль иррадиирует в правое плечо, лопатку, шею, продолжается от 15–40 мин до 12 ч, если не приняты меры. Приступ нередко сопровождается тошнотой, рвотой, ощущением горечи во рту. Пальпация в области правого подреберья вызывает резкую болезненность. Приблизительно через 12 ч после возникновения колики иногда повышается температура до 37,5°, отмечаются лейкоцитоз, значительно увеличенная СОЭ.
В подавляющем большинстве случаев обострение заболевания происходит во II триместре беременности. Клинические проявления заболевания зависят от места расположения камней, их размеров, сопутствующей инфекции. Приступ желчной колики обычно развивается поздним вечером или ночью, как правило после погрешности в диете, нервно-психических переживаний, тряской езды, активные шевеления плода также могут вызвать колику. Болевой приступ в правом подреберье носит интенсивный характер, боль иррадиирует в правое плечо, лопатку, шею, продолжается от 15–40 мин до 12 ч, если не приняты меры. Приступ нередко сопровождается тошнотой, рвотой, ощущением горечи во рту. Пальпация в области правого подреберья вызывает резкую болезненность. Приблизительно через 12 ч после возникновения колики иногда повышается температура до 37,5°, отмечаются лейкоцитоз, значительно увеличенная СОЭ.
При закупорке общего желчного протока может появиться желтуха, которую следует дифференцировать с вирусным гепатитом, холестатическим гепатозом беременных. При полной закупорке пузырного протока или шейки желчного пузыря камнем может развиться водянка желчного пузыря. Вне беременности у 30 % женщин удается пальпировать увеличенный желчный пузырь, в то время как у беременных он пальпируется менее чем в 5 % случаев.
При полной закупорке пузырного протока или шейки желчного пузыря камнем может развиться водянка желчного пузыря. Вне беременности у 30 % женщин удается пальпировать увеличенный желчный пузырь, в то время как у беременных он пальпируется менее чем в 5 % случаев.
Для диагностики ЖКБ во время беременности наибольшее значение имеет ультразвуковое исследование, позволяющее быстро и точно поставить диагноз.
Необходимо проводить дифференциальную диагностику с язвенной болезнью, острым пиелонефритом, мочекаменной болезнью (правосторонняя почечная колика), острым аппендицитом, острым панкреатитом. Не следует забывать об острой пневмонии и инфаркте миокарда у беременных.
Беременность способствует проявлению скрыто протекающей ЖКБ.
Вне обострения показано лечебное питание, как и при холецистите. При желчной колике допустим прием болеутоляющих и спазмолитических препаратов (баралгин, но-шпа, папаверина гидрохлорид, анальгин). Применяющиеся для лечения ЖКБ препараты, которые способствуют растворению камней, беременным категорически запрещены (доказано отрицательное влияние этих препаратов на формирование плода), как, впрочем, и дробление конкрементов (ударно-волновая литотрипсия).
ЖКБ не является противопоказанием для сохранения беременности, и соответственно, она может быть пролонгирована. Однако в случаях с частыми обострениями заболевания, длительно некупирующимися желчными коликами, эпизодами желтухи в прошлом следует рекомендовать оперативное лечение до наступления беременности или ее прерывание на ранних сроках.
Родоразрешение проводят через естественные родовые пути. При необходимости проведения холецистэктомии операцию более целесообразно выполнить во II триместре беременности. При доношенной беременности сначала проводят родоразрешение через естественные родовые пути с последующей холецистэктомией.
Дисфункция желчного пузыря часто наблюдается у беременных, особенно во второй половине беременности. Характерны гипомоторные нарушения, поскольку основным гормоном, преобладающим во второй половине беременности, является прогестерон, расслабляющий все гладкомышечные органы (основной физиологический смысл его действия в организме беременных — расслабление матки, что препятствует преждевременным родам и выкидышу). В основе гипомоторной дисфункции лежит недостаточное, слабое опорожнение желчного пузыря.
В основе гипомоторной дисфункции лежит недостаточное, слабое опорожнение желчного пузыря.
Гипомоторная дисфункция желчного пузыря характеризуется тупыми ноющими болями, чувством тяжести в правом подреберье. Такие пациентки предъявляют также жалобы на снижение аппетита, тошноту, отрыжку горечью, запоры. При лечении гипомоторной дисфункции спазмолитики и желчегонные из группы холеретиков не показаны, их применение даже усиливает явления гипотензии. Назначают диету № 5 с широким введением в рацион холецистокинетических продуктов. Таким больным необходимы желчегонные препараты из группы холецистокинетиков.
Для гипермоторной дисфункции желчного пузыря, которая чаще встречается в первой половине беременности, характерны периодические приступы острых болей в правом подреберье. В межприступный период больные обычно не предъявляют жалоб.
Лечение заключается в соблюдении диеты № 5 с ограничением холецистокинетических продуктов, назначении спазмолитиков, приеме минеральных вод в теплом виде.
Диагноз заболевания устанавливается на основании клинической картины, данных УЗИ.
Дисфункции желчного пузыря не оказывают существенного влияния на течение беременности и ее исход.
Беременность после холецистэктомии
Известно, что у 80–93 % небеременных холецистэктомия не вызывает заметных нарушений в организме. У беременных, перенесших в прошлом холецистэктомию, вероятность развития расстройств пищеварительной системы значительно повышается, а сама беременность чаще сопровождается развитием раннего токсикоза, который протекает тяжелее и затягивается до 13–14 недель беременности. Этому способствуют нейрогормональные и анатомо-топографические пертурбации, происходящие в организме женщины в связи с беременностью. Эти изменения даже у совершенно здоровых женщин способствуют развитию холестаза, а у беременных его развитие на фоне избытка эндогенных половых гормонов (II–III триместр) свидетельствует о том, что они в определенной степени обусловливают патогенез холестаза.
Компенсаторно-приспособительные возможности органов пищеварения при беременности могут истощиться быстрее, чем у небеременных.
Беременным рекомендуются диета № 5, дробное питание, мероприятия, направленные на предупреждение желудочно-пищеводного рефлюкса и холестаза (невсасывающиеся антациды, желчегонные препараты из группы холецистокинетиков).
Таким образом, женщин, ранее перенесших холецистэктомию, до наступления беременности следует обследовать у гастроэнтеролога. В период беременности (а она допустима) им необходимо находиться под наблюдением у терапевта женской консультации и соблюдать профилактические мероприятия, направленные на предупреждение развития возможных осложнений, связанных с перенесенной операцией. При отсутствии акушерских противопоказаний родоразрешение производят через естественные родовые пути.
Операция по поводу острого холецистита во время беременности может быть безопаснее, чем откладывать
- Скачать PDF Копировать
Отзыв Эмили Хендерсон, бакалавра наук, 5 августа 2020 г.
Болезненные камни в желчном пузыре часто возникают во время беременности. Боль может быть интенсивной, возникать внезапно, нарастать и часто иррадиировать в спину. Когда камни в желчном пузыре вызывают воспаление желчного пузыря, состояние, называемое холециститом, симптомы могут ухудшаться, сопровождаясь лихорадкой, тошнотой и рвотой в дополнение к боли.
Хирургическое удаление желчного пузыря является наиболее эффективным методом лечения, но операции во время беременности часто опасаются и иногда откладывают. В крупнейшем на сегодняшний день исследовании в США хирурги Джефферсона отметили, что у матерей, страдающих холециститом во время беременности, были лучшие результаты, если им сделали операцию во время беременности, чем если операцию отложили до родов.
Текущие руководства рекомендуют хирургическое вмешательство при остром холецистите во время беременности, но многие пациенты и медицинские работники откладывают хирургическое вмешательство.
Мы хотели знать, как часто следовали рекомендациям и действительно ли их соблюдение улучшало исходы для беременных женщин».
Франческо Палаццо, доктор медицинских наук, заместитель заведующего хирургическим отделением Университетской больницы Томаса Джефферсона, старший автор исследования
Исследование было опубликовано в Annals of Surgery .
В ходе исследования были изучены записи национальной выборки из 6390 беременных женщин, поступивших в больницу с острым холециститом из Национальной базы данных реадмиссий в период с января 2010 г. по сентябрь 2015 г. Несмотря на национальные рекомендации, только 38,2% женщин перенесли операцию по удалению их желчный пузырь в то время, когда они заболели холециститом во время беременности.
Беременные женщины с холециститом, которым не проводилась операция на желчном пузыре, в три раза чаще имели осложнения со стороны матери и плода по сравнению с теми, кто перенес операцию. Исследованные осложнения со стороны матери и плода включали сочетание мертворождения, слабого роста плода, аборта, преждевременных родов, кесарева сечения, акушерского кровотечения, венозной тромбоэмболии и интраамниотической инфекции. Эти различия в основном были обусловлены увеличением случаев плохого роста плода, преждевременных родов и кесарева сечения среди беременных женщин, которым не была проведена операция на желчном пузыре.
Эти различия в основном были обусловлены увеличением случаев плохого роста плода, преждевременных родов и кесарева сечения среди беременных женщин, которым не была проведена операция на желчном пузыре.
Related Stories
- Инфекция Mycoplasma genitalium во время беременности может вызвать преждевременные роды
- Первое реальное исследование показывает эффективность мРНК вакцин против COVID-19 во время беременности
- Тревога, связанная с беременностью, связанная с более коротким сроком беременности и более ранними родами
«Данные не говорят нам точно, почему возникли эти осложнения, просто они чаще встречались у женщин, операции которых были отложены после учета различий между группами», — говорит первый автор Артуро Дж. Риос-Диас, доктор медицины, 4-й врач. ординатор года на кафедре хирургии. Женщины, которые не подвергались хирургическому вмешательству во время беременности, также на 61% чаще попадали в больницу в течение 30 дней после выписки. На 5% выше вероятность повторной госпитализации с осложнениями со стороны матери и плода.
На 5% выше вероятность повторной госпитализации с осложнениями со стороны матери и плода.
«Беременным женщинам может быть довольно страшно и больно страдать холециститом», — говорит соавтор Винченцо Бергелла, директор отделения медицины матери и плода в Джефферсон. «Многим врачам неудобно рекомендовать хирургическое вмешательство беременным женщинам. Но эти данные ясно показывают, что существует риск отсроченной операции. Пациенты и врачи всегда должны сначала обсудить вариант лечения, который был бы выбран, если бы пациентка не была беременна. другие медицинские состояния, которые могут возникнуть во время беременности, лучший вариант, в этом случае операция с удалением желчного пузыря, должна быть сделана независимо от того, беременна она или нет».
«Обычно врачей учат, что хирургическое вмешательство не рекомендуется в первом и третьем триместре», — говорит доктор Палаццо. «Но эти убеждения были основаны на некачественных и устаревших исследованиях. Данные показывают, что риск может быть намного выше для женщин с холециститом, которым не сделали операцию до родов».
Источник:
Университет Томаса Джефферсона
Ссылка на журнал:
Rios-Diaz, A.J., et al. (2020) Безопасно ли консервативное лечение острого холецистита во время беременности? Общенациональный анализ заболеваемости в соответствии со стратегией управления. Анналы хирургии. doi.org/10.1097/SLA.0000000000004210.
Опубликовано в: Новости медицинских процедур | Новости медицинских исследований | Новости женского здоровья
Теги: Аборт, Острый холецистит, Кровотечение, Роды, Холецистит, Кесарево сечение, Врач, Лихорадка, Камни в желчном пузыре, Больница, Воспаление, Медицина, Тошнота, Боль, Беременность, Мертворождение, Хирургия, Тромбоэмболия, Венозная тромбоэмболия, Рвота
Комментарии (0)
- Скачать PDF Копировать
Желчный пузырь и беременность: осложнения
Желчный пузырь и беременность: осложнения
Медицинский обзор Стивена О’Брайена — Рейчел Налл, MSN, CRNA, 10 августа 2016 г. вызвать большие проблемы во время беременности. Изменения во время беременности могут повлиять на работу желчного пузыря. Если у вас поражен желчный пузырь (не у каждой беременной женщины), это может вызвать симптомы и осложнения, которые могут повлиять на здоровье вашего ребенка.
вызвать большие проблемы во время беременности. Изменения во время беременности могут повлиять на работу желчного пузыря. Если у вас поражен желчный пузырь (не у каждой беременной женщины), это может вызвать симптомы и осложнения, которые могут повлиять на здоровье вашего ребенка.
Знание симптомов может помочь вам обратиться за медицинской помощью до того, как станет хуже.
Как работает желчный пузырь?
Желчный пузырь — это небольшой орган, имеющий форму груши. Он расположен чуть ниже вашей печени. Желчный пузырь является запасающим органом. Он хранит дополнительную желчь, вырабатываемую печенью, которая помогает организму переваривать жиры. Когда человек ест жирную пищу, желчный пузырь выделяет желчь в тонкую кишку.
К сожалению, этот процесс не является гладким. Дополнительные вещества могут образовывать твердые камни в желчном пузыре. Это препятствует выходу желчи из желчного пузыря так же легко и может вызвать проблемы.
Наличие желчного камня в желчном пузыре не только препятствует движению желчи, но также может вызвать воспаление. Это известно как холецистит. Если это вызывает сильную боль, может потребоваться неотложная медицинская помощь.
Это известно как холецистит. Если это вызывает сильную боль, может потребоваться неотложная медицинская помощь.
Ваш желчный пузырь предназначен для хранения полезных веществ. Если он вам не помогает и вызывает больше проблем, чем пользы, врач может удалить его. Вам не нужен желчный пузырь, чтобы жить. Ваше тело приспособится к пищеварительным изменениям, связанным с удалением желчного пузыря.
Как беременность может повлиять на работу желчного пузыря?
Женщины чаще, чем мужчины, имеют камни в желчном пузыре. Беременные женщины подвергаются особо высокому риску, потому что их организм вырабатывает больше эстрогена.
Добавление эстрогена в организм может привести к увеличению количества холестерина в желчи, а также уменьшить сокращения желчного пузыря. Медики называют замедление сокращений желчного пузыря при беременности холестазом беременности. Это означает, что желчь не так легко покидает желчный пузырь.
Холестаз беременных связан с повышенным риском осложнений беременности.
Примеры этих осложнений включают:
- выделение мекония (стул) перед родами, что может повлиять на дыхание ребенка
- преждевременные роды
- мертворождение
Симптомы проблем с желчным пузырем, вызывающие холецистит во время беременности
900 специфические симптомы. К ним относятся:
- сильный зуд (наиболее распространенный симптом)
- желтуха, при которой кожа и глаза человека приобретают желтый оттенок из-за слишком большого количества билирубина (продукта распада эритроцитов) в крови человека
- моча темнее, чем обычно
трудно распознать беременной женщине. Это потому, что ее растущий живот может вызвать зуд кожи, когда он растягивается. Но зуд, связанный с желчным пузырем, возникает из-за того, что желчные кислоты, которые накапливаются в крови, могут вызывать сильный зуд.
Камни в желчном пузыре могут вызывать следующие симптомы. Эти приступы часто возникают после приема пищи с высоким содержанием жиров и длятся около часа:
- появление желтухи
- тошнота
- боль в верхней правой или средней части живота, где находится желчный пузырь (может быть схваткообразной, ноющей, тупой , и/или острый)
Если боль не проходит в течение нескольких часов, это может означать, что с желчным пузырем происходит что-то более серьезное.
Разговор с врачом о симптомах
У некоторых беременных женщин могут появиться камни в желчном пузыре, даже не подозревая об этом. Известные как «тихие камни в желчном пузыре», они не влияют на функции желчного пузыря. Но камни в желчном пузыре, которые блокируют протоки, через которые выходит желчь, могут вызвать то, что известно как «приступ желчного пузыря». Иногда эти симптомы проходят через час или два. Иногда они сохраняются.
Если вы испытываете следующие симптомы, которые не проходят в течение одного-двух часов, позвоните своему врачу и обратитесь за неотложной медицинской помощью:
- озноб и/или субфебрилитет
- темная окраска мочи
- появление желтухи
- светлый стул
- тошнота и рвота
- боль в животе, длящаяся более пяти часов
4 90 желчный камень привел к воспалению и инфекции.
Если вы испытываете то, что, по вашему мнению, могло быть приступом желчного пузыря, но ваши симптомы исчезли, по-прежнему важно связаться со своим врачом в обычные рабочие часы.

Ваш врач может захотеть увидеть вас, чтобы убедиться, что с вашим ребенком все в порядке. К сожалению, если у вас был один приступ желчного пузыря, шансы на повторение увеличиваются.
Лечение проблем с желчным пузырем во время беременности
Лечение холестаза при беременности
Врач может назначить лекарство под названием урсодезоксихолевая кислота (INN, BAN, AAN) или урсодиол (Actigall, Urso) женщинам с сильным зудом, связанным с холестазом беременность.
Дома вы можете полежать в теплой воде (очень горячая вода может быть вредна для вашего ребенка), чтобы уменьшить кожный зуд. Применение холодных компрессов также может помочь уменьшить зуд.
Обратите внимание, что некоторые средства, которые вы обычно используете при кожном зуде, такие как антигистаминный крем или крем с гидрокортизоном, не помогут при кожном зуде, связанном с желчным пузырем. Они также могут навредить вашему ребенку. Во время беременности лучше их избегать.

Существует повышенный риск осложнений беременности из-за холестаза беременных, поэтому врач может вызвать роды на 37-й неделе, если в остальном ребенок кажется здоровым.
Лечение камней в желчном пузыре
Если у женщины обнаружены камни в желчном пузыре, которые не вызывают сильных симптомов и дискомфорта, врач обычно рекомендует выжидать. Но камни в желчном пузыре, которые препятствуют полному опорожнению мочевого пузыря или вызывают инфекцию в организме, могут потребовать хирургического вмешательства. Выполнение операции во время беременности не является предпочтительным методом лечения, но женщина может безопасно удалить желчный пузырь во время беременности.
Удаление желчного пузыря является второй наиболее распространенной неакушерской операцией во время беременности. Наиболее распространенным является удаление аппендикса.
Следующие шаги
Если у вас возник холестаз во время беременности, велика вероятность того, что вы заболеете им, если снова забеременеете.
 Где-то от половины до двух третей женщин, у которых ранее был холестаз во время беременности, будет иметь его снова.
Где-то от половины до двух третей женщин, у которых ранее был холестаз во время беременности, будет иметь его снова.Соблюдение здоровой диеты с низким содержанием жиров во время беременности может снизить риск возникновения симптомов заболевания желчного пузыря. Это может помочь сохранить здоровье вам и вашему ребенку. Но всегда сообщайте своему врачу, если у вас есть симптомы, связанные с желчным пузырем. Это позволит вашему врачу составить наилучший план для вас и вашего ребенка.
Последний медицинский осмотр 10 августа 2016 г. медицинские ассоциации. Мы избегаем использования третичных ссылок. Вы можете узнать больше о том, как мы обеспечиваем точность и актуальность нашего контента, прочитав нашу редакционную политику.
- Brooks, D. (2016, июнь)
uptodate.com/contents/gallstones-in-premancy - Холестаз беременных. (2014, 16 августа). Великобритания (2011, февраль). Заболевания желчного пузыря при беременности. Journal of Obstetrics and Gynecology of India, 61 (1), 57-61
- Fleming, J.
 (2010, август). Заболевания печени при беременности
(2010, август). Заболевания печени при беременности
- Фрил, Лос-Анджелес (без даты). Заболевания печени и желчного пузыря во время беременности
merckmanuals.com/home/women-s-health-issues/pregnancy-complicated-by-disease/liver-and-gallbladder-disorders-during-premancy - Камни в желчном пузыре. (2013, ноябрь)
niddk.nih.gov/health-information/health-topics/digestive-diseases/gallstones/Pages/facts.aspx - Geenes, V., & Williamson, C. (2014, июль) . Внутрипеченочный холестаз беременных. Акушерство и гинекология, 124 (1), 120-133
Поделиться этой статьей
- Brooks, D. (2016, июнь)
На что похожа боль в желчном пузыре?
Что означает сокращение желчного пузыря?
Как беременность влияет на ваш пупок?
Что вызывает боль в верхней части живота во время беременности?
Естественное облегчение боли в желчном пузыре
Читать дальше
На что похожа боль в желчном пузыре?
Медицинское заключение Аланы Биггерс, доктора медицины, магистра здравоохранения
Боль в желчном пузыре может быть внезапной, интенсивной и сильной.
 Узнайте, где он обычно находится, почему это происходит и что с этим делать.
Узнайте, где он обычно находится, почему это происходит и что с этим делать.ПОДРОБНЕЕ
Что означает сжатый желчный пузырь?
Медицинское заключение Синтии Кобб, DNP, APRN, WHNP-BC, FAANP
Сжатый желчный пузырь относится к сморщенному желчному пузырю. В некоторых случаях это не будет отображаться на тесте изображения. Иногда это просто нормальная часть…
ПОДРОБНЕЕ
Как беременность влияет на ваш пупок?
Медицинское заключение Холли Эрнст, PA-C
Когда вы беременны, ваше тело претерпевает ряд изменений. Ваш пупок — одна из областей, которая меняется. У вас есть вопросы или…
ПОДРОБНЕЕ
Что вызывает боль в верхней части живота во время беременности?
Медицинское заключение Кэролин Кей, доктора медицины.

Во время беременности любая боль может вызывать беспокойство. Если вы испытываете боль в верхней части живота во время беременности и ищете причину…
ПОДРОБНЕЕ
Естественное облегчение боли в желчном пузыре
Медицинское заключение Cynthia Taylor Chavoustie, MPAS, PA-C
Желчный пузырь — это орган, в котором хранятся запасы желчь. Желчь помогает процессу пищеварения, расщепляя жир из пищи, попадающей в кишечник. Желчный пузырь…
ПОДРОБНЕЕ
Увеличивает ли пеленание риск СВДС?
Медицинское заключение Миа Армстронг, MD
Пеленание безопасно или является фактором риска СВДС? Вот что говорят самые последние исследования.
ПОДРОБНЕЕ
Антидепрессанты во время беременности не связаны с учащением неврологических проблем у детей
Когортное исследование применения антидепрессантов во время беременности показало, что уровень неврологических расстройств у детей, рожденных от тех, кто принимал антидепрессанты…
ПОДРОБНЕЕ
Эти журналы для беременных помогут вам задокументировать все ваши ощущения
Медицинский обзор, проведенный Мередит Уоллис, MS, APRN, CNM, IBCLC
Беременность и послеродовой период полны эмоций (правильно!) , и эти журналы беременности — отличное место, чтобы задокументировать все это.

ПОДРОБНЕЕ
Что нужно знать, если у вас беременность с высоким риском
Медицинское заключение Валинды Риггинс Нвадике, доктора медицины, магистра здравоохранения
Беременность с высоким риском — это любая беременность, сопровождающаяся повышенным риском для здоровья беременной матери, плода или обоих.
ПОДРОБНЕЕ
Что такое сиамские близнецы?
Сиамские близнецы — это однояйцевые близнецы, которые рождаются сросшимися и, вероятно, имеют один или несколько общих органов. Мы объясняем, как они развиваются и когда происходит разделение…
ПОДРОБНЕЕ
Бескаменный холецистит, проявляющийся трудноизлечимой гиперемезией во время беременности: клинический случай
Тип документа: История болезни
Авторы
1
Профессор кафедры акушерства и гинекологии медицинского факультета Мешхедского университета медицинских наук, Мешхед, Иран
2
Доцент кафедры акушерства и гинекологии медицинского факультета Мешхедского университета медицинских наук, Мешхед, Иран
3
Резидент кафедры акушерства и гинекологии, медицинский факультет, Мешхедский университет медицинских наук, Мешхед, Иран
10. 22038/jmrh.2017.8773
22038/jmrh.2017.8773
Резюме
Предпосылки и цель: Тошнота и рвота проявляются более чем в 50% беременностей; в случае сильной тошноты и рвоты во время беременности или гиперемезиса беременных следует рассмотреть другие диагнозы.
История болезни: В этой истории болезни подробно описана 34-летняя беременная женщина с диабетом, у которой основными симптомами были тошнота и рвота; она поступила с легкой болью в животе без болезненности живота. После госпитализации ее лечили как гиперемезис. Сонография выявила бескаменный холецистит, что потребовало лапароскопической холецистэктомии, что привело к разрешению ее состояния.
Заключение: Поскольку гиперемезис всегда ставится путем исключения других возможностей, у беременных женщин с этим расстройством следует провести полное физикальное обследование и учитывать другие симптомы.
Ключевые слова
Введение
Тошнота с рвотой или без нее возникает в 50-90% случаев беременностей и может негативно влиять на качество жизни в случаях, когда она носит стойкий или очень тяжелый характер (1). При наличии тошнота и рвота обычно начинаются в течение 5–9 дней.0384-я 90-385-я неделя беременности с пиком интенсивности на 9-й неделе и заметным улучшением к 20-й неделе. Однако в 15-20% случаев тошнота и рвота сохраняются в третьем триместре (2).
При наличии тошнота и рвота обычно начинаются в течение 5–9 дней.0384-я 90-385-я неделя беременности с пиком интенсивности на 9-й неделе и заметным улучшением к 20-й неделе. Однако в 15-20% случаев тошнота и рвота сохраняются в третьем триместре (2).
Тяжелые случаи тошноты и рвоты во время беременности связаны с потерей веса, обезвоживанием, кетозом и алкалозом. Более того, у некоторых женщин возникает нарушение функции печени, что приводит к накоплению билиарного сладжа. Расширенный набор симптомов, связанных с тошнотой и рвотой и другими их последствиями, включает боль в животе, лихорадку, головную боль, диарею и гипертонию. Тем не менее, некоторые другие причины, не связанные с беременностью, могут вызывать эти симптомы, а именно холецистит, аппендицит и гемолиз, низкий уровень ферментов печени, синдром повышенного количества тромбоцитов.
Бескаменный холецистит — воспалительно-некротическое заболевание желчного пузыря, при котором в желчном протоке отсутствуют камни. Это заболевание связано с высокими показателями заболеваемости и смертности, и у большинства пациентов с этим заболеванием имеется несколько факторов риска, в первую очередь диабет (3–6). Бескаменный холецистит обычно проявляется такими симптомами, как лихорадка и неопределенная боль в животе; пациент обычно имеет лейкоцитоз и аномальные тесты функции печени.
Это заболевание связано с высокими показателями заболеваемости и смертности, и у большинства пациентов с этим заболеванием имеется несколько факторов риска, в первую очередь диабет (3–6). Бескаменный холецистит обычно проявляется такими симптомами, как лихорадка и неопределенная боль в животе; пациент обычно имеет лейкоцитоз и аномальные тесты функции печени.
В этом случае беременной женщине с диабетом был поставлен диагноз бескаменный холецистит после поступления в связи с тошнотой и рвотой. Лапароскопическая холецистэктомия была выполнена для лечения состояния и привела к уменьшению тяжести ее тошноты и рвоты.
История болезни
34-летняя беременная женщина (вторая беременность, пункт 1 [G2P1]) с не полностью контролируемым диабетом, тошнотой и рвотой (до такой степени, что она не могла есть твердую пищу, не испытывая эти симптомы) была госпитализирована в больницу Омолбанин в Мешхеде, Иран, в сентябре 2015 года. Срок беременности составил восемь недель на основании последней менструации и УЗИ. Она ежедневно принимала 14 единиц нейтрального протамина Хагедорна и обычный инсулин для контроля диабета.
Она ежедневно принимала 14 единиц нейтрального протамина Хагедорна и обычный инсулин для контроля диабета.
При поступлении уровень сахара и кетонов в крови составлял 400 мг/дл и 3 мг соответственно. Ионограмма, а также анализы функции печени и щитовидной железы показали нормальные результаты. Глюкозу натощак контролировали в первые дни приема. Была начата электролитная терапия и проведены другие диагностические исследования в отношении причины ее тошноты и рвоты, которые сохранялись в тяжелой степени, несмотря на введение противорвотных препаратов, таких как ондансетрон, витамин В6 и метоклопрамид.
Больной также жаловался на неопределенные боли в животе (с преобладанием в эпигастрии), но при осмотре болезненности не обнаружено. В связи с необъяснимым наличием жидкости в малом тазу и мешке Морисона исследованы другие органы брюшной полости. Обнаружена стенка желчного пузыря толщиной 10 мм без наличия желчных камней, что свидетельствует о бескаменном холецистите. Общий анализ крови выявил лейкоцитоз (лейкоциты: 19 000/мкл) с преобладанием полиморфно-ядерных лейкоцитов (90%), что привело к решению выполнить лапароскопическую холецистэктомию. Вскоре после операции тошнота и рвота у пациентки уменьшились, и она была выписана из стационара после обеспечения толерантности к пероральному питанию и гликемического контроля.
Вскоре после операции тошнота и рвота у пациентки уменьшились, и она была выписана из стационара после обеспечения толерантности к пероральному питанию и гликемического контроля.
Обсуждение
Тошнота и рвота являются частыми осложнениями беременности, обычно возникающими в первом триместре. Тошнота и рвота являются тяжелыми в 3% беременностей, что может привести к госпитализации. Соответственно, учет каждой потенциальной причины тошноты и рвоты у беременных при дифференциальной диагностике имеет решающее значение. В этом случае беременность и неконтролируемый диабет, скорее всего, привели к стазу и ишемии желчного пузыря. Основными симптомами пациента были тошнота и рвота, гиперемезис беременных был диагностирован в соответствии с гестационным возрастом. Однако продолжающееся прогрессирование состояния, включая развитие лейкоцитоза и эпигастральной боли, привело к другим тестам (УЗИ), которые выявили некалькулезный холецистит, редкое состояние беременности. Лапароскопическая холецистэктомия в итоге привела к полному излечению и выздоровлению.
Лапароскопическая холецистэктомия в итоге привела к полному излечению и выздоровлению.
Хотя холецистит редко встречается во время беременности, он, безусловно, связан с беременностью и может рассматриваться как часть дифференциального диагноза в случаях, подобных описанному в этом исследовании. Задержка в лечении билиарных расстройств может поставить под угрозу жизнь матери и плода.
В обзоре литературы мы изучили случаи, когда беременные женщины страдали от тошноты и рвоты, не связанных с беременностью. В исследовании, проведенном Mastubara, две беременные женщины были госпитализированы с тошнотой и рвотой (без болей в животе), связанными с повышенным уровнем билирубина и аминотрансфераз, сопровождавшихся выраженной желтухой. На УЗИ выявлен билиарный сладж. Была проведена электролитная терапия, и оба пациента выздоровели через 4-5 дней. Оба пациента были выписаны после того, как тесты функции печени дали нормальные результаты и была продемонстрирована переносимость перорального питания (7). Эти случаи отличались от нашего тем, что у нашего пациента не было желтухи и билиарный сладж не наблюдался при УЗИ.
Эти случаи отличались от нашего тем, что у нашего пациента не было желтухи и билиарный сладж не наблюдался при УЗИ.
В отчете Джозефа 28-летняя женщина (гестационный возраст: 7 недель) была госпитализирована с тошнотой и рвотой, предположительно связанными с беременностью. Через два дня у нее появилось вздутие живота, а УЗИ выявило асцит и расширение желчных протоков. Во время лапаротомии была установлена Т-образная трубка после обнаружения спонтанного разрыва кисты холедоха (8). Это исследование было похоже на текущий клинический случай в том, что пациентка была первоначально госпитализирована с диагнозом тошнота и рвота как осложнение, связанное с беременностью, до последующего пересмотра.
В другом отчете о случае две беременные женщины (срок беременности: 8 и 13 недель) были госпитализированы с постоянной тошнотой и рвотой. Клинические признаки и тесты показали тиреотоксикоз, связанный с беременностью; обе женщины выздоровели после лечения антитиреоидными препаратами (9).
Во время поиска литературы также были обнаружены другие исследования, в которых женщин госпитализировали с убеждением, что их тошнота и рвота были осложнениями, связанными с беременностью, но в конечном итоге им был поставлен другой диагноз, такой как туберкулез, менингит, интоксикация каннабисом или болезнь Аддисона. (3-6).
Заключение
Акушеры обычно справляются с тошнотой и рвотой во время беременности без каких-либо осложнений. Однако, несмотря на то, что гиперемезис является частым осложнением беременности, бывают случаи, когда следует учитывать другие факторы, помимо тошноты и рвоты, такие как различные расстройства, упомянутые в этом клиническом случае и обзоре литературы. Бескаменный холецистит является редкой, но потенциальной причиной тяжелой, не поддающейся лечению тошноты и рвоты у беременных женщин.
Благодарности
Не заявлено.
Конфликт интересов
Авторы заявляют об отсутствии конфликта интересов.
- Bailit JL. Hyperemesis gravidarium: эпидемиологические эпидемиологические данные большой когорты. Американский журнал Journal of Obstetrics Акушерство и гинекологияGynecology. 2005 г.; 193(3):811-814.
- Fell DB, Dodds L, Joseph KS, Allen VM, Butler B. Факторы риска гиперемезиса беременных, требующие госпитализации во время беременности. Акушерство и гинекологияГинекология. 2006 г., февраль; 107 (2 часть 1): 277-284. PubMed PMID: 16449112. Epub 2 февраля 2006 г. англ.
- Эбелинг Ф., Рахконен Л., Саастамойнен К.П., Матикайнен Н., Лайтинен К. Болезнь Аддисона, проявляющаяся гиперемезией, гипонатриемией и панцитопенией на ранних сроках беременности. Acta obstetricia Obstetricia et gynecologica Gynecologica Scandinavica. 2011 январь; 90(1):121-122.
 PubMed PMID: 21275927. Epub 01.02.2011. англ.
PubMed PMID: 21275927. Epub 01.02.2011. англ. - Яна Н., Ракшит Б.М., Триведи Г. Туберкулезный менингит на ранних сроках беременности, имитирующий гиперемезис беременных: диагностическая проблема. Журнал акушерства Акушерство и гинекология Гинекология: журнал Института акушерства и гинекологии. 2008 июль; 28(5):530-531. PubMed PMID: 18850432. Epub 14.10.2008. англ.
- Krzysztof L, Piotr H, Mariusz G, Agata CŁ, Ireneusz S, Jan W, Lewandowski K, Hincz P, Grzesiak M, Cajdler-Luba A, Salata I, Wilczynski J, et al. Новое начало болезни Аддисона, проявляющееся длительной гиперемезией на ранних сроках беременности. Ginekologia polskaPolska. 2010 июль; 81(7):537-540. PubMed PMID: 20825057. Epub 10 сентября 2010 г. англ.
- Schmid SM, Lapaire O, Huang DJ, Jurgens FE, Guth U.
 Синдром каннабиноидной гиперемезии: заниженная сущность, вызывающая тошноту и рвоту при беременности. Архив гинекологии Гинекология и акушерствоАкушерство. 2011 ноябрь; 284(5):1095-1097. PubMed PMID: 21170540. Epub 21 декабря 2010 г. англ.
Синдром каннабиноидной гиперемезии: заниженная сущность, вызывающая тошноту и рвоту при беременности. Архив гинекологии Гинекология и акушерствоАкушерство. 2011 ноябрь; 284(5):1095-1097. PubMed PMID: 21170540. Epub 21 декабря 2010 г. англ. - Мацубара С., Кувата Т., Камодзава С., Сакамото Ю., Судзуки М., Тамада К. Связь между гиперемезисом беременных, желтухой или дисфункцией печени и билиарным сладжем. Журнал акушерства Акушерство и гинекология Гинекологические исследованияИсследования. 2012 февраль; 38(2):446-448. PubMed PMID: 22229876. Эпублик 11 января 2012 г. англ.
- Джозеф П., Раджу Р.С., Вьяс Ф.Л., Ситарам В. Спонтанная перфорация кисты холедоха и гиперемезис беременных. Тропическая гастроэнтерология Гастроэнтерология: официальный Официальный журнал Журнал Фонда болезней пищеварения.
 январь-март 2008 г.; 29(1):46-47. PubMed PMID: 18564670. Epub 21 июня 2008 г. англ.
январь-март 2008 г.; 29(1):46-47. PubMed PMID: 18564670. Epub 21 июня 2008 г. англ. - Navaneethakrishnan R, Lindow SW, Masson EA, Allan B. Рецидивирующий гестационный тиреотоксикоз, проявляющийся рецидивирующей гиперемезисом беременных — отчет о двух случаях. Журнал акушерства Акушерство и гинекология Гинекология: журнал Института акушерства и гинекологии. 2004 г., октябрь; 24(7):774-775. PubMed PMID: 15763786. Epub 15 марта 2005 г. англ.
Статистика
Тара, Ф., Мохаммадзаде Ватанчи, А., Поурали, Л., и Аламтян, А. (2017). Бескаменный холецистит, представляющий собой трудноизлечимую гиперемезию во время беременности: отчет о клиническом случае. Журнал акушерства и репродуктивного здоровья , 5(3), 1018-1020. doi: 10.22038/jmrh.2017.8773
Фатемех Тара; Атие Мохаммадзаде Ватанчи; Лейла Поурали; Атефе Аламтян.
