Гонорея лечение при беременности: Ошибка выполнения
Гонорея: причины, симптомы, диагностика и лечение гонореи в Москве
Возбудитель инфекции
Гонорея возникает при инвазии Neisseria gonorrhoeae в слизистые оболочки половых органов. Это грамотрицательные диплококки, размножающиеся в средах с доступом кислорода. Благодаря своим защитным свойствам гонококки могут выживать в нейтрофилах и изменять свои свойства под воздействием внешних факторов. Основной формой видоизменения при неблагоприятных воздействиях является преобразование поверхностных белков. Именно такие защитные свойства объясняют устойчивость гонококков к некоторым противомикробным препаратам.
После проникновения в организм гонококки попадают в подслизистую оболочку, где быстро поглощаются нейтрофилами. Особые поверхностные структуры и ферменты бактерии предотвращают фагоцитоз и позволяют гонококкам выживать внутри клеток. Зачастую инвазия Neisseria gonorrhoeae становится причиной вторичных инфекций, вызываемых хламидиями, трихомонадами и другими патогенными микроорганизмами.
Как передается бактерия?
Гонококки распространяются преимущественно при половых контактах. Это может быть оральный, анальный или вагинальный секс. Из-за бессимптомного течения и высокой степени контагиозности бактерия может долго передаваться половым партнерам больного. При этом перенесенное заболевание не обуславливает приобретенный иммунитет – человек может снова заразить гонореей. Из-за перечисленных свойств гонококковая инфекция относится к самым распространенным венерическим заболеваниям.
Другие способы заражения:
- Бытовая передача инфекции при использовании загрязненных предметов личной гигиены.
- Перенос бактерии в организм ребенка во время беременности или родов. Такой способ заражения часто вызывает поражение глаз у младенцев.
- Самозаражение – перенос инфекционных агентов со слизистой оболочки половых органов на другие участки тела.
Во внешней среде гонококки быстро умирают, поэтому бытовая передача регистрируется редко. К возможным факторам риска, увеличивающим вероятность заражения, относят беспорядочную половую жизнь, небезопасный секс и перенесенную гонококковую инфекцию в прошлом. Также риск заражения значительно увеличивается в случае, если один из сексуальных партнеров имеет ВИЧ-инфекцию.
К возможным факторам риска, увеличивающим вероятность заражения, относят беспорядочную половую жизнь, небезопасный секс и перенесенную гонококковую инфекцию в прошлом. Также риск заражения значительно увеличивается в случае, если один из сексуальных партнеров имеет ВИЧ-инфекцию.
Сдать анализ на гонорею
Патофизиология
Механизм развития болезни и вирулентность штаммов гонококков зависят от конкретных антигенных свойств бактерий. Некоторые подтипы Neisseria gonorrhoeae могут успешно укрываться от иммунного ответа и быстро вызывать развитие системной инфекции. Отмечается, что гонококки поражают преимущественно цилиндрический и железистый эпителий органов мочеполовой системы. При этом некоторые виды эпителиальных тканей устойчивы к воздействию патогенных микроорганизмов. Врачи отмечают, что гонококки редко вызывают вагинит, если слизистая оболочка влагалища не подвержена другим патологическим процессам.
Основные защитные свойства бактерий связаны с генетическим материалом. Обычно плазмиды гонококков содержат гены, отвечающие за устойчивость к воздействию антибиотиков. Различные штаммы бактерий могут свободно обмениваться этими генетическими структурами, в результате чего возникает высокий риск реинфекции. Кроме того, обмен генами резистентности к антибиотикам привел к тому, что гонорея редко имеет восприимчивость к бета-лактамным антибиотикам. В последние годы также отмечается заболеваемость гонореей, устойчивой к фторхинолонам.
Обычно плазмиды гонококков содержат гены, отвечающие за устойчивость к воздействию антибиотиков. Различные штаммы бактерий могут свободно обмениваться этими генетическими структурами, в результате чего возникает высокий риск реинфекции. Кроме того, обмен генами резистентности к антибиотикам привел к тому, что гонорея редко имеет восприимчивость к бета-лактамным антибиотикам. В последние годы также отмечается заболеваемость гонореей, устойчивой к фторхинолонам.
Вероятность развития диссеминированной гонококковой инфекции примерно равняется 1%. У пациентов возникают симптомы артралгии, лихорадки, мигрирующего полиартрита, тендинита, эндокардита или менингита. Эти осложнения связаны с проникновением бактерий в кровоток. Риск такого негативного последствия гонореи зависит от особенностей иммунитета пациента и вирулентности конкретного штамма бактерии. Например, изменение кислотно-основных свойств влагалищных выделений во время менструации повышают вероятность проникновения гонококка в кровь.
Клинические проявления
Гонорея имеет несколько форм клинического проявления. Чаще всего инфекция поражает только мочеполовую систему, однако при определенных обстоятельствах возникают локальные воспалительные реакции в области глаз, анального отверстия и глотки. Без лечения патологический процесс может вызвать системную хроническую патологию, поражающую внутренние органы.
Основные формы проявления:
- Мочеполовая инфекция. Гонококки в первую очередь вызывают воспалительный процесс в слизистых оболочках мочеиспускательного канала, шейки матки, влагалища и периуретальных желез. Также бактерии могут постепенно распространяться на придатки яичка, мочевой пузырь и мочеточники.
- Воспаление слизистой оболочки прямой кишки. Такая форма гонореи может быть результатом небезопасного анального секса.
- Поражение конъюнктивы глаза.
- Воспаление опорно-двигательного аппарата, преимущественно проявляющееся болью в суставах.
- Воспалительный процесс в задней стенке глотки.

- Поражение сердца, кишечника, лимфатических узлов и других внутренних органов.
Инкубационный период варьируется от нескольких суток до месяца. Отсутствие симптомов на ранних стадиях развития болезни способствует переходу инфекции в хроническую форму.
Симптомы
Врачам известны разные формы симптоматического проявления гонореи. Заражение человека может сопровождаться полным клиническим благополучием (носительство инфекции) или же резким появлением неприятных ощущений в течение нескольких суток. Также возможно появление невыраженной симптоматики, напоминающей другие инфекционные заболевания.
Характерные симптомы:
- Гнойные выделения из влагалища, имеющие неприятный запах. Слизь выделяется непосредственно из воспаленной шейки матки.
- Вагинальные кровотечения, не связанные с менструальным циклом.
- Неприятные ощущения во время полового акта.
- Боль в нижней части живота.
- Нарушение мочеиспускания.

- Увеличение температуры тела.
- Тошнота и рвота.
- Жжение в области анального отверстия, глотки или наружных половых органов.
- Боль в области мошонки у мужчин.
- Повышенная чувствительность к свету и боль в области глаз.
- Суставные боли.
- Высокая утомляемость и слабость.
- Бессонница и депрессия.
Врачам не всегда удается установить точные симптомы гонореи, поскольку это заболевание часто сопровождается вторичными инфекциями. Развитие воспалительного процесса в области глаз и внутренних органов без выраженной симптоматики со стороны мочеполовой системы значительно затрудняет диагностику.
Способы диагностики
Инфекционными заболеваниями мочеполовой системы занимаются венерологи, урологи и гинекологи. Во время первичного приема врач спросит пациента о жалобах, соберет анамнестическую информацию и проведет инструментальный осмотр пораженных органов. Исследование цервикального канала у женщин позволяет быстро обнаружить признаки гонококковой инфекции и забрать гнойный материал для анализа. Также биологические материалы забираются из области прямой кишки, конъюнктивы глаза, глотки и уретры. На основе симптомов предварительный диагноз не ставится, поскольку гонорея может не иметь специфических проявлений.
Также биологические материалы забираются из области прямой кишки, конъюнктивы глаза, глотки и уретры. На основе симптомов предварительный диагноз не ставится, поскольку гонорея может не иметь специфических проявлений.
Необходимые обследования:
- Бактериальный посев инфекционного агента на питательные среды. Такое исследование позволяет с высокой точностью идентифицировать тип возбудителя болезни.
- Микроскопическое исследование мазков, окрашенных по Граму или метиленовым синим. Специалист оценивает форму бактерии и определяет возбудителя. Из-за высокой изменчивости гонококков такой анализ не всегда точен.
- Полимеразная цепная реакция– высокоточное исследование, позволяющее получить большое количество генетических участков бактерии из биологических материалов пациента. Это наиболее достоверный способ диагностики гонореи.
- Иммуноферментный анализ – исследование, позволяющее обнаружить специфические иммуноглобулины, выделяющиеся организмом в ответ на инвазию гонококка.

- Определение чувствительности бактерий к различным антибиотикам для дальнейшего лечения.
При системной форме инфекции необходимо обследовать все пораженные слизистые оболочки пациента. Также важно назначать анализы на другие венерические заболевания, включая сифилис, хламидиоз, ВИЧ-инфекцию и трихомонаду. Для этого производится лабораторное исследование крови и мочи пациента.
Лечение
Основным способом лечения гонореи является применение антибактериальных средств. Необходимо уничтожить все патогенные микроорганизмы и исключить вероятность распространения бактерий с кровотоком в отдаленные органы. При возникновении осложнений пациенту также может потребоваться реабилитация. Очень важно сообщить о необходимости лечения всем половым партнерам пациента.
Основные способы лечения:
- Назначения антибиотиков по результатам теста на чувствительность к препаратам. Также возможна смена антибиотика в процессе терапии при отсутствии лечебного эффекта.
 Обычно врачи назначают цефтриаксон, азитромицин или доксициклин, однако возможны и другие варианты.
Обычно врачи назначают цефтриаксон, азитромицин или доксициклин, однако возможны и другие варианты. - Использование топических противомикробных средств при поражении конъюнктивы глаза.
- Оперативные вмешательства при гнойных процессах.
Схему лечения гонореи может назначить только врач исходя из области возникновения воспалительного процесса, состояния пациента и лабораторных данных. Возможность применения местных народных средств необходимо предварительно обсудить с лечащим врачом. К основным методам реабилитационной помощи относят прогревание, электрофорез и другие виды физиотерапии.
Прогноз и осложнения
Без лечения гонорея может развиваться в течение нескольких лет. Если изначальный риск появления системной инфекции примерно равен 1%, то при переходе болезни в хроническую форму вероятность такого осложнения увеличивается. Эффективность медикаментозной терапии варьируется в зависимости от штамма гонококка и состояния пациента. Наиболее опасны новые подтипы гонореи, распространенные в нескольких странах.
Возможные осложнения:
- Воспаление внутренней оболочки сердца и оболочек головного мозга.
- Септический артрит.
- Воспаление органов тазовой полости у женщин.
- Гнойный абсцесс.
- Мужское и женское бесплодие.
- Слепота на фоне конъюнктивита.
- Повышенный риск развития ВИЧ-инфекции и других венерических заболеваний.
Длительное течение гонореи у мужчин увеличивает вероятность развития рака предстательной железы. В целом, это заболевание редко вызывает летальный исход, однако необходимо учитывать возможность развития хирургических осложнений.
Профилактика
Гонорея является высококонтагиозной венерической инфекцией, поэтому меры профилактики обязательно должны учитываться. Основным способом предотвращения развития болезни является безопасный секс. Использование латексного презерватива препятствует распространению инфекции в 99% случаев.
Дополнительные рекомендации:
- Проверка постоянного полового партнера на венерические заболевания.

- Скрининг на гонорею при частых половых контактах и планировании беременности.
- Лечение других мочеполовых инфекций, увеличивающих риск заражения.
Таким образом, заражение легко предотвратить при соблюдении нескольких профилактических мероприятий. Ученые не успевают разрабатывать новые противомикробные средства, способные обойти защитные механизмы опасных штаммов гонококков, поэтому очень важно серьезно подходить к вопросам личной и общественной гигиены.
Гонорея (триппер) при беременности — фото, симптомы, лечение, осложнения
Содержание
- Что это за болезнь и как можно ей заразиться?
- Чем болезнь опасна для беременных?
- Симптомы у беременных
- Диагностика
- Правила лечения у беременных
- Профилактика заболевания у новорожденных детей
- Профилактика возникновения триппера у беременных
Гонорея при беременности – это инфекционная болезнь, вызываемая гонококками. Для этого заболевания характерно развитие активного воспаления в области половой системы женщины, нередко даже с переходом в хронический процесс. В случае наступления беременности инфекция может повлиять на её нормальное течение и правильное развитие ребёнка, в связи с чем необходим тщательный контроль и обследование данной категории женщин.
В случае наступления беременности инфекция может повлиять на её нормальное течение и правильное развитие ребёнка, в связи с чем необходим тщательный контроль и обследование данной категории женщин.
Что это за болезнь и как можно ей заразиться?
Гонококковая инфекция принадлежит к одной из наиболее распространённых половых инфекций во всём мире.
Вызывается она гноеродным микроорганизмом бобовидной формы, который носит название гонококк. Возбудитель имеет высокое сродство к эпителиальным клеткам, прочно фиксируется на них, проникает внутрь и очень быстро запускает целый ряд воспалений. К тому же для болезни характерно быстрое распространение по половой системе с активным поражением рядом расположенных органов. В крови беременной женщины сразу же начинают продуцироваться специфические антитела, направленные на борьбу с данным заболеванием.
Важно отметить, что, не смотря на достаточно яркий иммунный ответ и высокий титр антител, заболеть ей можно и повторно после очередного полового контакта с носителем данного заболевания.
Как уже отмечено, для гонореи типично и более характерно заражение при половых контактах. Вид полового контакта может быть довольно разнообразным, например, анальный, оральный. В случае таких половых связей и форма проявления, и развитие болезни будет несколько другим. Как, например, при оральных половых контактах для гонореи характерно повреждение миндалин и полости рта с развитием через какое-то время гонококкового фарингита.
Чем болезнь опасна для беременных?
Гонорея, в случае её выявления при беременности, в частности на ранних сроках до 12 недель, представляет собой значительную угрозу для здоровья и жизни будущего ребёнка. Данная инфекция способна спровоцировать ранее прерывание беременности.
В случае половых контактов с заражённым партнёром на более поздних сроках высокий риск наступления преждевременных родов и даже рождения мёртвого ребёнка.
Вот почему в случая проявления при беременности каких-либо непонятных и настораживающих симптомов, необходимо незамедлительно обращаться за консультацией и осмотром к доктору. Так как своевременно проведенное лечение заболевания гонококковая инфекция не опасно для развития плода, способствует его защите от болезни и повышает риск рождения здорового ребёнка без каких-либо патологий внутренних органов.
Так как своевременно проведенное лечение заболевания гонококковая инфекция не опасно для развития плода, способствует его защите от болезни и повышает риск рождения здорового ребёнка без каких-либо патологий внутренних органов.
Часто женщины волнуются, смогут ли они забеременеть после перенесенного заболевания гонореи? Безусловно, да. Если процесс был выявлен в начальный период развития болезни, не произошло распространения воспаления на область органов половой системы, то наступление беременности не будет ничто противостоять.
Опасность состоит в возможности развития хронической формы заболевания, поражения тканей половых структур, развития рубцовых изменений в области яичников, маточных труб и самой матки.
Симптомы у беременных
Гонорея при беременности может начать себя проявлять от 3 до 14 дней после установления половых связей с инфицированным больным. Однако, как правило, среднее время, которое длится этот скрытый период, составляет 4-6 дней.
Какие симптомы и признаки может отметить у себя женщина при беременности в случае развития заболевания изначально? Симптомы гонореи при беременности не отличаются от всех основных проявлений, типичных при заражении данной инфекцией.
Гонококковая инфекция характеризуется появлением зуда, нередко жжения в области половых органов с наличием характерных гнойных выделений без запаха. Также типичны симптомы нарушения мочеиспускания в виде жжения и резей, сопровождающих их болей, дискомфорт в районе нижней части живота.
Все эти симптомы должны немедленно насторожить беременных и заставить их обратиться на приём к врачу.
Диагностика
проба на возбудителя триппера
Обследование для возможного выявления гонореи – это один из важнейших моментов в анализах, исследуемых у беременных. Ведь своевременное выявление заболевания у женщины очень важно. От этого зависит время терапии, метод и, самое главное, прогноз течения беременности.
Первоначально всегда проводится осмотр женщины и сбор анамнеза. На данном этапе можно выяснить наличие незащищённых половых связей, возможность заражения, какие есть симптомы и жалобы у беременных. К тому же осмотр позволяет оценить состояние шейки матки, наличие патологических выделений, их количество.
Не менее важно провести беседу, выяснить у женщины все половые связи за последний месяц. Данный момент всегда довольно сложный с психологической точки зрения, однако, это важнейший этап в таком деле, как профилактика, а также лечение заболевания гонореи.
Правила лечения у беременных
Иммуномодуляторы
Если у женщины, ожидающей ребёнка вне зависимости от срока, выявляется гонококковая инфекция, то лечение необходимо проводить в условиях стационара. Время терапии заболевания гонореи зависит от того, как давно женщина заразилась, какие есть симптомы поражения половой системы. Не стоит забывать о возможности локализации возбудителя и экстрагенитально, то есть в ротовой полости, в области конъюнктивы глаз, ректально. Наличие этих и других осложнений заболевания у женщины в обязательном порядке выясняется стационарно.
Непосредственное лечение гонореи беременной женщины основывается на эррадикации возбудителя инфекции. Это возможно благодаря назначению Антибиотиков. Здесь необходимо учитывать срок беременности женщины, переносимость лекарственных препаратов, а также то, какие осложнения вызвала данная инфекция. Если это острый период заболевания, то лечение проводят с помощью Антибиотиков в виде таблеток или капсул, а также уколов. Если же у женщины выявлены системные проявления гонореи, то рекомендуется парентеральное лечение в течение семи дней.
Здесь необходимо учитывать срок беременности женщины, переносимость лекарственных препаратов, а также то, какие осложнения вызвала данная инфекция. Если это острый период заболевания, то лечение проводят с помощью Антибиотиков в виде таблеток или капсул, а также уколов. Если же у женщины выявлены системные проявления гонореи, то рекомендуется парентеральное лечение в течение семи дней.
Препарат выбора для терапии гонореи у женщины, находящейся в ожидании ребёнка, это Цефтриксон. Его назначают однократно в дозе 250 мг внутримышечно. Альтернативный препарат для лечения такого диагноза, как гонорея при беременности, это Спектиномицин в дозировке 2.0 внутримышечно и также однократно.
Лечение гонореи можно провести и альтернативными препаратами, например, Азитромицином, Эритромицином. Но такой метод возможен, если у женщины есть аллергия на вышеперечисленные средства выбора терапии гонореи.
Профилактика заболевания у новорожденных детей
Гонорея у детей
Если в ходе вынашивания ребёнка, у женщины была выявлена гонококковая инфекция, и даже если было проведено грамотное и своевременное лечение, необходимо очень внимательно провести обследование родившегося ребёнка.
Такая форма болезни, как офтальмия, имеет топическую профилактику в виде применения наружно Тетрациклиновой или Эритромициновой мази однократно.
Профилактика возникновения триппера у беременных
Профилактика любой инфекционной болезни, передающейся половым путём, необходима, особенно при планировании будущей беременности. Поэтому очень важно пройти полное обследование с обязательной сдачей мазков и анализов для подтверждения полного здоровья и готовности организма выносить будущего ребёнка.
Гонорея, если она диагностируется у беременных, безусловно, лечится. Но это очень высокий риск для здоровья будущего малыша, вынашивания самой беременности. А если ещё будет выявлена хроническая форма, то лечение усложняется. Эта инфекция довольно коварна и опасна при заражении ей, находясь в положении. А, следовательно, важна и вторичная профилактика, которая включает непременное лечение всех половых партнёров беременной, в случае, если у них также будет выявлена эта инфекция.
Гонорея встречается у беременных в настоящее время не так уж и редко, не смотря на значительную осведомлённость населения и всех молодых женщин о ней и постоянной рекомендации здравоохранения о бережном отношении к своему здоровью и разумному выбору полового партнёра. Поэтому профилактика данной инфекционной патологии, как и любой другой, должна быть на первом месте, чтобы такое состояние женщины, как беременность, протекало спокойно и без лишних переживаний.
Скрининг и лечение инфекций, передающихся половым путем, во время беременности
БАРБАРА А. МАДЖЕРОНИ, MD, И SREELATHA UKKADAM, MBBS
Семейный врач. 2007;76(2):265-270
Информация о пациенте: См. соответствующий раздаточный материал об инфекциях, передающихся половым путем, во время беременности, написанный авторами этой статьи.
Раскрытие автора: Нечего раскрывать.
Многие инфекции, передающиеся половым путем, связаны с неблагоприятными исходами беременности. Центры по контролю и профилактике заболеваний рекомендуют проводить скрининг всех беременных женщин на вирус иммунодефицита человека как можно раньше. Лечение высокоактивной антиретровирусной терапией может уменьшить передачу вируса плоду. Скрининг на хламидиоз рекомендуется всем женщинам в начале дородового наблюдения и повторно в третьем триместре для женщин моложе 25 лет или из группы повышенного риска. Было показано, что азитромицин безопасен для беременных женщин и рекомендуется в качестве препарата выбора при лечении хламидиоза во время беременности. Скрининг на гонорею рекомендуется на ранних сроках беременности тем, кто находится в группе риска или живет в районе с высокой распространенностью, а также в третьем триместре для пациенток, которые продолжают подвергаться риску. Рекомендуемое лечение гонореи — цефтриаксон 125 мг внутримышечно или цефиксим 400 мг перорально. Поверхностный антиген гепатита В и серология на сифилис должны быть проверены при первом дородовом посещении. Бензатин пенициллин G остается средством лечения сифилиса. Скрининг на инфекцию, вызванную вирусом простого генитального герпеса, проводится на основании анамнеза и осмотра поражений, с диагностикой новых случаев с помощью посева или анализа полимеразной цепной реакции из активных поражений. Рутинная серология не рекомендуется для скрининга. Пероральные противовирусные препараты ацикловир и валацикловир можно использовать во время беременности. Супрессивная терапия с 36-й недели беременности снижает выделение вируса во время родов у пациенток с риском активного поражения. Скрининг на трихомониаз или бактериальный вагиноз не рекомендуется бессимптомным женщинам, поскольку имеющиеся данные свидетельствуют о том, что лечение не улучшает исходы беременности.
Рекомендуемое лечение гонореи — цефтриаксон 125 мг внутримышечно или цефиксим 400 мг перорально. Поверхностный антиген гепатита В и серология на сифилис должны быть проверены при первом дородовом посещении. Бензатин пенициллин G остается средством лечения сифилиса. Скрининг на инфекцию, вызванную вирусом простого генитального герпеса, проводится на основании анамнеза и осмотра поражений, с диагностикой новых случаев с помощью посева или анализа полимеразной цепной реакции из активных поражений. Рутинная серология не рекомендуется для скрининга. Пероральные противовирусные препараты ацикловир и валацикловир можно использовать во время беременности. Супрессивная терапия с 36-й недели беременности снижает выделение вируса во время родов у пациенток с риском активного поражения. Скрининг на трихомониаз или бактериальный вагиноз не рекомендуется бессимптомным женщинам, поскольку имеющиеся данные свидетельствуют о том, что лечение не улучшает исходы беременности.
Инфекции во время беременности поражают мать и часто ребенка либо внутриутробно, либо во время родов. Многие инфекции связаны с повышенным риском преждевременных родов и низкой массы тела при рождении, а также с сопутствующими заболеваемостью и смертностью. Из-за этих рисков Центры по контролю и профилактике заболеваний (CDC) рекомендуют скрининг на некоторые инфекции, передающиеся половым путем (ИППП), при первом дородовом посещении, а затем еще раз в третьем триместре для матерей с высоким риском (Таблица 1) . 1 CDC также опубликовал рекомендации по лечению ИППП во время беременности. 1
Многие инфекции связаны с повышенным риском преждевременных родов и низкой массы тела при рождении, а также с сопутствующими заболеваемостью и смертностью. Из-за этих рисков Центры по контролю и профилактике заболеваний (CDC) рекомендуют скрининг на некоторые инфекции, передающиеся половым путем (ИППП), при первом дородовом посещении, а затем еще раз в третьем триместре для матерей с высоким риском (Таблица 1) . 1 CDC также опубликовал рекомендации по лечению ИППП во время беременности. 1
| Клинические рекомендации | Рейтинг доказательности | Ссылки 90 031 | Комментарии |
|---|---|---|---|
| Азитромицин (Зитромакс) является эффективным средством для лечения хламидиоза во время беременности. | Б | 5 | Долгосрочные исследования безопасности не проводились. |
| Внутримышечный цефтриаксон (роцефин) и пероральный цефиксим (супракс) одинаково эффективны при гонорее во время беременности. | B | 6 , 8 | Спектиномицин (тробицин; недоступен в США) также эффективен, но его применение болезненно. |
| Начало лечения ацикловиром (зовиракс) или валацикловиром (валтрекс) в сроке беременности 36 недель снижает частоту рецидивов генитального герпеса и число операций кесарева сечения, проводимых по поводу генитального герпеса. | A | 10 , 11 | У пациентов с установленным герпесом. Серологический скрининг не рекомендуется. |
| Пенициллин эффективен для профилактики врожденного сифилиса. | A | 20 | Необходимо своевременно выявить и лечить.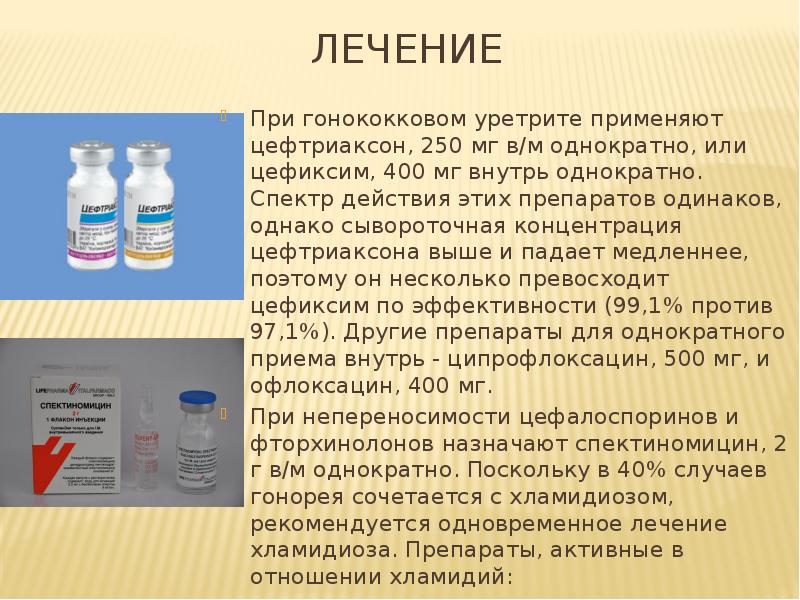 Скрининг следует проводить при первом посещении. Скрининг следует проводить при первом посещении. |
| Лечение трихомониаза не снижает частоту преждевременных родов. | А | 21 | Скрининг у бессимптомных женщин не рекомендуется. |
| Состояние | Рекомендуется экранирование? | Предпочтительный тест |
|---|---|---|
| Бактериальный вагиноз* | № | — |
| Хламидиоз | Да: все беременные женщины | МАНК |
| Гонорея | Да: женщины из группы риска† или проживающие в зоне с высокой распространенностью | МАНК или посев на среду Thayer-Martin |
| Гепатит В | Да: все беременные женщины | HBsAg серология |
| Гепатит C | Да: женщины из группы высокого риска‡ | Anti-HCV |
| Герпес | Нет (посев поражений при наличии) | Посев, ПЦР |
| Да: все беременные женщины | ИФА, Вестерн-блот | |
| ВПЧ | Нет | — |
| Сифилис | Да: все беременные | |
| Трихомониаз | № | — |
Скрининг
Все женщины в Соединенных Штатах должны пройти скрининг на вирус иммунодефицита человека (ВИЧ) как можно раньше во время беременности.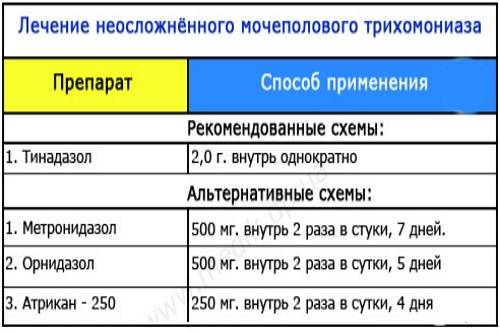 Если пациентка отказывается от тестирования, врач должен обсудить ее возражения и продолжать настоятельно рекомендовать тестирование. Другие скрининговые тесты, которые рекомендуются всем беременным женщинам, включают тесты на гепатит В, сифилис и Хламидия трахоматис . Женщины из группы риска должны быть обследованы на Neisseria gonorrea и гепатит С. Доказательства не поддерживают рутинный скрининг на бактериальный вагиноз.
Если пациентка отказывается от тестирования, врач должен обсудить ее возражения и продолжать настоятельно рекомендовать тестирование. Другие скрининговые тесты, которые рекомендуются всем беременным женщинам, включают тесты на гепатит В, сифилис и Хламидия трахоматис . Женщины из группы риска должны быть обследованы на Neisseria gonorrea и гепатит С. Доказательства не поддерживают рутинный скрининг на бактериальный вагиноз.
Женщины моложе 25 лет и лица, подверженные риску хламидиоза (например, имеющие несколько половых партнеров), должны пройти повторный скрининг в третьем триместре. 1 Женщины, которые продолжают подвергаться риску заболевания гонореей, также должны пройти повторный скрининг в третьем триместре. 1
При обнаружении инфекции врач должен сообщить об этом матери, обеспечить адекватное и безопасное лечение, а также сообщить об этом партнеру и назначить лечение. Во многих штатах о случаях ИППП необходимо сообщать в департамент здравоохранения. Врачи должны посоветовать пациентке пользоваться презервативами и избегать половых контактов до тех пор, пока ее партнер не получит лечение.
Врачи должны посоветовать пациентке пользоваться презервативами и избегать половых контактов до тех пор, пока ее партнер не получит лечение.
Chlamydia
C. trachomatis является наиболее распространенным бактериальным патогеном, передающимся половым путем, в Соединенных Штатах, и от 5 до 15 процентов беременных женщин инфицированы им. 2 Передача C. trachomatis от матери ребенку может произойти во время родов и может привести к офтальмии новорожденных или пневмониту у новорожденного или послеродовому эндометриту у матери. Некоторые сообщения связывают хламидиоз с низким весом при рождении и преждевременными родами, но одно исследование не обнаружило такой связи. 2
Тест амплификации нуклеиновых кислот (МАНК) является предпочтительным тестом на хламидиоз из-за его высокой чувствительности и специфичности и его использования на образцах, полученных неинвазивным путем. 3 Может проводиться с использованием образцов шейки матки или мочи. Неамплифицированные некультуральные тесты, такие как тест ДНК-зонда, остаются вариантом, когда МАНК недоступен или слишком дорог. Повторное тестирование через три недели после завершения терапии рекомендуется беременным женщинам. 1
Неамплифицированные некультуральные тесты, такие как тест ДНК-зонда, остаются вариантом, когда МАНК недоступен или слишком дорог. Повторное тестирование через три недели после завершения терапии рекомендуется беременным женщинам. 1
Тетрациклины противопоказаны при беременности из-за риска аномалий костей и зубов. Амоксициллин (500 мг перорально три раза в день в течение семи дней), по-видимому, эффективен для микробиологического излечения, но имеется мало данных о его долгосрочной эффективности при неонатальной инфекции. 4 Рандомизированное исследование, в котором сравнивали азитромицин (Зитромакс) в однократной дозе 1 г с эритромицином в дозе 500 мг каждые шесть часов в течение семи дней, выявило улучшенное соблюдение режима лечения, меньшее количество побочных эффектов со стороны желудочно-кишечного тракта и эквивалентную эффективность с азитромицином. 5 Долгосрочные исследования безопасности азитромицина при беременности не публиковались; однако азитромицин относится к категории B Управления по санитарному надзору за качеством пищевых продуктов и медикаментов США и рекомендуется в качестве лечения первой линии хламидиоза во время беременности. 1 Однократная пероральная доза 1 г может быть введена в кабинете, когда соблюдение режима лечения является проблемой.
1 Однократная пероральная доза 1 г может быть введена в кабинете, когда соблюдение режима лечения является проблемой.
Гонорея
N. gonorrhea может передаваться новорожденному через половые пути матери во время родов и вызывать офтальмию новорожденных, системную неонатальную инфекцию, материнский эндометрит или тазовую инфекцию. Риск передачи инфекции от инфицированной матери ее ребенку составляет от 30 до 47 процентов. 6
Скрининг можно проводить с посевом на среду Тайера-Мартина, что рекомендуется в популяции с низкой распространенностью инфекции. 3 Также используются тесты гибридизации нуклеиновых кислот образцов шейки матки и МАНК образцов шейки матки или мочи, причем МАНК являются наиболее чувствительными и специфичными. 7 Посев является наиболее широко доступным тестом, преимуществом которого является определение чувствительности к противомикробным препаратам. Повторный тест рекомендуется в третьем триместре для тех, кто находится в группе постоянного риска. 1
1
Кокрановский обзор лечения гонореи у беременных показал, что цефтриаксон (роцефин) 125 мг внутримышечно и спектиномицин (тробицин) 2 г внутримышечно имеют такие же показатели излечения, как пероральный амоксициллин плюс пробенецид. 6 Одно рандомизированное исследование показало, что цефиксим (Супракс) 400 мг перорально столь же эффективен, как цефтриаксон 125 мг внутримышечно для лечения гонореи у беременных. 8 CDC рекомендует любой из них в качестве лечения выбора при гонорее. 1 Были времена, когда цефиксима не хватало. Спектиномицин редко используется из-за большого объема, необходимого для внутримышечного введения.
Гепатит
CDC рекомендует проводить рутинный скрининг всех беременных женщин на наличие поверхностного антигена гепатита В (HBsAg) для выявления материнского заболевания и предотвращения перинатальной передачи. HBsAg присутствует при острых и хронических инфекциях. Наличие антител иммуноглобулина М к коровому антигену гепатита В является диагностическим признаком острой или недавно приобретенной инфекции. HBsAg является первым поддающимся обнаружению вирусологическим маркером инфекции гепатита В, часто появляющимся до повышения активности печеночных трансаминаз, но может стать неопределяемым через один-два месяца.
HBsAg является первым поддающимся обнаружению вирусологическим маркером инфекции гепатита В, часто появляющимся до повышения активности печеночных трансаминаз, но может стать неопределяемым через один-два месяца.
Беременные женщины, обращающиеся за лечением ИППП, которые ранее не были привиты, должны пройти вакцинацию против гепатита В. Младенцы от матерей, инфицированных HBsAg, должны получить иммуноглобулин против гепатита В, а также вакцину против гепатита В при рождении. Дополнительную информацию о лечении женщин с гепатитом В и их детей можно найти по адресу http://www.cdc.gov/mmwr/PDF/rr/rr5416.pdf.
Рутинный скрининг на гепатит С во время беременности не рекомендуется. 1 Женщины с известными факторами риска (например, употребление инъекционных наркотиков, переливание крови или трансплантация органов в анамнезе до 19 лет)92) следует предложить консультирование и тестирование на антитела к гепатиту С. 1 Приблизительно 5 процентов младенцев, чьи матери инфицированы гепатитом С, заражаются. 1 Грудное вскармливание, по-видимому, не передает гепатит С. 1
1 Грудное вскармливание, по-видимому, не передает гепатит С. 1
Вирус простого герпеса
Вирус простого герпеса (ВПГ) является чрезвычайно распространенной ИППП, которая оказывает потенциально разрушительное воздействие на перинатально инфицированных новорожденных. Риск передачи на 30-50 процентов выше среди женщин, заразившихся генитальным ВПГ незадолго до родов. Клинический диагноз генитального герпеса при беременности у ВИЧ-инфицированных женщин может быть фактором риска перинатальной ВИЧ-инфекции. 9
Скрининг проводится клинически путем визуализации поражений или изучения анамнеза. Диагноз ставится с помощью посева или анализа полимеразной цепной реакции активного очага. Рутинное серологическое тестирование не рекомендуется. 1
Было показано, что введение ацикловира (зовиракс) или валацикловира (валтрекс), начиная с 36 недель беременности, значительно снижает рецидивы высыпаний простого герпеса и выделение вируса во время родов у пациенток с риском активных поражений, и уменьшить количество кесаревых сечений, выполненных из-за генитального герпеса. 10–12 Терапия ацикловиром показала свою эффективность с точки зрения затрат и рекомендована CDC для лечения ВПГ-инфекции во время беременности. 1,13 CDC также рекомендует использовать ацикловир во время беременности для женщин с рецидивирующим генитальным герпесом в ближайшем будущем. 1
10–12 Терапия ацикловиром показала свою эффективность с точки зрения затрат и рекомендована CDC для лечения ВПГ-инфекции во время беременности. 1,13 CDC также рекомендует использовать ацикловир во время беременности для женщин с рецидивирующим генитальным герпесом в ближайшем будущем. 1
Вирус иммунодефицита человека
Служба общественного здравоохранения США и Целевая группа профилактических служб США рекомендуют, чтобы все беременные женщины в Соединенных Штатах проходили тестирование на ВИЧ-инфекцию, в идеале при первом дородовом посещении. 14,15 Тестирование должно быть добровольным и свободным от принуждения. Женщины из группы высокого риска (например, имеющие в анамнезе заболевания, передающиеся половым путем, занимающиеся сексом в обмен на деньги или наркотики, имеющие несколько половых партнеров во время беременности, употребляющие запрещенные наркотики или имеющие половых партнеров, инфицированных ВИЧ или при высоком риске) следует пройти повторное тестирование в третьем триместре. Тестирование проводится с помощью иммуноферментного анализа на антитела к ВИЧ. Положительные результаты теста подтверждаются вестерн-блоттингом или иммунофлуоресцентным анализом, чтобы исключить ложноположительные результаты.
Тестирование проводится с помощью иммуноферментного анализа на антитела к ВИЧ. Положительные результаты теста подтверждаются вестерн-блоттингом или иммунофлуоресцентным анализом, чтобы исключить ложноположительные результаты.
Целями терапии являются контроль материнской инфекции и снижение передачи плоду. Высокоактивная антиретровирусная терапия (ВААРТ) используется во время беременности для подавления вирусной нагрузки, 14,16 , за исключением эфавиренца (Сустива), который относится к категории D при беременности из-за тератогенности в исследованиях на животных. Плановое кесарево сечение в 38 недель снижает риск передачи инфекции у женщин, не принимающих антиретровирусные препараты или принимающих только зидовудин (Ретровир). 17 Рекомендации по лечению ВИЧ доступны на веб-сайте AIDSinfo по адресу http://www.aidsinfo.nih.gov/guidelines/default.aspx. Поскольку концепции, относящиеся к лечению ВИЧ, развиваются быстро, рекомендации регулярно обновляются.
Папилломавирус человека
Инфекция, вызванная вирусом папилломы человека (ВПЧ), чрезвычайно распространена и часто проходит спонтанно. Тестирование на ВПЧ считается полезным при сортировке женщин с атипичными плоскоклеточными клетками неопределенного значения в мазке Папаниколау. Лечение не рекомендуется женщинам без цервикальных плоскоклеточных интраэпителиальных поражений или остроконечных кондилом. 1
Тестирование на ВПЧ считается полезным при сортировке женщин с атипичными плоскоклеточными клетками неопределенного значения в мазке Папаниколау. Лечение не рекомендуется женщинам без цервикальных плоскоклеточных интраэпителиальных поражений или остроконечных кондилом. 1
Диагноз остроконечных кондилом ставится при визуальном осмотре. Биопсия может потребоваться, если диагноз неясен, если бородавки не реагируют на стандартное лечение или если они пигментированы, изъязвлены, фиксированы или кровоточат. Поскольку генитальные бородавки могут размножаться и становиться рыхлыми во время беременности, многие специалисты рекомендуют их удаление. 1 Подофилокс (Кондилокс), имиквимод (Алдара) и подофиллин не рекомендуются во время беременности. Трихлоруксусная кислота 80–90%, применяемая еженедельно медицинским работником, безопасно использовалась во время беременности.
Сифилис
Бледная трепонема , возбудитель сифилиса, легко передается даже при отсутствии каких-либо специфических симптомов или клинических данных. 18 Сифилис у матери связан с такими осложнениями, как многоводие, самопроизвольный аборт и преждевременные роды. Также встречаются осложнения у плода, такие как сифилис плода, водянка плода, недоношенность, дистресс плода и мертворождение. Неонатальные осложнения могут включать врожденный сифилис, неонатальную смерть и поздние осложнения. 19
18 Сифилис у матери связан с такими осложнениями, как многоводие, самопроизвольный аборт и преждевременные роды. Также встречаются осложнения у плода, такие как сифилис плода, водянка плода, недоношенность, дистресс плода и мертворождение. Неонатальные осложнения могут включать врожденный сифилис, неонатальную смерть и поздние осложнения. 19
Скрининг проводится с помощью анализа крови — экспресс-реагин плазмы или тест Исследовательской лаборатории венерических заболеваний — и подтверждается флуоресцентной серологией трепонемных антител и агглютинацией частиц T. pallidum . Одного серологического теста недостаточно, поскольку ложноположительные результаты бывают и при других заболеваниях.
Если сифилис диагностирован после 20 недель беременности, необходимо провести ультразвуковое исследование для выявления сифилиса плода. Хотя инфекцию плода можно вылечить путем лечения матери, эффективность лечения гораздо выше при наличии гепатомегалии плода, асцита, водянки, многоводия и утолщения плаценты, которые являются признаками сифилиса плода, выявляемыми при УЗИ.
Лечение проводилось бензатин пенициллином G. Кокрановский обзор пришел к выводу, что хотя пенициллин эффективен для лечения сифилиса во время беременности и профилактики врожденного сифилиса, оптимальная схема лечения не определена. 20 CDC рекомендует бензатин пенициллин G, 2,4 миллиона единиц внутримышечно, с десенсибилизацией у пациентов с аллергией на пенициллин. 1
Вагинальные инфекции
Trichomonas vaginalis , вагинальная инфекция, передающаяся половым путем, связана с преждевременными родами и низкой массой тела при рождении. 21 Инфекция Trichomonas может иметь неприятные симптомы, такие как зуд, обильные выделения, раздражение влагалища и запах. Он также вызывает хроническое воспалительное состояние и может способствовать передаче ВИЧ. 22 Женщин с симптомами трихомониаза следует обследовать с помощью влажного препарата с физиологическим раствором или посева на наличие трихомонад. Скрининг на Trichomonas у бессимптомных женщин не рекомендуется. 1
1
Метронидазол (Флагил) 2 г перорально однократно или по 500 мг два раза в день в течение семи дней является средством для лечения трихомониаза у беременных, 1 , хотя многие врачи откладывают его до окончания первого триместра. Это категория беременности B, но производитель рекомендует соблюдать осторожность при его использовании в первом триместре. Один метаанализ не обнаружил связи между воздействием метронидазола в первом триместре и врожденными дефектами; однако в него вошли только пять исследований. 23 Тинидазол (Тиндамакс) — единственный другой доступный в США препарат, который эффективен против Trichomonas и не рекомендуется при беременности (категория C). Исход лечения трихомониаза во время беременности неясен. 24 Лечение не снижает частоту преждевременных родов. 21
Бактериальный вагиноз не является ИППП, но чаще встречается у сексуально активных женщин. Хотя многие исследования показали связь между бактериальным вагинозом и преждевременными родами, преждевременным разрывом плодных оболочек и низкой массой тела при рождении, неизвестно, вызывает ли избыточный рост бактерий эти осложнения или он является маркером внутриутробной колонизации. Скрининг и лечение бактериального вагиноза у бессимптомных беременных не снижает риск осложнений беременности. 21,25 Краткий обзор лечения обсуждаемых инфекций представлен в таблице 2 . 1,4–6,8,14,16,19,20,25
Скрининг и лечение бактериального вагиноза у бессимптомных беременных не снижает риск осложнений беременности. 21,25 Краткий обзор лечения обсуждаемых инфекций представлен в таблице 2 . 1,4–6,8,14,16,19,20,25
| Состояние | Варианты лечения | |
|---|---|---|
| Бактериальный вагиноз* | Метронидазол (Флагил) 500 мг перорально два раза в день в течение семи дней 1 | |
| Хламидиоз | Азитромицин (Зитромакс) 1 г перорально однократно 1,4,5 | |
| Амоксициллин 500 мг внутрь 3 раза в день в течение семи дней 1 | ||
| Гонорея | фин) 125 мг внутримышечно однократно 1,6,8 | |
| Цефиксим (Супракс) 400 мг внутрь однократно 1,8 | ||
| ВИЧ | Высокоактивная антиретровирусная терапия (индивидуализированная) 1,1 4,16 | |
| ВПГ тип 2 | ||
| Первый эпизод | Ацикловир (зовиракс) 400 мг перорально три раза в день или 200 мг перорально пять раз в день в течение 7–10 дней 1 | |
| 9 0048 Валацикловир (Валтрекс) 1 г перорально 2 раза в день в течение 7–10 дней 1 | ||
| Рецидивирующий | Ацикловир 400 мг внутрь три раза в день в течение пяти дней 1 | |
| Валацикловир 1 г перорально один раз в день в течение пяти дней 9Подавляющая терапия 500 мг перорально один раз в день 1 | ||
| Сифилис | Бензатин пенициллин G 2,4 миллиона внутримышечно 1,19,20 | |
| Первичная: однократная доза | ||
| Положительная серология, отсутствие симптомов: три дозы с интервалом в одну неделю | ||
| Десенсибилизация рекомендуется пациентам с аллергией на пенициллин 1 | ||
| Трихомониаз | Метронидазол 2 г перорально однократно 1,25 | |
Антибиотики для лечения гонореи у беременных
Кокрановский синтез доказательств и методы ►
Беременные женщины с гонореей, принимающие пенициллин, спектиномицин или цефтриаксон, гораздо реже проявляют признаки инфекции.
Neisseria gonorrhoeae – это бактерия, передающаяся (передаваемая) во время полового акта и вызывающая инфекцию в области гениталий. Беременные женщины, больные гонореей, могут передать инфекцию детям во время родов. Это может повлиять на зрение ребенка, вызывая слепоту. Обзор двух испытаний с участием 346 женщин показал, что беременные женщины, принимающие пенициллин, спектиномицин, цефтриаксон или цефиксим, гораздо реже имеют признаки гонореи в течение недели или 10 дней спустя. Необходимы дальнейшие исследования, чтобы выяснить, какое лечение антибиотиками является лучшим для предотвращения инфекции у ребенка.
Выводы авторов:
Число женщин, включенных в каждое из сравнений, невелико, и поэтому, несмотря на отсутствие различий между различными схемами антибиотикотерапии, испытания были ограничены в возможности выявления важных, но скромных различий. Для женщин с аллергией на пенициллин этот обзор дает некоторую уверенность в том, что лечение цефтриаксоном или спектиномицином, по-видимому, имеет аналогичную эффективность в обеспечении микробиологического излечения.
[Примечание: одна цитата в разделе обзора, ожидающем классификации, может изменить выводы обзора после его оценки.]
Прочитать полный тезис…
Исходная информация:
тракта к новорожденному во время родов и может вызвать гонококковую офтальмию новорожденных, а также системную неонатальную инфекцию. Это также может вызвать эндометрит и тазовый сепсис у матери.
Цели:
Цель этого обзора заключалась в оценке влияния режимов антибиотикотерапии при лечении генитальной инфекции гонореей во время беременности в отношении неонатальной и материнской заболеваемости.
Стратегия поиска:
Мы провели поиск в Кокрановском реестре испытаний группы по беременности и родам (30 июня 2009 г.) и добавили результаты в раздел обзора, ожидающий классификации. Мы обновили этот поиск 3 января 2012 г.; новых исследований не выявлено.
Критерии выбора:
Рандомизированные испытания одной схемы антибиотикотерапии по сравнению с другой у беременных женщин с культурально подтвержденной генитальной гонококковой инфекцией.

