Гестоз во время беременности: Гестоз во время беременности — лечение преэклампсии, эклампсии у беременных в Москве
Гестоз | Гинекология | Направления ЦПС Медика
Лечение гестоза
Гестоз, или преэклампсия осложняет 2-8% всех беременностей и является одной из ведущих причин материнской и перинатальной заболеваемости.
Гестоз – мультифакториальное осложнение беременности, для которого характерны перфузионные нарушения в жизненно важных органах и плаценте и генерализованный сосудистый спазм.
Симптомы гестоза
Основные симптомы гестоза:
• отеки,
• протеинурия (повышенное содержание белка в моче),
• гипертензивные расстройства.
Какие факторы влияют на развитие гестоза?
Среди факторов риска развития этой патологии:
• возраст беременной женщины (младше 18 и старше 30 лет),
• «вредные» условия труда,
• тяжелые физические нагрузки,
• постоянные стрессы,
• неправильное питание и вредные привычки,
• экстрагенитальные и гинекологические заболевания в анамнезе,
• гестоз у матери беременной,
• гестоз во время предыдущей беременности и т.д.
Полный список причин, которые вызывают преэклампсию, остается предметом дискуссий. Среди наиболее вероятных называют генетическую предрасположенность и иммунологическую нетолерантность между матерью и плодом.
Гестоз – крайне опасное заболевание, поэтому так важна его своевременная диагностика. В нашем Центре используются последние достижения медицинской науки для проведения глубокого обследования матери и плода с применением скрининговых программ для раннего выявления и прогнозирования преэклампсии.
Как избежать гестоза?
Самый распространенный и эффективный способ профилактики гестоза — прием сбалансированного поливитаминного комплекса, содержащего витамины А, С, В и Е, группы В, препаратов магния и прогестерона, причем еще на этапе планирования беременности.
Благодаря благоприятному воздействию на эндотелий (внутренний слой, покрывающий стенки сосудов) — дисфункция которого неразрывно связана с гестозом — а также восполнению недостатка необходимых микроэлементов, значительно снижается риск возникновения т.н. «позднего токсикоза».
Прогестерон помогает создать благоприятные условия для имплантации оплодотворенной яйцеклетки, поддерживает нормальное течение беременности, благодаря снижению тонуса и возбудимости матки, подавляет цитотоксичную реакцию.
Что касается немедикаментозных методов, в первую очередь, это ответственный подход к планированию беременности. Пройдите комплексное обследование, чтобы оценить степень готовности своего организма к столь важному этапу. Это поможет предотвратить не только гестоз, но и многие другие серьезные осложнения. Сделайте расширенный анализ крови, чтобы узнать, в норме ли ваши показатели. Так, например, повышение содержания гомоцистеина в крови может вызвать развитие тяжелых патологий у ребенка и даже спровоцировать выкидыш. Перед беременностью его нужно обязательно привести в норму. Для этого придется пересмотреть свой рацион питания и начать принимать витамины группы B и фолиевую кислоту, увеличить физическую активность.
После наступления беременности, начиная с первых недель после зачатия, избежать гестоза поможет здоровое питание (минимум соли, жирной, копченой и жареной пищи), создание и поддержание благоприятного экологического и эмоционального фона (минимум стрессов), питьевой режим (минимум 1,5 л воды в сутки). До недавних пор существовало ошибочное мнение, что обильное питье при гестозе может усугубить состояние женщины, но сейчас научно доказано, что это не так. Напротив, обезвоживание может привести к серьезным осложнениям.
Для того, чтобы избежать гестоза и других осложнений беременности, мы рекомендуем вам воспользоваться одной из комплексных программ ведения беременности в нашем Центре. Опытные врачи экспертного класса смогут вовремя обнаружить тревожные признаки заболевания и предотвратить развитие болезни.
ОБСЛЕДОВАНИЕ И ЛЕЧЕНИЕ ПРОВОДИТСЯ НА НОВЕЙШЕМ
ВЫСОКОТЕХНОЛОГИЧНОМ ОБОРУДОВАНИИ
Наши преимущества:
- наши специалисты – кандидаты медицинских наук, врачи высшей категории,
постоянные участники российских и зарубежных конгрессов и конференций с многолетним опытом работы; - мы используем только рекомендации ВОЗ (Всемирная Организация Здравоохранения),
современные научно доказанные подходы и методики; - мы обеспечиваем полную анонимность и соблюдение врачебной тайны;
- обследование и лечение проводится на новейшем высокотехнологичном оборудовании;
- наши пациенты полностью информированы о ходе лечебно-диагностических
процессов; - мы гарантируем индивидуальный подход к каждому пациенту и обеспечиваем ему комфорт.
ГЕСТОЗ У БЕРЕМЕННЫХ Вопросы диагностики и акушерской тактики | #09/03
Является ли гестоз беременных самостоятельным заболеванием?
От чего зависит течение гестоза?
Какие степени нефропатии принято различать?
Какую патогенетическую терапию назначают при гестозе беременных?
Гестоз беременных представляет собой синдром полиорганной функциональной недостаточности, который развивается в результате беременности или обостряется в связи с беременностью. Основные его симптомы: патологическое увеличение массы тела, отеки, артериальная гипертензия, протеинурия, приступы судорог и/или кома. Гестоз беременных — не самостоятельное заболевание, это синдром, обусловленный несоответствием возможностей адаптационных систем организма матери адекватно обеспечить потребности развивающегося плода. Реализуется это несоответствие через различную степень выраженности перфузионно-диффузионной недостаточности плаценты.
Выделяя отдельно гипертонию и протеинурию в группе гестозов, большинство зарубежных авторов при сочетании симптомов (отеки, протеинурия, гипертензия), независимо от степени их выраженности, определяют подобное состояние как преэклампсию. Таким образом подчеркивается трудность определения степени тяжести гестоза.
Таким образом подчеркивается трудность определения степени тяжести гестоза.
В нашей стране принята классификация, включающая четыре клинические формы гестоза: водянку, нефропатию, преэклампсию и эклампсию. Некоторые авторы признают существование еще одной моносимптомной клинической формы — гипертонии беременных, а также делят поздний гестоз на «чистый» и «сочетанный», т. е. развивающийся на фоне существовавших до беременности хронических заболеваний.
Распространенность гестоза остается высокой (около 12—27%) и не имеет тенденции к снижению. Его течение во многом зависит от предшествующих заболеваний, в связи с чем выделяют неосложненные и сочетанные (осложненные) формы гестоза.
Тяжело и с неблагоприятными последствиями для плода и новорожденного протекает гестоз на фоне заболеваний почек. В последние годы отмечен рост числа случаев почечной патологии у беременных. Так, гестационный пиелонефрит определяется у 6—8% беременных, гломерулонефрит — у 0,1-0,2%.
Гестоз на фоне заболеваний почек развивается с 18—22 недели беременности. Раннее начало гестоза всегда должно настораживать — речь может идти о сочетанной форме заболевания. Наличие этого диагноза следует уточнить, так как лечение сочетанных форм имеет свои, очень существенные особенности. У беременных с заболеваниями почек и гестозом, особенно при выраженной гипертензии, нередко (5-6%) отмечается преждевременная отслойка нормально расположенной плаценты с тяжелыми последствиями для здоровья матери и плода.
Как правило, тяжело протекает гестоз на фоне гипертонической болезни. Даже нейроциркуляторная дистония по гипертоническому типу в сочетании с гестозом у некоторых женщин определяет тяжелое течение заболевания.
Гестоз, видимо, развивается в результате дисбаланса между материнскими антителами и антигенной структурой плода. При беременности, осложненной гестозом, увеличивается выработка антител и количество циркулирующих иммунных комплексов. Отложение этих комплексов на поверхности эндотелия вызывает агрегацию тромбоцитов, повреждение тканей, отложение фибрина. Кроме прямого повреждающего действия антител, они снижают синтез простациклина и тем самым нарушают способность сосудистой стенки предупреждать сосудистый спазм, агрегацию тромбоцитов и внутрисосудистый тромбоз. Снижение простациклина происходит параллельно повреждению эндотелиальных клеток. Возникают иммунные васкулиты с хориондецидуальными повреждениями, высвобождением тканевого тромбопластина, фибрина, фибриногена. Повреждение эндотелия вызывает ряд негативных последствий, которые наиболее ярко проявляются в виде гипертензии, протеинурии и отеков. Повреждение эндотелия довольно распространено, что позволяет отнести тяжелый гестоз в группу заболеваний эндотелия и обосновать неизбежность развития полиорганной недостаточности при этой патологии беременности.
Отложение этих комплексов на поверхности эндотелия вызывает агрегацию тромбоцитов, повреждение тканей, отложение фибрина. Кроме прямого повреждающего действия антител, они снижают синтез простациклина и тем самым нарушают способность сосудистой стенки предупреждать сосудистый спазм, агрегацию тромбоцитов и внутрисосудистый тромбоз. Снижение простациклина происходит параллельно повреждению эндотелиальных клеток. Возникают иммунные васкулиты с хориондецидуальными повреждениями, высвобождением тканевого тромбопластина, фибрина, фибриногена. Повреждение эндотелия вызывает ряд негативных последствий, которые наиболее ярко проявляются в виде гипертензии, протеинурии и отеков. Повреждение эндотелия довольно распространено, что позволяет отнести тяжелый гестоз в группу заболеваний эндотелия и обосновать неизбежность развития полиорганной недостаточности при этой патологии беременности.
Способность эндотелиальных клеток вырабатывать простациклин уменьшается при гипертонической болезни, сахарном диабете, ожирении, поэтому гестоз быстрее возникает на фоне сопутствующей экстрагенитальной патологии и всегда сопровождается тяжелой полиорганной недостаточностью. У беременных с пиелонефритом повышается уровень эндотоксина в крови с одновременным снижением антиэндотоксиновых антител. На фоне иммунного васкулита снижается выработка простациклина и увеличивается количество тромбоксана, что с ростом легочного и периферического сосудистого сопротивления ведет к повышению тонуса артериол, спазму сосудов головного мозга, агрегации тромбоцитов и ДВС-синдрому.
Существенный момент — определение степени тяжести гестоза. Не вызывает сомнения, что сочетанная форма гестоза может считаться наиболее тяжелой. Раннее начало гестоза и его наличие в течение более чем трех недель должны учитываться как неблагоприятные прогностические признаки.
Принято различать III степени нефропатии. При I степени возникают отеки ног, артериальное давление повышено на 25—30% (около 150/90 мм рт. ст.), отмечается умеренная протеинурия (до 1,0 г/л). При II степени заболевания выявляются выраженные отеки ног, брюшной стенки, артериальное давление повышается на 40% по отношению к начальному уровню (170/100 мм рт. ст.), протеинурия более выражена (от 1,0 до 3,0 г/л). Для III степени характерны резко выраженные отеки ног, брюшной стенки, лица, повышение артериального давления по отношению к его начальному уровню более чем на 40% (выше 170/100 мм рт. ст.) и выраженная протеинурия с содержанием белка в моче (более 3,0 г/л). Это деление не всегда оправдывает себя на практике, так как и при нефропатии II степени (а иногда и I степени) возможны тяжелые осложнения и развитие в преэклампсии и эклампсии. Поэтому многие акушеры выделяют легкую и тяжелую формы нефропатии. Тяжелая нефропатия может рассматриваться как преэклампсия; больные при этом нуждаются в интенсивной терапии, а при недостаточной ее эффективности — в немедленном родоразрешении.
ст.), отмечается умеренная протеинурия (до 1,0 г/л). При II степени заболевания выявляются выраженные отеки ног, брюшной стенки, артериальное давление повышается на 40% по отношению к начальному уровню (170/100 мм рт. ст.), протеинурия более выражена (от 1,0 до 3,0 г/л). Для III степени характерны резко выраженные отеки ног, брюшной стенки, лица, повышение артериального давления по отношению к его начальному уровню более чем на 40% (выше 170/100 мм рт. ст.) и выраженная протеинурия с содержанием белка в моче (более 3,0 г/л). Это деление не всегда оправдывает себя на практике, так как и при нефропатии II степени (а иногда и I степени) возможны тяжелые осложнения и развитие в преэклампсии и эклампсии. Поэтому многие акушеры выделяют легкую и тяжелую формы нефропатии. Тяжелая нефропатия может рассматриваться как преэклампсия; больные при этом нуждаются в интенсивной терапии, а при недостаточной ее эффективности — в немедленном родоразрешении.
Классическая «триада» симптомов наблюдается в 28—50% случаев. В настоящее время клиническое течение гестоза характеризуют стертость течения и увеличение числа малосимптомных, атипичных форм заболевания. Однако эти формы гестозов не менее опасны, чем осложнение с выраженными симптомами.
Диагноз заболевания и определение степени его тяжести должны быть основаны на оценке изменений сердечно-сосудистой системы, функции печени, почек, легких, нервной системы и состояния плода. Основной признак гестоза — гипертензивный синдром. Важны не абсолютные цифры максимального и минимального артериального давления, а повышение давления по сравнению с исходным, а также изучение его в динамике.
Особое значение имеют повышение диастолического и уменьшение пульсового давления (до 30 мм рт. ст. и ниже). Выявлена зависимость между тяжестью гестоза и степенью асимметрии артериального давления: чем выраженнее асимметрия, тем тяжелее протекает гестоз. Уже при нетяжелом течении гестоза существенно нарушается центральная гемодинамика. Снижается объем циркулирующей крови, центральное и периферическое венозное давление, уменьшается величина сердечного выброса, повышается периферическое сосудистое сопротивление, отмечаются метаболические нарушения в миокарде. Высокие показатели гематокрита (более 0,42 мг/л) свидетельствуют о тяжелой степени гестоза.
Снижается объем циркулирующей крови, центральное и периферическое венозное давление, уменьшается величина сердечного выброса, повышается периферическое сосудистое сопротивление, отмечаются метаболические нарушения в миокарде. Высокие показатели гематокрита (более 0,42 мг/л) свидетельствуют о тяжелой степени гестоза.
О степени тяжести гестоза можно судить по нарушению функции почек. Для определения выраженности протеинурии целесообразно исследование суточной порции мочи, так как выделение белка в течение суток может значительно варьировать. Раньше других страдает концентрационная функция почек. Параллельно нарастанию тяжести гестоза снижается суточный диурез. О нарушении азотовыделительной функции почек при гестозе судят по повышению концентрации мочевины и креатинина в крови.
Наиболее характерными признаками поражения печени является нарушение ее белково-образовательной и антитоксической функции. Количество белка в плазме крови у больных с гестозом значительно снижается, так же как и величина коллоидно-онкотического давления плазмы. Наиболее резко уменьшается содержание альбумина. Гипопротеинемия является не только следствием нарушения белково-образовательной функции печени, но и зависит от потери белка во внеклеточное пространство и выделения его с мочой за счет повышенной проницаемости сосудистой стенки.
Изменения центральной и периферической нервной системы могут возникать периодически и быстро исчезать, но в ряде случаев они носят стойкий патологический характер. Головная боль, нарушение зрения, тошнота, рвота, различной степени нарушения сознания являются признаками гипертензивной энцефалопатии.
Прогрессирующий гестоз с длительным нарушением микроциркуляции в конечном счете приводит к развитию внутричерепной гипертензии, острым нарушениям мозгового кровообращения, появлению судорожной готовности, развитию эклампсии и коматозного состояния.
У больных с тяжелыми формами гестоза наблюдаются нарушения функции дыхания, причем при эклампсии может развиться острая дыхательная недостаточность, проявляющаяся двигательным возбуждением, цианозом, одышкой, расстройством ритма дыхания.
Тромбоцитопения разной степени тяжести отмечается почти у 1/3 беременных с гестозом. Более того, тромбоцитопения может на несколько недель «опережать» другие проявления этого осложнения. Чем тяжелее гестоз, тем более выражено уменьшение количества тромбоцитов. Тромбоцитопения может отмечаться и при отсутствии выявляемых изменений в системе свертывания. Поэтому рекомендуется обязательно сделать анализ на содержание тромбоцитов в рамках общего обследования с целью оценки состояния беременных и ухода за ними в поздние сроки беременности. Степень тромбоцитопении соответствует степени риска для плода, независимо от тяжести клинического состояния больной.
Характерные для гестоза сосудистые нарушения влекут за собой ухудшение доставки кислорода и других метаболитов к тканям матери и плода. Отмечается прямая зависимость между степенью нарушения кислородного снабжения тканей, состоянием плода и тяжестью гестоза. Наблюдаются выраженные дистрофические изменения эндотелия сосудов (облитерирующий ангиит), отек и склероз стромы ворсин, а также тромбоз их сосудов и межворсинчатого пространства, ишемические нефриты, кровоизлияния в децидуальную оболочку и строму ворсин, ретроплацентарная гематома, некроз отдельных ворсин, утолщение базальной мембраны трофобласта. Одновременно в плаценте снижается содержание эстрогенных гормонов и прогестерона, что, вероятно, обусловлено ее гипоксией (при выраженной ишемии плаценты синтез прогестерона блокируется). Наряду с деструктивными поражениями в плаценте при гестозе обнаруживаются такие компенсаторно-приспособительные изменения, как гиперваскуляризация, полнокровие ворсин, пролиферация эпителия, развитие новых ворсин. Однако, несмотря на увеличение массы плаценты, в полной мере эти изменения предупредить гипоксию плода не могут.
При гестозах наблюдается активация процессов перекисного окисления липидов (ПОЛ). Продукты ПОЛ являются высокотоксичными веществами, повреждающими мембраны. Известно, что имеющаяся при гестозе гипоксия матери и плода создает благоприятные условия для так называемого оксигеназного пути утилизации кислорода. Кроме того, гестоз сопровождается снижением содержания таких эндогенных антиоксидантов, как витамины, особенно витамина Е. Поэтому в комплексную терапию гестоза целесообразно включать витамины.
Кроме того, гестоз сопровождается снижением содержания таких эндогенных антиоксидантов, как витамины, особенно витамина Е. Поэтому в комплексную терапию гестоза целесообразно включать витамины.
Диффузионная недостаточность плаценты в основном связана с утолщением синцитикапиллярной мембраны (отек, воспалительная инфильтрация), что, безусловно, затрудняет газообмен через плаценту и существенно ухудшает ее негазообменные функции (барьерную, фильтрационно-очистительную, терморегуляционную, метаболическую, эндокринную, иммунную и др.) либо изменяет физико-химические характеристики ткани, входящей в состав плацентарной мембраны (фиброз и т. д.). Нарушения перфузии и диффузии тесно связаны друг с другом. Но существует и плацентарная перфузионно-диффузионная недостаточность с синдромом мозаичного поражения плаценты, с тромбозом и ишемией на одном участке, с геморрагией и отеком — на другом.
Важным аспектом являются показания к родоразрешению беременных с различной степенью тяжести гестоза. Длительное течение гестоза часто оказывается более неблагоприятным фактором для матери и плода, чем выраженность его клинических проявлений. При длительном течении заболевания неизбежны хроническая гипоксия, хронические нарушения периферического кровообращения с развитием синдрома ДВС. Чем тяжелее заболевание, тем менее длительным должно быть его лечение, тем раньше нужно ставить вопрос о родоразрешении. Нередко родоразрешение является основным методом лечения гестоза, а иногда и единственной возможностью спасения матери и плода.
Родоразрешение для больных с гестозом представляет дополнительную нагрузку, в связи с чем больную следует готовить к нему, применяя интенсивную терапию и тщательно оценивая ее эффективность. Нужно помнить, что родоразрешение является одним из элементов комплексной терапии и осуществляется гораздо бережнее при соответствующей подготовке.
Немедленное родоразрешение необходимо обеспечить при эклампсии, тяжелых осложнениях гестоза (эклампсическая кома, острая почечно-печеночная недостаточность, кровоизлияние в мозг, отслойка сетчатки глаза).
Срочное родоразрешение показано при отсутствии эффекта от интенсивной терапии преэклампсии в течение 4—6 ч, тяжелой нефропатии — 1-2 дней, нефропатии средней тяжести — 5—7 дней, легкой нефропатии — 12—14 дней. Дополнительным показанием к родоразрешению являются признаки фетоплацентарной недостаточности (внутриутробная гипоксия и гипотрофия плода). При необходимости родоразрешения у беременных с нефропатией и готовности организма к родам (при биологической «зрелости» шейки матки) методом выбора является родовозбуждение после амниотомии. При отсутствии родовой деятельности в течение 2-3 ч после амниотомии следует приступить к родовозбуждению путем внутривенного капельного введения окситоцина, простагландина или их сочетания. При «незрелой» шейке матки для родовозбуждения целесообразнее использовать простагландины. При невозможности вызвать роды вопрос решается в пользу абдоминального родоразрешения.
У некоторых больных с гестозом оперативное родоразрешение путем кесарева сечения наиболее целесообразно. При решении вопроса о производстве кесарева сечения у больных с тяжелыми формами гестоза следует тщательно оценивать состояние матери, плода, эффективность интенсивной терапии. Кесарево сечение целесообразно производить у женщин с тяжелой нефропатией при неподготовленных родовых путях, при отсутствии эффекта от интенсивной терапии в течение суток. Оно показано также при отсутствии эффекта от родовозбуждения у больной с тяжелой нефропатией, а также при возникновении аномалий родовой деятельности; у больной с эклампсией в родах при отсутствии условий для быстрого родоразрешения через естественные родовые пути. Кесарево сечение является методом выбора при преэклампсии, не поддающейся интенсивной терапии в течение 3-5 ч, при невозможности родоразрешения через естественные родовые пути.
Во время родов течение гестоза, как правило, усугубляется, и нетяжелая нефропатия может приобретать признаки тяжелой с сомнительным прогнозом и возможностью тяжелых осложнений.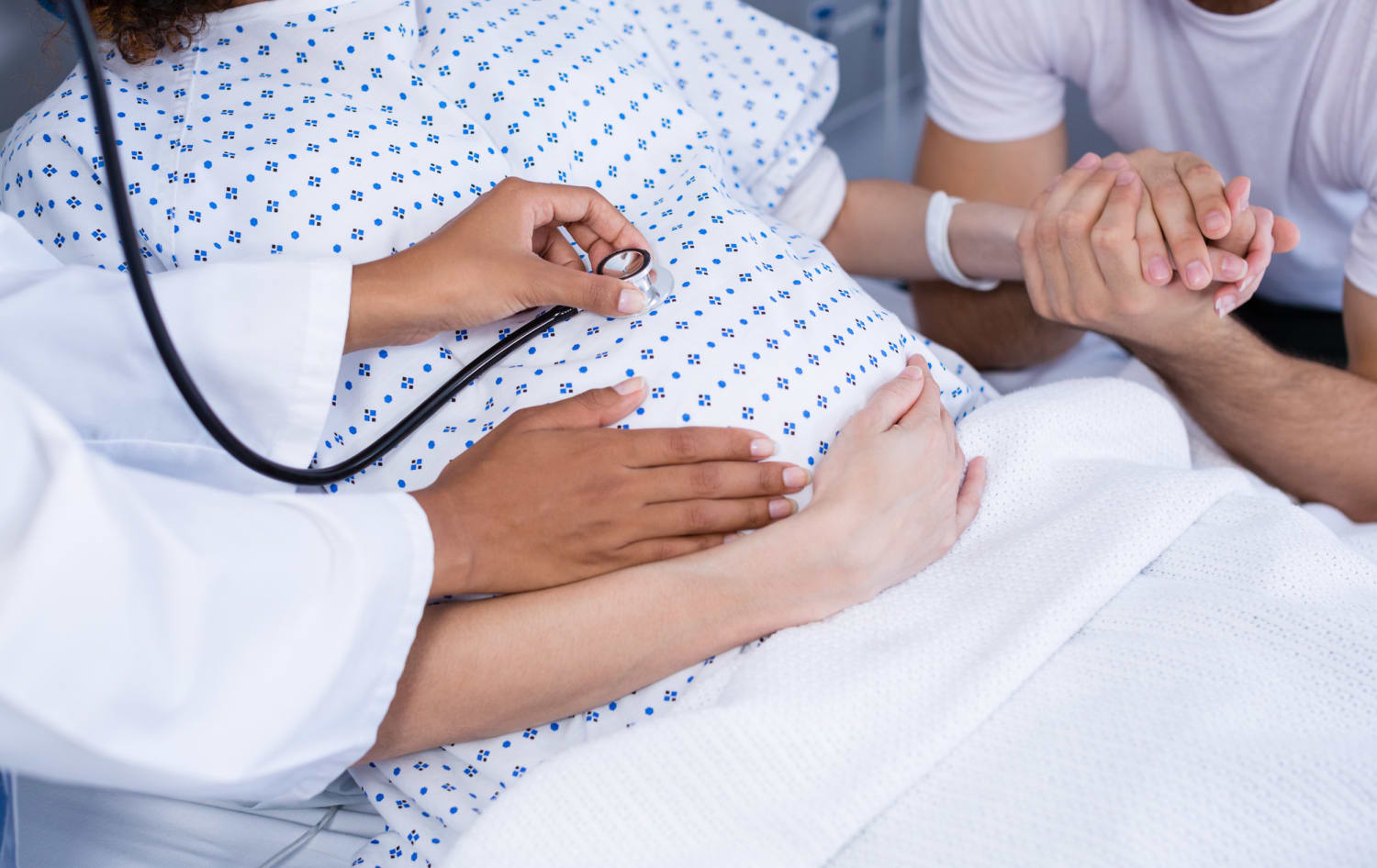 В связи с этим особого внимания заслуживают детали ведения родов у больных гестозом.
В связи с этим особого внимания заслуживают детали ведения родов у больных гестозом.
При родах необходимо проводить тщательный контроль за состоянием гемодинамики, дыхания, функции почек, печени и биохимических показателей, родовой деятельности и состоянием плода.
В случае утомления роженицы и недостаточной эффективности родовой деятельности показано применение лечебного акушерского сна.
Частью патогенетической терапии является обезболивание родов, которое должно быть тщательным и адекватным. Выбор способа обезболивания родов зависит от степени тяжести гестоза. При нефропатии I степени достаточно использование промедола в сочетании со спазмолитическими и седативными средствами. При нефропатии II-III степени методом выбора является длительная перидуральная анестезия.
Опасность возникновения эклампсии, кровоизлияния в мозг, сетчатку глаза особенно увеличиваются во втором периоде родов в связи с резко возрастающей во время потуг физической и эмоциональной нагрузкой, ведущей к повышению артериального и внутричерепного давления. Для обезболивания во втором периоде родов можно применять ингаляцию закисью азота с кислородом и пудендальную анестезию.
Применяющиеся с целью лечения гестозов седативные, аналгезирующие, ганглиоблокирующие и спазмолитические средства одновременно регулируют сократительную деятельность матки, поскольку приводят к нормализации нарушенных нейродинамических процессов в высших отделах ЦНС, являющихся одной из основных причин аномалии родовых сил. В то же время нужно помнить, что чрезмерное использование большого количества седативных и наркотических средств может стать причиной нарушения ауторегуляции с последующим ухудшением таких жизненно важных процессов, как гемодинамика, дыхание, эндокринная регуляция и др. Подобное состояние на современном этапе трудно контролировать. С целью снижения внутриматочного и внутрибрюшного давления показано раннее вскрытие плодного пузыря.
Гипотензивная терапия при родах осуществляется внутривенным введением серно-кислого магния, дибазола, спазмолитических препаратов. По мере развития родовой деятельности гипотензивную терапию следует проводить более интенсивно, поскольку артериальное давление имеет тенденцию к повышению.
При подъеме артериального давления и отсутствии эффекта от примененных ранее гипотензивных средств целесообразно использование ганглиоблокаторов под постоянным контролем артериального давления. Снижение артериального давления под воздействием ганглиоблокаторов является следствием увеличения сосудистого русла. В результате уменьшения периферического сопротивления происходит перераспределение крови в мелкие сосуды большого круга кровообращения.
Появление неврологической симптоматики (головная боль, тошнота, рвота), нечувствительность роженицы к медикаментозной терапии, признаки угрожающей асфиксии плода являются показаниями к окончанию родов с помощью акушерских щипцов или экстракции плода за тазовый конец (при мертвом плоде — плодоразрушающей операции) под наркозом. При гестозе не используют вакуум-экстракцию плода, так как она не отвечает основной цели — исключению потуг — и может привести к травматизации плода.
В настоящее время расширены показания к кесареву сечению при эклампсии. К ним относятся — отсутствие быстрого эффекта от применения комплексной интенсивной терапии у беременных и рожениц в первом периоде родов (в течение 1-2 ч), неподготовленные родовые пути у беременных даже при наличии достаточного эффекта от проведения комплексной интенсивной терапии, осложненное течение родов (нарушение сократительной деятельности матки, острая гипоксия плода и др.).
При подготовленных родовых путях и доношенной беременности возможно родовозбуждение путем амниотомии и введения окситоцина и простагландинов. Во втором периоде показано выключение потуг с помощью акушерских щипцов. При незрелом плоде решение об оптимальном времени родоразрешения беременной с эклампсией проводиться с учетом определения степени риска недоношенности и, с другой стороны, опасности продолжения беременности как для матери, так и для плода.
В последние годы тактика превентивного кесарева сечения у беременных с эклампсией пересматривается благодаря наличию методов мониторного контроля за функциональным состоянием жизненно важных органов и систем матери и плода. Установлено, что сократительная деятельность матки после перенесенных судорожных припадков у большинства женщин не нарушается, следовательно, проведение родов через естественные родовые пути на фоне вспомогательной вентиляции и комплексной интенсивной терапии возможно.
Противосудорожная и гипотензивная терапия с применением адекватной аналгезии должна продолжаться на протяжении всего родового акта. Больной необходимо находиться в положении на боку для профилактики развития синдрома нижней полой вены. Перидуральная анестезия может быть использована только при необходимости и проводиться лишь опытным анестезиологом.
В третьем периоде и сразу после родов артериальное давление часто повышается вследствие увеличения периферического сопротивления, вызванного прекращением маточно-плацентарного кровотока и аутотрансфузией крови в матке. Для предотвращения осложнений в течение первых 60 мин после родов всех больных с тяжелой формой гипертензии необходимо обследовать; величину АД и частоту сердечных сокращений следует измерять каждые 15 мин. При тенденции к артериальной гипертензии дозу гипотензивных препаратов повышают и продолжают антисудорожную терапию в течение 24 ч после родоразрешения.
С практической точки зрения опасна не степень тяжести артериальной гипертензии, а связанные с резкими колебаниями АД осложнения, которые и являются причиной смерти плода, отставания его в развитии, гипоксии, преждевременных родов, преждевременной отслойки нормально расположенной плаценты. Поэтому при выявлении стойкой гипертензии беременных госпитализируют и назначают следующее лечение:
- постельный режим в положении на боку во избежании аортокавальной гипотензии и провокации ишемии почек;
- седативные препараты, которые оказывают успокаивающее действие, подавляют чувство тревоги, внутренней напряженности, снижают повышенную возбудимость;
- гипотензивные препараты, применяемые в комплексе со средствами, улучшающими внутриплацентарную перфузию.

В. Н. Кузьмин, доктор медицинских наук, профессор
МГМСУ, Москва
Ведение беременности — гестоз
Одним из самых серьезных и часто встречающихся осложнений беременности является гестоз. Что такое гестоз, в чем он проявляется, а главное, как его избежать, нам рассказала заслуженный врач РФ, зав. кафедрой акушерства и гинекологии НГУ, д.м.н., профессор Наталья Михайловна Пасман
Gestatio — в переводе с латинского означает «беременность», а гестоз, соответственно, — это осложнение беременности, вызванное тем, что организм женщины не справляется с поставленной задачей выносить и родить здорового ребенка. При гестозе поражается эндотелий — слой, выстилающий стенки сосудов во всех органах нашего тела. В результате повышается проницаемость сосудов, отмечается сгущение крови, а эритроциты, циркулирующие в кровотоке, не могут обеспечить ни женщину, ни ребенка необходимым количеством кислорода и питательных веществ. Это приводит к развитию у плода фетоплацентарной недостаточности, проявляющейся хроническим кислородным голоданием — гипоксией и гипотрофией — задержкой развития плода.
При ведении беременности особое внимание уделяется показателю веса беременной. И это неслучайно…
К сожалению, коварство этого осложнения в том, что женщина долгое время ничего не чувствует, а происходящие с ней изменения списывает на то, что «у всех беременных так». А изменения происходят следующие: появляются отеки, повышается кровяное давление, в моче обнаруживается белок. Однако эти симптомы возникают, как правило, когда процесс уже зашел далеко. Начинается все с самой банальной прибавки веса.
Суточная прибавка веса варьируется в пределах 40-50 граммов. Если прибавка начинает превышать эту норму, это значит, что жидкость задерживается в тканях.
О белке и воде
Итак после патологической прибавки веса начинают появляться отеки: сначала на голенях — это гестоз 1-й степени, затем на передней брюшной стенке (2-я степень), далее на кистях рук (3-я степень) и при самой тяжелой — 4-й степени — отеки появляются на лице.
Появление белка в моче — очень грозный симптом. Он говорит о том, что белок, который должен идти на построение плода, выводится из организма. Апогеем гестоза является эклампсия, когда у беременной появляются головные боли, мелькание мушек в глазах, иногда кратковременная слепота и судороги, при которых может произойти кровоизлияние в мозг.
О диагностике и лечении
Иногда беременные недоумевают, зачем ведение беременности предполагает регулярное взвешивание, измерение давления на обеих руках, сдачу каждую неделю мочу на анализ, — это делается именно для того, чтобы вовремя распознать гестоз и предотвратить его тяжелые осложнения. Кроме этого, в моче контролируется наличие лейкоцитов. Если они появляются, это говорит о том, что в почках идет воспалительный процесс.
Как правило, при первой патологической прибавке веса беременной назначают минимальные препараты: фитотерапия, витамины и т. д. А вот при повышении артериального давления, появлении белка в моче, необходимы госпитализация и лечение в стационаре. Беременной проводится капельное введение растворов, которые увеличивают объем циркулирующей крови и купирую сосудистые нарушения.
При тяжелых формах гестоза применяются эфферентные методы терапии или, по-другому, методы очистки крови, основным из которых является аппаратиный плазмаферез. Он позволяет вывести все токсичные вещества из плазмы, вместо которых вводятся кровезаменители. Этот метод помогает при средней и тяжелой формах гестоза.
Гестоз (Поздний токсикоз)
Гестоз или поздний токсикоз — достаточно частое осложнение беременности, которое возникает во второй её половине, характеризуется нарушением функций жизненно важных органов и систем и является наиболее частой причиной тяжёлых осложнений для матери, плода и новорожденного. Причины возникновения гестоза разнообразны, но в целом объясняются рефлекторными изменениями в сосудистой системе и нарушением кровообращения – из-за нарушения гормональной регуляции функций жизненно важных органов и иммунологической несовместимости тканей матери и плода.
Гестоз. Диагностика, лечение, профилактика
При гестозе нарушаются функции головного мозга, печени, и, особенно, почек: от появления белка в моче до развития острой почечной недостаточности. Возникают и выраженные изменения в плаценте, которые являются причиной снижения плодово-плацентарного кровотока с формированием хронической гипоксии и задержки развития плода.
Развивается гестоз в нескольких вариантах – как водянка беременных, нефропатия беременных, преэклампсия и эклампсия. Если он возникает при отсутствии каких-либо других заболеваний, говорят о «чистом гестозе». На фоне же уже имеющихся заболеваний (гипертоническая болезнь, заболевания почек, печени, патология эндокринной системы, нарушения жирового обмена), речь идет о сочетанном гестозе.
Водянка беременных, формирующаяся из-за задержки жидкости в организме, характеризуется стойкими отеками и является одним из ранних проявлений гестоза. Различают скрытые и явные отеки. О скрытых сигнализирует избыточная или неравномерная еженедельная прибавка массы тела беременной. Явные (видимые) отеки по их распространенности делят на степени: I степень — отеки ног, II степень — отеки ног и живота, III степень — отеки ног, передней стенки живота и лица, IV степень – всё предыдущее и появление свободной жидкости в брюшной полости (анасарка). Обычно отеки начинают образовываться в области лодыжек, постепенно распространяясь выше. Утром они менее заметны: во время ночного отдыха жидкость перераспределяется по всему телу. К сожалению, даже при выраженных отеках самочувствие беременных часто остается хорошим, из-за чего женщина не торопится обращаться к врачу.
Нефропатия беременных характеризуется сочетанием трёх симптомов: вышеописанных отеков, повышения артериального давления (АД) и наличия белка в моче. Могут, впрочем, отмечаться и только два симптома из трёх, в различных сочетаниях. Нефропатия обычно развивается на фоне предшествующей ей водянки. Об артериальной гипертензии беременных свидетельствует повышение систолического артериального давления на 30 пунктов от исходного, а диастолического — на 15 и выше (в среднем – более 140/95 мм. рт.ст.). Особое значение имеет увеличение диастолического давления и особенно его резкие колебания. Необходима и оценка состояния сосудов глазного дна, которые отражают характер мозгового кровообращения. Прогрессирующее увеличение белка в моче свидетельствует об ухудшении течения заболевания, особенно при одновременном уменьшении объема выделяемой мочи. Чем меньше выделяется мочи и чем длительнее нефропатия, тем хуже прогноз состояния, как беременной, так и исхода её беременности. Нефропатия может перейти в преэклампсию, а затем и в эклампсию и вызвать тяжелые нарушения функции жизненно важных органов.
рт.ст.). Особое значение имеет увеличение диастолического давления и особенно его резкие колебания. Необходима и оценка состояния сосудов глазного дна, которые отражают характер мозгового кровообращения. Прогрессирующее увеличение белка в моче свидетельствует об ухудшении течения заболевания, особенно при одновременном уменьшении объема выделяемой мочи. Чем меньше выделяется мочи и чем длительнее нефропатия, тем хуже прогноз состояния, как беременной, так и исхода её беременности. Нефропатия может перейти в преэклампсию, а затем и в эклампсию и вызвать тяжелые нарушения функции жизненно важных органов.
Преэклампсия, кроме вышеперечисленной триады симптомов, проявляется чувством тяжести в затылке, головными болями, болями в животе, тошнотой и рвотой. Одновременно с ними встречаются нарушения памяти, бессонница или сонливость, раздражительность или безразличие и вялость. Эти симптомы обусловлены нарушением мозгового кровообращения. Отмечается также ослабление зрения, мелькание «мушек» или искр и «пелена» перед глазами из-за поражения сетчатки глаз. АД при преэклампсии – 160/110 мм рт. ст. и выше; содержание белка в моче – от 5 г в сутки и более; выделяемой же мочи за сутки – менее 400 мл.
Эклампсия представляет собой наиболее тяжелую стадию гестоза, которая кроме симптомов, характерных для нефропатии и преэклампсии, проявляется ещё и приступами судорог. Появление судорожного припадка при эклампсии чаще всего провоцируется внешними раздражителями: ярким светом, резким звуком, болью, стрессовой ситуацией. После припадка пациентка некоторое время лежит без сознания, а когда сознание возвращается, она ничего не помнит о случившемся, жалуется на головную боль и общую разбитость. Очень плохо, если такое бессознательное состояние не прерывается, а переходит в следующий припадок, что говорит об отеке мозга. Реже бывает бессудорожная форма эклампсии, при которой пациентка жалуется на сильные головные боли, потемнение в глазах. При такой форме эклампсии беременная может неожиданно впасть в коматозное состояние, и при этом вполне возможен летальный исход от кровоизлияния в мозг.
Осложнения гестоза разнообразны и очень опасны: сердечная недостаточность и отек легких, почечная недостаточность, кровоизлияния в надпочечники, кишечник, поджелудочную железу, селезенку. Наиболее типичными и частыми осложнениями являются преждевременная отслойка плаценты и фетоплацентарная недостаточность, гипоксия плода, асфиксия новорожденных (вплоть до смерти плода).
Диагностика гестоза в нашей Клинике основана на оценке анамнеза и жалоб пациентки, результатах клинического и лабораторного обследования. Большое значение имеет и ультразвуковое исследование, при котором врач с помощью доплерометрии определит состояние маточного, плацентарного и плодово-плацентарного кровотока. При необходимости проводятся дополнительные консультации: терапевта, нефролога, невропатолога, оклиста.
Лечение гестоза основано на создании лечебно-охранительного режима, поддержании и восстановлении функций жизненно важных органов, профилактике и лечении внутриутробной гипоксии плода и задержки его развития, быстром и бережном родоразрешении.
При водянке I степени и начальной стадии нефропатии возможно проведение лечения в амбулаторных условиях, например – в дневном стационаре Клиники “LeVita”. При более тяжёлой водянке лечение осуществляется в условиях стационара. А беременных с нефропатией тяжелой степени, преэклампсией, эклампсией целесообразно госпитализировать в те стационары, которые имеют реанимационное отделение и отделение для выхаживания недоношенных детей. Длительность лечения определяется степенью тяжести гестоза и состоянием плода. Пациентка может быть выписана из стационара с рекомендациями продолжить лечение под наблюдением врача-акушера-гинеколога. При тяжелой форме нефропатии наиболее оптимальным является наблюдение и лечение в условиях стационара до родоразрешения.
Профилактика гестоза проводится в первую очередь у пациенток группы риска по развитию данной патологии, имеющих нарушения жирового обмена, гипертоническую болезнь, патологию почек, заболевания эндокринной системы, перенесших инфекционные заболевания. В нашей Клинике мы начинаем её со II триместра беременности. Складывается она из рекомендаций по режиму, питанию, самоконтролю и минимального перечня медикаментов, причём продолжительность курсов медикаментозной профилактики составляет в среднем не более 3-4 недель.
В нашей Клинике мы начинаем её со II триместра беременности. Складывается она из рекомендаций по режиму, питанию, самоконтролю и минимального перечня медикаментов, причём продолжительность курсов медикаментозной профилактики составляет в среднем не более 3-4 недель.
Гестоз: Симптомы,Виды,Диагностика | Doc.ua
Симптомы
Признаки гестоза:
- серьезное увеличение веса;
- белок в моче;
- кровянистые выделения из половых путей;
- повышенное давление, которое выше 135/85 мм рт. ст.;
- отечность, локализующаяся в районе шеи и лица, стоп, голеней, кистей рук;
- возможна сильная жажда, головные боли и рвота;
- нарушается зрение, память;
- вялое состояние, бессонница;
- бывает, человек теряет сознание, происходят судороги.
Важно знать, что гестоз имеет некоторые стадии развития болезни:
- доклиническая стадия, при которой у женщины нет каких-либо симптомов;
- гестоз, выявляющийся отечностью, наличием белка в моче и повышенным давлением;
- преэклампсия (стадия перед эклампсией), квалифицируется формированием нарушений функций важных органов;
- эклампсия – нарушаются функции жизненно важных органов с поражением ЦНС, отражается потерей сознания и судорогами, расстройством зрения и др.
Виды
Различают некоторые формы гестоза. Бывает «чистый гестоз» (без сопутствующих болезней), который случается в 20–30 % случаев. Еще один вид – комбинированный гестоз, который происходит при гипертонии, болезни почек или при патологиях эндокринной системы.
Причины
Причинами могут быть заболевания щитовидной железы, надпочечников, поджелудочной железы, сердечно-сосудистые заболевания или ожирение, а также наследственность, когда у близких родственников был гестоз при беременности. Еще одна причина – заболевания органов репродуктивной системы, почек, сахарный диабет. Гестоз у беременных бывает вызван стрессовыми ситуациями. Многоплодная беременность или большой плод, возраст младше 18 и старше 35 лет – также причины заболевания.
Многоплодная беременность или большой плод, возраст младше 18 и старше 35 лет – также причины заболевания.
Диагностика
Для установления диагноза проводится анализ жалоб и истории заболевания и жизни. Также нужен семейный анамнез. Диагностируется гестоз и при анализе акушерско-гинекологического анамнеза, общем осмотре, анализе мочи и крови, при определении артериального давления и оценки соотношения выделяемой и потребляемой жидкости. Проводится консультация офтальмолога посредством осмотра глазного дна, ультразвуковая диагностика плода и внутренних органов, учитывая изучение состояния кровотока в системе «мать-плацента-плод» плода.
Лечение
Определив и поставив диагноз гестоз, лечение производится при соблюдении строгого покоя больной беременной и белковой растительной диеты с ограничением в потреблении соли. Также прописывают медикаменты для восстановления функций жизненно важных органов. Рекомендуются препараты, снижающие артериальное давление и улучшающие кровоток, а также мочегонные средства. Производится нормализация функций ЦНС посредством приема успокоительных препаратов.
Своевременное и правильное родоразрешение прекрасно повлияет на излечение от данной болезни. Если гестоз поддается лечению, гинекологи не проводят досрочных родов, но если гестоз не вылечивается и состояние беременной ухудшается, врачи назначают скорое родоразрешение через кесарево сечение.
О реабилитации женщин, которые перенесли гестоз: она производится в течение года и преемлет гимнастику, диету, походы к гинекологу и терапевту каждый месяц, терапию, проводимую в зависимости от симптомов. Она направлена на нормализацию тонуса сосудов, функции почек и состояния ЦНС, также для стабилизации артериального давления. Необходима обязательная контрацепция в течение 3 лет и показан прием витаминно-минеральных комплексов.
Осложнения
Последствия гестоза и осложнения после протекания такой болезни страшны: возможно, это приведет к задержке развития плода из-за развития выраженных изменений в плаценте, несвоевременным родам, как описывалось выше, внутриутробной гибели плода, досрочной отслойке нормально расположенной плаценты, развитию отеков, повышению кровяного давлением и белку в моче. Также болезнь может привести к сердечной и почечной недостаточности, кровоизлиянию в кишечник, надпочечники или поджелудочную железу, селезенку, возможен отек легких.
Также болезнь может привести к сердечной и почечной недостаточности, кровоизлиянию в кишечник, надпочечники или поджелудочную железу, селезенку, возможен отек легких.
Если гестоз ранний выявлен несвоевременно, и не произведено нужное лечение, то болезнь может перейти в поздний гестоз, крайнюю степень своего развития, как эклампсию, которая может привести к летальному исходу.
Профилактика
Профилактикой гестоза является планирование беременности и правильная подготовка к ней – заранее следует выявить и пролечить хронические и гинекологические заболевания до беременности. Также следует регулярно измерять давление, если оно не в норме, стабилизировать его, сдавать мочу на анализ, дабы определить количество белка в моче. Рекомендуется регулярное посещение беременной акушера-гинеколога. Следует вовремя становиться на учет в женскую консультацию.
Исключение соли, жирной, копченой и консервированной пищи, наличие в рационе свежих овощей, фруктов и зелени является хорошей профилактикой любых болезней.
Для профилактики гестоза также следует проводить гимнастику, чаще проводить время на свежем воздухе, нужно исключить тяжелые физические и психоэмоциональные нагрузки. Спать обязательно следует не меньше 9-ти часов в день. Эти действия уменьшат возможность заболевания гестозом, кстати, также полезна и фитотерапия.
Стоит обратить внимание, что ребенок в утробе матери нуждается в белке, который необходим для создания клеток его организма. Поэтому основой диеты будущей мамы должна стать белковая еда: мясо нежирных сортов, рыба, творог и яйца.
В погоне за мутациями. Гестоза
Фото носит иллюстративный характер. Из архива «МВ».
Если у нынешней бабушки, в молодости ожидавшей рождения ребенка, был токсикоз, а у ее беременной дочки — гестоз, то какой диагноз поставить внучке, оказавшейся в интересном положении? Правильный ответ: преэклампсия.
Самое любопытное в этой загадке то, что во всех 3 случаях речь идет об одной и той же патологии, которая характеризуется нарушением взаимодействия между плодным яйцом и материнским организмом. Классическая триада симптомов — отек, протеинурия и гипертензия. Просто в разные времена названия отличались.
Классическая триада симптомов — отек, протеинурия и гипертензия. Просто в разные времена названия отличались.
В Беларуси заканчивается период, когда врачи по старинке диагностируют гестоз. Вскоре, по примеру других стран, обновятся клинические протоколы диагностики и лечения в акушерстве и гинекологии; тогда наши медики станут использовать современный термин — преэклампсия.
Смысл в «игре слов» есть, поскольку меняется не только классификация, но и представление о природе патологии, а стало быть, и подходы к диагностике, профилактике и лечению. От «токсикоза» в 70-х годах прошлого века отказались потому, что со временем выяснилось: дело, по большому счету, не в токсинах. Гестоз — вообще термин «ни о чем», даже забавный для обозначения болезни: gestatio в переводе с латинского — вынашивание, беременность. Т. е., надо понимать, беременность — болезнь. А вот с эклампсией все ясно: в переводе с древнегреческого — вспышка, внезапное возникновение. Термин в мире используется для классификации острой формы патологии. Соответственно, преэклампсия — форма легкая, предшествующая.
Впрочем, пока не произошла официальная «смена вывески», будем придерживаться действующей классификации.
Именно гестоз фигурирует в отраслевой научно-технической программе «Здоровая мать — здоровое дитя — сильное государство», которая в 2013–2015 годах выполнялась совместно сотрудниками кафедры акушерства и гинекологии БГМУ, специалистами РНПЦ «Мать и дитя» и учеными Института генетики и цитологии НАНБ. Речь шла о разработке комплексного метода диагностики и лечения позднего гестоза, чтобы снизить удельный вес репродуктивных потерь, преждевременных родов и досрочных родоразрешений по экстренным показаниям. Тема завершена, а интересные исследования продолжаются.
— Нашей задачей было выявить генетическую предрасположенность женщин к развитию гестоза, — поясняет профессор кафедры акушерства и гинекологии БГМУ доктор мед. наук Елена Барановская. — Пока нельзя сказать, что ответ на вопрос получен. Но уже собран интересный материал по генетическим вариациям, который обрабатывается статистически и осмысливается. Когда будет существенно пополнена база данных, с помощью клиницистов, генетиков, иммунологов и биохимиков сможем подготовить четкие рекомендации практической медицине. Конечно, предрасположенность к развитию гестоза сопряжена с несколькими генами. Но пока мы тестируем мутацию одного из них — отвечающего за метаболизм фолиевой кислоты (витамина В9). Предполагается, что он имеет отношение к развитию гестоза. Подтверждение тому — факт, что прием фолиевой кислоты за 3 месяца до зачатия (рождение ребенка однозначно должно быть планируемым) и в 1-м триместре беременности предупреждает развитие аномалий плода, минимизирует осложнения.
— Пока нельзя сказать, что ответ на вопрос получен. Но уже собран интересный материал по генетическим вариациям, который обрабатывается статистически и осмысливается. Когда будет существенно пополнена база данных, с помощью клиницистов, генетиков, иммунологов и биохимиков сможем подготовить четкие рекомендации практической медицине. Конечно, предрасположенность к развитию гестоза сопряжена с несколькими генами. Но пока мы тестируем мутацию одного из них — отвечающего за метаболизм фолиевой кислоты (витамина В9). Предполагается, что он имеет отношение к развитию гестоза. Подтверждение тому — факт, что прием фолиевой кислоты за 3 месяца до зачатия (рождение ребенка однозначно должно быть планируемым) и в 1-м триместре беременности предупреждает развитие аномалий плода, минимизирует осложнения.
Доказано, что В9 уменьшает содержание аминокислоты гомоцистеина в крови, тем самым предотвращая патологию эндотелия.
При повышенном содержании гомоцистеина нарушается тонус сосудистой стенки, ее проницаемость, повышается склонность к тромбообразованию, в т. ч. в формирующейся плацентарной системе. А это предрасполагающий фактор для развития гестоза. Измерив концентрацию гомоцистеина, мы, в случае отклонения от нормы, можем рекомендовать прием фолиевой кислоты, витаминов группы В не в профилактической дозе, а в более высокой, но точно рассчитанной…
Когда удастся составить «генетический портрет» гестоза, борьба с ним значительно упростится. Женщине сделают анализ крови и скажут, какова опасность недуга и что предпринять, чтобы минимизировать последствия сбоя генетической программы.
Но уже сегодня, считает Елена Барановская, даже без исследования генотипа есть ответы на многие вопросы. Например, априори тревогу вызывает повышенное артериальное давление. Когда женщина с артериальной гипертензией беременеет, у нее почти гарантированно формируется гестоз. В таком случае ни генетическое тестирование, ни прием фолиевой кислоты ситуацию не поправят. Останется только одно — прибегнуть к паллиативной помощи.
И без генетического анализа известно, что к развитию гестоза предрасполагают лишний вес и сахарный диабет. Кроме того, если гестоз был во время предыдущей беременности, то высока вероятность его повторения.
На бытовом уровне существует предубеждение, что гестоз (ради ребенка, которому лекарства могут навредить) нужно просто перетерпеть, не лечить, он без последствий исчезнет после родов. Это не так. И лечить нужно, и последствия легкомысленного отношения женщины к здоровью — своему и малыша — могут быть тяжелыми (включая нарушения функции почек, печени, сердца и головного мозга).
— Даже в стационаре все сводится к патогенетической и симптоматической терапии, — уточняет Елена Барановская. — О серьезности многих случаев говорит то, что пациенток с тяжелыми формами мы лечим в отделении реанимации Городского клинического роддома № 2 Минска, где находится клиническая база кафедры. С более легкими проявлениями — в отделении патологии беременных или в обсервации (2-м акушерском). Гестоз закладывается на ранних сроках беременности, и, пока она продолжается, избавиться от патологии невозможно. Цель врача — минимизировать проявления, не допустить прогрессирования, избежать тяжелых осложнений для матери и плода, сделать все, чтобы женщина выносила ребенка.
Каждый день, неделя продленной беременности приближают к физиологическому сроку родов, улучшая прогноз для новорожденного.
Говоря о долговременных последствиях нелеченного гестоза, нужно отметить, что он пагубно влияет на организм матери и плода. Когда нарушается транспорт питательных веществ, ухудшается иммунная функция плаценты, плод получает меньше кислорода, гормонов. При длительной хронической гипоксии — начинает отставать в росте. При выраженной гипертензии у матери может произойти преждевременная отслойка плаценты, тогда возникнет острая гипоксия плода вплоть до его гибели.
Поэтому гестоз считают тяжелой патологией. Застраховаться от него нельзя, но грамотно подготовиться к зачатию и регулярно обследоваться, выполняя все врачебные предписания, — реально.
Дмитрий Патыко
Фото: Евгений Креч
Медицинский вестник, 29 февраля 2016
Поделитесь
Исходы беременности и родов у женщин с гестозом и анемией
ГОУ ВПО Челябинская государственная медицинская академия Федерального агентства по здравоохранению и социальному развитию, Челябинск
Цель исследования. Изучить показатели периферической крови, исходы беременности и родов при гестозе и анемии.
Материал и методы. Обследованы 35 беременных с гестозом и анемией и 20 женщин с физиологическим течением беременности. Проанализированы особенности течения беременности и родов, параметры периферической крови.
Результаты исследования. Выявлено, что течение гестационного процесса у беременных с гестозом и анемией сопровождается высокой частотой осложнений со стороны матери и плода. При гестозе анемия является нормохромной, нормоцитарной с тенденцией к гиперхромному макроцитозу с нарушением структурно-метаболического статуса красных клеток, эритропоэза и обмена железа, характеризуется относительной тромбоцито- и лейкопенией, перестройкой лейкоформулы, наличием признаков эндогенной интоксикации, снижением интегральных показателей периферической крови.
Заключение. При гестозе анемия относится к анемиям при хронических заболеваниях и не нуждается в лечении препаратами железа.
гестоз-ассоциированная анемия
показатели периферической крови
кислотная устойчивость эритроцитов
потребление глюкозы эритроцитами
1. Акушерство: Национальное руководство/Под ред. Э.К. Айломазяна и др. – М.: ГЭОТАР-Медиа, 2007.
2. Борисов С.Н., Тихончук В.С., Ушаков И.Б. Номограммы для определения некоторых интегральных показателей крови человека. – М.: ВЦ АН СССР, 1989. – С. 10.
3. Гительзон И.И. Эритрограммы как метод клинического исследования крови. –Красноярск: Изд-во Сибирского отделения АН СССР, 1959.
4. Макацария А.Д., Бицадзе В.О., Акиньшина С. В. Синдром системного воспалительного ответа в акушерстве. – М.: МИА, 2006.
В. Синдром системного воспалительного ответа в акушерстве. – М.: МИА, 2006.
5. Мартиросян С.В. Профилактика осложнений беременности и родов при железодефицитной анемии на Крайнем Севере: Автореф. дис. … канд. мед. наук. – Екатеринбург, 2006.
6. Марусов А.П. Иммунный статус беременных с тяжелыми формами гестоза // Материалы VIII Российского форума «Мать и дитя». – М., 2006. – С. 355–356.
7. Медвинский И.Д., Серов В.Н., Шабунина-Басок Н.Р. Тяжелый гестоз с позиции синдрома системного воспалительного ответа// Вестн. интенсив. тер. – 2003. – № 1. – С. 19–26.
8. Серов В.Н., Баркаган З.С., Воробьев П.А. Протокол ведения больных «Железодефицитная анемия». – М.: Ньюдиамед, 2005.
9. Сидорова И.С. Гестоз. – М.: Медицина, 2003.
10. Современный курс классической физиологии. Избранные лекции/Захаров Ю.М., Капелько В.И., Магазаник Л.Г. и др.; Под ред. Ю.В. Наточина, В.А. Ткачука. – М.: ГЭОТАР-Медиа, 2007.
11. Тихончук В.С., Ушаков И.Б., Карпов В.Н. Интегральные коэффициенты периферической крови и их применение в клинической практике//Воен.–мед. журн. – 1992. – № 3. – С. 27.
12. Шифман Е.М. Преэклампсия, эклампсия, HELLP–синдром. – Петрозаводск: Интел Тек, 2002.
13. Шиффман Ф.Дж. Патофизиология крови: Пер. с англ. – М.: БИНОМ; СПб.: Невский Диалект, 2000.
Медведев Борис Иванович, проф., зав. каф. акушерства и гинекологии № 1 ГОУ ВПО ЧелГМА Росздрава
Адрес: 454000, Челябинск, ул. Воровского, д. 64
Телефон: 8 (351) 721-46-32
E-mail: [email protected]
Преэклампсия — Симптомы и причины
Обзор
Преэклампсия — это осложнение беременности, характеризующееся высоким кровяным давлением и признаками поражения другой системы органов, чаще всего печени и почек. Преэклампсия обычно начинается после 20 недель беременности у женщин с нормальным артериальным давлением.
При отсутствии лечения преэклампсия может привести к серьезным — даже смертельным — осложнениям как для вас, так и для вашего ребенка. Если у вас преэклампсия, самое эффективное лечение — это роды.Даже после родов вам может потребоваться некоторое время, чтобы поправиться.
Если у вас преэклампсия, самое эффективное лечение — это роды.Даже после родов вам может потребоваться некоторое время, чтобы поправиться.
Если вам поставили диагноз преэклампсия на слишком раннем сроке беременности, чтобы родить ребенка, перед вами и вашим врачом стоит непростая задача. Вашему ребенку нужно больше времени, чтобы созреть, но вы не должны подвергать себя или своего ребенка риску серьезных осложнений.
В редких случаях преэклампсия развивается после рождения ребенка, состояние, известное как послеродовая преэклампсия.
Симптомы
Преэклампсия иногда развивается без каких-либо симптомов.Высокое кровяное давление может развиваться медленно или внезапно. Мониторинг артериального давления — важная часть дородового наблюдения, поскольку первым признаком преэклампсии обычно является повышение артериального давления. Артериальное давление, превышающее 140/90 миллиметров ртутного столба (мм рт. Ст.) Или выше, зарегистрированное дважды с интервалом не менее четырех часов, является ненормальным.
Другие признаки и симптомы преэклампсии могут включать:
- Избыток белка в моче (протеинурия) или дополнительные признаки проблем с почками
- Сильные головные боли
- Изменения зрения, включая временную потерю зрения, нечеткость зрения или светочувствительность
- Боль в верхней части живота, обычно под ребрами с правой стороны
- Тошнота или рвота
- Снижение диуреза
- Пониженный уровень тромбоцитов в крови (тромбоцитопения)
- Нарушение функции печени
- Одышка, вызванная жидкостью в легких
При преэклампсии может возникнуть резкое увеличение веса и отек (особенно на лице и руках).Но они также возникают при многих нормальных беременностях, поэтому не считаются надежными признаками преэклампсии.
Когда обращаться к врачу
Обязательно посещайте дородовые визиты, чтобы ваш лечащий врач мог контролировать ваше кровяное давление. Немедленно обратитесь к врачу или обратитесь в отделение неотложной помощи, если у вас сильные головные боли, помутнение зрения или другие нарушения зрения, сильная боль в животе или сильная одышка.
Немедленно обратитесь к врачу или обратитесь в отделение неотложной помощи, если у вас сильные головные боли, помутнение зрения или другие нарушения зрения, сильная боль в животе или сильная одышка.
Поскольку головные боли, тошнота, а также боли и боли являются обычными жалобами на беременность, трудно определить, когда новые симптомы являются просто частью беременности, а когда они могут указывать на серьезную проблему, особенно если это ваша первая беременность.Если вас беспокоят симптомы, обратитесь к врачу.
Причины
Точная причина преэклампсии включает несколько факторов. Эксперты считают, что он начинается в плаценте — органе, который питает плод на протяжении всей беременности. На ранних сроках беременности новые кровеносные сосуды развиваются и развиваются, чтобы эффективно отправлять кровь к плаценте.
У женщин с преэклампсией эти кровеносные сосуды не развиваются и не функционируют должным образом.Они уже, чем нормальные кровеносные сосуды, и по-разному реагируют на гормональные сигналы, что ограничивает количество крови, которая может проходить через них.
Причины этого аномального развития могут включать:
- Недостаточный приток крови к матке
- Повреждение сосудов
- Проблема с иммунной системой
- Определенные гены
Другие нарушения высокого кровяного давления во время беременности
Преэклампсия классифицируется как одно из четырех нарушений высокого кровяного давления, которые могут возникнуть во время беременности.Остальные три:
- Гестационная гипертензия. Женщины с гестационной гипертензией имеют высокое кровяное давление, но не имеют избытка белка в моче или других признаков поражения органов. У некоторых женщин с гестационной гипертензией в конечном итоге развивается преэклампсия.
- Хроническая гипертония.
 Хроническая гипертензия — это высокое кровяное давление, которое наблюдалось до беременности или до 20 недель беременности. Но поскольку высокое кровяное давление обычно не имеет симптомов, может быть трудно определить, когда оно началось.
Хроническая гипертензия — это высокое кровяное давление, которое наблюдалось до беременности или до 20 недель беременности. Но поскольку высокое кровяное давление обычно не имеет симптомов, может быть трудно определить, когда оно началось. - Хроническая гипертензия с наложенной преэклампсией. Это состояние возникает у женщин, у которых до беременности было диагностировано хроническое высокое кровяное давление, но затем у них развивается повышенное кровяное давление и белок в моче или другие осложнения со здоровьем во время беременности.
Факторы риска
Преэклампсия развивается только как осложнение беременности. Факторы риска включают:
- История преэклампсии. Личный или семейный анамнез преэклампсии значительно повышает риск преэклампсии.
- Хроническая гипертония. Если у вас уже есть хроническая гипертензия, у вас более высокий риск развития преэклампсии.
- Первая беременность. Риск развития преэклампсии наиболее высок во время вашей первой беременности.
- Новое отцовство. Каждая беременность с новым партнером увеличивает риск преэклампсии больше, чем вторая или третья беременность с тем же партнером.
- Возраст. Риск преэклампсии выше у очень молодых беременных женщин, а также у беременных женщин старше 35 лет.
- Гонка. Чернокожие женщины имеют более высокий риск развития преэклампсии, чем женщины других рас.
- Ожирение. Риск преэклампсии выше, если вы страдаете ожирением.
- Многоплодная беременность. Преэклампсия чаще встречается у женщин, вынашивающих двойню, тройню или других близнецов.
- Интервал между беременностями. Наличие младенцев с разницей менее двух или более чем 10 лет ведет к более высокому риску преэклампсии.
/GettyImages-705012673-5b27f412ff1b7800371dec0a.jpg)
- История определенных состояний. Наличие определенных состояний до беременности, таких как хроническое высокое кровяное давление, мигрень, диабет 1 или 2 типа, заболевание почек, склонность к образованию тромбов или волчанка, увеличивает риск преэклампсии.
- Экстракорпоральное оплодотворение. Ваш риск преэклампсии увеличивается, если ваш ребенок был зачат в результате экстракорпорального оплодотворения.
Осложнения
Чем тяжелее преэклампсия и чем раньше она возникает во время беременности, тем выше риск для вас и вашего ребенка.Преэклампсия может потребовать искусственных родов и родоразрешения.
Роды путем кесарева сечения (кесарево сечение) могут потребоваться, если есть клинические или акушерские условия, требующие скорейшего родоразрешения. В противном случае ваш врач может порекомендовать запланированные вагинальные роды. Ваш акушерский врач обсудит с вами, какие роды подходят для вашего состояния.
Осложнения преэклампсии могут включать:
- Ограничение роста плода. Преэклампсия поражает артерии, по которым кровь идет к плаценте.Если плацента не получает достаточно крови, ваш ребенок может получать недостаточное количество крови и кислорода и меньше питательных веществ. Это может привести к замедлению роста, известному как ограничение роста плода, низкая масса тела при рождении или преждевременные роды.
- Преждевременные роды. Если у вас преэклампсия с тяжелыми формами заболевания, возможно, вам придется родить раньше, чтобы спасти жизнь вам и вашему ребенку. Недоношенность может привести к дыханию и другим проблемам у вашего ребенка. Ваш лечащий врач поможет вам понять, когда наступает идеальное время для ваших родов.
- Отслойка плаценты. Преэклампсия увеличивает риск отслойки плаценты — состояния, при котором плацента отделяется от внутренней стенки матки перед родами.
 Сильная отслойка может вызвать сильное кровотечение, которое может быть опасным для жизни как для вас, так и для вашего ребенка.
Сильная отслойка может вызвать сильное кровотечение, которое может быть опасным для жизни как для вас, так и для вашего ребенка. HELLP-синдром. HELLP — что означает гемолиз (разрушение эритроцитов), повышенный уровень ферментов печени и низкое количество тромбоцитов — синдром является более тяжелой формой преэклампсии и может быстро стать опасным для жизни как для вас, так и для вашего ребенка.
Симптомы синдрома HELLP включают тошноту и рвоту, головную боль и боль в правом верхнем углу живота. Синдром HELLP особенно опасен, поскольку представляет собой повреждение нескольких систем органов. Иногда оно может развиваться внезапно, даже до того, как будет обнаружено высокое кровяное давление, или может развиться вообще без каких-либо симптомов.
Эклампсия. Когда преэклампсия не контролируется, может развиться эклампсия, которая по сути представляет собой преэклампсию с припадками.Очень сложно предсказать, у кого из пациентов будет преэклампсия, достаточно тяжелая, чтобы привести к эклампсии.
Часто симптомы или предупреждающие знаки, позволяющие предсказать эклампсию, отсутствуют. Поскольку эклампсия может иметь серьезные последствия как для мамы, так и для ребенка, роды становятся необходимыми, независимо от того, как долго протекает беременность.
- Другое повреждение органа. Преэклампсия может привести к повреждению почек, печени, легких, сердца или глаз, а также может вызвать инсульт или другое повреждение головного мозга.Степень повреждения других органов зависит от тяжести преэклампсии.
- Сердечно-сосудистые заболевания. Преэклампсия может повысить риск будущих заболеваний сердца и кровеносных сосудов (сердечно-сосудистых).
 Риск еще выше, если у вас была преэклампсия более одного раза или у вас были преждевременные роды. Чтобы свести к минимуму этот риск, после родов постарайтесь поддерживать идеальный вес, ешьте разнообразные фрукты и овощи, регулярно занимайтесь спортом и не курите.
Риск еще выше, если у вас была преэклампсия более одного раза или у вас были преждевременные роды. Чтобы свести к минимуму этот риск, после родов постарайтесь поддерживать идеальный вес, ешьте разнообразные фрукты и овощи, регулярно занимайтесь спортом и не курите.
Профилактика
Исследователи продолжают изучать способы предотвращения преэклампсии, но до сих пор не выработано четких стратегий.Употребление меньшего количества соли, изменение образа жизни, ограничение калорий или употребление чеснока или рыбьего жира не уменьшают ваш риск. Доказано, что увеличение потребления витаминов С и Е не приносит пользы.
В некоторых исследованиях сообщается о связи между дефицитом витамина D и повышенным риском преэклампсии. Но хотя некоторые исследования показали связь между приемом добавок витамина D и более низким риском преэклампсии, другие не смогли установить эту связь.
Однако в определенных случаях вы можете снизить риск преэклампсии с помощью:
- Аспирин в малых дозах. Если вы встречаетесь с определенными факторами риска, включая преэклампсию, многоплодную беременность, хроническое высокое кровяное давление, заболевание почек, диабет или аутоиммунное заболевание, ваш врач может порекомендовать ежедневный прием аспирина в низких дозах (81 миллиграмм), начиная с 12 недель приема. беременность.
- Кальциевые добавки. В некоторых группах населения женщины, у которых до беременности был дефицит кальция — и которые не получали достаточного количества кальция во время беременности из-за своего рациона — могут получить пользу от добавок кальция для предотвращения преэклампсии.Однако маловероятно, что женщины из Соединенных Штатов или других развитых стран будут иметь дефицит кальция в такой степени, в которой добавки кальция принесут им пользу.
Важно, чтобы вы не принимали никаких лекарств, витаминов или пищевых добавок без предварительной консультации с врачом.
Прежде чем забеременеть, особенно если у вас раньше была преэклампсия, рекомендуется быть как можно более здоровым. Похудейте, если вам нужно, и убедитесь, что другие заболевания, такие как диабет, хорошо контролируются.
Забеременев, позаботьтесь о себе — и о своем ребенке — с помощью раннего и регулярного дородового ухода. Если преэклампсия обнаружена на ранней стадии, вы и ваш врач можете работать вместе, чтобы предотвратить осложнения и сделать лучший выбор для вас и вашего ребенка.
Преэклампсия — Диагностика и лечение
Диагноз
Чтобы диагностировать преэклампсию, у вас должно быть высокое кровяное давление и одно или несколько из следующих осложнений после 20-й недели беременности:
- Белок в моче (протеинурия)
- Низкое количество тромбоцитов
- Нарушение функции печени
- Признаки проблем с почками, кроме белков в моче
- Жидкость в легких (отек легких)
- Новые головные боли или нарушения зрения
Раньше преэклампсия диагностировалась только при высоком артериальном давлении и содержании белка в моче.Однако теперь специалисты знают, что преэклампсия возможна, но при этом в моче никогда не бывает белка.
Показания артериального давления, превышающие 140/90 мм рт. Ст., Являются ненормальными при беременности. Однако однократное показание высокого кровяного давления не означает, что у вас преэклампсия. Если у вас есть одно показание в ненормальном диапазоне — или показание, которое значительно выше, чем ваше обычное артериальное давление, — ваш врач будет внимательно следить за вашими цифрами.
Повторное показание аномального артериального давления через четыре часа после первого может подтвердить подозрение вашего врача на преэклампсию.Ваш врач может попросить вас прийти для дополнительных измерений артериального давления и анализов крови и мочи.
Тесты, которые могут потребоваться
Если ваш врач подозревает преэклампсию, вам могут потребоваться определенные тесты, в том числе:
- Анализы крови. Ваш врач назначит функциональные пробы печени и почек, а также измерит ваши тромбоциты — клетки, которые способствуют свертыванию крови.
- Анализ мочи. Ваш врач попросит вас собирать мочу в течение 24 часов для измерения количества белка в моче.Один образец мочи, который измеряет соотношение белка к креатинину — химическому веществу, которое всегда присутствует в моче, — также может быть использован для постановки диагноза.
- УЗИ плода. Ваш врач может также порекомендовать внимательно следить за ростом вашего ребенка, обычно с помощью ультразвука. Изображения вашего ребенка, созданные во время ультразвукового исследования, позволяют вашему врачу оценить вес плода и количество жидкости в матке (околоплодных водах).
- Нестресс-тест или биофизический профиль. Нестрессовый тест — это простая процедура, которая проверяет, как частота сердечных сокращений вашего ребенка реагирует на движения ребенка. Биофизический профиль использует ультразвук для измерения дыхания вашего ребенка, мышечного тонуса, движений и объема околоплодных вод в матке.
Лечение
Самым эффективным методом лечения преэклампсии является родоразрешение. У вас повышенный риск судорог, отслойки плаценты, инсульта и, возможно, сильного кровотечения, пока ваше кровяное давление не снизится.Конечно, на слишком раннем сроке беременности роды могут быть не лучшим решением для вашего ребенка.
Если у вас диагностирована преэклампсия, ваш врач сообщит вам, как часто вам нужно приходить на пренатальные визиты — вероятно, чаще, чем обычно рекомендуется для беременных. Вам также потребуются более частые анализы крови, ультразвук и нестрессовые тесты, чем можно было бы ожидать при неосложненной беременности.
Лекарства
Возможное лечение преэклампсии может включать:
Лекарства для снижения артериального давления. Эти лекарства, называемые гипотензивными, используются для снижения артериального давления, если оно опасно высоко. Артериальное давление в диапазоне 140/90 миллиметров ртутного столба (мм рт. Ст.) Обычно не лечится.
Хотя существует множество различных типов гипотензивных препаратов, некоторые из них небезопасны для использования во время беременности. Обсудите со своим врачом, нужно ли вам в вашей ситуации принимать гипотензивные препараты для контроля артериального давления.
- Кортикостероиды. Если у вас тяжелая преэклампсия или HELLP-синдром, кортикостероидные препараты могут временно улучшить функцию печени и тромбоцитов, чтобы продлить вашу беременность. Кортикостероиды также могут помочь легким вашего ребенка стать более зрелыми всего за 48 часов — важный шаг в подготовке недоношенного ребенка к жизни вне матки.
- Противосудорожные препараты. Если у вас тяжелая преэклампсия, ваш врач может назначить противосудорожное лекарство, такое как сульфат магния, для предотвращения первого приступа.
Постельный режим
Постельный режим обычно рекомендовался женщинам с преэклампсией. Но исследования не показали пользы от этой практики, и она может увеличить риск образования тромбов, а также повлиять на вашу экономическую и социальную жизнь. Для большинства женщин постельный режим больше не рекомендуется.
Госпитализация
При тяжелой преэклампсии может потребоваться госпитализация. В больнице ваш врач может проводить регулярные нестрессовые тесты или биофизические профили, чтобы следить за благополучием вашего ребенка и измерять объем околоплодных вод.Недостаток околоплодных вод — признак плохого кровоснабжения малыша.
Доставка
Если вам поставили диагноз преэклампсия ближе к концу беременности, ваш врач может порекомендовать немедленно вызвать роды. Готовность шейки матки — независимо от того, начинает ли она открываться (расширяться), истончаться (стираться) и смягчаться (созревать) — также может быть фактором, определяющим, будут ли начаты роды и когда они начнутся.
В тяжелых случаях невозможно определить срок беременности вашего ребенка или состояние шейки матки.Если нет возможности ждать, ваш врач может вызвать роды или сразу назначить кесарево сечение. Во время родов вам могут ввести сульфат магния внутривенно, чтобы предотвратить судороги.
Если после родов вам понадобятся обезболивающие, узнайте у врача, что вам следует принимать. НПВП, такие как ибупрофен (Advil, Motrin IB, другие) и напроксен натрия (Aleve), могут повышать кровяное давление.
После родов может пройти некоторое время, прежде чем высокое кровяное давление и другие симптомы преэклампсии исчезнут.
Помощь и поддержка
Обнаружение потенциально серьезного осложнения беременности может быть пугающим. Если вам поставили диагноз преэклампсия на поздних сроках беременности, вы можете быть удивлены и напуганы, узнав, что вас сразу спровоцируют. Если вам поставили диагноз на ранних сроках беременности, у вас может быть много недель, чтобы беспокоиться о здоровье вашего ребенка.
Это может помочь узнать о вашем состоянии.Помимо разговора с врачом, проведите небольшое исследование. Убедитесь, что вы понимаете, когда звонить врачу, как следить за своим ребенком и своим состоянием, а затем найти что-то еще, чем занять ваше время, чтобы не тратить слишком много времени на беспокойство.
Подготовка к приему
Преэклампсия, вероятно, будет диагностирована во время обычного дородового осмотра. После этого у вас, вероятно, будут дополнительные посещения акушера.
Вот некоторая информация, которая поможет вам подготовиться к приему и чего ожидать от врача.
Что вы можете сделать
Чтобы подготовиться к встрече:
- Запишите все симптомы, которые вы испытываете, , даже если вы считаете, что это нормальные симптомы беременности.
- Составьте список всех лекарств, витаминов и добавок, которые вы принимаете.
- Возьмите с собой члена семьи или друга, , если возможно, чтобы помочь вам запомнить всю информацию, предоставленную во время приема.
- Запишите вопросы, которые нужно задать своему врачу, перечислив их в порядке важности на случай, если время истечет.
При преэклампсии вам следует задать врачу следующие основные вопросы:
- Повлияло ли это состояние на моего ребенка?
- Безопасно ли продолжать беременность?
- На какие признаки мне нужно обращать внимание и когда мне позвонить вам?
- Как часто вам нужно меня видеть? Как вы будете следить за здоровьем моего ребенка?
- Какие процедуры доступны и что вы мне порекомендуете?
- У меня другие проблемы со здоровьем.Как мне вместе лучше всего справиться с этими условиями?
- Нужно ли мне соблюдать какие-либо ограничения деятельности?
- Понадобится ли мне кесарево сечение?
- У вас есть брошюры или другие печатные материалы, которые я могу получить? Какие сайты вы рекомендуете?
Помимо вопросов, которые вы подготовили, не стесняйтесь задавать вопросы, которые возникают у вас во время приема.
Чего ожидать от врача
Ваш врач может задать следующие вопросы:
- Это ваша первая беременность или первая беременность от отца этого ребенка?
- Были ли у вас в последнее время какие-либо необычные симптомы, такие как помутнение зрения или головные боли?
- Вы когда-нибудь чувствовали боль в верхней части живота, которая, кажется, не связана с движениями вашего ребенка?
- Было ли у вас в прошлом высокое кровяное давление?
- Были ли у вас случаи преэклампсии при предыдущих беременностях?
- Были ли у вас осложнения во время предыдущей беременности?
- С какими другими заболеваниями вы имеете дело?
مقدمات الارتعاج — الأعراض والأسباب
نظرة عامة
مقدمات الارتعاج هي أحد مضاعفات الحمل, وتتميز بارتفاع ضغط الدم وعلامات التلف في جهاز عضوي آخر, غالبا ما تكون الكبد والكلى.تبدأ عادةً مقدِّمات الارْتِعاج بعد 20 سبوعا الحمل عند النساء اللاتي كان ضغط دهن بيعيًّا.
وتركها من ير علاج يمكن ن يؤدي إلى مضاعفات خطيرة -وربما قاتلة- لكلٍّ من الأم والجنين. ا كنتِ مصابة بمقدِّمات الارْتِعاج ، ن العلاج الأكثر فعالية هو وضع طفلك. حتى بعد الوضع ، د يستغرق الأمر وقتًا حتى تتحسَّن صحتك.
. يحتاج لكِ إلى مزيد من الوقت لينضج ، لكن عليكِ تجنُّب تعريض نفسك أو لك لخطر المضاعفات الشدية.
نادرًا ما تتطور مقدِّمات الارْتِعاج بعد وضع الطفل ، وهي حالة تُعرَف باسم تسمُّم الحمل ماتِعاج.
الأعراض
обновить مقدمات الارتعاج أحيانًا بدون أي أعراض. قد يتطور ارتفاع ضغط الدم ببطء ، أو قد يبدأ بشكل مفاجئ. تُعد مراقبة ضغط الدم جزءًا مهمًا من رعاية ما قبل الولادة لأن العلامة الأولى لمقدمات الارتعاااية بل الولادة لأن العلامة الأولى لمقدمات الارتعالااي رتلالاايا رتيالابا رتالابا ي رتيلاا ي رتيلا. الدم الذي يتجاوز 140/90 ملم من الزئبق (ملم زئبق) و أكثر — الذي يتم توثيقه في مناسبتين ي ي مناسبتين يي ي مناسبتين ييقه ي مناسبتين بفارلبياسبتين بفارلابياع اتلة بيالبياع التليالبياع التللبياع التللبياع الة بيالب
د تشمل العلامات والأعراض الأخرى لمقدمات الارتعاج ما يلي:
- يادة نسبة البروتين في البول (البيلة البروتينية) و ظهور علامات إضافية لمشاكل الكلى
- داع شديد
- .
- لم في الجزء العلوي من البطن ، أسفل الأضلاع بالجانب الأيمن عادةً
- الغثيان و القيء
- Фонари
- انخفاض مستويات الصفائح في الدم (قلة الصفيحات)
- اضطراب في وظائف الكبد
- يق النفس ، الناتج عن وجود سائل في رئتيك
البًا ما يصاحب ازدياد الوزن المفاجئ والتورم (الوذمة) — ولاسيما في الوجه واليدين — مقدما اترتا.ولكن تحدث الأمور أيضًا في العديد من حالات الحمل الطبيعية ، لذلك لا تعتبر علامات موثلعديد من حالات الحمل الطبيعية ، لذلك لا تعتبر علامات موثلة لمقدرتاعية لمقدرتات الحمل البيعية.
متى تجب يارة الطبيب
احرصي على حضور الزيارات خلال الحمل حتى يتمكن مقدم الرعاية يتمكن مقدم الرعاية الصحية معاية الصحية معاية الصحية معاية الصحية معاية الصحية معاية الصحية. وفي حال شعرت بصداع شديد أو تغيم في الرؤية أو أي اضطراب بصري آخر أو ألم شديد في بطنك أو ضيق شديد في التنفس فاتصلي بطبيبك على الفور أو توجهي إلى غرفة الطوارئ.
نظرا لأن الصداع والغثيان والأوجاع والآلام من الشكاوى الشائعة أثناء الحمل, فمن الصعب معرفة متى تكون الأعراض الجديدة مجرد جزء من أعراض الحمل ومتى قد تكون مؤشرا على وجود مشكلة خطيرة; لا سيما إذا كان هذا هو الحمل الأول لكِ.ا كان القلق يساورك بشأن الأعراض التي تشعرين بها ، فاتصلي بطبيبك.
الأسباب
يتضمن السبب الدقيق لمقدمات الارتعاج عدة عوامل. يعتقد الخبراء أنه يبدأ في المشيمة — العضو الذي يغذي الجنين طوال فترة الحمل. ي بداية الحمل ، تتكون وعية دموية جديدة وتطور لإرسال الدم بكفاءة إلى المشيمة.
. نها يق من الأوعية الدموية الطبيعية وتتفاعل متلف مع الإشارات الهرمونية ارات الحرمونية ارات الهرمونية ما ارات الهرمونية ارات الهرمونية ما يحد مالن مية متللن مية متللن مية متللن مية متللن مية متللن مية متللن в
د تشمل أسباب هذا التطور ير الطبيعي:
- تدفق الدم ير الكافي إلى الرحم
- تلف الأوعية الدموية
- مشكلة في جهاز المناعة
- ينات معينة
ارابات ارتفاع الدم الأخرى أثناء الحمل
تُصنَّف مقدمات الارتاج على نها واحتا ارتاع الدم الأخرى ناء الحمل,
والاضطرابات الثلاثة الأخرى هي:
- رط ضغط الدم الحملي. г.وتؤدي بعض حالات فرط ضغط الدم الحملي في النهاية إلى الإصابة بمقدمات الارتعاج.
- رط ضغط الدم المزمن. ر الدم المزمن و ارتفاع ي ضغط الدم ان موجودًا قبل الحمل و حدث قبل 20 سبوعًا من الحملل. ولكن لأن ارتفاع ضغط الدم لا يكون مصحوبًا بأعراض في المعتاد ، د يكون من الصعب تحديد وقت بء اااة.
- رط ضغط الدم المزمن المصحوب بمقدمات الارتعاج. يتعرض لهذه الحالة النساء اللاتي شخصت حالتهن بارتفاع ضغط الدم المزمن قبل الحمل, لكن حدث تفاقم في ارتفاع ضغط الدم لديهم وظهور بروتين في البول أو غير ذلك من المضاعفات الصحية في أثناء الحمل.
عوامل الخطر
обновить الابة بمقدمات الارتعاج كأحد مضاعفات الحمل فقط. تمل عوامل الخطر ما يلي:
- تاريخ طبي يشمل الإصابة بمقدمات الارتعاج. يزيد التاريخ الشخصي أو العائلي من الإصابة بمقدمات الارتعاج بشكل بير من ر حدوثه.
- ارتفاع ضغط الدم المزمن. .
- الحمل الأول. تصبح الإصابة بخطر مقدمات الارتعاج في أعلى احتمالاتها خلال ول حمل للمرأة.
- زوج جديد. ل حمل مع وج ديد يزيد من ر مقدمات الارتعاج من الحمل الثاني أو الثالث مع الزوج نفسه.
- العمر. г.
- العِرق. النساء احبات البشرة السوداء ر عرضة للإصابة بمقدمات الارتعاج من نساء الأعراق الأخرى.
- السُمنة. يرتفع ر تكرر الإصابة بمقدمات الارتعاج ا كنتِ مصابة بالسمنة.
- حمل التوائم. г.
- المدة بين حمل وآخر. من عوامل ورة الإصابة بمقدمات الارتعاج يضًا مرور ل من عامين و ر من 10 سنوات بين حمل وآخر.
- تاريخ طبي يشمل الإصابة بأمراض أخرى. يزيد خطر الإصابة بمقدمات الارتعاج في حالة الإصابة بأمراض معينة قبل الحمل — مثل ارتفاع ضغط الدم المزمن أو الشقيقة (الصداع النصفي) أو داء السكري من النوع 1 أو النوع 2 أو مرض الكلى أو الميل لتطوير جلطات دموية أو مرض الذئبة.
- الإخصاب في المختبر. يصبح ر مقدمات الارتعاج على لدى النساء اللائي بدأ حملهن عن ريق الإخصاب في المختبر.
المضاعفات
لما كانت مقدمات الارتعاج ر دة وحدثت في وقت مبكر ي وت مبكر من الحمل التلالالمارتعاج. وقد تَتطلب مقدمات الارتعاج تحفيز المخاض والولادة.
. وبخلاف ذلك ، قد يُوصي طبيبكِ بتحديد موعد للولادة الطبيعية. سيَتحدث بيب الولادة معكِ حول تحديد نوع الولادة المناسب لحالتكِ.
د تتضمن مضاعفات مقدمات الارتعاج ما يلي:
- عف نمو الجنين. تؤثر مقدمات الارتعاج ي الشرايين التي تَنقل الدم إلى المَشيمة. وإذا لم تصل للمَشيمة كمية افية من الدم ، د يتلقى طفلك كمية غير افية من الدم وير افية من الدم وير اية من الدم والأكسجين وللناا اية وللناا عللناا مين النانًا مين وللناا مين وللرنا مين النانًا مية. وقد يؤدي ذلك إلى تباطؤ النمو المعروف باسم ضعف نمو الجنين أو انخفاض الوزن عند الولاة و الولارة البة.
- الولادة المبكرة. ا نتِ مصابة بمقدمات الارتعاج ولديكِ عراض حادة ، د تحتاجين لى الولادة المبكرة لتحافظيادة المبكرة لتحافظيادة المبكرة لتحافظياة ع ولييياة.ويمكن ن تؤدي الولادة المبكرة إلى مشكلات في التنفس وغيرها من المشكلات لطفلكِ. فسيُساعدكِ مزود الرعاية الصحية على معرفة الموعد المثالي للولادة.
- انفصال المَشيمة المبكر. تيد مقدمات الارتعاج من ر انفصال المَشيمة المبكر ، وهي حالة تنفصل فيها المَشيمة عنلليا الميمة عنلللار الداليمة يا الميمة عنلللار الدالليمية اللللار الدالليميا. ويمكن ن يؤدي الانفصال الشديد إلى نزيف شديد قد يهدد حياتكِ وحياة طفلكِ.
متلازمة هيلب. تمثل متلازمة هيلب — التي تعني انحلال الدم (تدمير خلايا الدم الحمراء) وارتفاع إنزيمات الكبد وانخفاض عدد الصفائح الدموية — الشكل الأكثر شدة من حالات مقدمات الارتعاج, ويمكن أن تهدد حياتك أنت وطفلك بشكل سريع.
وتشمل عراض متلازمة يلب الغثيان والقيء والصداع وألم البطن أعلى الجزء الأيمن. ما تنطوي متلازمة يلب على خطورة بالغة ، لأنها تمثل ضررًا للعديد من الأجهزة العضوية. وفي بعض الأحيان ، د تظهر فجأة حتى قبل الكشف عن ارتفاع ضغط الدم أو قد تظهر دون أي أعراض على الإطلاق.
الارتعاج. г. ومن الصعب للغاية توقُّع المريضات اللاتي سوف يُصبن بمقدمات الارتعاج الحادة التي قد تصل إلى الارتعا.
ي أغلب الأحيان ، لا توجد أعراض و مؤشرات تحذيرية لتوقع الارتعاج. نظرًا لما يترتب على الإصابة بالارتعاج من عواقب وخيمة على كلٍّ من الأم والطفل ، يصبح الأم والطفل ، يصابح الأم والطفل ، يصابح الم والل يصلبح من اللضروري رللبح من اللضرتعا رللبح الم والطفل يصلبح من اللضروري رلالة اللالان رلالة اللالان رلالة اللالان رللالة اللالان رللبح اللم والطفل
- تلف الأعضاء الأخرى. د تؤدي مقدمات الارتعاج لى حدوث تلف في الكُلى أو الكبد أو الرئتين أو القلب و العينين لب و العينين لب و العينين ارتعا العينين ود اتين ارتعا العينين ويعتمد حجم إصابة الأعضاء الأخرى على شدّة مقدمات الارتعاج.
- المرض القلبي الوعائي. د تزيد الإصابة بمقدمات الارتعاج من ر الإصابة بأمراض القلب والأوعية الدموية (القلبية اللوعاية). ويزداد الخطر ا أُصبتِ بمقدمات الارتعاج ر من مرة أو سبقت لكِ الولادة المبكرة. ولتقليل هذا الخطر, حاولي بعد الولادة الحفاظ على وزنك المثالي وتناولي أصناف متنوعة من الفاكهة والخضراوات ومارسي التمارين الرياضية بانتظام وامتنعي عن التدخين.
الوقاية
يستمر الباحثون في دراسة رق للوقاية من مقدمات الارتعاج ، ولكن حتى الآن ي دراسة رق للوقاية من مقدمات الارتعاج ، ولكن حتى الآن راتية. تناول ملح أقل وتغيير نشاطاتك والتقليل من سعراتك الحرارية أو استهلاك الثوم و زيت السمك لان للات.زيادة تناول فيتامين سي وإي لا يظهر أي منافع.
بعض الدراسات أظهرت ارتباطًا بين نقص فيتامين د والخطر المتزايد لمقدمات الارتعاج. لكن في حين أن بعض الدراسات أظهرت ارتباطا بين تناول مكملات فيتامين د والخطر المتناقص لمقدمات الارتعاج, فشل البعض الآخر في العثور على تلك الرابطة.
ي بعض الحالات على العموم قد تتمكن من تقليل مخاطرك لمقدمات الارتعاج Рейтинг:
- جرعة منخفضة من الأسبرين. إذا كان لديك بعضا من عوامل الخطر — بما في ذلك تاريخ من مقدمات الارتعاج, أو حمل متعدد, أو ضغط دم مرتفع مزمن, أو مرض في الكلى, أو السكري, أو مرض مناعة ذاتية — فقد يصف طبيبك جرعة منخفضة من الأسبيرين (81 مليغرام ) بدأً من الأسبوع 12 من الحمل.
- مكملات الكالسيوم. في بعض الفئات قد تستفيد بعض السيدات المصابات بنقص الكالسيوم من قبل الحمل — ولا تحصلن على كالسيوم كاف أثناء الحمل من تغذيتهن — من مكملات الكالسيوم الغذائية لمنع مقدمات الارتعاج. لكن من غير المحتمل أن تصاب سيدة من الولايات المتحدة أو أي دولة متقدمة بنقص الكالسيوم للدرجة التي تفيدها فيها مكملات الكالسيوم.
من المهم ألا تأخذي أي أدوية أو فيتامينات و مكملات بدون التحدث مع طبيبك أولاً.
بل حدوث الحمل ، وخاصة ا كنت سبق وأن مررت بمقدمات الارتعاج ،،من المفيد البقاء حيحمل انر م.افقدي وزنًا ا كنت تحتاجين لذلك ، وتأكدي من ن الحالات الأخرى مثل السكري متحكم فيها بصورة جيدة.
ما ن تصبحين حاملاً ، اعتنِ بنفسك — وجنينك — عبر رعاية ما قبل الولادة المبكرة والمنتظمة. ا تم اكتشاف مقدمات الارتعاج مبكرًا يمكنك أنت وطبيبك العمل معًا لمنع المضاعفات واتخاذ لالتعا لاتلتلتلالتلالتلالتلا رتعا.
Преэклампсия
Что такое преэклампсия?
Преэклампсия — это серьезное состояние артериального давления, которое может возникнуть после 20-й недели беременности или после родов (так называемая послеродовая преэклампсия).Это когда у женщины высокое кровяное давление и признаки того, что некоторые из ее органов, например почки и печень, могут не работать нормально. Артериальное давление — это сила крови, которая прижимается к стенкам ваших артерий. Артерии — это кровеносные сосуды, которые переносят кровь от сердца к другим частям тела. Высокое кровяное давление (также называемое гипертонией) — это когда сила притока крови к стенкам кровеносных сосудов слишком высока. Это может перегрузить ваше сердце и вызвать проблемы во время беременности.
Преэклампсия — серьезная проблема для здоровья беременных женщин во всем мире.Он поражает от 2 до 8 процентов беременностей во всем мире (от 2 до 8 из 100). В Соединенных Штатах это причина 15 процентов (примерно 3 из 20) преждевременных родов. Преждевременные роды — это слишком ранние роды, до 37 недель беременности.
Большинство женщин с преэклампсией рожают здоровых детей. Но если его не лечить, это может вызвать серьезные проблемы со здоровьем у вас и вашего ребенка.
Может ли аспирин в низких дозах снизить риск преэклампсии и преждевременных родов?
Для некоторых женщин да.Если ваш врач считает, что у вас есть риск преэклампсии, он может попросить вас принять низкие дозы аспирина, чтобы предотвратить это. Аспирин в низких дозах также называют детским аспирином или аспирином 81 мг (миллиграммы). Поговорите со своим врачом, чтобы узнать, подходит ли вам лечение низкими дозами аспирина.
Вы можете купить аспирин в малых дозах без рецепта, или ваш поставщик медицинских услуг может выписать вам рецепт на него. Рецепт — это заказ на лекарство от вашего поставщика. Если ваш врач хочет, чтобы вы принимали аспирин в низких дозах, чтобы предотвратить преэклампсию, принимайте его точно так, как он вам говорит.Не принимайте больше и не принимайте чаще, чем говорит ваш врач.
Если у вас высокий риск преэклампсии, врач может посоветовать, чтобы вы начали принимать аспирин в низких дозах после 12 недель беременности. Или ваш врач может попросить вас принять низкие дозы аспирина, если у вас диабет или высокое кровяное давление. Если врач просит вас принять аспирин в низких дозах, примите его в соответствии с рекомендациями.
По данным Американского колледжа акушеров и гинекологов (также называемого ACOG), ежедневное употребление низких доз аспирина во время беременности имеет низкий риск серьезных осложнений, и его использование считается безопасным.
Есть ли у вас риск преэклампсии?
Мы не знаем наверняка, что вызывает преэклампсию, но есть некоторые факторы, которые могут повысить вероятность ее заболевания у вас, чем у других женщин. Это так называемые факторы риска. Если у вас есть хотя бы один фактор риска преэклампсии, сообщите об этом своему врачу.
У вас высокий риск преэклампсии, если:
- У вас была преэклампсия во время предыдущей беременности. Чем раньше у вас была преэклампсия, тем выше риск ее повторения при другой беременности.Вы также подвержены более высокому риску, если у вас была преэклампсия наряду с другими осложнениями беременности.
- Вы беременны двойней (двойней, тройней и более).
- У вас высокое кровяное давление, диабет, заболевание почек или аутоиммунное заболевание, такое как волчанка или антифосфолипидный синдром. Диабет — это когда в крови слишком много сахара. Это может повредить органы, такие как кровеносные сосуды, нервы, глаза и почки. Аутоиммунное заболевание — это состояние здоровья, которое возникает, когда антитела (клетки в организме, которые борются с инфекциями) по ошибке атакуют здоровые ткани.
Другие факторы риска преэклампсии включают:
- У вас никогда не было ребенка раньше, или прошло более 10 лет с тех пор, как вы родили ребенка.
- Вы страдаете ожирением. Ожирение означает очень избыточный вес с индексом массы тела (также называемым ИМТ) 30 или выше. Чтобы узнать свой ИМТ, посетите www.cdc.gov/bmi.
- У вас есть семейная история преэклампсии. Это означает, что другие люди в вашей семье, например, ваша сестра или мать, перенесли это.
- У вас были осложнения во время предыдущей беременности, например, у вас родился ребенок с низкой массой тела при рождении.Низкий вес при рождении — это когда ваш ребенок родился с весом менее 5 фунтов 8 унций.
- Вы прошли курс лечения бесплодия, называемый экстракорпоральным оплодотворением (также называемым ЭКО), чтобы помочь вам забеременеть.
- Вы старше 35 лет.
- Вы афроамериканец. Афроамериканки подвержены более высокому риску преэклампсии, чем другие женщины.
- У вас низкий социально-экономический статус (также называется СЭС). SES — это сочетание таких факторов, как уровень образования, работа и доход человека (сколько денег вы зарабатываете).Человек с низким SES может не иметь образования, не иметь хорошо оплачиваемой работы и иметь небольшой доход или сбережения.
Если ваш врач считает, что у вас есть риск преэклампсии, он может назначить вам аспирин в низких дозах, чтобы предотвратить это. Поговорите со своим врачом, чтобы узнать, подходит ли вам лечение низкими дозами аспирина.
Каковы признаки и симптомы преэклампсии?
Признаки заболевания — это то, что другие люди могут видеть или знать о вас, например, у вас сыпь или вы кашляете.Симптомы — это то, что вы чувствуете сами, чего не могут видеть другие, например, боль в горле или головокружение.
Признаки и симптомы преэклампсии включают:
- Изменения зрения, например нечеткость, мигание света, зрение или повышенная чувствительность к свету
- Не проходит головная боль
- Тошнота (тошнота), рвота или головокружение
- Боль в правом верхнем углу живота или плеча
- Внезапное увеличение веса (от 2 до 5 фунтов в неделю)
- Отек ног, рук или лица
- Проблемы с дыханием
Многие из этих признаков и симптомов являются обычным дискомфортом во время беременности.Если у вас есть хотя бы один признак или симптом, немедленно позвоните своему врачу.
Как преэклампсия может повлиять на вас и вашего ребенка?
Без лечения преэклампсия может вызвать серьезные проблемы со здоровьем для вас и вашего ребенка, вплоть до смерти. У вас может быть преэклампсия и вы не подозреваете об этом, поэтому обязательно приходите на все дородовые осмотры, даже если вы чувствуете себя хорошо. Если у вас есть какие-либо признаки или симптомы преэклампсии, сообщите об этом своему врачу.
Проблемы со здоровьем у женщин с преэклампсией включают:
- Поражение почек, печени и головного мозга
- Проблемы со свертыванием крови .Сгусток крови — это масса или сгусток крови, который образуется, когда кровь превращается из жидкости в твердое вещество. В организме обычно образуются сгустки крови, чтобы остановить кровотечение после царапины или пореза. Проблемы со сгустками крови могут вызвать серьезные проблемы с кровотечением.
- Эклампсия. Это редкое и опасное для жизни состояние. Это когда у беременной женщины судороги или кома после преэклампсии. Кома — это когда вы долгое время находитесь без сознания и не можете реагировать на голоса, звуки или действия.
- Ход. Это когда кровоснабжение головного мозга нарушено или снижено. Инсульт может случиться, когда сгусток крови блокирует кровеносный сосуд, по которому кровь поступает в мозг, или когда кровеносный сосуд в головном мозге лопается.
Осложнения беременности, вызванные преэклампсией, включают:
- Преждевременные роды. Даже после лечения вам может потребоваться преждевременные роды, чтобы предотвратить серьезные проблемы со здоровьем для вас и вашего ребенка.
- Отслойка плаценты. Это когда плацента отделяется от стенки матки (матки) до рождения. Он может отделяться частично или полностью. Если у вас отслойка плаценты, ваш ребенок может не получать достаточно кислорода и питательных веществ. Вагинальное кровотечение — наиболее частый симптом отслойки плаценты после 20 недель беременности. Если у вас есть вагинальное кровотечение во время беременности, немедленно сообщите об этом своему врачу.
- Ограничение внутриутробного развития (также называемое IUGR). Это когда ребенок плохо растет в утробе матери.Это может произойти, когда у мамы высокое кровяное давление, которое сужает кровеносные сосуды в матке и плаценте. Плацента растет в матке и снабжает ребенка пищей и кислородом через пуповину. Если ваш ребенок не получает достаточно кислорода и питательных веществ в утробе матери, у него может быть ЗВУР.
- Низкий вес при рождении
Преэклампсия увеличивает риск послеродового кровотечения (также называемого ПРК). ПРК — это сильное кровотечение после родов. Это редкое заболевание, но без лечения может привести к шоку и смерти.Шок — это когда органы вашего тела не получают достаточного кровотока.
Преэклампсия увеличивает риск сердечных заболеваний, диабета и болезней почек в более позднем возрасте.
Как диагностируется преэклампсия?
Чтобы диагностировать преэклампсию, ваш врач измеряет ваше кровяное давление и проверяет вашу мочу на белок при каждом дородовом посещении.
Ваш врач может проверить здоровье вашего ребенка по телефону:
- УЗИ. Это пренатальный тест, в котором используются звуковые волны и экран компьютера, чтобы сделать снимок вашего ребенка в утробе матери.Ультразвук проверяет, растет ли ваш ребенок с нормальной скоростью. Это также позволяет вашему врачу смотреть на плаценту и количество жидкости вокруг вашего ребенка, чтобы убедиться, что ваша беременность здорова.
- Нестрессовое испытание. Этот тест проверяет частоту сердечных сокращений вашего ребенка.
- Биофизический профиль. Этот тест сочетает в себе нестрессовый тест с ультразвуком.
Лечение зависит от степени тяжести преэклампсии и продолжительности беременности.Даже если у вас преэклампсия легкой степени, вам необходимо лечение, чтобы убедиться, что состояние не ухудшается.
Как лечится преэклампсия легкой степени тяжести?
Большинство женщин с преэклампсией легкой степени тяжести после 37 недель беременности не имеют серьезных проблем со здоровьем. Если у вас преэклампсия легкой степени до 37 недель:
- Ваш врач регулярно проверяет ваше кровяное давление и мочу. Возможно, она захочет, чтобы вы остались в больнице, чтобы внимательно следить за вами. Если вы не в больнице, ваш врач может попросить вас проходить осмотры один или два раза в неделю.Она также может попросить вас измерить артериальное давление дома.
- Ваш поставщик медицинских услуг может попросить вас подсчитать количество ударов ног, чтобы отслеживать, как часто ваш ребенок двигается. Есть два способа подсчета ударов ног: Каждый день определять, сколько времени требуется вашему ребенку, чтобы пошевелиться, десять раз. Если это займет больше 2 часов, сообщите об этом своему провайдеру. Или три раза в неделю отслеживайте, сколько раз ваш ребенок двигается за 1 час. Если номер изменится, сообщите об этом своему провайдеру.
- Если ваша беременность составляет не менее 37 недель и ваше состояние стабильно, врач может порекомендовать вам рожать раньше срока.Это может быть безопаснее для вас и вашего ребенка, чем беременность. Ваш врач может дать вам лекарство или разбить воду (амниотический мешок), чтобы роды начались. Это называется побуждением к родам.
Как лечится тяжелая преэклампсия?
Если у вас тяжелая преэклампсия, вы, скорее всего, останетесь в больнице, чтобы ваш поставщик услуг мог внимательно следить за вами и вашим ребенком. Ваш поставщик может лечить вас лекарствами, называемыми антенатальными кортикостероидами (также называемыми ACS). Эти лекарства помогают ускорить развитие легких вашего ребенка.Вы также можете принимать лекарства для контроля артериального давления и лекарства для предотвращения судорог (так называемый сульфат магния).
Если ваше состояние ухудшится, для вас и вашего ребенка может быть безопаснее рожать раньше срока. Большинство детей матерей с тяжелой преэклампсией до 34 недель беременности чувствуют себя лучше в больнице, чем в утробе матери. Если у вас как минимум 34 неделя беременности, ваш врач может порекомендовать вам родить ребенка, как только ваше состояние станет стабильным. Ваш врач может стимулировать ваши роды или у вас может быть кесарево сечение.Если у вас еще нет 34 недели беременности, но вы и ваш ребенок стабильны, возможно, вам придется подождать, чтобы родить ребенка.
Если у вас тяжелая преэклампсия и HELLP-синдром, вам почти всегда нужно рожать рано. HELLP-синдром — редкое, но опасное для жизни заболевание печени. Примерно у 2 из 10 женщин (20 процентов) с тяжелой преэклампсией развивается HELLP-синдром. Вам могут потребоваться лекарства для контроля артериального давления и предотвращения судорог. Некоторым женщинам может потребоваться переливание крови. Переливание крови означает, что в ваше тело попала новая кровь.
Если у вас преэклампсия, можно ли роды через естественные родовые пути?
Да. Если у вас преэклампсия, вагинальные роды могут быть лучше, чем кесарево сечение (также называемое кесаревым сечением). Кесарево сечение — это операция, при которой ваш ребенок рождается через разрез, который врач делает на животе и в матке. При вагинальных родах хирургическое вмешательство не вызывает стресса. Для большинства женщин с преэклампсией безопасна эпидуральная анестезия для снятия боли во время схваток, если кровь свертывается в норме. Эпидуральная анестезия — это обезболивающее, которое вы получаете через трубку в пояснице, которая помогает обезболить нижнюю часть тела во время родов.Это наиболее распространенный вид обезболивания во время родов.
Что такое послеродовая преэклампсия?
Послеродовая преэклампсия — редкое заболевание. Это когда у вас преэклампсия после родов. Чаще всего это происходит в течение 48 часов (2 дней) после рождения ребенка, но может развиться и через 6 недель после рождения ребенка. Это так же опасно, как преэклампсия во время беременности, и требует немедленного лечения. Если не лечить, это может вызвать опасные для жизни проблемы, включая смерть.
Признаки и симптомы послеродовой преэклампсии аналогичны признакам преэклампсии. Вам может быть трудно узнать, есть ли у вас признаки и симптомы после беременности, потому что вы сосредоточены на уходе за своим ребенком. Если у вас есть признаки или симптомы, немедленно сообщите об этом своему врачу.
Мы точно не знаем, что вызывает послеродовую преэклампсию, но это могут быть возможные факторы риска:
- У вас была гестационная гипертензия или преэклампсия во время беременности. Гестационная гипертензия — это высокое кровяное давление, которое начинается после 20 недель беременности и проходит после родов.
- Вы страдаете ожирением.
- У вас кесарево сечение.
Осложнения послеродовой преэклампсии включают следующие опасные для жизни состояния:
- АД-синдром
- Послеродовая эклампсия (судороги). Это может вызвать необратимое повреждение нашего мозга, печени и почек. Это также может вызвать кому.
- Отек легких. Это когда жидкость заполняет легкие.
- Ход
- Тромбоэмболия. Это когда сгусток крови выходит из другой части тела и блокирует кровеносный сосуд.
Ваш поставщик медицинских услуг использует анализы крови и мочи для диагностики послеродовой преэклампсии. Лечение может включать сульфат магния для предотвращения судорог и лекарства, помогающие снизить артериальное давление. Лекарство для предотвращения судорог также называется противосудорожным препаратом. Если вы кормите грудью, поговорите со своим врачом, чтобы убедиться, что эти лекарства безопасны для вашего ребенка.
Последнее рассмотрение : Октябрь 2020 г.
Преэклампсия: причины, симптомы и лечение
Преэклампсия — это состояние во время беременности, при котором происходит внезапное повышение артериального давления и отек, в основном на лице, руках и ногах.
Преэклампсия — наиболее частое осложнение беременности. Обычно он развивается в третьем триместре и встречается примерно у 1 из 20 беременностей.
Если преэклампсия не лечить, она может перерасти в эклампсию, при которой у матери могут возникнуть судороги, кому или даже смерть. Однако осложнения от преэклампсии крайне редки, если мать посещает дородовые консультации.
Краткие сведения о преэклампсии
- Преэклампсия встречается примерно в 5 процентах беременностей.
- Если преэклампсия не лечить, она может перерасти в эклампсию, потенциально опасное для жизни состояние.
- Точные причины преэклампсии неизвестны, но они могут поражать кровеносные сосуды плаценты.
- Некоторые исследования предполагают наличие генетической составляющей преэклампсии.
- Согласно одному исследованию, загрязнение дорожного движения может быть связано с преэклампсией.
Первоначально преэклампсия может протекать бессимптомно; однако к ранним признакам относятся:
В большинстве случаев женщина не замечает этих двух признаков и узнает только тогда, когда врач осматривает ее во время дородового визита.
Хотя от 6 до 8 процентов всех беременных женщин испытывают высокое кровяное давление, это не обязательно означает, что у них преэклампсия. Самый показательный признак — наличие белка в моче.
По мере прогрессирования преэклампсии у женщины может наблюдаться задержка жидкости (отек) с опуханием рук, ног, лодыжек и лица.
Отеки — обычное явление во время беременности, особенно в третьем триместре, обычно возникают в нижних частях тела, таких как лодыжки и ступни.Симптомы обычно слабее с утра и усиливаются в течение дня. Это не преэклампсия, при которой отек возникает внезапно и имеет тенденцию к гораздо более серьезным последствиям.
Позже могут развиться следующие признаки и симптомы:
- нечеткое зрение, иногда видимость мигающих огней
- головные боли, часто сильные
- недомогание
- одышка
- боль чуть ниже ребер с правой стороны
- быстрое увеличение веса (вызванное задержкой жидкости)
- рвота
- снижение диуреза
- снижение тромбоцитов в крови
- нарушение функции печени
Основным признаком преэклампсии у плода является задержка роста из-за снижения кровоснабжения к плаценте.Считается, что причиной преэклампсии являются недостаточно сформированные кровеносные сосуды плаценты.
Специалисты не уверены, почему возникает преэклампсия. Многие говорят, что существует проблема с развитием плаценты, потому что кровеносные сосуды, которые ее снабжают, уже, чем обычно, и по-разному реагируют на гормональные сигналы.
Поскольку кровеносные сосуды уже, чем обычно, кровоток ограничен.
Почему кровеносные сосуды развиваются по-другому, до конца не изучено, но ряд факторов может иметь значение; в том числе:
- повреждение кровеносных сосудов
- недостаточный приток крови к матке
- проблемы иммунной системы
- генетические факторы
Преэклампсия не излечивается до рождения ребенка.
До тех пор, пока у матери не снизится артериальное давление, она будет подвержена большему риску инсульта, сильного кровотечения, отделения плаценты от матки и судорог. В некоторых случаях, особенно если преэклампсия началась рано, роды могут быть не лучшим вариантом для плода.
Женщинам, перенесшим преэклампсию во время предыдущих беременностей, рекомендуется чаще посещать дородовые консультации. Могут быть рекомендованы следующие лекарства:
- Антигипертензивные средства: Они используются для снижения артериального давления.
- Противосудорожные средства: В тяжелых случаях эти препараты используются для предотвращения первого припадка. Врач может назначить сульфат магния.
- Кортикостероиды: Если у матери преэклампсия или HELLP-синдром (см. Ниже), эти препараты могут улучшить работу тромбоцитов и печени. Это может продлить беременность.
Они также ускоряют развитие легких ребенка, что важно, если он собирается родиться преждевременно. Лучшее лечение синдрома HELLP — это как можно скорее роды.
Отдых
Если женщина еще далеко от конца беременности и ее симптомы легкие, врач может посоветовать ей отдохнуть в постели. Отдых помогает снизить кровяное давление, что, в свою очередь, увеличивает приток крови к плаценте, что приносит пользу ребенку.
Некоторым женщинам рекомендуется просто лечь в кровать и вставать или вставать только тогда, когда это необходимо. Другим может быть разрешено сидеть на кресле, диване или кровати, но их физическая активность будет строго ограничена.Регулярно будут проводиться анализы артериального давления и мочи. За малышом также будут внимательно наблюдать.
В тяжелых случаях женщину, возможно, придется госпитализировать и обеспечить постоянный постельный режим под тщательным наблюдением.
Стимулирование родов
Если преэклампсия диагностируется ближе к концу беременности, врачи могут посоветовать роды как можно скорее.
В очень тяжелых случаях выбора может не быть, и либо стимулируются роды, либо как можно скорее выполняется кесарево сечение.Во время родов матери можно дать сульфат магния для улучшения маточного кровотока и предотвращения судорог.
Симптомы преэклампсии должны исчезнуть в течение нескольких недель после родов.
Диагноз
Поделиться на PinterestИ анализ крови и мочи необходимы для диагностики преэклампсии.
Для постановки диагноза преэклампсия оба следующих теста должны быть положительными:
Гипертония
У женщины слишком высокое кровяное давление.Показание артериального давления выше 140/90 миллиметров ртутного столба является ненормальным при беременности.
Протеинурия
В моче обнаружен белок. Образцы мочи собираются в течение 12 часов и более и оценивается количество белка. Это может указывать на серьезность состояния.
Врач может также назначить дополнительные диагностические тесты:
- Анализы крови — чтобы увидеть, насколько хорошо функционируют почки и печень и правильно ли свертывается кровь.
- УЗИ плода — за развитием ребенка будут внимательно следить, чтобы убедиться, что он растет правильно.
- Нестрессовый тест — врач проверяет, как сердцебиение ребенка реагирует на движения. Если сердцебиение увеличивается на 15 или более в минуту в течение как минимум 15 секунд дважды каждые 20 минут, это показатель того, что все в норме.
Факторы риска, связанные с преэклампсией, включают:
- Первые беременности: Шансы на преэклампсию во время первой беременности значительно выше, чем при последующих.
- Промежуток между беременностями: Если вторая беременность наступает по крайней мере через 10 лет после первой, вторая беременность имеет повышенный риск преэклампсии.
- Новое отцовство: Каждая беременность с новым партнером повышает риск преэклампсии по сравнению со второй или третьей беременностью с тем же партнером.
- Семейный анамнез: Женщина, у матери или сестры которой была преэклампсия, имеет более высокий риск ее развития.
- В личном анамнезе преэклампсия: Женщина, перенесшая преэклампсию во время первой беременности, имеет гораздо больший риск иметь такое же состояние при последующих беременностях.
- Возраст: Женщины старше 40 лет и подростки более склонны к развитию преэклампсии по сравнению с женщинами других возрастов.
- Определенные состояния и заболевания: Женщины с диабетом, высоким кровяным давлением, мигренью и заболеванием почек более склонны к развитию преэклампсии.
- Ожирение: Показатели преэклампсии намного выше среди женщин с ожирением.
- Многоплодная беременность: Если женщина ожидает двух и более детей, риск выше.
Хотя преэклампсию нельзя полностью предотвратить, существует ряд шагов, которые женщина может предпринять, чтобы смягчить некоторые факторы, способствующие повышению артериального давления.
Сюда могут входить:
- употребление от 6 до 8 стаканов воды каждый день
- отказ от жареной или обработанной пищи
- исключение добавления соли из рациона
- регулярные упражнения
- отказ от употребления алкоголя и кофеина
- сохранение ног повышается несколько раз в день
- в покое
- Пищевые добавки и лекарства, назначенные врачом
Это может помочь поддерживать нормальное кровяное давление и снизить риск преэклампсии.
В редких случаях у женщины после родов может наблюдаться повышенное артериальное давление. Это называется послеродовой преэклампсией.
Это может произойти от нескольких дней до нескольких недель после рождения ребенка. Основные симптомы — высокое кровяное давление и белок в моче. Также могут возникать нормальные сопутствующие симптомы преэклампсии, такие как сильные головные боли и опухшее лицо.
Легко лечится лекарствами от кровяного давления и лекарствами, которые уменьшают и предотвращают судороги.Врачи обязательно выпишут лекарства, которые не повлияют на способность кормить грудью.
Если преэклампсия не лечить, существует риск серьезных осложнений. Осложнения возникают редко, если женщина ходит на прием к родам. Однако, если по какой-либо причине заболевание не диагностируется, риски значительно возрастают.
При преэклампсии могут развиться следующие осложнения:
HELLP-синдром: HELLP может очень быстро стать опасным для жизни как для матери, так и для ребенка.Это означает гемолиз, повышенные ферменты печени и низкое количество тромбоцитов. Это комбинированное нарушение свертывания крови и печени, которое чаще всего возникает сразу после родов, но может появиться в любое время после 20-й недели беременности. В очень редких случаях это может произойти заранее. Единственный способ эффективно вылечить HELLP-синдром — это как можно скорее родить ребенка.
Плохой кровоток к плаценте: Если кровоток к плаценте ограничен, ребенок может не получать кислород и питательные вещества, что может привести к замедлению роста, затрудненному дыханию и преждевременным родам.
Отслойка плаценты: Плацента отделяется от внутренней стенки матки. В тяжелых случаях может возникнуть сильное кровотечение, которое может повредить плаценту. Любое повреждение плаценты может поставить под угрозу жизнь ребенка и матери.
Эклампсия: Это сочетание преэклампсии и судорог. Женщина может испытывать боль под ребрами с правой стороны тела, сильную головную боль, нечеткое зрение, спутанность сознания и снижение внимания. Если не лечить, женщина рискует впасть в кому, получить необратимое повреждение мозга и умереть.Состояние также опасно для жизни ребенка.
Сердечно-сосудистые заболевания: Женщины с преэклампсией имеют более высокий риск развития сердечно-сосудистых заболеваний в более позднем возрасте.
Преэклампсия может иметь долгосрочные последствия для развивающегося ребенка. Исследования показали, что высокое кровяное давление у беременных женщин может повлиять на когнитивные навыки ребенка, которые могут проявиться и в более поздней жизни.
Преэклампсия во время беременности | Американская ассоциация беременности
Преэклампсия — это состояние, которое возникает только во время беременности.Некоторые симптомы могут включать высокое кровяное давление и белок в моче, обычно возникающие после 20 недели беременности. Преэклампсии часто препятствует гестационная гипертензия. Хотя высокое кровяное давление во время беременности не обязательно указывает на преэклампсию, это может быть признаком другой проблемы. Заболевание поражает не менее 5-8% беременностей.
Причины, лечение и профилактика преэклампсии
Кто подвержен риску преэклампсии?
- Первая мама
- Предыдущий опыт гестационной гипертензии или преэклампсии
- Женщины, сестры и матери которых перенесли преэклампсию
- Женщины, вынашивающие нескольких детей
- Женщины моложе 20 лет и старше 40 лет
- Женщины, имевшие до беременности высокое кровяное давление или заболевание почек
- Женщины, страдающие ожирением или имеющие ИМТ 30 или выше
Каковы симптомы?
Преэклампсия легкой степени : высокое кровяное давление, задержка воды и белок в моче.
Тяжелая преэклампсия : головные боли, нечеткое зрение, непереносимость яркого света, усталость, тошнота / рвота, небольшое мочеиспускание, боль в правом верхнем углу живота, одышка и склонность к легким синякам.
Немедленно обратитесь к врачу, если вы испытываете нечеткость зрения, сильные головные боли, боли в животе и / или очень нечасто мочеиспускание.
Как узнать, есть ли у меня преэклампсия?
При каждом пренатальном осмотре важно, чтобы ваш лечащий врач проверял ваше артериальное давление, потому что ранним признаком преэклампсии является повышение артериального давления.Артериальное давление, превышающее 140/90 миллиметров ртутного столба (мм рт. Ст.) Или выше, задокументированное дважды с интервалом не менее четырех часов, является ненормальным.
Ваш врач может также выполнить другие тесты, которые включают: проверку уровня вашей мочи, функции почек и свертывания крови; УЗИ для проверки роста ребенка; и доплеровское сканирование для измерения эффективности кровотока к плаценте.
Что такое лечение?
Лечение зависит от того, насколько вы близки к сроку родов.Если вы приближаетесь к сроку родов и ребенок достаточно развит, ваш лечащий врач, вероятно, захочет родить вашего ребенка как можно скорее.
Если у вас легкое заболевание, и ваш ребенок не достиг полного развития, ваш врач, вероятно, порекомендует вам сделать следующее:
- Отдохните, лежа на левом боку, чтобы снять вес ребенка с основных кровеносных сосудов.
- Увеличьте количество дородовых осмотров.
- Потребляйте меньше соли
- Выпивать не менее 8 стаканов воды в день
- Измените свой рацион, включив в него больше белка
Если у вас тяжелый случай, ваш врач может попытаться лечить вас лекарствами от кровяного давления до тех пор, пока вы не достигнете достаточного уровня для безопасных родов, а также, возможно, постельный режим, изменения диеты и добавки.
Как преэклампсия может повлиять на мать?
Если преэклампсия не лечить быстро и должным образом, это может привести к серьезным осложнениям для матери, таким как печеночная или почечная недостаточность и будущие сердечно-сосудистые проблемы.
Это также может привести к следующим опасным для жизни состояниям:
- Эклампсия — это тяжелая форма преэклампсии, которая приводит к припадкам у матери.
- Синдром HELLP (гемолиз, повышенное содержание печеночных ферментов и низкое количество тромбоцитов) — это состояние, обычно возникающее на поздних сроках беременности, которое влияет на распад красных кровяных телец, процесс свертывания крови и функцию печени беременной женщины.
Как преэклампсия влияет на моего ребенка?
Преэклампсия может помешать плаценте получать достаточно крови. Если плацента не получает достаточно крови, ребенок получает меньше кислорода и пищи. Это может привести к низкому весу при рождении. Большинство женщин все еще могут родить здорового ребенка, если преэклампсия обнаружена на ранней стадии и проводится регулярная дородовая помощь.
Как предотвратить преэклампсию:
Точная причина преэклампсии неизвестна. Считается, что это неправильное функционирование плаценты, в том числе недостаточный приток крови к плаценте.Другие факторы, которые могут увеличить риск, включают: высокое содержание жиров и плохое питание; нарушения иммунной функции; генетические проблемы или семейный анамнез.
В настоящее время не существует надежного способа предотвратить преэклампсию. Некоторые факторы, способствующие повышению артериального давления, можно контролировать, а некоторые — нет. Следуйте инструкциям врача о диете и физических упражнениях.
Хотите узнать больше?
Составлено с использованием информации из следующих источников:
1. Medscape; Гипертония и беременность
2.Фонд преэклампсии
Преэклампсия и высокое кровяное давление во время беременности
Артерии: Кровеносные сосуды, по которым обогащенная кислородом кровь от сердца к остальным частям тела.
Индекс массы тела (ИМТ): Число, рассчитанное на основе роста и веса. ИМТ используется, чтобы определить, есть ли у человека недостаточный вес, нормальный вес, избыточный вес или ожирение.
Кесарево сечение: Рождение плода из матки через разрез (разрез), сделанный в брюшной полости женщины.
Хроническая гипертония: Артериальное давление выше нормального для возраста, пола и физического состояния человека.
Осложнения: Заболевания или состояния, возникшие в результате другого заболевания или состояния. Примером может служить пневмония, возникшая в результате гриппа. Осложнение также может возникнуть в результате такого состояния, как беременность. Пример осложнения беременности — преждевременные роды.
Кортикостероиды: Лекарства, назначаемые от артрита или других заболеваний.Эти препараты также назначают, чтобы помочь легким плода созреть до рождения.
Сахарный диабет: Состояние, при котором уровень сахара в крови слишком высок.
Диастолическое артериальное давление: Сила крови в артериях, когда сердце расслаблено. Это нижнее значение при измерении артериального давления.
Плод: Стадия человеческого развития после 8 полных недель после оплодотворения.
Гестационная гипертензия: Высокое кровяное давление, диагностированное после 20 недель беременности.
Синдром HELLP: Тяжелый тип преэклампсии. HELLP означает ч, эмолиз, и левов, л, , количество ферментов и л, , , , количество латлетов.
Высокое кровяное давление: Кровяное давление выше нормального уровня. Также называется гипертонией.
Гипертония: Высокое кровяное давление.
Счетчик ударов: Запись, которая ведется на поздних сроках беременности, о количестве движений плода за определенный период.
Почки: Органы, фильтрующие кровь для удаления отходов, превращающихся в мочу.
Волчанка: Аутоиммунное заболевание, поражающее соединительные ткани в организме. Расстройство может вызывать артрит, заболевание почек, болезни сердца, заболевания крови и осложнения во время беременности. Также называется системной красной волчанкой или СКВ.
Питательные вещества: Питательные вещества, содержащиеся в пище, такие как витамины и минералы.
Врач акушер-гинеколог (акушер-гинеколог): Врач со специальной подготовкой и образованием в области женского здоровья.
Кислород: Элемент, которым мы вдыхаем, чтобы поддерживать жизнь.
Плацента: Орган, который обеспечивает питательными веществами плод и выводит его отходы.
Отслойка плаценты: Состояние, при котором плацента начала отделяться от матки еще до рождения плода.
Преэклампсия: Заболевание, которое может возникнуть во время беременности или после родов, при котором наблюдается высокое кровяное давление и другие признаки повреждения органов.Эти признаки включают аномальное количество белка в моче, низкое количество тромбоцитов, нарушение функции почек или печени, боль в верхней части живота, жидкость в легких или сильную головную боль или изменения зрения.
Prenatal Care: Программа ухода за беременной женщиной до рождения ребенка.
Недоношенные: Беременность менее 37 недель.
Инсульт: Внезапное прерывание кровотока ко всему или части мозга, вызванное закупоркой или разрывом кровеносного сосуда в головном мозге.Инсульт часто приводит к потере сознания и временному или постоянному параличу.
Систолическое артериальное давление: Сила крови в артериях при сокращении сердца. Это более высокое значение при измерении артериального давления.
