Гестационный диабет форум беременных: Гестационный сахарный диабет — 42 ответов
БЕРЕМЕННОСТЬ И ДИАБЕТ – КЛАДЕЗЬ ЗАБЛУЖДЕНИЙ — «ИнфоМедФармДиалог»
Skip to content
БЕРЕМЕННОСТЬ И ДИАБЕТ – КЛАДЕЗЬ ЗАБЛУЖДЕНИЙ
БЕРЕМЕННОСТЬ И ДИАБЕТ – КЛАДЕЗЬ ЗАБЛУЖДЕНИЙ
Эта статья несет в себе больше эмоциональную, чем смысловую, нагрузку, но, думаю, многие врачи разделяют мою точку зрения. Наверняка к каждому специалисту приходят пациенты с некими странными идеями, навеянными им интернетом, телевизионными шоу, соседями по лавочке во дворе. Но самое ужасное, что некоторые из этих установок культивируются врачами и наносят вред как минимум качеству жизни пациента, а как максимум – его здоровью. Сегодня я бы хотела обсудить одну из самых беззащитных групп эндокринных больных – беременных с диабетом. Тяжелее всего, конечно, приходится женщинам с сахарным диабетом 1‑го типа, которые планируют ребенка или приходят в женскую консультацию с уже наступившей беременностью. Вся их диабетическая жизнь проходит в череде мифов, навязанных обществом, и хорошо, если у этих женщин хватает сил и знаний противостоять им.

Мануйлова Юлия Александровна, старший научный сотрудник, врач-эндокринолог МНОЦ МГУ им. М.В. Ломоносова, к.м.н.
Миф 1 — Женщинам с диабетом рожать нельзя
Реальность Рожать можно. Но…Необходимо планировать беременность, иметь хорошо компенсированный сахарный диабет (в идеале уровень гликированного гемоглобина должен быть менее 6% хотя бы за полгода до беременности). Во время беременности придется очень тщательно контролировать гликемию: измерять сахар крови 6–12 раз в сутки, следить за питанием, регулярно сдавать анализы, быть готовыми к частой коррекции доз инсулинов. Да, от женщин с диабетом требуется очень много усилий во время беременности, но оно того стоит. Ни одна из знакомых мне женщин с диабетом не пожалела о беременности, все прошли это испытание очень достойно и спокойно, а некоторые и не один раз.
Миф 2 — Родить как можно быстрее
Реальность Все должно быть в пределах разумного.
Если 17‑летней девочке говорят: «Рожай быстрее. Это твой последний шанс» – то, наверное, это не совсем так. Что имеется в виду в этом случае: при длительном стаже диабета риск диабетических осложнений выше, а вынашивать беременность лучше всего при отсутствии осложнений или с минимальными. Поэтому если женщина готова к беременности, то нет смысла откладывать. Но и сильно торопить с материнством не обязательно – при хорошей компенсации диабета риск осложнений невелик, так что есть время и на раздумье, и на поиск любимого папы для будущего малыша.
Миф 3 — У родителей с сахарным диабетом 1-го типа ребенок обязательно заболеет диабетом
Реальность Это самая большая страшилка для всех матерей. В реальности же сахарный диабет 1‑го типа не является наследуемым, и риск диабета у ребенка составляет всего 2%, если болеет мать, 6% – если болеет отец, и около 30% при наличии диабета у обоих родителей.
(исходит из предыдущего мифа)
Миф 4 — У ребенка при наличии родителя с диабетом 1‑го типа надо следить за сахаром крови
Реальность Как уже мы выяснили, диабет 1‑го типа очень редко возникает у детей, несмотря на болезнь их родителей.
Более того, диабет 1‑го типа НИКОГДА нельзя пропустить, он протекает так стремительно, с таким ухудшением самочувствия и таким количеством симптомов, что не обратить на него внимание невозможно. Поэтому просто так тыкать в пальчик ребенка иголкой и смотреть глюкозу, а тем более брать кровь из вены на глюкозу раз в месяц – это, на мой взгляд, преступление. Ребенку очень больно, он нервничает, нервничает мать, нервничает процедурная медсестра, то есть страдают несколько человек, причем никакой информации этот акт вандализма не несет. У меня есть пациентка, которая заболела диабетом всего за 2 или 3 года до беременности. Естественно, что она очень переживала за свою дочь и как‑то раз на ежемесячном приеме у педиатра попросила направление на анализ капиллярной крови на сахар. Получила глюкозу 6,8 ммоль/л. Заметим, что ребенок на грудном вскармливании, ест каждые 2–3 часа, то есть результат получен не натощак. А дальше… Паника у матери, неспокойное состояние у доктора, мучение ребенка (голодное состояние, боль от забора венозной крови).
В результате все закончилось хорошо, диабета у ребенка нет. Но можно было всего этого избежать, просто без нужды не сдавая анализы.
(продолжение двух предыдущих)
Миф 5 — Нельзя давать сладкое детям с диабетом 1-го типа (и детям, у которых родители болеют диабетом)
Реальность С одной стороны, ограничение детей (абсолютно любых, без привязки к диабету) в сладостях – это правильно, это формирует нормальное пищевое поведение, сохраняет идеальную массу тела. Но диабет здесь ни при чем. Первый тип диабета не возникает от избыточного количества сладкого, а для детей с уже имеющимся первым типом существует простое правило: посчитай количество ХЕ, подколи адекватную дозу инсулина и съешь углевод (в т. ч. десерт). Зачем я это пишу? Ведь действительно, РАЗУМНОЕ ограничение в кондитерских изделиях полезно. Да, верно, но ключевое слово РАЗУМНОЕ. Дети, которым не разрешают сладкое, страдают, съедают его втайне от родителей, вводят недостаточные дозы инсулина (и живут с повышенным уровнем глюкозы), специально вызывают гипогликемии, чтобы получить сахар, а с появлением денег на карманные расходы и ослаблением надзора начинают поглощать запретные сладости тоннами.
Миф 6 — Ребенку с диабетом или здоровому, но имеющему родителей с диабетом, нельзя делать прививки
Реальность Не только можно, но и нужно. У здорового ребенка вообще нет противопоказаний к прививкам. Более того, на сегодняшний день основной причиной возникновения диабета 1‑го типа считается вирусная инфекция (например, корь и краснуха). То есть вакцинация для ребенка и есть в какой‑то степени профилактика диабета. А ребенок с диабетом, не привитый согласно календарю, имеет повышенный риск инфицирования, в результате чего теряется контроль за глюкозой (потому что во время любого воспалительного заболевания возрастает потребность в инсулине и, как следствие, уровень сахара в крови). И приходится бороться не только с тяжелым состоянием, вызванным инфекцией, но и с декомпенсацией диабета.
Миф 7 — У женщины с сахарным диабетом родится ребенок с пороком развития
Реальность Действительно, риск фетопатии, невынашивания и осложнений у роженицы возрастает при ДЕКОМПЕНСИРОВАННОМ диабете.
Вот поэтому мы говорим о необходимости планирования и подготовки к беременности, тщательном мониторировании своего состояния все 9 месяцев. Однако при соблюдении рекомендаций врачей беременность заканчивается благополучно.
Миф 8 — При диабете самой рожать нельзя, будут делать кесарево сечение. Очень высокий риск смерти в родах
Реальность У беременных с диабетом показания к оперативному родоразрешению такие же, как и у женщин без диабета. То есть если беременность протекает нормально, нет осложнений диабета или беременности, которые угрожали бы нормальному течению родов, женщина с диабетом вполне может родить сама. Про смерть в родах даже не говорю, умереть в принципе может любой человек. Риск у скомпенсированной пациентки с диабетом не выше, чем у другой женщины.
Миф 9 — Матерям с диабетом нельзя кормить ребенка грудью
Реальность Конечно, можно.
Да, надо будет корректировать дозы инсулина, потому что в это время больший риск гипогликемий, но диабет ни в коем случае не является противопоказанием для грудного вскармливания.
Идеальная картина мира
Здесь я постаралась перечислить основные заблуждения и пациентов, и медицинских работников в отношении планирования и ведения беременности у пациенток с диабетом. В качестве заключения хотела бы кратко описать, как я представляю себе идеальную картину. Итак, что хотелось бы видеть повсеместно:
- Обязательное планирование беременности всеми женщинами с диабетом и достижение компенсации углеводного обмена до беременности.
- Получение адекватной информации от врачей (не запугивание и настаивание на прерывании беременности, а объяснение правил для вынашивания здорового ребенка).
- Своевременные обследование и помощь беременным с сахарным диабетом.
- Отсутствие мифов, наносящих вред психическому и соматическому здоровью матерей с диабетом и их детей.

Конечно, большинство современных врачей следуют принципам разумных стратегий, и их пациентки счастливы, социально активны, красивы и здоровы. Но очень хочется, чтобы все женщины с сахарным диабетом могли получать адекватную помощь, основанную на мировом медицинском опыте.
ВАЖНО ПОМНИТЬ
Есть еще один вид диабета, который возникает только при беременности, – гестационный. И здесь ситуация обратная: этому диабету почему‑то не уделяется достаточное внимание, хотя риски неблагоприятных событий для беременной женщины и ребенка при некомпенсированном гестационном диабете немаленькие.
Что предписывают рекомендации:
- Оценка глюкозы венозной плазмы натощак в первом триместре и выполнение перорального глюкозотолерантного теста на 24–28‑й неделях (при отсутствии противопоказаний).
- Референсные значения глюкозы у беременной ниже, чем у любого другого человека.
- Гестационный диабет не требует подтверждения: диагноз устанавливается даже при однократно выявленной гликемии, соответствующей критериям диагноза.
- При выявлении гестационного диабета начинают лечение: диетотерапия в течение недели, при отсутствии эффекта – инсулинотерапия.
Что происходит на практике:
- Пероральный глюкозотолерантный тест проводится далеко не всем беременным женщинам.
- На показатели глюкозы крови не всегда обращается внимание.
Даже при установленном диагнозе гестационного диабета активные действия могут не предприниматься. Ко мне недавно обратилась пациентка из маленького городка с установленным диагнозом гестационного диабета. Диагноз‑то установили, но никакого лечения не назначили, даже контроль глюкозы рекомендовали только натощак. Когда же мы начали проводить более частые измерения, выяснилось, что глюкоза повышается до 10 ммоль/л, кроме того, размеры плода превышают гестационные нормы, что является абсолютными показаниями для назначения инсулинотерапии.
Nataliya2021-11-15T09:52:56+03:00
Page load link
Go to Top
Экспертный совет — статьи от специалистов клиники «Мать и дитя»
Что такое гестационный сахарный диабет (ГСД) и чем он отличается от обычного диабета?
— ГСД – это впервые возникшее и выявленное повышение сахара в крови во время беременности. Как правило, сбой происходит из-за сахароповышающего действия гормонов беременности. От сахарного диабета 1-го и 2-го типов этот диагноз отличается тем, что после родов проходит.
Как правило, сбой происходит из-за сахароповышающего действия гормонов беременности. От сахарного диабета 1-го и 2-го типов этот диагноз отличается тем, что после родов проходит.
На каких сроках и при каких обследованиях выявляется диабет беременных?
— В первой половине беременности по уровню сахара в крови натощак (в норме он должен быть до 5 ммоль/л), с 24-й по 32-ю недели – с помощью перорального глюкозотолерантного теста с 75 г глюкозы (ПГТТ-75), который проводится всем женщинам, если у них уровень сахара крови натощак ниже 5.1 ммоль/л. Если уже натощак сахар 5.1 и выше, то тест можно не проводить – этого показателя уже достаточно, чтобы установить диагноз.
Нужно ли как-то готовиться к тесту?
— Нет, нужно придерживаться обычного для себя питания. Последний прием пищи должен содержать углеводы – крупы, макароны или тушеные овощи.
Кто в группе риска?
— Сама по себе беременность является фактором риска ГСД, так как гормоны беременности повышают сахар. В группу высокого риска автоматически попадают женщины с ГСД, проявившимся в предыдущую беременность, с избыточным весом и ожирением, а также те, у кого есть ближайшие родственники с сахарным диабетом 2-го типа. Кроме того, рождение ребенка в предыдущую беременность с весом более 4 кг также указывает на склонность к возникновению ГСД.
В группу высокого риска автоматически попадают женщины с ГСД, проявившимся в предыдущую беременность, с избыточным весом и ожирением, а также те, у кого есть ближайшие родственники с сахарным диабетом 2-го типа. Кроме того, рождение ребенка в предыдущую беременность с весом более 4 кг также указывает на склонность к возникновению ГСД.
Почему норма тощакового сахара отличается для беременных и «обычных» людей?
— Во время беременности снижается ночная продукция глюкозы печенью, потому что развивающийся плод забирает от матери глюкозу и аминокислоты, необходимые для ее синтеза в печени. Поэтому норма сахара для беременных ниже. Нормы были не так давно пересмотрены, так как в результате наблюдения за 25 000 беременных выявили двукратное повышение осложнений у плода при сахаре во время беременности выше 5 ммоль/л.
Чем опасен нескорректированный ГСД для мамы и ребенка?
— При краткосрочном рассмотрении – незрелостью органов малыша при рождении, преждевременными родами, гипогликемией новорожденных. В долгосрочной перспективе питание матери и ее уровень сахара в крови влияют на формирование уже внутриутробной предрасположенности к ожирению, повышают на 50% риск развития диабета 2-го типа и сердечно-сосудистых заболеваний. При отсутствии лечения гестационный диабет повышает риск преэклампсии в четыре раза.
В долгосрочной перспективе питание матери и ее уровень сахара в крови влияют на формирование уже внутриутробной предрасположенности к ожирению, повышают на 50% риск развития диабета 2-го типа и сердечно-сосудистых заболеваний. При отсутствии лечения гестационный диабет повышает риск преэклампсии в четыре раза.
В чем особенность диеты при ГСД и что делать, если она не работает? Многие беременные боятся, что к инсулину возникнет привыкание и они не смогут отказаться от него после родов?
— Диета зависит от индивидуальных особенностей женщины, но в целом для всех актуально убрать из питания продукты с высоким гликемическим индексом, богатые насыщенными жирами, равно-мерно распределять углеводы в течение дня, ограничивая их прием в завтрак. При отсутствии нормогликемии на фоне диеты назначаются препараты инсулина, так как они не проникают через плаценту и являются самыми безопасными во время беременности. После родов инсулин сразу отменяется, никакого привыкания к препарату не возникает. Бояться надо не инсулина, а опасных цифр сахара в крови для развития ребенка.
Бояться надо не инсулина, а опасных цифр сахара в крови для развития ребенка.
Как выбрать глюкометр и когда измерять сахар?
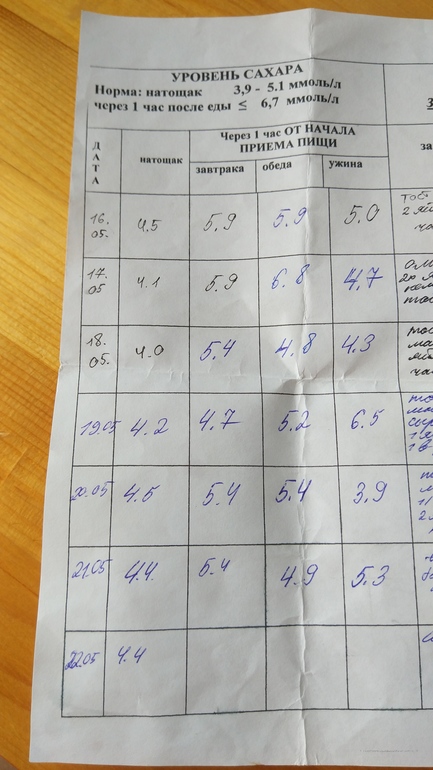
— С моделью глюкометра вам поможет определиться доктор. Контроль сахара у беременных производится натощак и через час после основных приемов пищи. При необходимости эндокринолог назначит более частый контроль.
Роды с диагнозом ГСД должны проходить в специализированном роддоме?
— Зачастую да, так как медперсонал должен иметь опыт ведения родов у таких пациенток и выхаживания новорожденных. По данным Международной диабетической федерации, каждый 6-й ребенок рождается от мамы с гестационным сахарным диабетом.
Что происходит с диабетом беременных после родов?
— После родов диета и инсулин отменяются, если сахар крови в венозной плазме ниже 6.0 ммоль/л. Через 6–8 недель проводится ПГТТ-75, чтобы исключить диабет и предрасположенность к нему. ГСД, как правило, после родов проходит и дальнейшего контроля сахара в крови не требуется.
ГСД, как правило, после родов проходит и дальнейшего контроля сахара в крови не требуется.
Можно ли провести профилактику на стадии планирования беременности?
— Основной профилактикой является приверженность здоровому питанию, физическая активность более 150 минут в неделю и снижение веса, если есть его избыток.
При гестационном диабете врач попросит вести пищевой дневник, в который нужно будет записывать все съеденное за день и показатели сахара после приема пищи. Цель – с помощью диеты удерживать сахар натощак ниже 5.1, а через час после еды – ниже 7.0 ммоль/л.
На «тощаковый» сахар влияет не только рацион, но и сон, стресс и физическая активность.
гестационный диабет? Поделитесь своим опытом, пожалуйста | Дискуссионные форумы DIS Disney
Gabes_mommy
В надежде превратить своего DS в поклонника Диснея
#1
Всем привет,
Мой акушер проверил меня на 9 недель на GD, так как мой малыш DS весил 9фунтов и 13 унций. По-видимому, рождение ребенка весом более 9 фунтов является фактором высокого риска БГ, хотя мне никогда не ставили этот диагноз во время моей беременности с ним.
В любом случае, мои результаты были на грани, поэтому они сказали, что я могу либо пройти 3-часовой тест (нет, спасибо!), либо просто начать диету GD и начать измерять уровень сахара в крови, так что я решил сделать это.
Я занимаюсь диетой и сахаром в крови уже несколько недель, и, похоже, все идет хорошо. Мой уровень сахара в крови был хорошим, в пределах целевого диапазона. Самое удивительное, что я сбрасываю вес как сумасшедший. Я уже похудел примерно на 15 фунтов — это хорошо, так как я начал эту PG с избыточным весом примерно на 40 фунтов. Будет ли это продолжаться или это потому, что я только начал, интересно?
Был ли у кого-нибудь еще диагностирован БГ? Пожалуйста, поделитесь своим опытом. Какие у вас были любимые блюда и закуски?
Какие у вас были любимые блюда и закуски?
Спасибо!
Саймонсмом
ДИС Ветеран
#2
Я сидела на диете и родила близнецов есах весом 7 кг в 38 недель. моя общая прибавка в весе была 15 фунтов во время беременности. У меня был лишний вес для начала. После родов я похудела на 30 фунтов по сравнению с моим начальным весом. удачи! Это сложно, но оно того стоит!
Анжелика
ДИС Ветеран
#3
У моего первого ребенка был диагностирован БГ — в итоге она весила 9 фунтов 9 унций. С моим вторым ребенком я был на грани 1-часового теста, поэтому они хотели, чтобы я вернулся и сделал 3-часовой тест. Я НЕНАВИЖИЛ 3-часовой тест, поэтому я спросил доктора, можем ли мы просто продолжить и лечить меня, как будто у меня БГ или пограничное состояние, и он согласился, что это нормально.
С моим вторым ребенком он был меньше — 9 фунтов 1 унция — но я также лучше контролировала БГ (и немного похудела после первого ребенка, так что это помогло). В итоге я начала принимать лекарства с первым ребенком, но со вторым ребенком я не стала принимать такие высокие дозы, чтобы контролировать БГ.
Я знаю, что они очень агрессивно относятся к БГ, и это хорошо. Я полагаю, что мои показатели через два часа после еды должны быть меньше 120/125, а мои утренние показатели должны быть ниже 100.
Вам нужно выяснить, какие продукты вызывают у вас высокий уровень сахара в крови. Для меня это был обработанный хлеб. Картофель и большинство других сложных углеводов были в порядке.
Я обнаружил, что диета GD очень хороша. Я всегда чувствовал, что ем, потому что это распределяло мои приемы пищи/закуски в течение дня. Я помню сырные палочки с какими-то углеводами во второй половине дня и т. Д. Я также помню, что мне приходилось держаться подальше от фруктов / соков утром, по словам доктора, — очевидно, это делает ваш уровень сахара в крови «всплеском» выше, чем когда вы едите позже в день.
Удачи!!!
Хайдикт
Я недостаточно остроумен для тега…
#4
Как бы я ни придерживался диеты (и поверьте мне, так и было), мои цифры были плохими, поэтому меня посадили на инсулин. Фу!! Я развил такое сочувствие к инсулинозависимым диабетикам. Я был так благодарен, что мне пришлось делать это всего 7 месяцев или около того, я не могу представить, что мне придется делать это каждый день в моей жизни. Мое сердце просто уходит к ним.
Плюсом введения инсулина было то, что я мог утолить свою тягу и не должен был ограничивать себя их диетой. Я просто следила за своими цифрами и компенсировала инсулином, чтобы все было в пределах нормы.
Моя дочь родилась на 6 дней позже срока родов с весом 5 фунтов 15 унций. Итак, не все дети с БГ большие.
ncmickeyluvr
штопать. мне очень нравится быть р
#5
Мой первый ребенок при рождении весил 10 фунтов 1 унцию, но все мои анализы оказались нормальными. Когда я пошел на 1-часовой тест с DS, мой уровень сахара в крови был 500, и врач НЕМЕДЛЕННО отправил меня в клинику диабета. Все согласны с тем, что у меня, вероятно, что-то происходило с моим первым.
К счастью, я смог все контролировать с помощью диеты и без инсулина. Сначала я похудела. Несмотря на то, что у меня был избыточный вес до того, как я забеременела, врач был очень тверд, что я НЕ должна терять вес во время беременности. После первоначальной потери веса я просто сохранила вес и, думаю, за беременность набрала всего 10 миллиардов. DS при рождении весил всего 8 фунтов 4 унции… он казался крошечным по сравнению с dd.
Это было почти 8 лет назад, так что я толком не помню, что ел. Я помню, как УМИРАЛА из-за макарон, которые до этого составляли большую часть моего рациона. Я помню, что всегда носил с собой еду. Я встречался с кем-то из диабетической клиники раз в неделю, и она мне очень помогла. Она дала мне много образцов меню, что очень помогло. Кроме того, я должен был звонить ей со своими номерами каждые несколько дней, и пока я мог сказать ей, что большой номер был потому, что я знал, что был плохим в тот день, она была в порядке. Это было большое число, когда я хорошо поел, что беспокоило ее.
Я помню, что всегда носил с собой еду. Я встречался с кем-то из диабетической клиники раз в неделю, и она мне очень помогла. Она дала мне много образцов меню, что очень помогло. Кроме того, я должен был звонить ей со своими номерами каждые несколько дней, и пока я мог сказать ей, что большой номер был потому, что я знал, что был плохим в тот день, она была в порядке. Это было большое число, когда я хорошо поел, что беспокоило ее.
hrh_disney_queen
Мой DH хочет Стейси
<
#6
Мне было 40 и 42 года, когда у меня родились мальчики. Мне поставили диагноз DS#1, а DS#2 они просто сказали, что у меня он есть, хотя я сдал анализы.
В первый раз я строго придерживался диеты, и мои показатели были действительно хорошими. Второй раз было немного сложнее, но я держал свои цифры в порядке. Когда я забеременела, у меня был оптимальный вес — оба раза, и я набирала только 25-30 фунтов для каждого ребенка. Мой первый DS весил всего 6 фунтов 2 унции, а DS#2 — 7 фунтов. 2 унции Они морили голодом моих детей! JK, конечно, все было в порядке. Я просто упустила роскошь «ешь, сколько хочешь», которая есть у большинства мам. Я думаю, что они перешли черту предосторожности, потому что я был старше. Самый большой PITB должен был приходить каждую неделю, чтобы взять кровь.
Gabes_mommy
В надежде превратить своего DS в поклонника Диснея
#7
Всем спасибо за информацию. Приятно слышать, что лечение БГ снижает прибавку в весе во время беременности. Я многого добился с DS и никогда не мог это потерять, как бы я ни старался. Например, в ноябре и декабре я тренировался два раза в день и следил за Weight Watchers, и я потерял всего около 5 фунтов за 6 недель — так смешно! Так что теперь возможность легко похудеть просто потрясающая. Мой акушер также сказал, что проиграть для меня было бы хорошо, так что я получил ее благословение.
Я должен анализировать собственную кровь 5 раз в день и отправлять им результаты по факсу два раза в неделю. Я встретился с диабетическим учителем, и это определенно очень помогло. Я немного нервничаю из-за того, что буду на WDW на следующей неделе, но я собираюсь попробовать салат с белком для большинства приемов пищи, а затем я надеюсь, что все дополнительные прогулки позволят мне съесть Dole Whip.
MnMomtoboys
ДИС Ветеран
#8
У меня был БГ для 2-го и 3-го мальчиков. К тому времени, когда у меня был мой 4-й, я был диабетиком. По иронии судьбы, цифры было легче контролировать для последнего ребенка. В первый раз, когда у меня это было, мы сидели на диете, пока цифры не стали слишком трудно контролировать. Второй раз я пошел прямо на выстрелы. Для меня мои цифры были самыми высокими утром и снижались в течение дня. На завтрак я избегал углеводов как чумы.
Имейте в виду, что ваша потребность в инсулине наиболее высока в период от 27 до 32 и до 34 недель. Я могу пропустить неделю или две, но я знаю, что ваши потребности в инсулине могут быть в три раза больше, чем обычно. Также ваше тело может снизить уровень инсулина быстрее во время беременности. В одну минуту я ходил, чувствуя себя хорошо, а в следующую опускался до дна.
Я могу пропустить неделю или две, но я знаю, что ваши потребности в инсулине могут быть в три раза больше, чем обычно. Также ваше тело может снизить уровень инсулина быстрее во время беременности. В одну минуту я ходил, чувствуя себя хорошо, а в следующую опускался до дна.
Когда я был в больнице с Брайаном, однажды ночью я измерил уровень сахара в крови, и он был 37. ПОСЛЕ того, как я нажал кнопку вызова медсестры, я решил бежать через холл, чтобы получить сок сам. Я крикнула кому-то в холле, чтобы она сказала моей медсестре, что мне 37 лет. Эта медсестра вошла позже и сказала мне, что постояла там секунду и недоумевала, почему я называю свой возраст. Мы хорошо посмеялись над этим. Кстати, им не нравится, когда ты встаешь с постели, когда твой BS 37.
Я очень любил салаты, сыр и сельдерей с арахисовым маслом (это был мой обычный завтрак). Кроме того, мне стало легче готовить большую партию курицы и замораживать ее небольшими порциями. Или сделайте это еще проще и купите курицу заранее приготовленную.
Я не помню, сколько я набрала за первые 3. Я не сильно набрала за последние, пока не начала задерживать воду. Тогда я набрал около 40 фунтов. Но после каждого ребенка я весила меньше, чем начала.
Симба20
ДИС Ветеран
#9
Из-за семейной истории (мой отец и брат умерли из-за осложнений диабета) меня рано проверили на БГ. Я пошел на регулярную аптечку, и медсестра проверила мой уровень сахара в крови. Я сказал ей, что только что выпил сладкий чай по дороге в офис, но он был «под кайфом» и беспокоил их, поэтому позже на той же неделе меня отправили на трехчасовой тест.
3-часовой тест показал пограничный результат, но, опять же, из-за семейного анамнеза мой врач решил лечить меня как гестационного диабета. Я следовал плану питания и проверял уровень сахара в крови в течение следующих 30 недель (да, меня проверили в 10 недель).
Я тоже до конца не набрала вес. Большинство назначений я теряла вес. Я набрала всего 15 фунтов, а через неделю после рождения дочери я весила на 20 фунтов меньше, чем в начале беременности (так что я действительно потеряла всего 5 фунтов). Мой врач сказал, что моя потеря веса была связана с резистентностью к инсулину, но я думаю, что это было связано с «правильным питанием». О да, я позволяла себе немного угощений здесь и там, но будучи беременной, я была единственным разом, когда я действительно ела здоровую пищу… так что хотелось бы вернуться к этому. Я научился есть небольшими порциями и понял важность белка для поддержания низкого уровня сахара в крови.
гестационный диабет — мне нужен совет для моего DD | Дискуссионные форумы DIS Disney
Слоу
Моя бирка раньше гласила — Я наркоман из Тонга Тост 😁
#1
Моя Д. Д. ожидает своего первого ребенка через 2 месяца, и вчера ей поставили диагноз «Гестационный диабет». Ее беременность не была легкой с самого начала, и она чувствует себя очень подавленной и напряженной. У меня нет опыта в этом, поэтому, если у кого-то из вас есть, и вы можете поделиться своим опытом, я был бы признателен. Кроме того, если бы вы могли поделиться разными вещами, которые вы ели, я тоже был бы признателен. Я заставлю ее прочитать ваши посты, когда увижу ее в следующий раз.
Заранее спасибо!
китайская мама
ДИС Ветеран
#2
У меня был гестационный диабет 18 лет назад. Ее врач должен предоставить ей доступ к диетологу и/или предложенным меню и спискам продуктов. Ей следует дать глюкометр и, возможно, инъекционный инсулин. Это далеко не так страшно, как кажется. Игла почти микроскопическая и к уколам привыкаешь очень быстро.
Ее врач должен предоставить ей доступ к диетологу и/или предложенным меню и спискам продуктов. Ей следует дать глюкометр и, возможно, инъекционный инсулин. Это далеко не так страшно, как кажется. Игла почти микроскопическая и к уколам привыкаешь очень быстро.
Фрукты придется ограничить. Кажется, мне разрешили половину яблока (что делать с другой половиной). Конечно, углеводы резко ограничены.
Ей посчастливилось пройти через это в то время, когда все сидят на кето-диете, поэтому ей будет очень легко найти подходящие продукты. Просто скажите ей, чтобы она не забывала есть 7-8 раз в день, но перекусывать, а не принимать пищу. Она должна сосредоточиться на белках. Идея состоит в том, чтобы избежать пиков и минимумов.
Положительный результат, ей осталось всего два месяца. В ту минуту, когда она родит, у нее больше не должно быть диабета. Я не был. При отрицательном результате у нее теперь более высокий риск развития диабета II типа в дальнейшем, поэтому ей следует с осторожностью относиться к своему весу.
венроб
ДИС Ветеран
#3
У меня было это с моими близнецами, и я смог справиться с этим с помощью диеты. Я даже похудела на 5 фунтов, лол.
Ее должны отправить к диетологу и выписать глюкометр. (мой глюкометр был застрахован, потому что я ходила к диетологу) Ей посадят на диету для диабетиков. Меньше углеводов, меньше сахара. Она должна быть на 100% честна в своем журнале, не пропуская, она съела кусок пирога, потому что не хочет, чтобы док знал. Регистрация поможет ей определить, что работает, а что нет. Некоторые люди могут переносить одни вещи лучше, чем другие. Ей не следует ожидать совершенства, в основном это постоянство. Идея состоит в том, чтобы поддерживать ее уровень сахара в крови настолько стабильным, насколько это возможно. Прежде всего, постарайтесь убедить ее, что это не так уж и сложно, и она должна делать это только в течение короткого времени. Удачи!
Ей не следует ожидать совершенства, в основном это постоянство. Идея состоит в том, чтобы поддерживать ее уровень сахара в крови настолько стабильным, насколько это возможно. Прежде всего, постарайтесь убедить ее, что это не так уж и сложно, и она должна делать это только в течение короткого времени. Удачи!
венроб
ДИС Ветеран
#4
китай мама сказала:
У меня был гестационный диабет 18 лет назад. Ее врач должен предоставить ей доступ к диетологу и/или предложенным меню и спискам продуктов.
Ей следует дать глюкометр и, возможно, инъекционный инсулин. Это далеко не так страшно, как кажется. Игла почти микроскопическая и к уколам привыкаешь очень быстро.
Фрукты придется ограничить. Кажется, мне разрешили половину яблока (что делать с другой половиной). Конечно, углеводы резко ограничены.
Ей посчастливилось пройти через это в то время, когда все сидят на кето-диете, поэтому ей будет очень легко найти подходящие продукты. Просто скажите ей, чтобы она не забывала есть 7-8 раз в день, но перекусывать, а не принимать пищу. Она должна сосредоточиться на белках. Идея состоит в том, чтобы избежать пиков и минимумов.
Положительный результат, ей осталось всего два месяца. В ту минуту, когда она родит, у нее больше не должно быть диабета. Я не был. При отрицательном результате у нее теперь более высокий риск развития диабета II типа в дальнейшем, поэтому ей следует с осторожностью относиться к своему весу.
Нажмите, чтобы развернуть…
Я помню, как спросил диетолога, что мне делать со второй половинкой банана, лол.
прерия_девушка
Думая о копейках…
#5
Моя мама купила его для моей младшей сестры и братьев. Я не помню, чтобы она принимала лекарства от этого, но все трое моих братьев и сестер весили более 10 фунтов, лол
керри1379
Мышкетер
#6
Он у меня был во все 4 беременности. С каждой моей беременностью мне становилось все хуже. (На данный момент у меня нет диабета, когда я не беременна, но, как упоминал PP, ваш риск действительно увеличивается, потому что у вас был гестационный диабет.) С моим первым он был более пограничным, и мне просто нужно было следовать некоторым основным рекомендациям. например, не пить соки до полудня и есть сбалансированную пищу. К четвертому мне нужно было измерять уровень сахара в крови 4 раза в день, и я принимал лекарства, а также придерживался диетических рекомендаций. Тем не менее, во всех случаях я встречался с диетологом/диетологом, чтобы помочь мне с питанием. Ваша дочь должна была получить некоторые рекомендации от своего врача относительно того, как действовать и каким рекомендациям она должна следовать.
С каждой моей беременностью мне становилось все хуже. (На данный момент у меня нет диабета, когда я не беременна, но, как упоминал PP, ваш риск действительно увеличивается, потому что у вас был гестационный диабет.) С моим первым он был более пограничным, и мне просто нужно было следовать некоторым основным рекомендациям. например, не пить соки до полудня и есть сбалансированную пищу. К четвертому мне нужно было измерять уровень сахара в крови 4 раза в день, и я принимал лекарства, а также придерживался диетических рекомендаций. Тем не менее, во всех случаях я встречался с диетологом/диетологом, чтобы помочь мне с питанием. Ваша дочь должна была получить некоторые рекомендации от своего врача относительно того, как действовать и каким рекомендациям она должна следовать.
МамаБелль4
ДИС Ветеран
#7
У меня нет опыта лечения гестационного диабета, но у моей сестры, отца и брата диабет 1 типа, поэтому я кое-что знаю о диетах, которым они следуют.
Я бы порекомендовал ей поговорить со своим диетологом (и уж точно не пропускать встречу, думая, что она справится сама – возможно, она сможет, но почему бы не получить мнение эксперта). Есть служба питания, которой я пользуюсь, она называется emeaals. Вы получаете новые меню каждую неделю, и вы можете выбрать любое из них, а затем список покупок для выбранных вами блюд автоматически генерируется в пунктах самовывоза instacart/walmart и т. д. Я упоминаю об этом, потому что существует особый «диабетический» план. Она могла бы обсудить это со своим диетологом, чтобы узнать, соответствует ли это рекомендуемым рекомендациям по питанию. Я могу отправить вам меню на эту неделю, чтобы вы могли посмотреть, заинтересуется ли она этим.
Я упомянул об этом только потому, что это может снять гнетущее чувство, когда все блюда распланированы и куплены сразу. Желаю ей (и вам) здоровья!
Ахаттон
WDW Bride 6 декабря 1996 г.
#8
У меня такое было с сыном. Самое сложное было есть ночью. Мне просто не хотелось есть, меня тошнило. Если я ел грецкие орехи на ночь, мой сахар был лучше ночью и утром. Я не использовал инсулин, глибурид работал почти слишком хорошо, у меня сейчас здоровый 16-летний мальчик, очень здоровый ребенок.
ротиемом
ДИС Ветеран
#9
Вы получили отличный совет. Я прошел через это 17 лет назад, и, честно говоря, инъекция инсулина показалась мне менее болезненной, чем укол пальцем (я уверен, что с тех пор ситуация улучшилась).
Мой эндокринолог был очень полезным, и честность в вашем дневнике питания очень важна, это помогает увидеть, что работает, а что нет. Я помню, как был так взволнован, когда нашел местное заведение, где была крекерная пицца на тонком тесте, которая не повышала уровень сахара в крови. Постарайтесь, чтобы она держалась подальше от фаст-фуда, если она еще этого не сделала, даже такие блюда, как курица и брокколи из китайского ресторана, могут вызвать всплеск (мой эндокринолог объяснил, что все это было в процессе подготовки).
Все дело было в подсчете углеводов и попытках правильно питаться для ребенка, но справиться с этим было несложно. Беременность была доношенной, мой сын был здоров и весил чуть больше 7 кг. Я просто помню, как ужасно хотела овсянки в последнем триместре и не могла есть! Я планировал свой завтрак после доставки за несколько дней до этого (и мне помешали, так как мой сын родился как раз перед сменой, поэтому медсестры заказали для меня … по крайней мере, я получил запрещенный рогалик). Меня также ругали за то, что я похудела в последнем триместре (благодаря диете при гестационном диабете).
Я просто помню, как ужасно хотела овсянки в последнем триместре и не могла есть! Я планировал свой завтрак после доставки за несколько дней до этого (и мне помешали, так как мой сын родился как раз перед сменой, поэтому медсестры заказали для меня … по крайней мере, я получил запрещенный рогалик). Меня также ругали за то, что я похудела в последнем триместре (благодаря диете при гестационном диабете).
Удачи вашей доченьке и малышке!
НАБ
Эта первая страница стала слишком толстой
#10
У меня такое было с первым, но не со вторым.
Меня послали к тому, кто выложил все, что можно. Я был удивлен, как мало вы могли иметь. Как в народе говорят пол яблока, полстакана молока. Я пошел в ночное время был рогаликом, да только мог иметь половину. Я тоже на нем похудела.
Я был удивлен, как мало вы могли иметь. Как в народе говорят пол яблока, полстакана молока. Я пошел в ночное время был рогаликом, да только мог иметь половину. Я тоже на нем похудела.
Мой сын весил 9 фунтов 10 унций, он был большим мальчиком. Они будут продолжать проверять уровень сахара у ребенка после его рождения, но показатели сахара вернутся к норме.
Я не чувствовал себя по-другому, просто не мог есть так, как хотелось бы.
Последнее редактирование:
НАБ
Эта первая страница стала слишком толстой
#11
Это направляющие линии, которые я получил давным-давно. Почему он у меня до сих пор есть, я не понимаю… лол
НАБ
Эта первая страница стала слишком высокой
#12
Белки
Слоу
Моя бирка раньше говорила — я наркоман тостов Тонга 😁
№13
Спасибо всем, кто нашел время написать здесь и отправить мне сообщение в личку. Я покажу все это своему DD, и я уверен, что это заставит ее чувствовать себя немного менее подавленной.
Еще раз спасибо!
готовому212
ДИС Ветеран
№14
У меня был пограничный случай, который можно было вылечить с помощью нескольких изменений в диете (в основном избегая фруктов и сводя к минимуму углеводы).
Моя невестка тоже была беременна в этом году. Я уверен, что ее акушер покроет это, но для моей невестки они действительно подчеркнули, что теперь у нее был более высокий риск беременности, и это также подвергало ее более серьезному риску Covid. Ничего, что могло бы ее напугать, но было еще важнее принять все возможные меры предосторожности, чтобы избежать разоблачения. Осталось всего 2 месяца, надеюсь, это не будет слишком напряжно, и она будет рада немного отдохнуть дома и поднять ноги.
Я уверен, что ее акушер покроет это, но для моей невестки они действительно подчеркнули, что теперь у нее был более высокий риск беременности, и это также подвергало ее более серьезному риску Covid. Ничего, что могло бы ее напугать, но было еще важнее принять все возможные меры предосторожности, чтобы избежать разоблачения. Осталось всего 2 месяца, надеюсь, это не будет слишком напряжно, и она будет рада немного отдохнуть дома и поднять ноги.
Миссис Пит
ДИС Ветеран
№15
Первое, что ей нужно знать, это сколько углеводов ей разрешено есть в день? Ее врач или диетолог должны сказать ей об этом, и тогда у нее будет руководство о допустимой дозе.
Она не должна зацикливаться на идее «здорового питания». Низкоуглеводное питание — это не одно и то же. Например, здоровое питание включает цельнозерновые продукты, такие как овсянка и цельнозерновой хлеб, но эти продукты содержат большое количество углеводов. Ей нужно будет есть определенный набор «здорового питания».
— Очевидно, сладости запрещены. Обратите внимание, что все «без сахара» НЕ является низкоуглеводным. Опять же, углеводов — это то, что действительно имеет значение.
— Она может есть сколько угодно мяса, сыра и овощей.
— Ей следует ограничить потребление хлеба, круп, круп, макаронных изделий — размеры порций для этих продуктов намного меньше, чем мы склонны думать. Пицца попадает в эту категорию. Рогалики и крендельки невероятно богаты углеводами.
— Желе без сахара (со взбитыми сливками) может спасти ей жизнь, когда ей захочется чего-нибудь сладкого. Взбейте смесь для пудинга быстрого приготовления со сливками (вместо молока) для декадентского десерта, которым она может наслаждаться в умеренных количествах; шоколад восхитителен, но скажите НЕТ ирискам (а я люблю ириски).
— Жевательная резинка без сахара также хороша, когда ей просто нужно что-то съесть, но она уже съела углеводы в течение дня.
— Обычная газировка и сок запрещены.
— Да несладкий чай (с лимоном) или кофе без кофеина.
— Кофе без кофеина со льдом со сливками (без сахара, но стевия подойдет) — это декадентская закуска для автомобиля
— Цыпленок великолепен — куриные наггетсы в панировке плохи сахар. Ягоды содержат меньше сахара, чем другие фрукты, поэтому их можно употреблять в умеренных количествах.
— Нет крахмалистым овощам; это означает картофель и печеные бобы
— Орехи, кубики сыра, оливки, маринованные огурцы, закуски из говядины (марка Target действительно хороша), вареные яйца — все это хорошие закуски
— Гранола без зерна (опять же, попробуйте Target) хороша — умеренно; читайте размер порции
— будьте осторожны с приправами; Соус барбекю и кетчуп полны сахара.
— Сальса — хороший выбор, она хорошо сочетается с яйцами или курицей.
— Готовить дома «безопаснее», потому что вы точно знаете, что кладете в еду.
Приемлемые блюда — в них очень, очень мало углеводов, но будьте осторожны с добавлением готовых приправ и не поддавайтесь желанию добавить рис или лапшу:
— Овощной суп
— Жареные овощи — — мы любим замороженные овощи, приготовленные во фритюре от Walmart Great Value
— Жареная говядина и брокколи
— Капуста кешью — любимая семья
— Салат Биг Мак — найдите рецепт на Pinterest
— Рваная свинина или рваная курица — только будьте осторожны о соусе барбекю
— Омлет с сыром и овощами — можно также бекон или колбасу
— Яичница-болтунья с соусом сальса или сыром — добавьте немного свежего шпината
— Киш
— Кусочек ростбифа с полоской сыра и красным перцем посередине
— Куриные обертки с салатом — я бы мог съесть это каждый день
— BLT — в салатной обертке
— Стейк и спаржа
— Стейк-гамбургер с луком и грибами, приготовленный в масле
— Куриные полоски, приготовленные в грибном сливочном соусе
— Шашлык на гриле
— Креветки, которые в по моему мнению, это полноценная еда — не ешьте коктейльный соус
— Запеченная рыба
— Палочки сельдерея с арахисовым маслом или куриным соусом из буйволиного молока
— Цыпленок-гриль и жареные овощи
— Фаршированные перцы
— Попперс Халапеньо
— Листовая мука с куриными полосками (или колбасой из колбасы) и жареными овощами
— Куриные крылышки — безопасный вариант для еды вне дома
— Куриный салат — еще один хороший вариант для еды вне дома
— Курица в соусе альфредо, подается с брокколи
— Яйца по-шотландски — не добавляйте панировочные сухари, которые обычно покрывают их снаружи
— Жареные овощи с цукини и сыром пармезан
Два месяца могут показаться ей долгим сроком, но, по большому счету, это не навсегда. Обещай ей, что принесешь ей любую еду, которую она захочет, в ее первую ночь дома с ребенком.
Обещай ей, что принесешь ей любую еду, которую она захочет, в ее первую ночь дома с ребенком.
В течение двух месяцев я не терял времени, учась заменять миндальную или кокосовую муку в рецептах. Точно так же я лично не покупаюсь на фразу «Вау, эта цветная капуста на вкус совсем как макароны». Просто придерживайтесь простых вещей.
И закончу предложением сайта: https://www.diabetesdaily.com/ . Эта группа в значительной степени склоняется к кето и сильно укоренилась в исследованиях и фактах.
Последнее редактирование:
TLSnell1981
Маленькие пузырьки… делают меня счастливым… заставляют меня чувствовать себя хорошо
№16
slo сказал:
Спасибо всем, кто нашел время, чтобы опубликовать здесь и отправить мне PM. Я покажу все это своему DD, и я уверен, что это заставит ее чувствовать себя немного менее подавленной.
Еще раз спасибо!Нажмите, чтобы развернуть…
У меня нет опыта лечения гестационного диабета, но я просто хочу пожелать вашей дочери всего наилучшего! И поздравляю!
ротиемом
ДИС Ветеран
# 17
Пост миссис Пит потрясающий! Я думал о некоторых других вещах.
Остерегайтесь бобовых. И помните о натрии. В то время как натрий не повлияет на задержку воды сахара в крови, это реально.
После того, как ребенок родится и мама снова сможет есть все, что захочет, скажите ей, чтобы она старалась быть внимательной. Да, это здорово знать, что вы, наконец, можете снова есть пончики с желе, не беспокоясь о своем уровне сахара в крови, но очень легко переусердствовать (и в конечном итоге получить детский вес, которого у вас никогда не было во время беременности… вздох…)
Одной из моих любимых сладостей в это время было вспененное молоко с капелькой ванильного сиропа. Я измерил все, чтобы убедиться, что это соответствует моему лимиту углеводов (если мне не изменяет память, это было 15 углеводов на перекус … Я помню, что мой утренний перекус состоял из половины батончика Luna и стакана воды). Они делают сиропы без сахара, если вам это нравится. Вспененное молоко было сытным, его нужно было пить некоторое время, а отмеренный кусочек сиропа был достаточно сладким для меня. Плюс кальций для вашей дочери и ребенка.
Плюс кальций для вашей дочери и ребенка.
Дэн Мерфи
Мы семья.
# 18
Всего наилучшего для Стеф, Сэнди.
Слоу
Моя бирка раньше говорила — я наркоман тостов Тонга 😁
# 19
Большое спасибо тем, кто нашел время написать здесь с советами и пожеланиями. Это действительно согревает мое сердце, что вы все сделали это. Мой DD прочитает все эти посты в следующий раз, когда я увижу ее, что должно произойти скоро (здесь было довольно холодно и снежно)
Это действительно согревает мое сердце, что вы все сделали это. Мой DD прочитает все эти посты в следующий раз, когда я увижу ее, что должно произойти скоро (здесь было довольно холодно и снежно)
Еще раз спасибо!
Моникалин
ДИС Ветеран
#20
slo сказал:
Мой DD ждет своего первого ребенка через 2 месяца, и вчера ей поставили диагноз «гестационный диабет». Ее беременность не была легкой с самого начала, и она чувствует себя очень подавленной и напряженной. У меня нет опыта в этом, поэтому, если у кого-то из вас есть, и вы можете поделиться своим опытом, я был бы признателен.