Гайморит у грудничка: Как понять, что у ребенка гайморит?
Гайморит у ребенка: симптомы и лечение
Простуда зимой у детей дело не редкое. Сама по себе она не опасна, но осложнения могут быть серьезными. Одно из них — гайморит. Лечить его правильно надо с самого начала, иначе гайморит может затянуться на годы и даже перейти во взрослую жизнь.
Консультация врача
Вы можете получить консультацию необходимого специалиста онлайн в приложении Доктис
Лаборатория
Вы можете пройти комплексное обследование всех основных систем организма
- Первые симптомы гайморита у ребенка
- Лечение гайморита
- Гайморит и отит как осложнение ОРВИ
Гайморит у ребенка
Как не пропустить начинающийся гайморит у ребенка?
Первый тревожный «звоночек» — насморк не прошел за 7−10 дней. Значит,
начинается воспаление в пазухах. У младенцев развивается этмоидит (воспаление слизистой оболочки ячеек
У младенцев развивается этмоидит (воспаление слизистой оболочки ячеек
решетчатого лабиринта – эта носовая пазуха расположена в глубине черепа у основания носа). В более
старшем возрасте почти треть случаев – этмоидит плюс гайморит.
Чаще всего у детей бывает так называемый катаральный – воспаляется слизистая гайморовых пазух без
образования гноя. Его симптомы – обильные водянистые выделения из носа, боль в переносице, отек
нижних век, припухлость в уголках глаз, вялость и др. Начинать лечение надо незамедлительно, чтоб не допустить
осложнений (чем младше ребенок, тем выше их вероятность) – может начаться гнойный процесс, перейти на костные
ткани (у детей они тонкие) и вызвать воспаление надкостницы верхней челюсти, глазницы…
При переходе катарального гайморита в гнойный появляются зеленоватые мутные выделения из носа. У подростков
и взрослых процесс может идти вяло – иммунные клетки сопротивляются активнее. Из носа не льет,
Из носа не льет,
но он постоянно заложен. А когда нет выхода слизи – условия для быстрого размножения бактерий
идеальные: воспаление набирает силу: мучает сильная головная боль, нередко держится температура 37 или чуть
выше.
Чем дольше продолжается болезнь, тем больше меняется слизистая: ее структура
и функции — она набухает, разрастается, плохо защищает от инфекции, реснички полости носа
теряют способность передвигать слизь. Такие изменения могут стать необратимыми и привести к хроническому
гаймориту.
Правильно лечить гайморит у детей
Возможно ли лечение гайморита без антибиотиков?
Да, если заболевание не запущено. Пока нет гноя, действуют три главных правила лечения гайморита у детей.
Снять отек – для этого используют сосудосуживающие капли и антигистаминные средства; обеспечить эвакуацию
слизи – несколько раз в день проводят промывания полости носа; подавить инфекцию – применяют спреи
и капли в нос. Иногда нужны средства, разжижающие слизь. Когда острый процесс стихнет, проводят курс
Иногда нужны средства, разжижающие слизь. Когда острый процесс стихнет, проводят курс
физиотерапии (электро или фонофорез, лазерное, ультразвуковое воздействие).
Если началось гнойное воспаление, к этой схеме лечения антибиотики добавляют обязательно – без них
воспаление не остановить. Иногда необходимо откачивание гноя через пазухи –
врач очищает их либо
через катетер, либо используя специальный электроотсос и после процедуры вводит антибактериальный препарат. Ну, а когда
болезнь сильно запущена, делают прокол пазухи, промывают ее антисептиками, вводят антибиотики плюс назначают их прием
внутрь.
У детей гайморит чаще всего возникает из-за неправильного лечения банального
насморка. Но есть и другие причины – если у ребенка появились проблемы с носом,
обязательно надо проверить состояние аденоидов, нет ли анатомических патологий (искривление носовой перегородки
и др.).Гайморит, а также любой затянувшийся насморк (на медицинском языке синусит) – нередкая
причина развития отита у детей.
Гайморит — осложнение насморка
Через три недели после ОРВИ сын начал жаловаться: болит ухо. Отоларинголог поставил диагноз –
гайморит и отит одновременно. В чем причины, ведь мы выполняли все назначения педиатра, даже пили
антибиотики? Как теперь лучше лечиться?
К сожалению, это нередкая история. При подозрении, что после «простуды» к вирусной инфекции
присоединилась бактериальная, педиатры нередко назначают детям антибиотик, чтобы избежать осложнений. В итоге
инфекция в пазухах придавлена, но болезнь не вылечена до конца. И воспаление продолжается
со стертыми симптомами – развивается гайморит. Слизь из носа может выходить не только «вперед»,
но и стекать по стенке глотки, оттуда попадает в слуховую трубу, вызывая воспаление ее слизистой.
Если отит и гайморит «работают дуэтом», обязательно назначается
лечение антибиотиками, чтобы подавить инфекцию.Важно быстрее снять отечность в носу и слуховой трубе
– назначают сосудосуживающие капли в нос, противоаллергические и противовоспалительные спреи. Врач
проводит сеансы продувания слуховой трубы, промывания носа и другие процедуры, используется физиотерапия.
Но это «общие моменты» лечения, конкретную схему
врач подбирает в зависимости от течения
заболевания, эффективности проводимой терапии, возраста ребенка. Детям младше двух лет может быть рекомендовано
лечение в стационаре.
Если у Вас остались вопросы, Вы можете задать их врачу-педиатру или
ЛОР-врачу онлайн в
приложении Доктис.
Автор статьи: Алексей Владимирович Кошелев
Виды гайморита у детей, диагностика и лечение
Гайморит у детей — серьезный диагноз, которого боятся многие родители. Но не стоит паниковать раньше времени. Для начала нужно понять, к какому виду относится гайморит у Вашего ребенка и каким способом его нужно лечить.
В зависимости от характера протекания болезни, гайморит у детей бывает острый и хронический.
Чаще всего дети подвержены острому гаймориту, который возникает в качестве осложнения гриппа, скарлатины, кори и других инфекционных заболеваний или простудного насморка.
Хронический гайморит у детей — это вялотекущий воспалительный процесс, длящийся более месяца и не реагирующий на лечение. Он появляется у ребенка после очередного воспаления верхнечелюстных пазух, а может стать следствием искривления носовой перегородки и других анатомических особенностей гайморовых пазух. Хронический гайморит иногда трудно отличить от обычного насморка, поэтому дети часто приходят на прием к врачу с уже запущенными стадиями хронического воспаления. Распознать хронический гайморит все же можно по некоторым характерным признакам: постоянно сохраняющаяся температура (не более 37,5), бледность кожных покровов, синяки под глазами, краснота глаз и чрезмерное слезоточение, постоянная заложенность носа, несмотря на принимаемые лекарственные средства.
В зависимости от вида возбудителей и причин возникновения гайморит у детей бывает риногенным, гематогенным, одонтогенным, травматическим, вазомоторным и аллергическим.
- Риногенный гайморит – это воспаление, возникшее как осложнение после гриппа, ОРВИ и других острых респираторных заболеваний;
- Гематогенный гайморит – это воспалительный процесс, возникший вследствие попадания инфекции в организм через кровь. Этот вид заболевания развивается в качестве осложнения после таких инфекционных болезней как дифтерит, корь, скарлатина и т.д.;
- Одонтогенный – это вид гайморита, реже всего встречающийся у детей. Он может проявиться при респираторных заболеваниях, рините, а также в результате попадания инфекции через пораженные зубы, при таких заболеваниях как периостит, остеомиелит, периодонтит и т.
 д.;
д.; - Название травматический гайморит говорит само за себя. Причинами этого вида заболевания могут послужить травмы, переломы носовой перегородки, сильные удары носом;
- Вазомоторный гайморит характерен для подростков, страдающих вегето-сосудистой дистонией. Причиной его появления может стать сниженный тонус кровеносных сосудов;
- Аллергический вид гайморита сопровождается отеком пазух носа и вызван действием определенного аллергена.
Детские гаймориты также делят на односторонний, при котором поражается одна пазуха и двусторонний, при воспалении соответственно двух пазух. В силу анатомических особенностей носа дети в большей степени подвержены двустороннему гаймориту.
Кроме того, гайморит у детей может быть катаральным (без образования гноя, но с отеком), гнойным, атрофическим (с нарушением функционирования слизистых желез), гиперпластическим (с разрастанием слизистой) и полипозным (с образованием полипов в гайморовой пазухе).
Диагностика
Диагностировать любой из перечисленных видов гайморита у ребенка может только детский отоларинголог. В «Медицентре» Вы можете записать Вашего ребенка на прием к квалифицированным ЛОР — врачам. Во время осмотра специалист обследует полость рта и носа пациента, включая поврежденные и запломбированные зубы, и в случае сомнения может направить ребенка к стоматологу. Обязательной также является сдача общих анализов.
Основным видом диагностики гайморитов является рентген. Но в силу вредного для растущего организма излучения детям чаще всего назначают диафаноскопию и УЗИ. В «Медицентре» ребенку в случае тяжелого течения болезни могут также назначить КТ, позволяющую увидеть развитие воспалительного процесса, а также саму его локализацию и МРТ. Иногда для точной постановки диагноза может понадобиться диагностический прокол (пункция).
Лечение
Гаймориты у детей практически всегда лечатся комплексно. С учетом возраста и индивидуальных особенностей маленького пациента ему могут назначить антибиотики. Также широко применяются сосудосуживающие капли, гомеопатические средства, противовоспалительные лекарства и препараты для укрепления иммунитета. В зависимости от вида гайморита ребенку прописывают физиотерапевтические процедуры, а также промывание гайморовых пазух и носа. По назначению врача в качестве хирургического лечения может быть произведена и пункция для удаления застоявшегося гноя.
С учетом возраста и индивидуальных особенностей маленького пациента ему могут назначить антибиотики. Также широко применяются сосудосуживающие капли, гомеопатические средства, противовоспалительные лекарства и препараты для укрепления иммунитета. В зависимости от вида гайморита ребенку прописывают физиотерапевтические процедуры, а также промывание гайморовых пазух и носа. По назначению врача в качестве хирургического лечения может быть произведена и пункция для удаления застоявшегося гноя.
На протяжении всего лечения ребенок должен соблюдать постельный режим в домашних условиях.
Наши клиники в Санкт-Петербурге
Структурное подразделение
Поликарпова
Аллея Поликарпова 6к2
Приморский район
- Пионерская
- Удельная
- Комендантский
Структурное подразделение
Жукова
Пр. Маршала Жукова 28к2
Маршала Жукова 28к2
Кировский район
- Автово
- Проспект Ветеранов
- Ленинский проспект
Структурное подразделение
Девяткино
Охтинская аллея 18
Всеволожский район
- Девяткино
- Гражданский проспект
- Академическая
Получить подробную информацию и записаться на прием Вы можете по телефону
+7 (812) 640-55-25
Записаться на прием
Что такое гайморит у детей?
Воспалительные заболевания слизистых оболочек носа — самые распространенные болезни в детском возрасте. Чаще всего они проходят после симптоматического лечения. Однако распространение воспаления в придаточные пазухи носа может быть опасным для здоровья ребенка. Разбираемся, что это такое и какие симптомы у детей говорят о развитии этого процесса.
Разбираемся, что это такое и какие симптомы у детей говорят о развитии этого процесса.
Что такое гайморит у ребенка?
Дыхательные пути начинаются с носовой ходов. Они согревают и увлажняют воздух, распознает запахи и являются первым барьером на пути инфекции. Неудивительно, что именно в них часто начинается воспалительный процесс. Снаружи носовой проход закрыт внешним носом.
Помимо носового прохода, в черепе есть несколько придаточных пазух носа — гайморовы или верхнечелюстные пазухи, расположенные по бокам, и лобные или фронтальные, которые находятся в лобной кости. Их основная функция заключается в уменьшении массы черепа, регуляции давления, согревании и увлажнении воздуха, дополнительном резонансе голоса и амортизации ударов.
Воспаление слизистых оболочек носа или его пазух часто является осложнением респираторных заболеваний. По локализации бывают следующие виды этого заболевания:
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
Воспаление пазух всегда развивается как осложнение других болезней. У детей он часто возникает из-за особенностей строения носовых ходов (их узости), поэтому довольно часто обычный насморк при неправильном лечении или на фоне снижения иммунитета перерастает в гайморит.
У детей он часто возникает из-за особенностей строения носовых ходов (их узости), поэтому довольно часто обычный насморк при неправильном лечении или на фоне снижения иммунитета перерастает в гайморит.
Причины воспаления гайморовых пазух у детей
Основные возбудители воспаления в придаточных пазухах носа относятся к тем же группам, что и возбудители респираторных заболеваний. Это вирусы гриппа и парагриппа, аденовирусы, пневмококки, стафилококки, коронавирусы и других бактериальные и вирусные патогены.
В пазухи они попадают из носовой полости с током воздуха. В норме организм легко справляется с ними и не допускает развития воспалительного процесса в придаточных пазухах носа. Однако на фоне снижения общего или местного иммунитета в них развивается гайморит.
Чаще всего на это влияют следующие факторы:
-
другие воспалительные заболевания верхних дыхательных путей; -
разрастание аденоидов или образование полипов в полости носа; -
искривление носовой перегородки; -
суженные носовые ходы; -
аллергия; -
злоупотребление назальными средствами.
Иногда возникновение гайморита связано со сменой зубов. Так происходит, когда у ребенка слишком длинные корни у верхних моляров и премоляров. Они прорастают в гайморовы пазухи. Организм воспринимает верхушки корней зубов как инородное тело, из-за чего и развивается воспаление.
Гайморит не является самостоятельным заболеванием. Он развивается как осложнение респираторных инфекций на фоне снижения иммунитета. Наши врачи помогут оценить риски его развития и дадут рекомендации по предупреждению этого заболевания.
По каким признакам можно определить это заболевание?
Первые признаки гайморита у детей сложно отличить от обычного насморка. Он проявляется в виде гнойных выделений и сильной заложенности, похожих на аналогичные при рините. Однако по мере развития заболевания к ним добавляются другие симптомы:
-
головная боль, локализующаяся в области лба; -
зубная боль без явного поражения зубов; -
отек щек в области воспаления; -
повышение температуры тела; -
ощущение давления в области носа; -
тяжесть и неприятные ощущения при наклоне головы; -
потеря запахов и вкусов.
Особенно трудно определить симптомы гайморита у новорожденных. Малыши не могут рассказать о своих ощущениях. Однако при сильно заложенном носе ребенку сложно сосать, из-за чего он может отказываться от груди или бутылочки со смесью. При появлении этого признака нужно как можно скорее показать ребенка врачу.
При правильном и своевременном лечении гайморит не опасен. Однако при его отсутствии воспаление может перейти в головной мозг и стать причиной развития менингита. Также он может вызывать воспалительные процессы в ушах и глазах. Запущенная патология может стать причиной возникновение остеомиелита — воспаления и разрушения костной ткани.
Важно! Симптомы при гайморите у подростков не специфичны и бывают стертыми. Они могут указывать и на другие инфекции верхних дыхательных путей. Из-за этого в этом возрасте часто упускают болезнь.
Как диагностировать эту патологию?
Гайморит невозможно распознать только на основании внешнего осмотра или сбора анамнеза. Однако опытный отоларинголог может заподозрить эту болезнь на основании пальпации областей вокруг глаз и носа. После этого он отправит ребенка на дополнительные исследования.
Однако опытный отоларинголог может заподозрить эту болезнь на основании пальпации областей вокруг глаз и носа. После этого он отправит ребенка на дополнительные исследования.
Диагностика гайморита у детей включает:
-
общий анализ крови; -
анализ на флору; -
рентген гайморовых пазух; -
компьютерная томография головы.
Анализ на флору необходим для того, чтобы выявить причину развития воспаления и подобрать правильное лечение. Рентген и КТ показывает скопление слизи в пазухах и их воспаление. Пункцию (прокол) пазух для определения болезни сегодня не используется, так как этот вид вмешательства травматичен для ребенка.
Как лечится детский гайморит?
Лечение гайморита решает несколько задач, среди которых восстановление проходимости носовых проходов, улучшение оттока слизи из пазух, купирование симптомов болезни и устранение причин, которые привели к ее развитию.
Для этого применяют следующие методы:
-
антибиотикотерапия, в том числе превентивная, так как вирусные инфекции часто осложняются бактериальными; -
антигистаминные препараты и сосудосуживающие средства, которые применяются для уменьшения отека слизистой и восстановления нормального дыхания; -
местные средства для разжижения слизи, которые делают ее менее вязкой, что улучшает ее отток; -
жаропонижающие лекарства, при помощи которых снижают температуру и уменьшают болевой синдром.
Промывания носа солевым раствором нужно проводить с осторожностью. Необходимо точно следовать технике, не использовать промышленные спреи и не забывать капать сосудосуживающие капли. Нарушение техники промывания носа может привести к распространению инфекции на уши и в лобные пазухи. Самостоятельно их проводить не стоит.
В редких случаях, когда консервативное лечение не помогает, проводят прокол пазух с последующим их промыванием. Операцию проводят в условиях стационара. После нее ребенку требуется наблюдение врача в течение как минимум суток. Однако чаще стараются обойтись лекарственной терапией.
Операцию проводят в условиях стационара. После нее ребенку требуется наблюдение врача в течение как минимум суток. Однако чаще стараются обойтись лекарственной терапией.
В лечении гайморита используется комплексный подход. Он необходим для того, чтобы убрать симптомы и устранить причину заболевания. После приема антибиотиков необходимо восстановление. Лечащий врач часто упускает этот момент. Наши врачи помогут подобрать восстановительные мероприятия и подскажут, что сделать, чтобы восстановить организм после лечения.
Основные меры профилактики болезни
Лечить гайморит сложнее, чем его предотвратить. Поэтому важно уделить достаточное внимание профилактики этой болезни. Она заключается в недопущении распространения инфекции на гайморовы пазухи и включает следующие меры:
-
Постарайтесь как можно дольше сохранять грудное вскармливание. Оно естественным образом помогает защитить ребенка от инфекций и укрепляет его иммунитет.
-
При появлении насморка необходимо обязательно обратиться к врачу и не заниматься самолечением. Доктор назначит лечение и проконтролирует состояние ребенка. -
Не допускайте хронизации воспалительных процессов как в верхних дыхательных путях, так и в других органах. Своевременно лечите любые инфекционные заболевания ребенка. -
Скорректируйте режим дня таким образом, чтобы в нем было время на активные игры и прогулки на свежем воздухе. -
Поддерживайте нормальный микроклимат в помещении — не забывайте проветривать и увлажнять воздух. Пересыхание слизистых носа — прямой путь к инфекциям. -
Не кутайте ребенка, но и не допускайте его переохлаждения. Всегда одевайте его по погоде и следите за тем, чтобы он не мерз.
Также важно своевременно водить ребенка на профилактические осмотры к стоматологу и лечить даже молочные зубы. Кариес — очаг воспаления, который может вызвать инфекции верхних дыхательных путей.
Частые вопросы
Что такое гайморит?
+
Гайморит — это устаревшее название верхнечелюстного синусита. Это заболевание развивается вследствие проникновения патогенов в гайморовы пазухи и развития в них воспалительного процесса.
С какого возраста может быть гайморит?
+
Это заболевание может развиться в любом возрасте. Его диагностируют даже у детей первого года жизни. Однако большинство случаев болезни приходится на подростковый возраст.
Как понять, что у ребенка гайморит?
+
Заподозрить заболевание можно по следующим признакам — сильная заложенность носа, гнойные выделения из него, боли в области щек и лба, тяжесть в голове при наклоне, потеря обоняния и вкуса.
Чем опасен гайморит у маленьких детей?
+
Верхнечелюстной синусит опасен тем, что воспалительный процесс может распространиться на соседние с пазухами органы — головной мозг, уши, глаза и костную ткань. Это может стать причиной развития отита, менингита и остеомиелит.
Это может стать причиной развития отита, менингита и остеомиелит.
Можно ли вылечить гайморит у ребенка дома?
+
При своевременном обращении к отоларингологу госпитализация не требуется. Синусит лечится при помощи антибиотиков, антигистаминных и сосудосуживающих препаратов в домашних условиях.
Заключение эксперта
Принято считать, что насморк — простая болезнь, которая не требует специального лечения и может пройти сама собой без обращения к врачу. Однако в запущенных случаях ринит переходит на придаточные пазухи носа, вызывая их воспаление. Заподозрить развитие синусита, особенно у маленьких детей, которые не могут рассказать о симптомах, затруднительно. При любом инфекционном процессе нужно обязательно консультироваться с врачом.
Публикуем только проверенную информацию
Автор статьи
Пружинин Марк Юльевич
врач – педиатр
Стаж 30 лет
Консультаций 1572
Статей 104
Опытный врач-педиатр с большим стажем и клиническим опытом работы в различных медицинских организациях в области общей педиатрии, реанимации-анестезиологии и нейроинфекции. Работает с ведущими специалистами, посещает международные и российские конференции.
Работает с ведущими специалистами, посещает международные и российские конференции.
Гайморит у детей — причины, симптомы, диагностика и лечение гайморита у ребенка
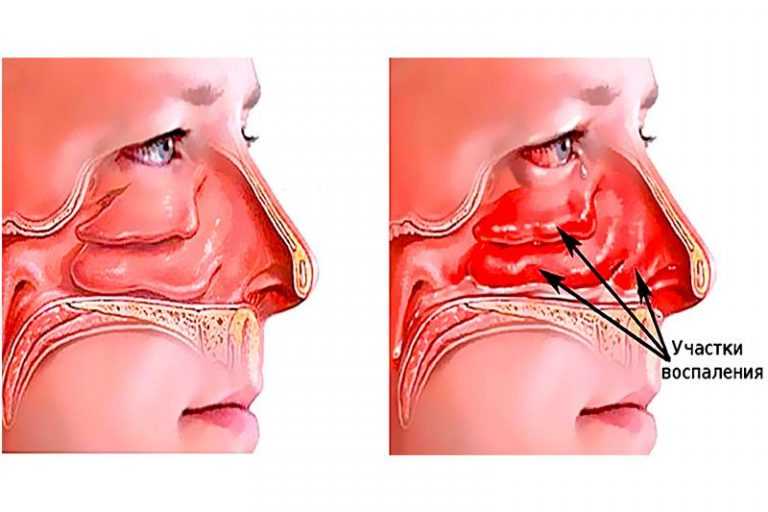
Гайморит — воспаление в полости верхнечелюстной пазухи, является разновидностью синусита. Патологический процесс протекает в острой и хронической форме. Основные проявления — затрудненное носовое дыхание, специфические назальные выделения, боль в области лба, признаки интоксикации.
Для устранения заболевания применяют медикаментозное лечение, физиотерапию, при необходимости проводят оперативное вмешательство.
Гайморит у детей разных возрастов
Из-за анатомических и физиологических особенностей гайморовых пазух у грудничков гайморит не развивается. Дебют заболевания редко бывает раньше 3 лет. Воспаление гайморовых пазух в возрасте 3-4 лет часто протекает остро, велика вероятность поражения оболочек головного мозга. В связи с этим болезнь в этом возрасте считается очень опасной.
Признаки гайморита у детей старше 5-7 лет не особо отличаются от проявлений болезни в более раннем возрасте. Схемы лечения применяют идентичные.
Схемы лечения применяют идентичные.
Чаще всего гайморит диагностируют у детей в возрасте около 10 лет, когда начинают активно формироваться, увеличиваться в размерах синусы над верхней челюстью.
Причины
Гайморит или верхнечелюстной синусит входит в пятерку основных причин для проведения антибактериальной терапии у детей.
Только в 10% случаев возбудителями воспалительного процесса являются бактерии — стрептококки, гемофильная палочка, смешанные инфекции. В 80% — это риновирус и другие вирусы. На типичную микрофлору приходится 10% — эти хламидийная и микоплазменная инфекция. Хроническая форма может быть связана с пневдомонадой и фузобактерией. При иммуносупрессии синусит может быть вызван грибками.
В 13% случаев воспалительный процесс в гайморовых пазухах — осложнение ОРВИ. У 30% детей заболевание протекает в тяжелой форме, необходима госпитализация.
Предпосылками развития гайморита у детей являются:
- врожденные или приобретенные анатомические отклонения — недоразвитие пазух, искривление носовой перегородки;
- увеличение аденоидов, аденоидит;
- полипоз;
- пассивное курение;
- загрязненный воздух.

Факторы риска
К основным провоцирующим факторам относят:
- аллергию;
- муковисцидоз, болезнь Картагенера, Вагнера, Чарг-Штросса;
- ГРЭБ;
- тяжелые повреждения лицевой части черепа;
- стоматологические патологии.
Патогенез гайморита
Первая стадия в развитии заболевания — воспаление слизистой носа при острой респираторной инфекции. Ткани отекают, носовой ход сужается, затрудняется отток слизи. Патогенные микроорганизмы надолго задерживаются в верхних дыхательных путях, развивается дисфункция ресничного эпителия из-за чего возбудители инфекции не смываются со слизистой оболочки.
При нарушении воздухообмена начинают активно размножаться болезнетворные микробы. Развивается вторичная инфекционная патология, воспалительные реакции проявляются более интенсивно.
Классификация
Гайморит у детей классифицируют по характеру течения, локализации, степени тяжести и форме.
Формы воспалительного процесса:
- катаральный — заболевание сопровождается инфильтрацией слизистой, отечностью пазух, умеренным выделением серозно-слизистого секрета;
- одонтогенный — распространенная форма воспаления гайморовых пазух, вызванная инфицированием зубов верхней челюсти;
- гнойный — тяжелая разновидность гайморита, характеризуется выделением гноя из носовых ходов;
- аллергический — осложнение аллергического ринита.

Гайморит у ребенка может быть односторонним или двухсторонним. Инфекционный процесс протекает в легкой, тяжелой и среднетяжелой форме.
По типу течения гайморит бывает острым и хроническим. При остром течении признаки заболевания исчезают в течение месяца после начала медикаментозного лечения. Хроническое воспаление гайморовых пазух длится более трех месяцев, плохо поддается лечению. Даже при ремиссии беспокоит заложенность носа и приступы кашля.
Симптомы гайморита у детей
Вирусный гайморит у детей часто протекает без температуры, начальные симптомы схожи с ринитом. При нормальной работе иммунной системы заболевание часто проходит самостоятельно в течение 7-10 дней. Если за это время улучшений нет, велика вероятность развития бактериального инфекционного процесса.
Признаки острого гайморита у ребенка:
- боль, ощущение давления или распирания в области глазных орбит, верхней части переносицы — дискомфорт становится более выраженным при наклоне головы вниз;
- сильная заложенность носа, гнусавость;
- головная боль;
- слизь желтого или зеленого цвета с неприятным запахом, иногда в отделяемом присутствуют вкрапления крови;
- температура до 38 и более градусов;
- кашель из-за стекания слизи по задней глоточной стенки;
- отечность в скуловой области;
- зубная боль, усиливается при жевании;
- отсутствие аппетита, слабость, нарушение сна.

При рецидиве хронического гайморита проявляются симптомы острой формы заболевания, но признаки интоксикации выражены слабее, температура не повышается выше субфебрильных отметок. Вне фазы обострения наблюдается выделение слизи, отечность слизистой носа, приступы кашля во время сна. Дети старшего возраста жалуются на ухудшение обоняния, появление навязчивого неприятного запаха в носу.
Признаки синусита во многом схожи с воспалением аденоидов, аллергическим ринитом, но при аденоидите нет дискомфорта в области гайморовых пазух. При аллергии температурные показатели в пределах нормы.
Осложнения
При отсутствии адекватной терапии на фоне гайморита развиваются тяжелые сопутствующие бактериальные инфекции.
Возможные последствия гайморита у ребенка:
- менингит, арахноидит, абсцесс головного мозга;
- абсцесс век или глазных орбит, гнойное воспаление орбитальной клетчатки, воспаление надкостницы;
- евстахиит, отит;
- тяжелые формы пневмонии;
- сепсис;
- конъюнктивит, полная или частичная потеря зрения.

Диагностика
Диагностикой и лечением гайморита у детей занимается ЛОР. В 70% случаев диагноз специалист может поставить на основании осмотра, сбора анамнеза и анализа клинических проявлений.
Методы диагностики:
- Физикальный осмотр. Боль при пальпации зоны проекции верхнечелюстной пазухи. При осмотре зева выявляют секрет гнойный или слизисто-гнойный, который стекает по глоточной стенке. Иногда наблюдается увеличение шейных лимфатических узлов.
- Клинический анализ крови. Количество лейкоцитов выше допустимых норм, лейкоцитарная формула сдвигается влево, СОЭ увеличена.
- Бакпосев отделяемого из носа. Выявляют тип возбудителя инфекционного процесса, чувствительность патогена к антибактериальным препаратам.
- Риноскопия. Слизистая отечная, красная, наблюдается скопление слизи.
- Рентген околоносовых пазух. Исследование не проводят детям до 6 лет из-за нецелесообразности и неинформативности. Детям старшего возраста исследование назначают только при невозможности диагностировать гайморит при помощи других методов.
 При воспалении гайморовых пазух на снимке видна воздушность синусов, скопление экссудата в горизонтальной плоскости.
При воспалении гайморовых пазух на снимке видна воздушность синусов, скопление экссудата в горизонтальной плоскости. - КТ добавочных пазух. Назначают при подозрении на развитие осложнений, при затяжном течении болезни, перед проведением оперативного вмешательства. Визуализируются инфильтративные тени, нарушение пневматизации.
Дополнительно может потребоваться консультация невролога, нейрохирурга, офтальмолога, пульмонолога.
Лечение гайморита у детей
В терапии гайморита у ребенка применяют медикаментозные, физиотерапевтические и хирургические методы. Лечение преимущественно проводят амбулаторно. Госпитализация необходима при тяжелой интоксикации, осложненном течении гайморита в анамнезе, выраженном гнойно-воспалительном процессе в носу.
Медикаментозное лечение:
- антибиотики из группы полусинтетических пенициллинов, цефалоспорины, макролиды — продолжительность терапии 5-14 дней;
- жаропонижающие препараты с парацетамолом, ибупрофеном — необходимо принимать, если температура у ребенка выше 39,5 градуса, важно соблюдать возрастную дозировку и кратность приема;
- капли на основе серебра протеината в качестве антисептика;
- сосудосуживающие капли и спреи на основе фенилэфрина, ксилометазолина, оксиметазолина;
- местные глюкокортикостероиды — быстро купируют отечность, проявления воспалительного процесса;
- муколитики для отхождения мокроты;
- антигистаминные препараты;
- витаминные комплексы.

При высокой температуре показан постельный или полупостельный режим. Обязательно необходимо пить больше теплой жидкости, несколько раз в день очищать носовые ходы при помощи солевых растворов.
При скоплении гноя назначают лечебную пункцию — прокол гайморовой пазухи. Процедуру проводят под местным наркозом. После прокола проводят аспирацию для удаления экссудата. Затем промывают пазухи антисептиком, вводят антибактериальный препарат.
Если необходимо повторное промывание, устанавливают дренажный синус-катетер. Это помогает улучшить аэрацию, активизировать отток слизи. Но технику применяют редко, только при наличии показаний, из-за высокого риска развития осложнений.
Оперативное вмешательство необходимо, если хронический гайморит возник на фоне аденоидита. Аденоиды удаляют для устранения источника распространения бактерий, улучшения дренажа из носовых пазух.
Хирургическое лечение может потребоваться при рецидивирующей или хронической форме патологии. В ходе эндоскопической функциональной операции расширяют заблокированные соустья пазух.
В ходе эндоскопической функциональной операции расширяют заблокированные соустья пазух.
Физиопроцедуры назначают после купирования проявлений острого воспалительного процесса. К лечению приступают, если температурные показатели в норме, нет проблем с оттоком патологического секрета. Эффективные методики — магнитотерапия, микроволновая терапия, УВЧ-терапия. При сильной боли в области гайморовых пазух назначают диадинамотерапию, ампиимпульс.
Прогноз и профилактика
При своевременном выявлении и правильном лечении вылечить гайморит можно за 2-3 недели без негативных последствий.
Чтобы снизить риска развития заболевания, необходимо сделать прививки от пневмококковой, гемофильной инфекции, согласно графику вакцинации. Следует постоянно укреплять иммунитет ребенка, своевременно лечить респираторные и детские инфекции, одевать ребенка по погоде, избегать переохлаждения. Рекомендуется посещать стоматолога дважды в год для выявления кариеса и других болезней ротовой полости.
При гайморите у ребенка заниматься самодиагностикой и самолечением опасно. Только специалист знает, как лечить патологию, сможет подобрать эффективные и безопасные методы терапии.
Если наблюдаются признаки воспаления гайморовых пазух, позвоните в клинику, запишитесь на прием к ЛОРу. Администратор подберет удобное время для визита.
Двусторонний гайморит у ребенка, лечение острого двухстороннего гайморита у детей от 2 до 4 лет
Рейтинг ЛОР-клиники в Москве
2 место
markakachestva.ru
2 место
www.fb.ru
Русскийru
РусскийEnglishFrançais中文EspañolDeutschItaliano日本語ΕλληνικάDanskNorskSvenska
Содержание статьи
- Причины и симптомы заболевания
- Виды гайморита у детей
- Двусторонний гайморит — как лечить?
Воспаление гайморовых пазух встречается у малышей в возрасте 4 лет и старше (до 4 лет ввиду особенностей строения пазух и их небольшого размера болезнь диагностируют очень редко). Двусторонняя форма болезни протекает тяжелее, чем односторонняя, поскольку очаг инфекции возникает сразу с обеих сторон. В этой статье мы рассмотрим, как проявляется двухсторонний гайморит у ребенка, лечение, симптомы заболевания и причины, вызывающие это заболевание.
Двусторонняя форма болезни протекает тяжелее, чем односторонняя, поскольку очаг инфекции возникает сразу с обеих сторон. В этой статье мы рассмотрим, как проявляется двухсторонний гайморит у ребенка, лечение, симптомы заболевания и причины, вызывающие это заболевание.
Причины и симптомы заболевания
Главной причиной возникновения данного недуга являются бактерии или вирусная инфекция, в результате жизнедеятельности которых в гайморовых пазухах скапливается гной. Вредные микроорганизмы попадают в них вследствие не долеченных гриппа, ОРВИ, ОРЗ, кори, скарлатины и других инфекционных заболеваний, а также при кариесе, стоматите и аденоидах. Статистика показывает, что в 5% случаев детские простудные заболевания приводят к воспалению гайморовых пазух.
Распознать заболевание у малыша будет нетрудно, так как симптомы ярко выражены и проявляются сразу:
- повышенная температура тела;
- заложены оба носовых прохода, затруднено дыхание;
- слизистые массы, выделяемые из носа имеют цвет от прозрачного до зеленоватого;
- болевые ощущения в области щек, боль при наклоне головы, боль в ухе;
- потеря аппетита, обоняния;
- слабость, вялость, малыш капризничает.

Записаться
При наличии хотя бы нескольких симптомов нужно не медлить и обратиться к ЛОР врачу. Несвоевременное обращение к специалисту чревато серьезными, подчас даже опасными осложнениями, такими как гнойный отит, гнойный менингит или менингоэнцефалит.
Виды гайморита у детей
Выделяют острую и хроническую форму болезни. При острой форме все симптомы заболевания ярко выражены и причиняют малышу огромный дискомфорт. Если вовремя не принять меры, болезнь может перейти в хроническую форму: симптомы становятся слабее, но болезнь не отступает длительное время. На время состояние организма улучшается, но через определенный период возникает обострение и так по кругу. Такой «круговорот» сильно изматывает маленького пациента и снижает его иммунитет.
По характеру воспалительного процесса можно выделить катаральную и гнойную форму заболевания. Отличие катаральной формы — полное отсутствие гноя в пазухах, но болезнь протекает остро. При гнойной форме из носа выделяются гнойные массы.
При гнойной форме из носа выделяются гнойные массы.
Друзья! Своевременное и правильное лечение обеспечит вам скорейшее выздоровление!
Двусторонний гайморит — как лечить?
Если поставлен диагноз «двусторонний гайморит у ребенка», лечение можно проводить амбулаторно и в домашних условиях (стационар для детей в крайних случаях), но обязательно под контролем ЛОР-врача. Необходимо точно соблюдать график посещения оториноларинголога и выполнять все его предписания. В «ЛОР клинике доктора Зайцева» применяются консервативные методы лечения двухсторонней формы: антибиотики для уничтожения инфекции назначаются по строгим показаниям, противоотёчные и сосудосуживающие препараты для снятия заложенности носа, обезболивающие средства для снятия болевого синдрома, промывания пазух и физиопроцедуры, закрепляющие противовоспалительный эффект.
Промывание пазух лучше проводить под руководством опытного врача-оториноларинголога: неверные и неумелые манипуляции могут привести к попаданию антисептика в ухо и вызвать отит. Промывание пазух носит имя американского врача-оториноларинголога Артура Проетца, который впервые применил эту методику. Но в народе больше прижилось название «кукушка». Суть метода: пациенту в одну ноздрю вливают антисептический раствор, при этом одновременно из другой вытягивая патогенное содержимое под давлением из пазух в специальный медицинский отсасыватель. Во время процедуры нужно произносить «ку-ку, ку-ку», чтобы раствор случайно не попал в глотку и маленький пациент не поперхнулся. Эта манипуляция безопасна для малышей и существенно облегчает состояние больного.
Промывание пазух носит имя американского врача-оториноларинголога Артура Проетца, который впервые применил эту методику. Но в народе больше прижилось название «кукушка». Суть метода: пациенту в одну ноздрю вливают антисептический раствор, при этом одновременно из другой вытягивая патогенное содержимое под давлением из пазух в специальный медицинский отсасыватель. Во время процедуры нужно произносить «ку-ку, ку-ку», чтобы раствор случайно не попал в глотку и маленький пациент не поперхнулся. Эта манипуляция безопасна для малышей и существенно облегчает состояние больного.
Когда консервативных методов недостаточно, врач предложит сделать прокол пазухи, чтобы очистить ее содержимое и поместить внутрь антисептик — эта мера применяется редко, но в условиях нашей клиники процедура для малыша пройдет практически безболезненно и быстро.
Альтернативой прокола является процедура с использованием ЯМИК-катетера. Под местной анестезией катетер, имеющий два баллона, вводится в ноздрю. Оба баллона раздувают: задний в носоглотке, передний в ноздре. Носовая полость оказывается закрытой. С помощью шприца из полости выкачивается воздух. Создаваемый вакуум приоткрывает пазухи, и их гнойное содержимое отсасывается в шприц. У данного метода есть как свои преимущества, так и недостатки. Разумеется, обо всех них на приеме расскажет наш ЛОР-врач и поможет определиться, какой метод будет более эффективным и комфортным.
Оба баллона раздувают: задний в носоглотке, передний в ноздре. Носовая полость оказывается закрытой. С помощью шприца из полости выкачивается воздух. Создаваемый вакуум приоткрывает пазухи, и их гнойное содержимое отсасывается в шприц. У данного метода есть как свои преимущества, так и недостатки. Разумеется, обо всех них на приеме расскажет наш ЛОР-врач и поможет определиться, какой метод будет более эффективным и комфортным.
В любом случае лечение гайморита у ребенка любой формы, в том числе двухсторонней, нужно проводить комплексно, используя как медикаментозные средства, так и физиологические процедуры. Если маленькому пациенту стало заметно лучше, бросать рекомендованный врачом курс лечения не следует. Нужно доделать все процедуры и закрепить положительный лечебный эффект.
При своевременном обращении к специалистам нашей клиники, при соблюдении всех рекомендаций вылечить двустороннюю форму заболевания не составит труда.
Пожалуйста звоните, будем рады вам помочь!
Всегда Ваш, Доктор Зайцев.
Источники
- https://probolezny.ru/gaymorit/
- Anand V. K. Epidemiology and economic impact of rhinosinusitis // Ann Otol Rhinol Laryngol Suppl. — 2004. — Vol. 193. — Р. 3–5
- Бархоткина Т. М. Основные технологии в ЛОР-практике: показания и противопоказания /Т. М. Бархоткина // Revista Ozonoterapia. 2009. — № 1. — Vol. — 3 Suppl.-P. 75-76.
- Зайцев В.М. Детский ЛОР. Как зищитить здоровье ушек, носика и горла. — М.: ЭКСМО, 2018. — 224 с.
- Магомедов М. М., Старостина А. Е. Эпидемиология одонтогенного верхнечелюстного синусита // Вестник оториноларингологии. — М., 2013. — № 5. — С. 135–136
- Пальчун В. Т., Крюков А. И. Оториноларингология: руководство для врачей. — М.: Медицина, 2001. — 616 с.
- Пальчун В.Т., Михалева Л.М., Гуров А.В., Мужичкова А.В. Особенности формирования хронического воспаления в верхнечелюстной пазухе // Вестник оториноларингологии. — 2011. — № 2. — С.
 5-7.
5-7.
Имеются противопоказания. Необходима консультация лор-врача.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Боль
Выделения
Гной
Заложенность
Температура
Нос и околоносовые пазухи
Гайморит
Печать
ПОЛЕЗНЫЕ СТАТЬИ
Киста пазухи
Хронический вазомоторный ринит
Отит симптомы и лечение
Задать вопрос
Позвоните мне
Не проходит гайморит у ребенка
УЗИ
Дудин
Михаил Михайлович
Врач УЗД
Карпочев
Максим Викторович
Врач УЗД, ведущий специалист
Баранова
Юлия Викторовна
Акушер-гинеколог, гинеколог-эндокринолог, врач УЗД
Фроловская
Людмила Викторовна
Акушер-гинеколог, врач УЗД
Николаева
Марина Вячеславовна
Врач УЗД
Шуленина
Людмила Викторовна
Врач функциональной диагностики, врач УЗД
Бусуёк
Наталия Петровна
Уролог-андролог, нефролог, врач УЗД
Рентгенология
Кивасев
Станислав Александрович
Рентгенолог, замдиректора по лучевой диагностике
Басарболиев
Алексей Викторович
Рентгенолог
Мухин
Андрей Андреевич
Рентгенолог
Звездина
Дарья Максимовна
Рентгенолог
Андрианова
Вера Николаевна
Рентгенолог
Бунак
Марк Сергеевич
Рентгенолог
Масри
Амир Гази
Рентгенолог
Дубровин
Владислав Андреевич
Рентгенолог
Терапия
Горбачева
Елена Владимировна
Кардиолог, терапевт
Карданова
Ольга Дмитриевна
Кардиолог, терапевт (ведущий специалист)
Шашкова
Татьяна Валерьевна
Терапевт, кардиолог
Комиссаренко
Ирина Арсеньевна
Гастроэнтеролог, терапевт, кардиолог
Михейкина
Ирина Васильевна
Терапевт
Мирошникова
Регина Ринатовна
Терапевт
Физиотерапия
Филипенко
Марина Николаевна
Физиотерапевт
Кардиология
Горбачева
Елена Владимировна
Кардиолог, терапевт
Карданова
Ольга Дмитриевна
Кардиолог, терапевт (ведущий специалист)
Шашкова
Татьяна Валерьевна
Терапевт, кардиолог
Комиссаренко
Ирина Арсеньевна
Гастроэнтеролог, терапевт, кардиолог
Аудиология и слухопротезирование
Паукова
Марина Владимировна
Сурдолог-оториноларинголог
Колтышева
Екатерина Борисовна
Врач функциональной диагностики
Левина
Юлия Викторовна
Сурдолог-оториноларинголог
Неврология и мануальная терапия
Замерград
Максим Валерьевич
Невролог, консультант Центра головокружения и нарушения равновесия
Небожин
Александр Иванович
Мануальный терапевт, невролог
Екушева
Евгения Викторовна
Невролог-алголог
Толстенева
Александра Игоревна
Невролог, детский невролог
Новиков
Сергей Александрович
Невролог, руководитель Центра алгологии
Ильченко
Георгий Петрович
Травматолог-ортопед (вертебролог)
Лабораторные анализы
Черняева
Наталья Владимировна
Врач КЛД
Дерматология и трихология
Шуляк
Ирина Степановна
Дерматолог, трихолог, косметолог
Массаж
Ермуш
Станислав Геннадьевич
Массажист
Крашенинникова
Екатерина Михайловна
Детский массажист, врач ЛФК
Эндокринология
Бахтеева
Ирина Владимировна
Эндокринолог
Альфарадж
Анас
Эндокринолог
Аллергология-иммунология
Азарова
Эльвира Викторовна
Аллерголог-иммунолог
Стационар
Антоненко
Дмитрий Валерьевич
Анестезиолог-реаниматолог
Сагалович
Михаил Абрамович
Анестезиолог-реаниматолог
Ларченко
Евгений Владимирович
Анестезиолог-реаниматолог
Ильин
Владислав Валерьевич
Анестезиолог-реаниматолог
Кропачев
Александр Викторович
Анестезиолог-реаниматолог
Абрамкин
Николай Алексеевич
Анестезиолог-реаниматолог
Бычкова
Елена Владимировна
Анестезиолог-реаниматолог
Монастырев
Андрей Владимирович
Анестезиолог-реаниматолог
Флебология
Даньков
Дмитрий Васильевич
Консультация по поводу операции за 1р.
Косметология
Шуляк
Ирина Степановна
Дерматолог, трихолог, косметолог
Гепатология
Комиссаренко
Ирина Арсеньевна
Гастроэнтеролог, терапевт, кардиолог
Комкова
Эльвира Равиловна
Гастроэнтеролог
Титов
Валерий Викторович
Хирург, гастроэнтеролог
Гинекология
Душкина
Ирина Александровна
Акушер-гинеколог, гинеколог-эндокринолог
Горский
Сергей Леонидович
Ведущий хирург-гинеколог
Афанасьев
Максим Станиславович
Акушер-гинеколог, онкогинеколог
Баранова
Юлия Викторовна
Акушер-гинеколог, гинеколог-эндокринолог, врач УЗД
Фроловская
Людмила Викторовна
Акушер-гинеколог, врач УЗД
Проктология
Мормышев
Вячеслав Николаевич
Проктолог
Педиатрия
Поддо
Галина Николаевна
Психотерапевт (ведущий специалист)
Небожин
Александр Иванович
Мануальный терапевт, невролог
Харина
Дарья Всеволодовна
Оториноларинголог, фониатр
Маркина
Елена Александровна
Нефролог, руководитель Центра нефрологии
Строк
Ирина Викторовна
Педиатр, неонатолог
Фроловская
Людмила Викторовна
Акушер-гинеколог, врач УЗД
Толстенева
Александра Игоревна
Невролог, детский невролог
Цибиков
Илья Владимирович
Травматолог-ортопед
Криворотько
Михаил Сергеевич
Травматолог-ортопед
Азарова
Эльвира Викторовна
Аллерголог-иммунолог
Никитенко
Иван Евгеньевич
Консультация по поводу операции за 1р.
Эндоскопия
Мардачев
Олег Александрович
Эндоскопист
Хайдурова
Татьяна Константиновна
Эндоскопист
Центр травматологии и ортопедии
ЛОР (оториноларингология)
Боклин
Андрей Кузьмич
Оториноларинголог-хирург
Марковская
Наталья Геннадьевна
Оториноларинголог
Харина
Дарья Всеволодовна
Оториноларинголог, фониатр
Коршунова
Наталья Александровна
Оториноларинголог
Джафарова
Марьям Зауровна
Хирург-оториноларинголог
Бебчук
Герман Борисович
Оториноларинголог, хирург
Еловиков
Владислав Алексеевич
Оториноларинголог
Фациус
Елена Александровна
Оториноларинголог, сомнолог
Назарочкин
Юрий Валерианович
Оториноларинголог-хирург
Мельников
Александр Юзефович
Сомнолог
Гастроэнтерология
Комиссаренко
Ирина Арсеньевна
Гастроэнтеролог, терапевт, кардиолог
Комкова
Эльвира Равиловна
Гастроэнтеролог
Титов
Валерий Викторович
Хирург, гастроэнтеролог
Урология-андрология
Шарунов
Вячеслав Викторович
Уролог — андролог
Амосов
Никита Александрович
Уролог — андролог
Шакир
Фуад
Хирург-уролог, андролог
Бусуёк
Наталия Петровна
Уролог-андролог, нефролог, врач УЗД
Стоматология. Терапия
Терапия
Лукиных
Вероника Андреевна
Стоматолог-терапевт, стоматолог-хирург, детский стоматолог.
Хирургия
Кипарисов
Владислав Борисович
Хирург
Мещеряков
Виталий Львович
Хирург
Дубровина
Юлия Игоревна
Хирург
Евстратов
Роман Михайлович
Хирург, маммолог, онколог
Титов
Валерий Викторович
Хирург, гастроэнтеролог
Психотерапия
Поддо
Галина Николаевна
Психотерапевт (ведущий специалист)
Лукшина
Анна Александровна
Психотерапевт
Офтальмология
Миронкова
Елена Александровна
Офтальмолог
Баева
Алёна Витальевна
Центр головокружения и расстройств равновесия
Паукова
Марина Владимировна
Сурдолог-оториноларинголог
Замерград
Максим Валерьевич
Невролог, консультант Центра головокружения и нарушения равновесия
Колтышева
Екатерина Борисовна
Врач функциональной диагностики
Мельников
Олег Анатольевич
Отоневролог, руководитель Центра головокружения и нарушения равновесия
Травматология и ортопедия
Герасимов
Денис Олегович
Консультация по поводу операции за 1р.
Цибиков
Илья Владимирович
Травматолог-ортопед
Криворотько
Михаил Сергеевич
Травматолог-ортопед
Николаев
Антон Валерьевич
Травматолог-ортопед
Загородний
Николай Васильевич
Травматолог-ортопед
Ильченко
Георгий Петрович
Травматолог-ортопед (вертебролог)
Никитенко
Иван Евгеньевич
Консультация по поводу операции за 1р.
Кутепов
Илья Александрович
Травматолог-ортопед
Вахутина
Виктория Юрьевна
Консультация по поводу операции за 1р.
Кубашев
Александр Андреевич
Травматолог-ортопед
Омельченко
Константин Анатольевич
Травматолог-ортопед
Трихология
МРТ Ingenia 3.0T
Кивасев
Станислав Александрович
Рентгенолог, замдиректора по лучевой диагностике
Басарболиев
Алексей Викторович
Рентгенолог
Мухин
Андрей Андреевич
Рентгенолог
Звездина
Дарья Максимовна
Рентгенолог
Бунак
Марк Сергеевич
Рентгенолог
Масри
Амир Гази
Рентгенолог
Дубровин
Владислав Андреевич
Рентгенолог
Компьютерная томография (КТ)
Кивасев
Станислав Александрович
Рентгенолог, замдиректора по лучевой диагностике
Басарболиев
Алексей Викторович
Рентгенолог
Мухин
Андрей Андреевич
Рентгенолог
Звездина
Дарья Максимовна
Рентгенолог
Бунак
Марк Сергеевич
Рентгенолог
Масри
Амир Гази
Рентгенолог
Дубровин
Владислав Андреевич
Рентгенолог
Маммография
Кивасев
Станислав Александрович
Рентгенолог, замдиректора по лучевой диагностике
Денситометрия
Кивасев
Станислав Александрович
Рентгенолог, замдиректора по лучевой диагностике
Басарболиев
Алексей Викторович
Рентгенолог
Мухин
Андрей Андреевич
Рентгенолог
Звездина
Дарья Максимовна
Рентгенолог
Нефрология
Маркина
Елена Александровна
Нефролог, руководитель Центра нефрологии
Бусуёк
Наталия Петровна
Уролог-андролог, нефролог, врач УЗД
Центр нефрологии ГУТА КЛИНИК
Детская стоматология
Лукиных
Вероника Андреевна
Стоматолог-терапевт, стоматолог-хирург, детский стоматолог.
Стоматология. Хирургия
Кулиш
Александр Александрович
Стоматолог-хирург, имплантолог
Лукиных
Вероника Андреевна
Стоматолог-терапевт, стоматолог-хирург, детский стоматолог.
Стоматология. Ортопедия
Богословский
Владимир Александрович
Стоматолог-ортопед, гнатолог
Сбикин
Антон Юрьевич
Стоматолог-ортопед, гнатолог
Диагностика COVID-19
Маммология
Евстратов
Роман Михайлович
Хирург, маммолог, онколог
Межецкий
Эдуард Петрович
Консультация по поводу операции за 1р.
Online-консультация врача от 2 200 ₽
Паукова
Марина Владимировна
Сурдолог-оториноларинголог
Душкина
Ирина Александровна
Акушер-гинеколог, гинеколог-эндокринолог
Карданова
Ольга Дмитриевна
Кардиолог, терапевт (ведущий специалист)
Марковская
Наталья Геннадьевна
Оториноларинголог
Шашкова
Татьяна Валерьевна
Терапевт, кардиолог
Поддо
Галина Николаевна
Психотерапевт (ведущий специалист)
Комиссаренко
Ирина Арсеньевна
Гастроэнтеролог, терапевт, кардиолог
Харина
Дарья Всеволодовна
Оториноларинголог, фониатр
Маркина
Елена Александровна
Нефролог, руководитель Центра нефрологии
Бахтеева
Ирина Владимировна
Эндокринолог
Строк
Ирина Викторовна
Педиатр, неонатолог
Баранова
Юлия Викторовна
Акушер-гинеколог, гинеколог-эндокринолог, врач УЗД
Коршунова
Наталья Александровна
Оториноларинголог
Герасимов
Денис Олегович
Консультация по поводу операции за 1р.
Толстенева
Александра Игоревна
Невролог, детский невролог
Комкова
Эльвира Равиловна
Гастроэнтеролог
Даньков
Дмитрий Васильевич
Консультация по поводу операции за 1р.
Шуляк
Ирина Степановна
Дерматолог, трихолог, косметолог
Амосов
Никита Александрович
Уролог — андролог
Филатова
Екатерина Евгеньевна
Ревматолог
Депозитная система
Служба помощи на дому
Медицинские справки
Стоматология. Имплантология
Имплантология
Кулиш
Александр Александрович
Стоматолог-хирург, имплантолог
МРТ открытого типа
Кивасев
Станислав Александрович
Рентгенолог, замдиректора по лучевой диагностике
Басарболиев
Алексей Викторович
Рентгенолог
Мухин
Андрей Андреевич
Рентгенолог
Звездина
Дарья Максимовна
Рентгенолог
Бунак
Марк Сергеевич
Рентгенолог
Масри
Амир Гази
Рентгенолог
Дубровин
Владислав Андреевич
Рентгенолог
Центр маммологии
Стоматология. Ортодонтия
Ортодонтия
Шафоростова
Екатерина Васильевна
Стоматолог-ортодонт
Ревматология
Ушакова
Мария Анатольевна
Ревматолог
Старовойтова
Майя Николаевна
Ревматолог
Филатова
Екатерина Евгеньевна
Ревматолог
Вакцинация от COVID-19
Центр алгологии
Функциональная диагностика
Дневной стационар
Ультратонкие виниры (E-max) по мировым стандартам качества
Стоматология: специальные предложения
Элайнеры 3D Smile – невидимое исправление прикуса
Брекет-системы Damon – «золотой стандарт» ортодонтии
Имплантация зубов системами Astra Tech и Osstem
Восстановление и протезирование зубов
Информация о работе ГУТА КЛИНИК в системе ОМС
Центр медицины сна
Фациус
Елена Александровна
Оториноларинголог, сомнолог
Мельников
Александр Юзефович
Сомнолог
Есть ли у меня инфекция носовых пазух или бронхит?
Определить, есть ли у вас инфекция носовых пазух или бронхит, не всегда так просто, как вы думаете. Эти два состояния имеют несколько общих симптомов, и оба, как правило, начинаются как обычная простуда. На самом деле инфекция пазухи, также известная как синусит, возникает, когда простуда поражает полые кости под глазами, щеками и лбом, также известные как ваши пазухи. Бронхит возникает, когда холод мигрирует к груди, вызывая отек и раздражение бронхов, по которым воздух попадает в легкие.
Эти два состояния имеют несколько общих симптомов, и оба, как правило, начинаются как обычная простуда. На самом деле инфекция пазухи, также известная как синусит, возникает, когда простуда поражает полые кости под глазами, щеками и лбом, также известные как ваши пазухи. Бронхит возникает, когда холод мигрирует к груди, вызывая отек и раздражение бронхов, по которым воздух попадает в легкие.
Симптомы инфекции носовых пазух
Первичные симптомы инфекции носовых пазух можно принять за обычную простуду, включая заложенность носа и снижение обоняния и вкуса. Однако другие симптомы, такие как боль или давление вокруг носовых пазух, боль в зубах и густая желтая или зеленая слизь, указывают на то, что простуда перешла в инфекцию носовых пазух. Кроме того, симптомы простуды, которые длятся дольше недели, могут быть признаком синусита. Другие симптомы, связанные с синусовой инфекцией, включают:
- Головная боль
- Усталость
- Лихорадка
- Больные зубы или челюсть
- Ушное давление
- Неприятный запах изо рта
- Постназальная капельница
- Кашель с выделением мокроты или кашель, усиливающийся ночью
Симптомы бронхита
Существует два типа бронхита: острый и хронический.
Острый бронхит возникает в течение определенного периода времени до разрешения и связан с простудой. Наиболее распространенными симптомами, указывающими на то, что простуда поселилась в груди и переросла в острый бронхит, являются кашель, который длится от 10 до 20 дней, а также кашель с выделением зеленой, желтой или прозрачной слизи.
Хронический бронхит считается разновидностью хронической обструктивной болезни легких (ХОБЛ) и не вызывается простудой. Вместо этого хроническая форма бронхита представляет собой длительное состояние, при котором воспаленные бронхи производят много слизи. Это приводит к кашлю, а также затруднению поступления и выхода воздуха из легких.
Лечение синусита и бронхита
Инфекцию носовых пазух можно лечить в домашних условиях комбинацией лекарств, таких как антигистаминные препараты, назальные спреи с противоотечными средствами, назальные кортикостероидные спреи и промывания носа солевым раствором. Все эти методы могут помочь справиться с воспалением и отеком, которые возникают в носовых ходах и отверстиях пазух из-за инфекции пазухи.
Все эти методы могут помочь справиться с воспалением и отеком, которые возникают в носовых ходах и отверстиях пазух из-за инфекции пазухи.
Тем не менее, местные назальные деконгестанты следует использовать только в течение трех или четырех дней, так как чрезмерное использование может привести к зависимости. Аналогичным образом безрецептурные назальные деконгестанты и антигистаминные препараты могут содержать осушающие агенты, которые могут сгущать слизь, и их следует использовать экономно и с осторожностью, чтобы не вызвать дополнительную заложенность носа.
Домашние средства от бронхита включают увеличение количества потребляемой жидкости и использование увлажнителя с прохладным туманом. Употребление большего количества жидкости может помочь разжижить слизь в легких. Использование увлажнителя может успокоить раздраженные дыхательные пути.
Наиболее распространенными лекарствами, которые могут помочь при бронхите, являются бронходилататоры и противоотечные средства.
Бронходилататоры могут облегчить состояние, открыв узкие проходы для воздуха в легких. Если вы испытываете свистящее дыхание, врач может назначить вам его. Противоотечные средства могут облегчить некоторые симптомы, связанные с бронхитом. Поскольку бронхит обычно вызывается вирусом, антибиотики при его лечении бесполезны.
Когда обращаться за медицинской помощью
Большинство инфекций носовых пазух проходят сами по себе. По данным Гарвардской медицинской школы, около 85% случаев синусита проходят без применения антибиотиков. Как вы можете знать, что ваша инфекция пазухи попадает в 15%, которые нуждаются в медицинском вмешательстве?
Обратитесь за медицинской помощью, если вы испытываете густые, красочные выделения из носа или давление и боль в лице в течение как минимум 10 дней, или если ваши симптомы улучшаются, а затем ухудшаются, независимо от периода времени. Осложнения от инфекции носовых пазух встречаются редко, но если они все же возникают, то являются серьезными, включая инфекции головного мозга или абсцессы.
Вам следует немедленно обратиться за медицинской помощью, если вы испытываете:
- лихорадку выше 102 F
- внезапная и сильная боль в лице или голове
- двоение в глазах или проблемы со зрением
- путаница или проблемы с ясным мышлением
- ригидность шеи
- одышка
Это могут быть предупреждающие признаки более серьезного заболевания, например менингита.
Подобно инфекции носовых пазух, бронхит обычно не требует визита к врачу. Однако, если у вас температура выше 100,4 F, кашель, который не проходит через 7–10 дней, или необъяснимая потеря веса в сочетании с бронхитом, важно обратиться к врачу, поскольку у вас может быть пневмония. Также пора обратиться за неотложной помощью, если вы испытываете боль в груди или затрудненное дыхание при кашле, если вы кашляете кровью или если у вас лающий кашель, из-за которого вам трудно говорить или глотать. Кроме того, возраст играет важную роль в поиске лечения бронхита. Если вам 75 лет или больше, и у вас кашель, который не проходит, даже если у вас нет других симптомов, рекомендуется обратиться к врачу.
Если вам 75 лет или больше, и у вас кашель, который не проходит, даже если у вас нет других симптомов, рекомендуется обратиться к врачу.
Профилактика инфекций носовых пазух и бронхита
Лучший способ предотвратить инфекции носовых пазух и бронхит — регулярно мыть руки и стараться минимизировать контакты с простуженными людьми.
Если у вас аллергия, постарайтесь хорошо справляться с этими симптомами и по возможности избегать контакта с аллергенами. Оба могут снизить риск развития синусовой инфекции. Это включает в себя избегание сигаретного дыма и других загрязнителей воздуха, которые могут вызывать раздражение и воспаление легких и носовых ходов.
Наконец, регулярное использование увлажнителя делает воздух влажным и может помочь предотвратить синусит. Однако очень важно регулярно чистить увлажнитель, чтобы убедиться, что в нем нет плесени.
Имеются некоторые свидетельства того, что ежегодная прививка от гриппа может снизить ваши шансы заболеть бронхитом, поскольку было доказано, что вирусы гриппа являются серьезной причиной бронхита. Кроме того, избегание холодных и влажных помещений может снизить риск развития бронхита.
Кроме того, избегание холодных и влажных помещений может снизить риск развития бронхита.
В Columbia Allergy мы являемся экспертами в лечении астмы или аллергии. Наши поставщики готовы помочь с подходом, ориентированным на пациента. Свяжитесь с нами в любом из наших удобных мест в Калифорнии, Орегоне, Айдахо или Вашингтоне, чтобы узнать больше о том, как мы можем помочь с вашими уникальными проблемами и целями.
Синусит, бронхит, острая астма Приступы: Atrium Health Navicent Неотложная помощь, учреждение Atrium Health Navicent The Medical Center
Дыхание является необходимой функцией для жизни; хорошо дышать необходимо для комфорта и хорошего самочувствия. В напряженной повседневной жизни, которую мы все ведем, иногда возникает тенденция выдавать респираторные заболевания за «просто простуду» или «просто аллергию» . Игнорирование симптомов, которые должны сказать нам, что мы, возможно, страдаем от синусита, бронхита или острого приступа астмы могут быть опасны и вредны для окружающих, поскольку некоторые из этих состояний являются заразными.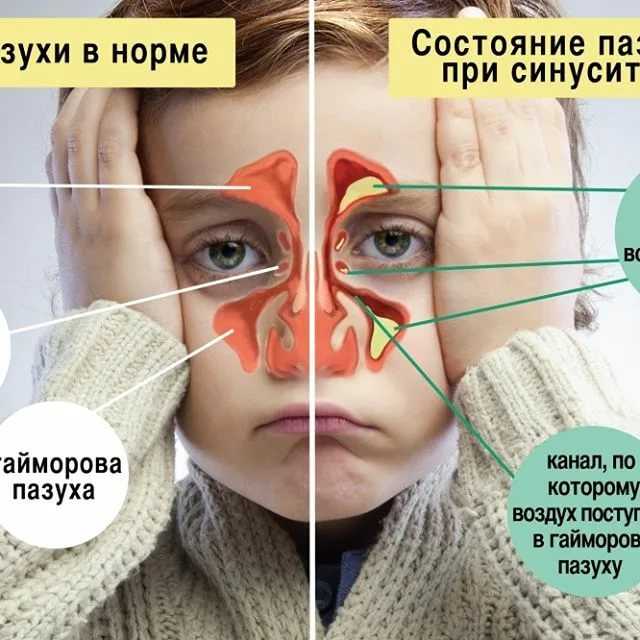 Синусит, бронхит и острые приступы астмы являются связанными проблемами, но остаются отдельными с медицинской точки зрения, что является одной из причин обращения за профессиональной помощью для ранней диагностики и соответствующего лечения.
Синусит, бронхит и острые приступы астмы являются связанными проблемами, но остаются отдельными с медицинской точки зрения, что является одной из причин обращения за профессиональной помощью для ранней диагностики и соответствующего лечения.
Синусит
Синусит — это медицинский термин, обозначающий опухание или воспаление тканей, выстилающих пазухи. Пространство в пазухах обычно содержит только воздух, но при наличии воспаления оно может заполняться жидкостью. Это обеспечивает отличное место для размножения микробов и инфекций.
Симптомы синусита могут включать:
- Боль или давление в области носа и глаз
- Повышенная температура
- Головная боль
- Заложенность носовых ходов
- Кашель
Простуда часто является началом синусита. Когда возникает воспаление и закупорка синусита, правильное лечение зависит от того, какой из четырех типов/уровней состояния присутствует. Соответствующее лечение дает множество преимуществ, как с точки зрения немедленного комфорта, так и с точки зрения здоровья носовых пазух в будущем. Результаты надлежащего ухода включают:
Результаты надлежащего ухода включают:
- Очищение пазух и носовых ходов
- Снятие давления и боли в области пазух
- Устранение инфекции
- Предотвращение рубцевания тканей и необратимого повреждения тканей
Острый бронхит
Многие люди на собственном опыте убедились, что синусит может привести к бронхиту, так как эти две проблемы связаны с одними и теми же микробами. Бронхиальное заболевание включает воспаление слизистой оболочки в бронхиальных проходах или дыхательных путях. Бронхит протекает в двух формах: острой и хронической. Из этих двух случаев хронический может быть более серьезным, обычно длящимся несколько месяцев в последующие годы. Менее опасный и более короткий острый бронхит требует неотложной помощи в любое время года и обычно может быть успешно вылечен в течение нескольких недель.
Симптомы острого бронхита могут включать:
- Легкую лихорадку
- Свистящее дыхание
- Усталость
- Одышка
- Сухой кашель
- Стеснение в груди
Люди с острым бронхитом должны воздерживаться от общественных контактов, таких как школа или работа, в течение нескольких дней, поскольку их состояние считается заразным. Лекарства, отпускаемые без рецепта, могут помочь облегчить симптомы в этот период, но для постановки диагноза и получения более эффективных лекарств может потребоваться посещение неотложной помощи.
Лекарства, отпускаемые без рецепта, могут помочь облегчить симптомы в этот период, но для постановки диагноза и получения более эффективных лекарств может потребоваться посещение неотложной помощи.
Хронический бронхит
Хронический бронхит является более серьезным заболеванием и требует профессионального лечения. Чаще встречается у курильщиков, его симптомы включают:
- Одышку
- Повышенная утомляемость
- Усиливающийся кашель с выделением зелено-желтой слизи
- Стеснение или боль в груди
- Отек нижних конечностей
При этой хронической форме заболевания легкие и дыхательные пути всегда воспалены и легче инфицируются. Немедленное и постоянное лечение необходимо для поддержания контроля над состоянием, которое может иметь серьезные долгосрочные последствия.
Астма
Другим хроническим респираторным заболеванием, часто требующим неотложной помощи, является астма. Частая одышка или просто свистящие хрипы или свист в грудной клетке в сочетании с дыханием могут быть признаком этого серьезного заболевания. Астма вызывает воспаление бронхов, маршрута, по которому воздух поступает в легкие и выходит из них, таким образом ограничивая объем воздуха, входящего или выходящего при каждом вдохе.
Астма вызывает воспаление бронхов, маршрута, по которому воздух поступает в легкие и выходит из них, таким образом ограничивая объем воздуха, входящего или выходящего при каждом вдохе.
Астма может быть вызвана разными причинами. Аллергические реакции на переносимые по воздуху частицы являются частым источником приступов астмы. Загрязняющие вещества, такие как химические вещества в воздухе, часто вызывают астму на рабочих местах. Состояние многих астматиков усугубляется физическими упражнениями. Независимо от того, что вызывает приступ, симптомы остаются теми же, в том числе:
- Свистящие хрипы
- Стеснение в груди
- Одышка
Ограничение возможности дышать является источником сильного стресса как для самого пациента, так и для его семьи и друзей, которые наблюдают за трудностями дыхания. Доступные в настоящее время разнообразные эффективные лекарства и дыхательные устройства принесли некоторое облегчение астматикам, но астма остается серьезным респираторным заболеванием.
Приступы могут возникнуть внезапно и быстро стать опасными для жизни. Любой человек, страдающий астмой, всегда должен быть готов к чрезвычайной ситуации. Друзья и семья должны знать, какие меры следует предпринять в случае, если вы не можете помочь себе сами. Следует отметить местонахождение пунктов неотложной помощи, чтобы не возникало задержек с обращением за неотложной помощью.
Прислушиваясь к своему дыханию
Наше дыхание позволяет нам жить; правильное дыхание позволяет нам хорошо жить. Умение слушать свое тело через симптомы, которые оно нам представляет, является важной частью картины хорошего здоровья. Все проблемы с дыханием, которые мы обсуждали здесь, в той или иной степени влияют на нашу жизнь, и соответствующие и своевременные ответы на наши симптомы можно найти в отделении неотложной помощи. Это простуда? В качестве альтернативы, это что-то большее, например синусит, бронхит или острый приступ астмы? Своевременное обращение за неотложной помощью может ускорить выздоровление и предотвратить более серьезное влияние на вашу способность дышать.
Что такое застой в груди? Причины, симптомы, лечение
Полное выздоровление от затяжных симптомов простуды или гриппа, таких как кашель, может занять до месяца. 1
Что такое заложенность грудной клетки?
Застой в грудной клетке Скопление слизи в легких и нижних дыхательных путях (бронхах). Обычно сопровождается влажным продуктивным кашлем с выделением густой мокроты. Заложенность грудной клетки может привести к тому, что вы услышите или почувствуете хрипы или потрескивания при вдохе и выдохе.
Что вызывает заложенность грудной клетки?
Заражение вирусом простуды или гриппа является одной из наиболее частых причин гиперемии грудной клетки и происходит, когда инфекция распространяется из верхних дыхательных путей – носовых ходов, пазух и горла – в нижние дыхательные пути – дыхательные трубки (бронхи) и легкие.
Ваше тело пытается удалить болезнетворные микроорганизмы, вырабатывая слизь , чтобы уловить их и не дать им достичь клеток, которые выстилают ваши легкие и дыхательные пути. Затем подметающее действие крошечных волосовидных частиц, которые выстилают ваши нижние дыхательные пути, называемые ресничками, помогает перемещать слизь вместе с раздражителем вверх и из ваших легких и дыхательных путей. Присутствие слизи также вызывает срабатывание нервных сенсоров, которые вызывают кашель, что также способствует удалению избыточной слизи — влажному грудному кашлю.
Затем подметающее действие крошечных волосовидных частиц, которые выстилают ваши нижние дыхательные пути, называемые ресничками, помогает перемещать слизь вместе с раздражителем вверх и из ваших легких и дыхательных путей. Присутствие слизи также вызывает срабатывание нервных сенсоров, которые вызывают кашель, что также способствует удалению избыточной слизи — влажному грудному кашлю.
Если заложенность грудной клетки началась из-за простуды, она может сопровождаться заложенностью носа, болью в горле и чиханием. Если у вас грипп, заложенность грудной клетки может сопровождаться типичными симптомами гриппа, такими как головная боль, ломота в теле, усталость и лихорадка, которые обычно проходят через первые 3-4 дня и могут предшествовать кашлю. 2
Лечение застойных явлений в грудной клетке
Продукты Vicks не могут вылечить простуду или грипп, но они могут облегчить симптомы застойных явлений в грудной клетке , чтобы вы могли чувствовать себя лучше, пока ваше тело выздоравливает от вируса простуды или гриппа. Когда у вас есть симптомы застоя в груди, скопление слизи в легких может стать очень густым и густым. В результате может быть трудно вывести его из легких при кашле. Отхаркивающие средства, такие как гвайфенезин, устраняют заложенность в груди, разжижая слизь и облегчая отхаркивание и отхаркивание.
Когда у вас есть симптомы застоя в груди, скопление слизи в легких может стать очень густым и густым. В результате может быть трудно вывести его из легких при кашле. Отхаркивающие средства, такие как гвайфенезин, устраняют заложенность в груди, разжижая слизь и облегчая отхаркивание и отхаркивание.
Заложенность грудной клетки вследствие простуды или гриппа может сопровождаться как влажным грудным кашлем для удаления слизи, так и сухим, непродуктивным кашлем; Вот почему некоторые лекарства от простуды и гриппа содержат отхаркивающее средство для разжижения слизи при влажном кашле, а также средство от кашля для уменьшения сухого кашля из-за гиперчувствительности дыхательных путей.
DayQuil SEVERE
DayQuil SEVERE содержит максимальное количество ингредиентов, борющихся с симптомами, таких как гвайфенезин, для облегчения самых тяжелых симптомов простуды. Помимо заложенности в груди, DayQuil SEVERE также снижает лихорадку и незначительные боли, а также облегчает заложенность носа, давление в пазухах и кашель. Он также выпускается в форме LiquiCaps™.
Он также выпускается в форме LiquiCaps™.
Sinex LiquiCaps™
Иногда простуда или грипп могут сопровождаться симптомами, связанными с носовыми пазухами, наряду с заложенностью грудной клетки, такими как давление в носовых пазухах, головная боль и боль. Капсулы Sinex SEVER All-in-One Sinus + Mucus LiquiCaps™ содержат гвайфенезин, уменьшающий заложенность в груди, а также ацетаминофен (обезболивающее/жаропонижающее средство) и фенилэфрин гидрохлорид (назальное противозастойное средство).
Как предотвратить заражение и распространение вирусов, вызывающих заложенность грудной клетки
Первый шаг к предотвращению застойных явлений в грудной клетке — предотвратить простуду и грипп, которые к ней приводят, а лучший способ сделать это — создать и поддерживать свой иммунитет система.
- Соблюдайте здоровую диету с большим количеством богатых питательными веществами свежих фруктов и овощей. Эти продукты содержат необходимые витамины и минералы, необходимые вашей иммунной системе, чтобы оставаться в отличной форме для борьбы с простудой и гриппом.
- Получите 7-8 часов качественного сна каждую ночь. Сон — это когда ваше тело восстанавливается и восстанавливается после прошедшего дня и готовится к предстоящему дню. 4
- Тренируйте легкие . Сердечно-сосудистые упражнения тонизируют ваши дыхательные мышцы, увеличивают объем легких и поддерживают вашу иммунную функцию. 5 Американская ассоциация легких рекомендует 30 минут умеренной активности, такой как быстрая ходьба, езда на велосипеде, работа в саду или энергичная уборка дома 5 дней в неделю. 6 Кроме того, это отличный способ…
- Уменьшить стресс . 7 Просто сказать, что вам нужно уменьшить стресс, может быть источником стресса, верно? Мы согласны. Итак, почему бы не использовать шаг 4, здоровую программу упражнений, чтобы вычеркнуть этот пункт из своего списка заботы о себе?
Наряду с поддержкой иммунной системы, лучший способ избежать застойных явлений в грудной клетке — не подвергать иммунную систему испытаниям, уменьшая воздействие микробов простуды и гриппа.
Следующие простые правила гигиены могут снизить ваши шансы заразиться простудой или гриппом и заразить окружающих. Важно помнить, что ваша инфекция может быть заразной (способной передаваться другим) как до, так и после появления симптомов. 8
- Мойте руки :
Простуда и грипп передаются при тесном контакте между людьми и при прикосновении к поверхностям, с которыми контактировал инфицированный человек, а затем перенос микробов на ваше тело при прикосновении к глазам, носу или рту. Вы можете свести к минимуму воздействие микробов, часто мойте руки в течение дня. Центры по контролю и профилактике заболеваний рекомендуют мыть руки водой с мылом не менее 20 секунд. 9 Если у вас нет доступа к мылу и воде, лучше всего использовать дезинфицирующее средство для рук на спиртовой основе. - Физическое дистанцирование :
Центры по контролю и профилактике заболеваний (CDC) рекомендуют держаться на расстоянии не менее 6 футов от других людей как один из лучших способов замедлить распространение респираторных заболеваний. 9
9 - Не прикасайтесь к лицу :
Особенно ваши глаза, нос и рот, которые содержат точки легкого доступа для вирусов, чтобы проникнуть в ваше тело. Это стоит усилий, и с практикой это может стать второй натурой. - Прикройтесь от кашля :
Микробы легко распространяются в воздухе при кашле. Чтобы удержать микробы от кашля, кашляйте в салфетку или в локоть, но не в руки, где они могут распространяться через прикосновение. - Избегайте совместного использования посуды и чашек :
Это касается столовых приборов, стаканов и бутылок с водой, а также предметов личной гигиены, таких как бальзам для губ, косметика и т. д.
7 признаков того, что у вас может быть инфекция носовых пазух
3 сентября 2021 г.
7 признаков, указывающих на инфекцию носовых пазух
Инфекция носовых пазух возникает, когда ткани, выстилающие носовые пазухи, воспаляются, опухают и инфицируются. Инфекция пазухи, также известная как синусит, имеет многие из тех же симптомов, что и обычная простуда и COVID-19, поэтому вам трудно определить, следует ли вам лечить свое состояние дома или обратиться к врачу.
Инфекция пазухи, также известная как синусит, имеет многие из тех же симптомов, что и обычная простуда и COVID-19, поэтому вам трудно определить, следует ли вам лечить свое состояние дома или обратиться к врачу.
Лорен Детлефс, PA-C, помощник врача Healthcare Associates, расположенного в МакКинни, объясняет: «Острый синусит обычно вызывается простудой или аллергией и проходит сам по себе. Пазухи также могут быть заражены бактериями, что приводит к бактериальному синуситу, который требует лечения. Грибковые инфекции также могут привести к синуситу».
На что похожа инфекция носовых пазух и каковы симптомы инфекции носовых пазух? Продолжайте читать, чтобы узнать больше о том, как определить, есть ли у вас инфекция носовых пазух, и об эффективных методах лечения.
7 основных признаков инфекции носовых пазух
1. Выделения из носа
Выделения из носа представляют собой желтую, зеленую или мутную слизь, которая выходит из носа и заставляет вас часто сморкаться. Эта слизь стекает в носовые ходы из инфицированных пазух. Другими распространенными потенциальными причинами выделений из носа являются простуда, аллергия и грипп.
Эта слизь стекает в носовые ходы из инфицированных пазух. Другими распространенными потенциальными причинами выделений из носа являются простуда, аллергия и грипп.
2. Постназальное затекание
Постназальное затекание – выделения из носа, стекающие по задней стенке глотки, а не из носа, вызывающие ощущение зуда или першения в горле, которые заставляют вас постоянно кашлять, сглатывать или прочищать горло. . Постназальный синдром также может вызывать боль в горле и хриплый голос.
3. Заложенность носа
Воспаление и отек носовых ходов могут привести к их сужению, что затрудняет дыхание. Заложенность носа, также известная как «заложенность носа», может повлиять на ваше обоняние и вкус и затруднить вам комфортный сон в течение всей ночи.
4. Головная боль при пазухах
Головные боли при пазухах вызваны отеком и давлением, связанным с инфицированными пазухами. Эти головные боли обычно присутствуют в вашем лбу, бровях, щеках и вокруг ваших глаз. Вы также можете почувствовать пульсацию в этих областях, а также боль в ушах и в верхних зубах и челюсти.
Вы также можете почувствовать пульсацию в этих областях, а также боль в ушах и в верхних зубах и челюсти.
5. Кашель
Кашель во время синусита в основном вызывается постназальным затеканием, часто сопровождающимся сильным раздражением горла. Кашель, связанный с инфекцией носовых пазух, обычно влажный и постоянный, и может першить горло. Возможно, вы не сможете остановить кашель, несмотря на то, что пьете жидкости или лежите — последнее может усугубить ситуацию.
6. Неприятный запах изо рта
Слизь из инфицированных пазух, стекающая по задней стенке горла, имеет неприятный запах, который может сделать ваше дыхание неприятным. Ваша слюна также может быть похожей на слизь и быть более густой, чем обычно.
7. Усталость
Инфекция носовых пазух может вызвать у вас чувство усталости из-за того, что ваше тело работает усерднее, чем обычно, чтобы бороться с болезнью. Другие факторы, способствующие усталости во время синусита, включают лишение сна, затрудненное дыхание и головную боль.
Симптомы инфекции носовых пазух в сравнении с COVID
COVID-19 имеет многие из тех же симптомов, что и инфекция носовых пазух, что затрудняет определение того, есть ли у вас инфекция носовых пазух или COVID.
COVID-19 — это респираторное заболевание, вызываемое инфекционным вирусом, а инфекция носовых пазух возникает в результате воспаления носовых ходов. COVID-19 также имеет гораздо больше симптомов, чем инфекция носовых пазух.
Дополнительные симптомы COVID-19 включают:
- Лихорадка и озноб
- Боли в теле
- Голубоватый оттенок губ и лица
- Потеря обоняния и/или вкуса без заложенности носа
- Розовый глаз, характеризующийся раздражением, покраснением и зудом глаз; опухшие глаза; выделения из глаз; чувствительность к свету
- Желудочно-кишечные расстройства (например, вздутие живота, запор, диарея, тошнота, боль в животе и спазмы)
- Боль в груди
COVID-19 вызывает сухой кашель без мокроты , в то время как инфекция носовых пазух вызывает влажный кашель со слизью. COVID-19и синусовая инфекция может вызывать одышку, хотя при синусовой инфекции этот симптом обычно присутствует только в тяжелых случаях.
COVID-19и синусовая инфекция может вызывать одышку, хотя при синусовой инфекции этот симптом обычно присутствует только в тяжелых случаях.
Боль, вызванная инфекцией носовых пазух, обычно ощущается в голове, например, по щекам, бровям и лбу. Напротив, COVID-19 вызывает боли во всем теле, боль в груди и широкий спектр желудочно-кишечных проблем.
«COVID-19 — более тяжелая форма инфекции. Синусит обычно более локализован в полостях пазух носа и на лице, где COVID-19респираторный вирус, поражающий все верхние дыхательные пути. Инфекции COVID могут вызывать очень высокую температуру, сильные боли в теле, сухой кашель, боль в груди, одышку, потерю вкуса и/или обоняния, озноб и желудочно-кишечные расстройства», — объясняет Детлефс различия между ними.
Случаи острого синусита обычно длятся менее четырех недель, в то время как хронический синусит длится не менее 12 недель или дольше и часто рецидивирует. Симптомы COVID-19 обычно появляются в течение двух-четырнадцати дней после контакта с вирусом и исчезают в течение двух недель.
Если вы не уверены, есть ли у вас инфекция носовых пазух или COVID-19, обратитесь к врачу для постановки правильного диагноза.
«Инфекции пазух можно диагностировать на основании тщательного медицинского осмотра, при котором пазухи исследуются на наличие воспаления. Также берутся жизненно важные органы для определения температуры, пульса, артериального давления и насыщения кислородом. Рентген грудной клетки может быть выполнен, чтобы исключить пневмонию или бронхит, если присутствует кашель. При хронических инфекциях носовых пазух более 4 недель может быть назначена компьютерная томография», — говорит Детлефс.
Ваш врач может провести медицинский осмотр, чтобы проверить ваши носовые пазухи на предмет воспаления и отека, а также проверить ваши легкие, температуру тела, частоту сердечных сокращений и уровень кислорода, чтобы определить, есть ли у вас COVID-19. Ваш врач также может провести тест на COVID и более подробно рассказать вам о симптомах синусовой инфекции по сравнению с COVID.
Как лечить синусит в домашних условиях
Вы можете эффективно лечить синусит дома с помощью безрецептурных (OTC) лекарств или одного или нескольких домашних средств.
Детлефс рекомендует: «Пейте много воды, используйте паровой массаж Vick’s для груди и ступней, отдыхайте, спите и пользуйтесь увлажнителем воздуха. Одна вещь, которую я люблю делать, когда моя семья болеет, — это кипятить воду на плите и растопить в ней пар Вика. Затем разлейте раствор по формочкам для льда и заморозьте. Добавьте 1-2 кубика льда на дно душа».
Безрецептурные препараты, которые могут облегчить симптомы инфекции носовых пазух, включают:
- Противозастойные спреи для носа помогают уменьшить отек в носовых ходах, способствуя дренажному оттоку из пазух. Это лечение инфекции носовых пазух следует использовать только в течение трех-четырех дней, чтобы снизить риск рецидива заложенности носа.
- Назальные кортикостероидные спреи помогают уменьшить отек и воспаление носовых ходов, не вызывая заложенности носа.
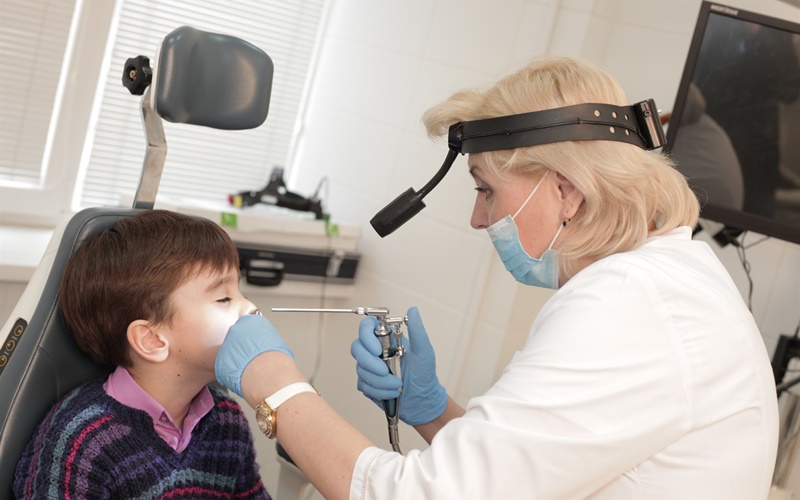
- Антигистаминные препараты остаются особенно полезными для тех, у кого носовые проходы воспаляются и опухают из-за сезонной аллергии .
- Назальные промывания и полоскания солевым раствором помогают удалить слизь из носовых ходов, облегчая дыхание.
Ваш врач может также назначить антибиотики, если лекарства, отпускаемые без рецепта, не облегчают ваши симптомы в течение 7–10 дней. Антибиотики обычно назначают только в качестве крайней меры при инфекциях носовых пазух из-за риска чрезмерного использования, которое может привести к другим трудноизлечимым инфекциям.
Домашние средства от инфекций носовых пазух включают:
- Употребление большого количества воды, которая помогает выводить токсины и бактерии из организма, облегчая симптомы болезни.
- Употребление антибактериальных продуктов, которые помогают уменьшить воспаление, включая сырой мед, имбирь, чеснок, куркуму и перец чили.
- Использование эфирных масел, таких как эвкалиптовое, мятное и чайное дерево, может помочь открыть носовые пазухи и улучшить дренажный поток.
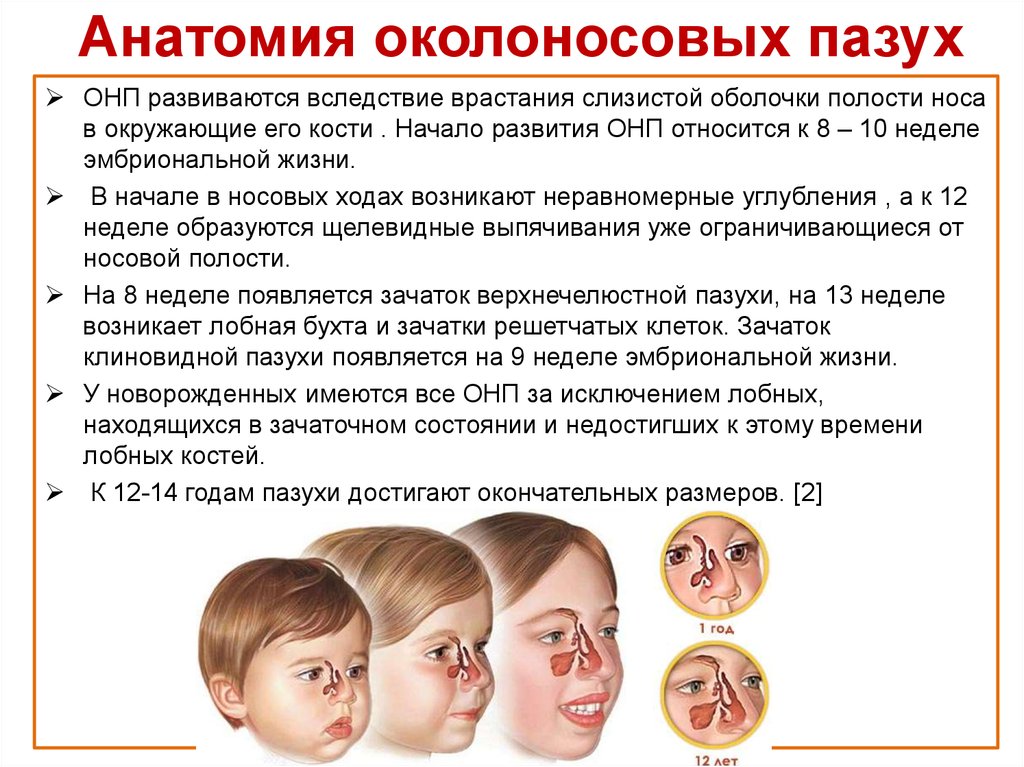
- Использование увлажнителя воздуха в спальне во время сна, что может уменьшить заложенность носа в ночное время.
- Применение теплого компресса к лицу может помочь уменьшить связанную с носовыми пазухами боль в щеках, челюсти и лбу.
Ваш врач также может дать вам практические советы по избавлению от синусита в домашних условиях.
Детлефс добавляет: «Большинство случаев синусита можно лечить безрецептурными средствами. При подозрении на бактериальную инфекцию пациенту назначают антибиотик. В зависимости от степени симптомов и воспаления иногда можно использовать стероид в виде таблеток или инъекций. Также могут быть назначены лекарства от кашля и противоотечные средства, если лекарства, отпускаемые без рецепта, не работают должным образом».
Когда пора обратиться к врачу
Запишитесь на прием к врачу, если вы испытываете симптомы инфекции носовых пазух, такие как лихорадка, боль в лице, заложенность носа или выделения из носа, которые длятся более десяти дней или продолжают повторяться.
Детлефс говорит, что вам следует обратиться к врачу, «если выделения из носа изменились с прозрачных на густые и желтые. Если лихорадка резко повышается и сохраняется более 24-48 часов или симптомы не лечатся безрецептурными препаратами».
Лихорадка представляет собой редкий симптом инфекции носовых пазух, указывающий на наличие другого заболевания или основного состояния. Ваш врач может провести оценку и необходимые анализы для выявления и лечения основной причины ваших симптомов.
Проверено на медицинскую точность
3 сентября 2021 г.
Лорен Детлефс, PA-C
Лорен Детлефс, штат Пенсильвания, ассистент врача в Healthcare Associates of Texas. Лорен нравится узнавать и интегрировать естественную сторону медицины и традиционных практик. Она увлечена здоровьем, профилактикой, неотложной помощью и лечением хронических заболеваний. Лорен верит в необходимость ставить пациентов на первое место и сотрудничать с пациентами, чтобы помочь им достичь своих целей в области здравоохранения.
Лорен верит в необходимость ставить пациентов на первое место и сотрудничать с пациентами, чтобы помочь им достичь своих целей в области здравоохранения.
Опубликовано в: Аллергии, Медико-санитарное просвещение, Лечение боли
Острый бронхит: Медицинская энциклопедия MedlinePlus
Острый бронхит — это отек и воспаление тканей основных путей, по которым воздух поступает в легкие. Этот отек сужает дыхательные пути, что затрудняет дыхание. Другими симптомами бронхита являются кашель и отхаркивание слизи. Острый означает, что симптомы присутствуют только в течение короткого времени.
Острый бронхит почти всегда возникает после простуды или гриппоподобного заболевания. Инфекция бронхита вызывается вирусом. Сначала это влияет на ваш нос, носовые пазухи и горло. Затем он распространяется на дыхательные пути, ведущие в легкие.
Иногда бактерии также поражают ваши дыхательные пути. Это чаще встречается у людей с ХОБЛ.
Хронический бронхит является хроническим заболеванием. Для постановки диагноза хронический бронхит необходимо наличие кашля со слизью большую часть дней в течение не менее 3 месяцев.
Для постановки диагноза хронический бронхит необходимо наличие кашля со слизью большую часть дней в течение не менее 3 месяцев.
Некоторые симптомы острого бронхита:
- Дискомфорт в груди
- Кашель с выделением слизи — слизь может быть прозрачной или желто-зеленой
- Усталость
- Лихорадка — обычно субфебрильная
- Одышка, которая усиливается при физической нагрузке
- Свистящее дыхание у людей с астмой
Даже после того, как острый бронхит прошел, у вас может быть сухой, ноющий кашель, который длится от 1 до 4 недель.
Иногда трудно определить, есть ли у вас пневмония или бронхит. Если у вас пневмония, у вас, скорее всего, будет высокая температура и озноб, вы почувствуете себя хуже или почувствуете одышку.
Ваш лечащий врач будет прослушивать звуки дыхания в ваших легких с помощью стетоскопа. Ваше дыхание может казаться ненормальным или грубым.
Анализы могут включать:
- Рентген грудной клетки, если врач подозревает пневмонию
- Пульсоксиметрия, безболезненный тест, который помогает определить количество кислорода в крови с помощью устройства, надетого на кончик пальца
Большинству людей НЕ НУЖНЫ антибиотики при остром бронхите, вызванном вирусом. Инфекция почти всегда проходит сама по себе в течение 1 недели. Выполнение следующих действий может помочь вам почувствовать себя лучше:
Инфекция почти всегда проходит сама по себе в течение 1 недели. Выполнение следующих действий может помочь вам почувствовать себя лучше:
- Пейте много жидкости.
- Если у вас астма или другое хроническое заболевание легких, используйте ингалятор.
- Больше отдыхайте.
- Примите аспирин или ацетаминофен, если у вас жар. НЕ давайте аспирин детям.
- Дышите влажным воздухом, используя увлажнитель воздуха или пропаривая ванную комнату.
Некоторые лекарства, которые можно купить без рецепта, могут способствовать разжижению или разжижению слизи. Найдите на этикетке слово «гвайфенезин». Попросите фармацевта помочь найти его.
Если ваши симптомы не улучшаются или вы хрипите, ваш врач может прописать вам ингалятор, чтобы открыть ваши дыхательные пути.
Если ваш врач считает, что у вас также есть бактерии в дыхательных путях, он может назначить антибиотики. Это лекарство только избавится от бактерий, а не от вирусов.
Ваш лечащий врач может также назначить кортикостероиды для уменьшения отека легких.
Если вы заболели гриппом и заразились в первые 48 часов после заболевания, ваш врач может также выписать вам противовирусные препараты.
Другие советы:
- НЕ КУРИТЕ.
- Избегайте пассивного курения и загрязнения воздуха.
- Часто мойте руки (и руки ваших детей), чтобы избежать распространения вирусов и других микробов.
За исключением кашля, симптомы обычно проходят через 7–10 дней, если у вас нет заболеваний легких. Кашель часто длится от 2 до 3 недель.
Свяжитесь со своим поставщиком услуг, если вы:
- Кашляете большую часть дней или кашель, который повторяется
- Кашляете кровью
- У вас высокая температура или озноб
- У вас субфебрильная температура в течение 3 дней и более
- У вас густая желто-зеленая слизь, особенно если она имеет неприятный запах дыхание или боль в груди
- Имеют хронические заболевания, такие как болезни сердца или легких
- ХОБЛ – что спросить у врача
- Использование кислорода в домашних условиях – что спросить у врача
- Легкие
- Бронхит
- Причины острого бронхита
- Причины хронического бронхита
- ХОБЛ (хроническая обструктивная болезнь легких)
Веб-сайт Центров по контролю и профилактике заболеваний. Холод в груди (острый бронхит). www.cdc.gov/antibiotic-use/community/for-patients/common-illnesses/bronchitis.html. Обновлено 1 июля 2021 г. По состоянию на 18 апреля 2022 г.
Холод в груди (острый бронхит). www.cdc.gov/antibiotic-use/community/for-patients/common-illnesses/bronchitis.html. Обновлено 1 июля 2021 г. По состоянию на 18 апреля 2022 г.
Cherry JD. Острый бронхит. В: Cherry JD, Harrison GJ, Kaplan SL, Steinbach WJ, Hotez PJ, eds. Учебник Фейгина и Черри по детским инфекционным болезням . 8-е изд. Филадельфия, Пенсильвания: Elsevier; 2019: глава 19.
Уолш EE. Острый бронхит. В: Bennett JE, Dolin R, Blaser MJ, ред. Принципы и практика инфекционных болезней Манделла, Дугласа и Беннета . 9-е изд. Филадельфия, Пенсильвания: Elsevier; 2020: глава 65.
Wenzel RP. Острый бронхит и трахеит. В: Goldman L, Schafer AI, ред. Медицина Голдман-Сесил . 26-е изд. Филадельфия, Пенсильвания: Elsevier; 2020: глава 90.
Обновлено: Дэвидом С. Дагдейлом III, доктором медицинских наук, профессором медицины отделения общей медицины медицинского факультета Медицинской школы Вашингтонского университета. Также рассмотрены Дэвидом Зивом, доктором медицины, MHA, медицинским директором, Брендой Конауэй, редакционным директором, и A. D.A.M. Редакционная коллегия.
D.A.M. Редакционная коллегия.
История болезни: атипичная картина грудного спондилодисцита, вызванного Streptococcus mitis
BMJ Case Rep. 2014; 2014: bcr2013200532.
Опубликовано в Интернете 19 мая 2014 г.. doi: 10.1136/bcr-2013-200532
Отчет о случаях
1 и 2
Информация о авторе статьи Примечания к авертанию и получение информации о предоставлении информации
Spondylodiscit редкая инфекция у взрослых. Диагноз спондилодисцита часто запаздывает из-за его расплывчатых и неспецифических проявлений. В составе нормальной флоры полости рта и носовых пазух человека Streptococcus mitis — очень редкая причина спондилодисцита. Мы сообщаем о случае грудного спондилодисцита, вызванного S. mitis , у пациента с хроническим синуситом. Пациент атипично поступил с острой болью в груди, которая иррадиировала в спину, и визуализационные исследования изначально были отрицательными. Амбулаторное обезболивание ему не помогло, и диагноз спондилодисцита был подтвержден биопсией кости через 6 недель. Лечение антибиотиками полностью сняло боль. Для ранней диагностики спондилодисцита с атипичными проявлениями необходимы повышенная осведомленность и высокая степень настороженности.
Лечение антибиотиками полностью сняло боль. Для ранней диагностики спондилодисцита с атипичными проявлениями необходимы повышенная осведомленность и высокая степень настороженности.
Спондилодисцит – это инфекция межпозвоночных дисков и позвонков. Сообщалось, что заболеваемость спондилодисцитом в развитых странах колеблется от 4 до 24 на миллион в год, в зависимости от местоположения, эпохи и критериев включения в исследования. 1 Из-за его редкости у взрослого населения и неясной клинической картины диагноз спондилодисцита часто ставится с опозданием. 1–3 Наиболее распространенным микроорганизмом, вызывающим спондилодисцит у взрослых, является Staphylococcus aureus , на долю которого приходится более 50% случаев в развитых странах. 1 2 Как грамположительные бактерии, которые часто обитают в дыхательных путях и на коже, S. aureus обычно попадают в позвоночник тремя путями, включая гематогенное распространение, прямую инокуляцию при травмах или операциях на позвоночнике и смежные распространение из соседних инфицированных тканей. Другие возбудители, в том числе Streptococcus , Enterococcus , грамотрицательные палочки, Mycobacterium tuberculosis , бруцеллы и анаэробы регистрируются реже. 3
Другие возбудители, в том числе Streptococcus , Enterococcus , грамотрицательные палочки, Mycobacterium tuberculosis , бруцеллы и анаэробы регистрируются реже. 3
Streptococcus mitis является частью нормальной флоры полости рта и носовых пазух человека. 4 При определенных условиях это связано с серьезными инфекциями, включая инфекционный эндокардит и бактериемию. 5 6 Здесь мы сообщаем о случае торакального спондилодисцита, вызванного S. mitis , у пациента с атипичной болью в груди, диагноз которого был установлен позже.
63-летний мужчина европеоидной расы поступил в отделение неотложной помощи нашей больницы с жалобами на сильную боль в правой половине грудной клетки в течение 1 недели. Он заявил, что боли начались утром после сильной физической нагрузки. Боль локализовалась в области между нижними отделами грудины и правой грудной клеткой, иррадиировала в спину по корешковому типу, постоянная, острая и колющая, сопровождалась ощущением спазма по всей грудной стенке. Скручивание туловища и глубокий вдох усиливали боль. Он пошел к своему мануальному терапевту и сделал некоторые «манипуляции с ребрами», которые привели к усилению боли. Амбулаторное лечение трамадолом и циклобензаприном не принесло облегчения. Пациент также сообщил о субъективной субфебрильной лихорадке в течение 2 дней, но отрицал озноб или недавнюю потерю веса. Медицинский анамнез включает артериальную гипертензию, гиперлипидемию, ишемическую болезнь сердца с 50% стенозом тупой маргинальной артерии и хронический синусит. Пациент отрицал внутривенное употребление наркотиков в анамнезе, но признал, что в настоящее время употребляет табак в течение 45 пачек в год. Он перенес три операции на пазухах лет назад, но отрицал какие-либо недавние стоматологические операции или операции на пазухах.
Скручивание туловища и глубокий вдох усиливали боль. Он пошел к своему мануальному терапевту и сделал некоторые «манипуляции с ребрами», которые привели к усилению боли. Амбулаторное лечение трамадолом и циклобензаприном не принесло облегчения. Пациент также сообщил о субъективной субфебрильной лихорадке в течение 2 дней, но отрицал озноб или недавнюю потерю веса. Медицинский анамнез включает артериальную гипертензию, гиперлипидемию, ишемическую болезнь сердца с 50% стенозом тупой маргинальной артерии и хронический синусит. Пациент отрицал внутривенное употребление наркотиков в анамнезе, но признал, что в настоящее время употребляет табак в течение 45 пачек в год. Он перенес три операции на пазухах лет назад, но отрицал какие-либо недавние стоматологические операции или операции на пазухах.
Во время первой госпитализации при физикальном обследовании был выявлен мужчина без лихорадки, с нормальным артериальным давлением и умеренным дистрессом. При осмотре грудной клетки обнаружены редкие хрипы в правом основании. При глубокой пальпации выявлена болезненность в правом подреберье, правом нижнем правом грудино-реберном суставе и средней части грудины слева. Болезненности паравертебральных мышц и позвоночника не отмечено. Кардиологические и неврологические обследования не были примечательными. Лимфаденопатии и спленомегалии не обнаружено. Лабораторные исследования показали умеренный лейкоцитоз с числом лейкоцитов (WCC) 10,6×10 3 /мкл, нейтрофилы 62,1%. Рентген грудной клетки и компьютерная томография грудной клетки с контрастом, ЭКГ, серия сердечных ферментов, эхокардиограмма и стресс-тест были отрицательными. Во время госпитализации пациенту давали кеторолак, оксикодон-ацетаминофен и морфин по мере необходимости для купирования боли. Выписан с диагнозом возможный костохондрит.
При глубокой пальпации выявлена болезненность в правом подреберье, правом нижнем правом грудино-реберном суставе и средней части грудины слева. Болезненности паравертебральных мышц и позвоночника не отмечено. Кардиологические и неврологические обследования не были примечательными. Лимфаденопатии и спленомегалии не обнаружено. Лабораторные исследования показали умеренный лейкоцитоз с числом лейкоцитов (WCC) 10,6×10 3 /мкл, нейтрофилы 62,1%. Рентген грудной клетки и компьютерная томография грудной клетки с контрастом, ЭКГ, серия сердечных ферментов, эхокардиограмма и стресс-тест были отрицательными. Во время госпитализации пациенту давали кеторолак, оксикодон-ацетаминофен и морфин по мере необходимости для купирования боли. Выписан с диагнозом возможный костохондрит.
После выписки у пациента умеренно уменьшилась боль в груди, но в течение 6 недель развилась прогрессирующая боль в спине. Он также сообщил о перемежающейся лихорадке приблизительно 100°F, которая в течение этого периода уменьшалась ацетаминофеном. Выполнена амбулаторная МРТ позвоночника без контраста. Литические поражения тел позвонков Т4 и Т5 и потеря четкости замыкательной пластинки были обнаружены на Т1-взвешенных изображениях, а повышенная интенсивность сигнала в межпозвонковом диске Т4-Т5 наблюдалась на Т2-взвешенных изображениях, что соответствовало спондилодисциту (1). Пациент был направлен в нашу больницу для дальнейшего обследования. Во время второй госпитализации повторный общий анализ крови (ОАК) показал умеренный лейкоцитоз с числом лейкоцитов 10,6×10 9 .0203 3 /мкл, нейтрофилы 63%, С-реактивный белок (СРБ) 14,7 мг/дл, скорость оседания эритроцитов (СОЭ) 98 мм/ч. Для выявления очагов инфекции в грудной клетке, брюшной полости и тазу была проведена компьютерная томография с контрастом, но признаков инфекции обнаружено не было. Чреспищеводная эхокардиограмма не выявила признаков эндокардита. Была предпринята попытка тонкоигольной биопсии под контролем КТ, но она осложнилась тем, что игла для биопсии отломилась в мягких тканях.
Выполнена амбулаторная МРТ позвоночника без контраста. Литические поражения тел позвонков Т4 и Т5 и потеря четкости замыкательной пластинки были обнаружены на Т1-взвешенных изображениях, а повышенная интенсивность сигнала в межпозвонковом диске Т4-Т5 наблюдалась на Т2-взвешенных изображениях, что соответствовало спондилодисциту (1). Пациент был направлен в нашу больницу для дальнейшего обследования. Во время второй госпитализации повторный общий анализ крови (ОАК) показал умеренный лейкоцитоз с числом лейкоцитов 10,6×10 9 .0203 3 /мкл, нейтрофилы 63%, С-реактивный белок (СРБ) 14,7 мг/дл, скорость оседания эритроцитов (СОЭ) 98 мм/ч. Для выявления очагов инфекции в грудной клетке, брюшной полости и тазу была проведена компьютерная томография с контрастом, но признаков инфекции обнаружено не было. Чреспищеводная эхокардиограмма не выявила признаков эндокардита. Была предпринята попытка тонкоигольной биопсии под контролем КТ, но она осложнилась тем, что игла для биопсии отломилась в мягких тканях. Была проведена операция на позвоночнике для удаления сломанной иглы и получения биопсии кости на уровне Т5 и диска Т4-Т5. Костная культура выросла S. mitis, , который был идентифицирован с использованием коммерческого набора Rapid ID 32 STREP (Bio Mérieux, La Balme les Grottes, Франция), а также филогенетического анализа нуклеотидных последовательностей четырех генов домашнего хозяйства ddl, gdh, rpoB и sodA. 7 Тестирование на чувствительность показало, что выделенный штамм S. mitis чувствителен к пенициллину, клиндамицину и гентамицину. Посевы крови были отрицательными.
Была проведена операция на позвоночнике для удаления сломанной иглы и получения биопсии кости на уровне Т5 и диска Т4-Т5. Костная культура выросла S. mitis, , который был идентифицирован с использованием коммерческого набора Rapid ID 32 STREP (Bio Mérieux, La Balme les Grottes, Франция), а также филогенетического анализа нуклеотидных последовательностей четырех генов домашнего хозяйства ddl, gdh, rpoB и sodA. 7 Тестирование на чувствительность показало, что выделенный штамм S. mitis чувствителен к пенициллину, клиндамицину и гентамицину. Посевы крови были отрицательными.
Открыть в отдельном окне
Т1-взвешенное сагиттальное изображение, показывающее литические поражения тел позвонков Т4 и Т5 и нечеткое определение замыкательной пластинки.
Дифференциальный диагноз у пациентов с болями в спине и лихорадкой включает инфекционные и неинфекционные заболевания позвоночника. Неинфекционная этиология включает метастатические поражения позвоночника, дегенеративные заболевания позвоночника и компрессионные переломы позвоночника. Спинномозговая инфекция может быть вызвана широким спектром бактерий, грибков и зоонозов, наиболее распространенным из которых является S . золотистый . В Северной Америке Brucella или Mycobacterium tuberculosis 9Инфекция 0038 была очень редкой.
Спинномозговая инфекция может быть вызвана широким спектром бактерий, грибков и зоонозов, наиболее распространенным из которых является S . золотистый . В Северной Америке Brucella или Mycobacterium tuberculosis 9Инфекция 0038 была очень редкой.
Пациента эмпирически лечили внутривенным введением ванкомицина и цефтриаксона, затем перевели на внутривенное введение цефтриаксона на 8 недель.
У пациента полностью исчезли боли в груди и спине через 2 недель после начала внутривенного лечения антибиотиками. Общий анализ крови, СОЭ, СРБ через 8 недель не выявили признаков инфекции. Последующая МРТ через 6 месяцев показала полное разрешение поражений.
Спондилодисцит, редко встречающаяся инфекция у взрослых, предрасполагает к основным заболеваниям, включая сахарный диабет, недоедание, злоупотребление психоактивными веществами, иммунодефицит, злокачественные новообразования, длительное употребление стероидов, хроническое заболевание почек и цирроз печени. 8 Неясная картина спондилодисцита и его редкость во взрослой популяции приводят к запоздалой диагностике и возможным инвалидизирующим осложнениям. 9 Основным симптомом спондилодисцита является прогрессирующая боль в позвоночнике, которая может длиться недели и даже месяцы. 10 Лихорадка или лейкоцитоз не всегда присутствуют, но у большинства пациентов повышены СОЭ и СРБ. 10
8 Неясная картина спондилодисцита и его редкость во взрослой популяции приводят к запоздалой диагностике и возможным инвалидизирующим осложнениям. 9 Основным симптомом спондилодисцита является прогрессирующая боль в позвоночнике, которая может длиться недели и даже месяцы. 10 Лихорадка или лейкоцитоз не всегда присутствуют, но у большинства пациентов повышены СОЭ и СРБ. 10
Здесь мы сообщаем о случае спондилодисцита, который первоначально проявлялся острой правосторонней болью в груди с иррадиацией в спину, которая усиливалась при скручивании туловища и дыхании. Хотя пациент сообщил о субъективной лихорадке, в больнице было обнаружено, что у него нет лихорадки, а его первоначальные рентгенологические исследования были отрицательными. В англоязычной литературе описано шесть случаев спондилодисцита с болью в груди. 11–16 Во всех этих случаях имелись явные поражения позвоночника, соответствующие спондилодисциту при визуализирующих исследованиях при поступлении в больницу. Только в двух случаях была описана плевритная боль в грудной клетке, и в одном случае наблюдалась воспроизводимая боль в правом боковом отделе грудной клетки при пальпации. 12 16 Мы постулировали, что боль в груди в нашем случае была связана с раздражением и/или компрессией нервных корешков на уровне Т4–Т5, что также могло быть осложнено возможными травмами во время его экстремальной нагрузки и манипуляциями на ребрах, выполненными его мануальным терапевтом. .
Только в двух случаях была описана плевритная боль в грудной клетке, и в одном случае наблюдалась воспроизводимая боль в правом боковом отделе грудной клетки при пальпации. 12 16 Мы постулировали, что боль в груди в нашем случае была связана с раздражением и/или компрессией нервных корешков на уровне Т4–Т5, что также могло быть осложнено возможными травмами во время его экстремальной нагрузки и манипуляциями на ребрах, выполненными его мануальным терапевтом. .
Хотя болезненность при перкуссии позвоночника считалась наиболее достоверным признаком спондилодисцита, в одном исследовании сообщалось, что она встречается менее чем у пятой части пациентов. 17 У этого пациента не было локальной болезненности при пальпации грудного отдела позвоночника, даже когда позвоночные поражения были очевидны на МРТ через 6 недель. МРТ является наиболее чувствительным рентгенологическим инструментом для выявления спондилодисцита. 18 Как показано в этом случае, КТ может быть ложноотрицательной на ранней стадии. 18 У нашего пациента были обнаружены типичные МРТ-признаки спондилодисцита, включая снижение интенсивности сигнала в телах позвонков и нечеткость определения замыкательной пластинки на Т1-изображениях и усиление сигналов межпозвонковых дисков на Т2-изображениях. Учитывая атипичную клиническую картину, чрезмерные нагрузки в анамнезе и отрицательный результат КТ при первом поступлении, спондилодисцит не рассматривался как первоначальный дифференциальный диагноз в данном случае.
18 У нашего пациента были обнаружены типичные МРТ-признаки спондилодисцита, включая снижение интенсивности сигнала в телах позвонков и нечеткость определения замыкательной пластинки на Т1-изображениях и усиление сигналов межпозвонковых дисков на Т2-изображениях. Учитывая атипичную клиническую картину, чрезмерные нагрузки в анамнезе и отрицательный результат КТ при первом поступлении, спондилодисцит не рассматривался как первоначальный дифференциальный диагноз в данном случае.
У большинства пациентов со спондилодисцитом соответствующая антимикробная терапия приводит к полному выздоровлению и хорошему прогнозу. 1 3 7 Хирургическое вмешательство требуется меньшинству пациентов. 1 7 В идеале противомикробная терапия должна основываться на результатах определения чувствительности изолированного возбудителя. За исключением спондилодисцита, вызванного чувствительными к фторхинолонам грамотрицательными палочками, обычно назначают парентеральные антибиотики, и большинство пациентов получают парентеральную терапию на протяжении всего заболевания. Переход на пероральные антибиотики можно рассматривать у пациентов с доказанным хорошим ответом на парентеральные антибиотики и соблюдением режима пероральной терапии и последующего наблюдения. Наш пациент был эмпирически пролечен внутривенным ванкомицином и цефтриаксоном до того, как стали доступны результаты посева и тестирования чувствительности, а затем был переведен на внутривенный цефтриаксон на основании чувствительности изолированного штамма S. mitis к пенициллину (минимальная ингибирующая концентрация (МПК) <0,12 мкг/мл).
Переход на пероральные антибиотики можно рассматривать у пациентов с доказанным хорошим ответом на парентеральные антибиотики и соблюдением режима пероральной терапии и последующего наблюдения. Наш пациент был эмпирически пролечен внутривенным ванкомицином и цефтриаксоном до того, как стали доступны результаты посева и тестирования чувствительности, а затем был переведен на внутривенный цефтриаксон на основании чувствительности изолированного штамма S. mitis к пенициллину (минимальная ингибирующая концентрация (МПК) <0,12 мкг/мл).
S. mitis , член группы зеленящих стрептококков, является очень редкой причиной спондилодисцита. У большинства больных виридиановым спондилодисцитом, вызванным стрептококками группы, был инфекционный эндокардит, который предположительно вызывает бактериемию и гематогенное распространение бактерий в кости. 18 В литературе имеется несколько сообщений о случаях зеленящего стрептококкового спондилодисцита у пациентов без инфекционного эндокардита, но в большинстве исследований организм не дифференцировался на видовой уровень. 19–23 В ходе недавнего исследования было выделено S. mitis из крови ребенка с остеомиелитом длинных костей. 24 Насколько нам известно, это первый зарегистрированный случай атипичного проявления S. mitis торакального спондилодисцита без признаков инфекционного эндокардита. S. mitis был выделен из носовых пазух пациентов с хроническим воспалительным верхнечелюстным синуситом 25 и синусит был связан с системным S. mitis бактериемия и менингит. 26 27 Хотя у пациента был хронический синусит, мы не получили культуру пазухи, потому что лечение было начато на основе результатов культуры кости. Неясно, получили ли S. mitis доступ к кровотоку в результате разрушения мембраны в результате хронического верхнечелюстного синусита в этом случае. Дальнейшее микробиологическое исследование будет проведено для дальнейшей характеристики штамма, выделенного из случая.
19–23 В ходе недавнего исследования было выделено S. mitis из крови ребенка с остеомиелитом длинных костей. 24 Насколько нам известно, это первый зарегистрированный случай атипичного проявления S. mitis торакального спондилодисцита без признаков инфекционного эндокардита. S. mitis был выделен из носовых пазух пациентов с хроническим воспалительным верхнечелюстным синуситом 25 и синусит был связан с системным S. mitis бактериемия и менингит. 26 27 Хотя у пациента был хронический синусит, мы не получили культуру пазухи, потому что лечение было начато на основе результатов культуры кости. Неясно, получили ли S. mitis доступ к кровотоку в результате разрушения мембраны в результате хронического верхнечелюстного синусита в этом случае. Дальнейшее микробиологическое исследование будет проведено для дальнейшей характеристики штамма, выделенного из случая.
Пункты обучения
Боль в груди может быть одним из атипичных проявлений спондилодисцита.

Постоянная, рефрактерная боль в спине с лихорадкой или без нее требует дальнейшего изучения на предмет инфекционной этиологии.
Наличие в анамнезе чрезмерной нагрузки или недавней травмы может вызвать симптомы спондилодисцита и скрыть диагноз.
Визуализирующие исследования могут быть ложноотрицательными на ранней стадии спондилодисцита.
Благодарности: Мы благодарим доктора Эрика Фарбмана за поддержку в области радиологии.
Авторы: VPC был лечащим врачом пациента и одним из основных участников написания рукописи. WD участвовала в сборе информации, интерпретации данных и подготовке рукописи.
Конкурирующие интересы: Нет.
Согласие пациента: Получено.
Происхождение и экспертная оценка: Не введен в эксплуатацию; рецензируется внешними экспертами.
1. Хорхе Л.С., Чуэйре А.Г., Россит А. Р.
Р.
Остеомиелит: актуальная проблема. браз дж заразить дис
2010;14:310–15 [PubMed] [Google Scholar]
2. Fantoni M, Trecarichi EM, Rossi B, et al.
Эпидемиологические и клинические особенности гнойного спондилодисцита. Eur Rev Med Pharmacol Sci
2012;16
(Приложение 2): 2–7 [PubMed] [Google Scholar]
3. Gouliouris T, Aliyu SH, Brown NM.
Спондилодисцит: обновленная информация о диагностике и лечении. J Антимикробный химиопрепарат
2010; 65 (Приложение 3):iii11–24 [PubMed] [Google Scholar]
4. Dewhirst FE, Chen T, Izard J, et al.
Микробиом ротовой полости человека. J Бактериол
2010;192:5002–17 [бесплатная статья PMC] [PubMed] [Google Scholar]
5. Tleyjeh IM, Abdel-Latif A, Rahbi H, et al.
Систематический обзор популяционных исследований инфекционного эндокардита. Грудь
2007;132:1025–35 [PubMed] [Google Scholar]
6. Тункель А.Р., Сепковиц К.А.
Инфекции, вызванные зеленящими стрептококками, у больных с нейтропенией. Клин заразить Dis
2002; 34:1524–9 [PubMed] [Google Scholar]
7. Хосино Т., Фудзивара Т., Килиан М.
Хосино Т., Фудзивара Т., Килиан М.
Использование филогенетических и фенотипических анализов для выявления негемолитических стрептококков, выделенных от больных бактериемией. Джей Клин Микробиол
2005;43:6073–85 [бесплатная статья PMC] [PubMed] [Google Scholar]
8. Cheung WY, Luk KD.
Пиогенный спондилит. Инт Ортоп
2012;36:397–404 [бесплатная статья PMC] [PubMed] [Google Scholar]
9. Venkatachalam S, Dennison E, Sampson M, et al.
Необычная причина болей в спине при остеопорозе: уроки поражения позвоночника. Энн Реум Дис
1999;58:327–31 [бесплатная статья PMC] [PubMed] [Google Scholar]
10. Zimmerli W.
Клиническая практика. Вертебральный остеомиелит. N Engl J Med
2010;362:1022–9 [PubMed] [Google Scholar]
11. Landa C, Giddings S, Reddy P.
Боль в груди? Необычная картина остеомиелита позвоночника. Кейс Реп Мед
2013;2013:416498. [Бесплатная статья PMC] [PubMed] [Google Scholar]
12. Ачарья У.
Случай атипичной картины грудного остеомиелита и параспинального абсцесса. Макгилл Дж Мед
Макгилл Дж Мед
2008; 11: 164–7 [бесплатная статья PMC] [PubMed] [Google Scholar]
13. Chen Y, Kim BJ, Lee SH, et al.
Инфекция высокого грудного отдела позвоночника после обследования верхних отделов желудочно-кишечного тракта. Джей Клин Нейроски
2007;14:1132–5 [PubMed] [Google Scholar]
14. Minematsu A, Sawai T, Matsutake T, et al.
[Случай Mycobacterium intracellulare легочной инфекции с остеомиелитом позвоночника]. Кансэнсёгаку Засси
2011;85:527–31 [PubMed] [Google Scholar]
15. Nitta E, Ishiguro H, Baba H, et al.
Случай остеомиелита позвоночника, выявленный на МРТ. Ринсё Синкейгаку
1991;31:1252–4 [PubMed] [Google Scholar]
16. Sullivan PJ, Currie D, Collins JV, et al.
Вертебральный остеомиелит, проявляющийся плевритическими болями в груди и двусторонними плевральными выпотами. грудная клетка
1992; 47: 395–6 [бесплатная статья PMC] [PubMed] [Google Scholar]
17. Priest DH, Peacock JE., Jr.
Гематогенный остеомиелит позвоночника, вызванный Staphylococcus aureus , у взрослых: клинические особенности и результаты лечения. Южный Мед J
Южный Мед J
2005; 98: 854–62 [PubMed] [Google Scholar]
18. HS, Seldomridge JA.
Инфекции позвоночника: диагностические тесты и визуализирующие исследования. Clin Orthop Relat Res
2006;444:27–33 [PubMed] [Google Scholar]
19. Cone LA, Hirschberg J, Lopez C, et al.
Инфекционный эндокардит, связанный со спондилодисцитом и частым вторичным эпидуральным абсцессом. Сург Нейрол
2008;69:121–5 [PubMed] [Google Scholar]
20. Honan M, White GW, Eisenberg GM.
Спонтанный инфекционный дисцит у взрослых. Am J Med
1996;100:85–9 [PubMed] [Google Scholar]
21. Weber M, Gubler J, Fahrer H, et al.
Спондилодисцит, вызванный зеленящими стрептококками: три случая и обзор литературы. Клин Ревматол
1999;18:417–21 [PubMed] [Google Scholar]
22. Friedman JA, Maher CO, Quast LM, et al.
Спонтанные инфекции дискового пространства у взрослых. Сург Нейрол
2002;57:81–6 [PubMed] [Google Scholar]
23. Adeotoye O, Kupfer R.
Streptococcus viridans остеомиелит позвоночника. JR Soc Med
1999; 92: 306–7 [бесплатная статья PMC] [PubMed] [Google Scholar]
24.
