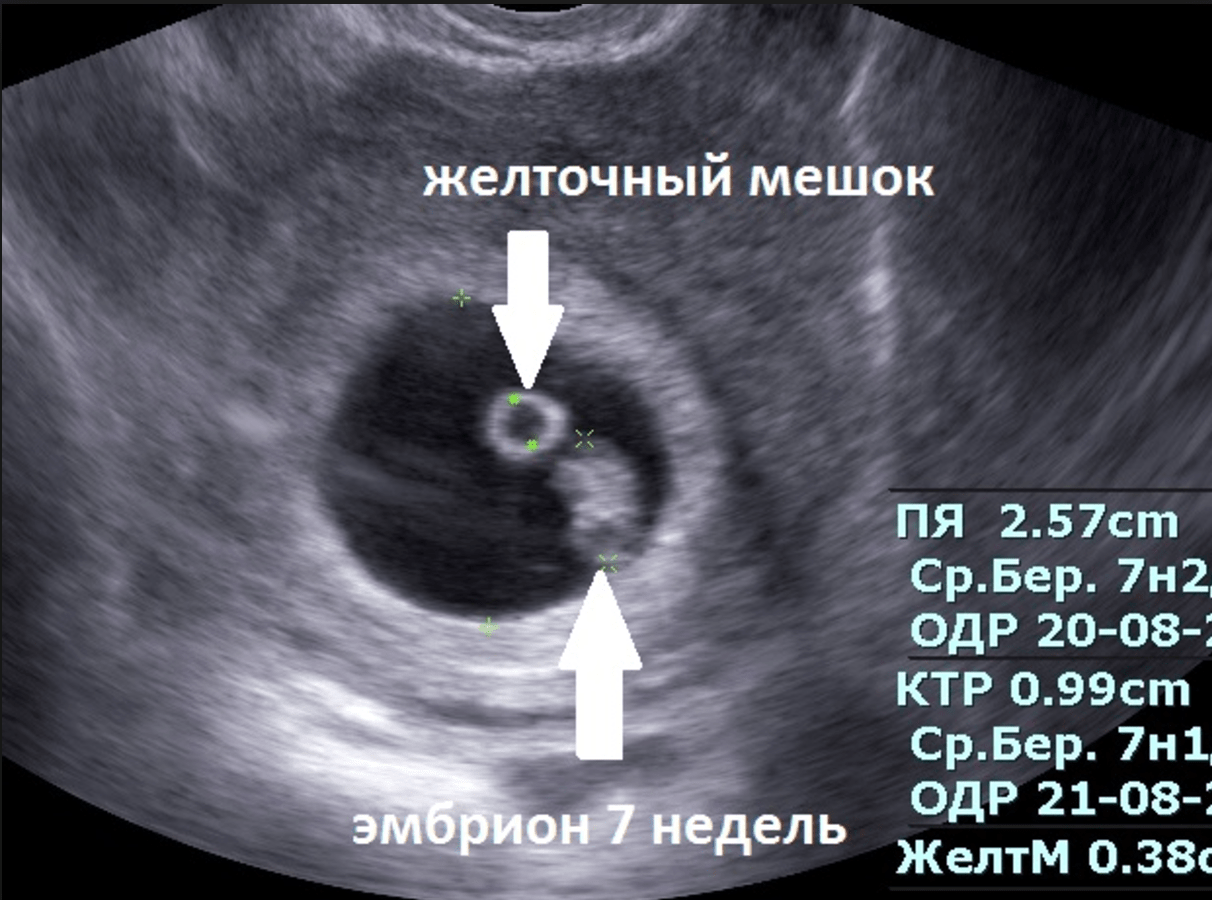
Эмбрион не визуализируется желточный мешок не визуализируется: Чем важен желточный мешок
Общие вопросы про УЗИ во время беременности: страница 17
Как часто можно делать УЗИ во время беременности и не вредно ли трехмерное исследование? Чем отличается акушерский и эмбриональный сроки беременности? Диагностика пола будущего ребенка. На вопросы про ультразвуковой скрининг беременных отвечают врачи УЗИ медицинского центра «Арт-Мед».
Делала УЗИ в вашем центре на 12-ой неделе беременности. Хотела бы сделать следующее УЗИ у вас (экспертного уровня). При это планирую сделать и доплер. Можно ли совместить эти два исследования и на каком сроке?
Для оценки характера течения беременности плановые УЗИ обычно проводят в 20 — 24 недели и в 32 — 34 недели. Допплерографию, которая является составной частью акушерского ультразвукового исследования (и тем более при выполнении УЗИ экспертного уровня), целесообразно проводить после 20 недель. Следовательно, планируемые Вами исследования вы можете совместить и провести их в соответствующие сроки.
У меня 20 недель беременности, неделю назад сделала УЗИ в «Евромедпрестиже» — клиника отвратительная, была 2 раза и больше не пойду, но не это волнует. Врач сказала, что в околоплодных водах есть взвесь, а она должна быть только недель через 10, подозрение на амнионит. Я сдавала кучу анализов — мазки и кровь, ничего страшного не нашли, кроме герпеса (вир. 2) и неактивного папиломма вируса и кокки в мазке, степень чистоты влагалища — 2. Сказали, что анализы хорошие. Но ведь амнионит — это инфекция, как я понимаю. Сказали через месяц повторное УЗИ в НИИ акушерства и гинекологии сделать, стоит ли ждать месяц или идти раньше? Могла ли врач ошибиться или наличие взвеси в этот срок, действительно аномально? У меня на 8 недели был острый цистит, пила ампициллин, может из-за этого? На предыдущем УЗИ все нормально было, да и сейчас все в норме, кроме этой взвеси…
Наличие так называемой «взвеси» в околоплодных водах не является специфическим признаком внутриутробной инфекции. С другой стороны, исходя из представленной Вами информации, можно сделать заключение, что у Вас есть факторы риска инфицирования. УЗИ не является 100% достоверным методом исследования с точки зрения выявления внутриутробной инфекции. Для уточнения ситуации Вам необходимо пройти соответствующее комплексное обследование и наблюдаться у одного врача, которому Вы доверяете, а не ходить по разным консультантам, где Вы будете терять время и получать противоречивую информацию.
С другой стороны, исходя из представленной Вами информации, можно сделать заключение, что у Вас есть факторы риска инфицирования. УЗИ не является 100% достоверным методом исследования с точки зрения выявления внутриутробной инфекции. Для уточнения ситуации Вам необходимо пройти соответствующее комплексное обследование и наблюдаться у одного врача, которому Вы доверяете, а не ходить по разным консультантам, где Вы будете терять время и получать противоречивую информацию.
Беременность 15 недель. С какой недели или месяца начинает активно рости плод? У меня животик маленький — размером, как после плотного обеда. На УЗИ сказали, что матка развита на 2 недели меньше плода. Может в этом дело? А так хочется всем показать мое завидное положение. И с какой недели можно ощутить первые шевеления малыша?
Плод интенсивно растет и развивается в течение всей беременности. «На УЗИ сказали, что матка развита на 2 недели меньше плода» — такого не может быть, так как если бы это было на самом деле, то, скорее всего, Вы не доносили бы беременность до 15 недель. Вам целесообразно повторить УЗИ в другом месте у более квалифицированного врача, который не дает подобных сомнительных заключений. Шевеления плода беременные обычно начинают ощущать в 18-20 недель. Однако это все очень индивидуально и субъективно.
Вам целесообразно повторить УЗИ в другом месте у более квалифицированного врача, который не дает подобных сомнительных заключений. Шевеления плода беременные обычно начинают ощущать в 18-20 недель. Однако это все очень индивидуально и субъективно.
Я записалась к вам на трехмерное УЗИ на 16 неделе, но прочитав ответы на вопросы рекомендуют приходить на УЗИ в 20 недель. Скажите пожалуйста мы с мужем хотели посмотреть на нашего малыша и возможно определить пол ребенка. Как четко можно на 16 неделе увидеть его личико и т.д.?
Если Вас в первую очередь интересует только изображение ребенка и больше ничего, то Вы действительно можете выполнить трехмерное УЗИ в 16 недель и, возможно, сможете увидеть соответствующее изображение плода, характерное для 16 недель беременности. Но помните, что УЗИ, и даже трехмерное — это не телевизор. Если Вас все-таки интересует в, первую очередь, именно диагностика состояния плода в сочетании с трехмерным изображением плода, то такое исследование целесообразно сделать именно после 20 недель. Пол плода с помощью ультразвукового исследования можно попытаться определить уже с 15-16 недель беременности. Достоверность результата в определении пола плода зависит не столько от качества аппаратуры, способа исследования и квалификации врача, а, в первую очередь, от положения плода на момент исследования. Иногда пол плода не удается определить до самого конца беременности, так как плод располагается таким образом, что не удается визуализировать область его промежности.
Пол плода с помощью ультразвукового исследования можно попытаться определить уже с 15-16 недель беременности. Достоверность результата в определении пола плода зависит не столько от качества аппаратуры, способа исследования и квалификации врача, а, в первую очередь, от положения плода на момент исследования. Иногда пол плода не удается определить до самого конца беременности, так как плод располагается таким образом, что не удается визуализировать область его промежности.
Мне бы очень хотелось сделать первое УЗИ в вашем центре, на каком сроке и какое именно УЗИ лучше сделать первым?
Первое УЗИ при беременности целесообразно сделать в 11-13 недель, рекомендую экспертный уровень диагностики.
По результатам УЗИ в 12 недель — амниотический тяж от боков к задней стенке матки, по словам доктора, делавшего обследование, тяж находится на достаточном расстоянии от плода и ему не мешает. Хорион расположен по передней стенке матки.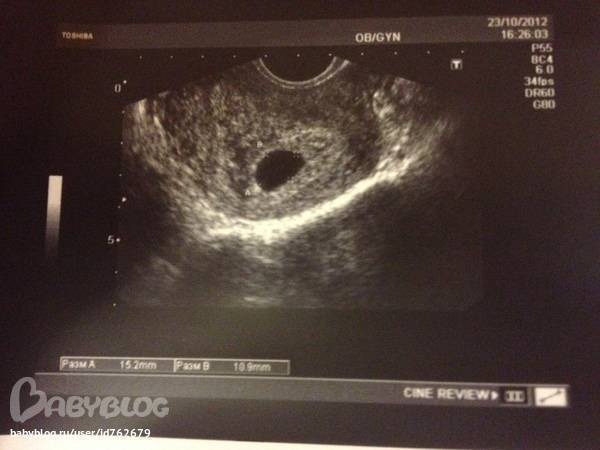 Что это такое и чем это грозит ребеночку. Сказали, что конкретнее можно будет что-нибудь сказать на УЗИ в 22 недели.
Что это такое и чем это грозит ребеночку. Сказали, что конкретнее можно будет что-нибудь сказать на УЗИ в 22 недели.
Амниотический тяж иногда встречается при беременности и представляет собой как бы тонкую перемычку между стенками матки. В подавляющем большинстве случаев амниотический тяж не оказывает никакого влияния на характер течения беременности, состояние плода и исход родов. При плановом УЗИ в 22 нед действительно можно будет уточнить все особенности этого тяжа.
По результатам УЗИ: срок беременности 6-7 недель, КТР 19, сердцебиение есть, толщина хориона 10, отсутствие желточного мешка… О чем это говорит и каковы могут быть последствия?
Считается, что отсутствие эхографического изображение желточного мешка или его преждевременная редукция является неблагоприятным диагностическим признаком, указывающим на неблагополучное течение беременности, которое может закончиться ее преждевременным прерыванием в ранние сроки. Однако в ряде случаев по чисто техническим причинам желточный мешок просто не виден, хотя он и есть на самом деле. Прежде, чем делать какие-то окончательные выводы, необходимо точно убедиться в наличии или отсутствии желточного мешка. Для этого целесообразно выполнить УЗИ у квалифицированного специалиста путем трансвагинальной эхографии, которая обладает более высокой разрешающей способностью.
Прежде, чем делать какие-то окончательные выводы, необходимо точно убедиться в наличии или отсутствии желточного мешка. Для этого целесообразно выполнить УЗИ у квалифицированного специалиста путем трансвагинальной эхографии, которая обладает более высокой разрешающей способностью.
В 15 недель перенесла ОРВИ (температура держалась 6 дней и поднималась до 39,8, кашель, боль в горле). Лечилась народными средствами+парацетамол. Сейчас 21 неделя беременности. По данным УЗИ плод развивается нормально, все параметры плода соответсвуют сроку, сердецебиение хорошее, двигательная активность в норме. Но плод в тазовом предлежании, умеренное многоводие, тольщина плаценты — 34 мм (0 степени зрелости), подозрение на ФПН, эхогенность околоплодных под повышена. На чем основан диагноз ФПН и насколько это опасно? Насколько вредно моговодие? Что значит фраза «Эхогенность околоплодных под повышена»?
Обычно плод окончательно устанавливается в то положение (головное или тазовое), в котором он будет рождаться, только в 35-36 недель. До этого срока он может многократно изменять свое полжение в течение суток. Следовательно, о тазовом предлежании пока беспокоиться не стоит. Диагноз ФПН Вам никто по УЗИ не ставил, так как поставить такой диагноз только по данным УЗИ вообще невозможно. Вероятно возникло только подозрение, в связи с наличием умеренного многоводия и увеличением толщины плаценты. Нельзя исключить, что эти обстоятельства могут быть связаны с внутриутробным инфицированием. Но эта ситуация требует уточнения. Сама по себе фетоплацентарная недостаточность означает, что при участии плаценты не создаются должные условия для нормального течения беременности, плод не получает должного количества кислорода и питательных веществ и от этого страдает. Но это также следует еще уточнить. Клинический смысл фразы «Эхогенность околоплодных под повышена. «, Вам лучше уточнить у того, кто ее написал. Обычно так обозначают ситуацию, когда снижена эхопроводность околоплодных вод. Но такое бывает при совершенно различных обстоятельствах, которые перечислять в этом ответе не имеет смысла.
До этого срока он может многократно изменять свое полжение в течение суток. Следовательно, о тазовом предлежании пока беспокоиться не стоит. Диагноз ФПН Вам никто по УЗИ не ставил, так как поставить такой диагноз только по данным УЗИ вообще невозможно. Вероятно возникло только подозрение, в связи с наличием умеренного многоводия и увеличением толщины плаценты. Нельзя исключить, что эти обстоятельства могут быть связаны с внутриутробным инфицированием. Но эта ситуация требует уточнения. Сама по себе фетоплацентарная недостаточность означает, что при участии плаценты не создаются должные условия для нормального течения беременности, плод не получает должного количества кислорода и питательных веществ и от этого страдает. Но это также следует еще уточнить. Клинический смысл фразы «Эхогенность околоплодных под повышена. «, Вам лучше уточнить у того, кто ее написал. Обычно так обозначают ситуацию, когда снижена эхопроводность околоплодных вод. Но такое бывает при совершенно различных обстоятельствах, которые перечислять в этом ответе не имеет смысла. Для окончательного уточнения всех обстоятельств Вам необходимо в самое ближайшее время обратиться для осмотра и консультации к врачу акушер-гинекологу. Возможно потребуются дополнительные исследования.
Для окончательного уточнения всех обстоятельств Вам необходимо в самое ближайшее время обратиться для осмотра и консультации к врачу акушер-гинекологу. Возможно потребуются дополнительные исследования.
На УЗИ в 23 недели сделали заключение: степень зрелости плаценты 0, расположение- дно матки, на задней стенки, низкая плацентация. Врач сказал, что все хорошо. О низкой плацентации узнала дома, когда сама прочитала. Что это значит и что нужно предпринять? Насколько это опасно и вредно для малыша?
При низкой плацентации повышен риск возможной отслойки плаценты, которая всегда сопровождается кровотечением. Подобное осложнение может закончиться обильной кровопотерей и прерыванием беременности. Все зависит от того, насколько низко расположена плацента и какова может быть величина отслойки. Для предотвращения отслойки плаценты следут избегать обстоятельств, которые могут спровоцировать сокращения матки: не поднимать тяжести, воздерживаться от половой жизни, не сидеть в горячей ванне, избегать запоров. При появлении малейших признаков кровяных выделений немедленно обратиться к врачу. Кроме того, необходим контроль за характером миграции плаценты с помощью УЗИ с интервалом в 3-4 недели.
При появлении малейших признаков кровяных выделений немедленно обратиться к врачу. Кроме того, необходим контроль за характером миграции плаценты с помощью УЗИ с интервалом в 3-4 недели.
Мне 35 лет, беременность 20-21 неделя. Планирую сделать в Вашем центре Экспертное акушерское ультразвуковое исследование с трехмерным УЗИ и допплерометрией. На каком сроке это оптимально сделать? Есть проблема: анализ крови показал повышенный уровень β-ХГЧ (104000, при норме до 80000). Насколько это опасно? Что в этом случае предпринять? Врач утверждает, что все нормально. А я очень волнуюсь…
Планируемое Вами ультразвуковое исследование Вы можете сделать уже на текущем сроке беременности. Повышение уровня β-ХГЧ может быть связано с возможными нарушениями в развитии плода, в том числе и с хромосомными нарушениями. Однако это требует серьезного дополнительного подтверждения, так как может ничего и не быть. Для начала Вы как раз и выполните УЗИ экспертного уровня.
У меня беременность 22 недели. На недавнем УЗИ увидели расширение правого желудочка мозга у плода, незначительное маловодие и наличие взвеси в водах. Предполагают, что это инфекция. Во время беременности я ничем не болела (кроме легкой простуды без повышения температуры). Краснухой болела в детстве. До беременности сдавала кровь на токсоплазмоз, герпес и цитомегаловирус: последние две инфекции показатели высокие (т.н. пассивный иммунитет, острого процесса нет), токсоплазмоз — отрицательный результат. Остальные показатели УЗИ в норме. Врач пока ничего не назначила, кроме повторного УЗИ. Насколько это все опасно для моего ребенка и что надо делать?
Прежде всего, следует исключить диагностическую ошибку относительно размеров бокового желудочка. Нельзя также полностью исключить вероятного негативного влияния инфекции. Кроме токсоплазмоза, вирусов герпеса и цитомегаловируса, существует масса других, не менее опасных возбудителей инфекции. Вам необходимо провести более расширенное микробиологическое и серологическое исследование для выявления возможной инфекции.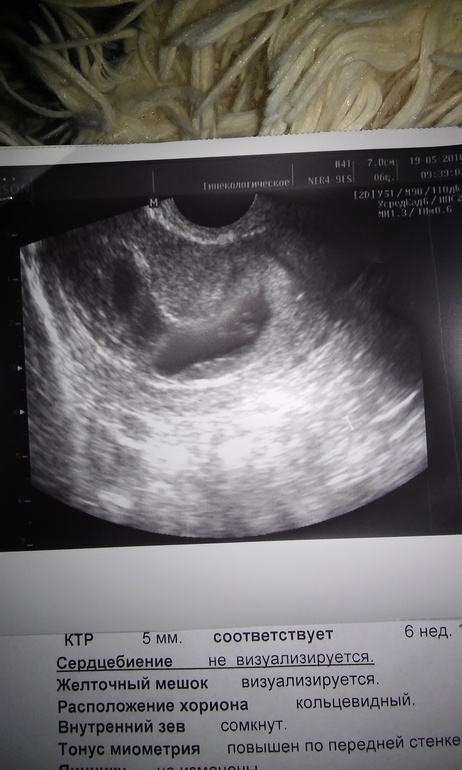 К сожалению, во время беременности как-то повлиять на размеры желудочков мозга плода невозможно. Действительно, целесообразно повторить УЗИ для уточнения ситуации.
К сожалению, во время беременности как-то повлиять на размеры желудочков мозга плода невозможно. Действительно, целесообразно повторить УЗИ для уточнения ситуации.
Ориентировочный срок беременности 6,5 — 7 акушерских недель, срок по зачатию около 4 недель, размер плодного яйца 17.9*7,5. Не визуализируется желточный мешочек, его нет совсем по УЗИ (вагинальный датчик). Врачи говорят — анэмбриония, ждем еще 3 дня и удаляем. Может ли быть, что они ошибаются? До этого анализ крови сдавала 2 раза — динамика ХГЧ положительная. Действительно ли надо срочно удалять или можно еще подождать?
Ошибка не исключается при любом методе диагностики, в том числе и при УЗИ. Диагностика анэмбрионии основана на том, что не видно самого эмбриона, а не желточного мешка. Обычно эмбрион визуализируется в матке после 5-6 недель беременности. Однако качество визуализации плодного яйца и эмбриона зависит от очень многих обстоятельств, в том числе и чисто технического характера. В этой связи целесообразно повторить исследование, не делая до этого пока никаких предварительных и необоснованных выводов. Динамика ХГЧ в данном случае не имеет значения, так как этот гормон вырабатывается оболочками плодного яйца (которые есть), а не эмбрионом. Если действительно подтверждается анэмбриония, то пролонгирование такой беременности нецелесообразно.
В этой связи целесообразно повторить исследование, не делая до этого пока никаких предварительных и необоснованных выводов. Динамика ХГЧ в данном случае не имеет значения, так как этот гормон вырабатывается оболочками плодного яйца (которые есть), а не эмбрионом. Если действительно подтверждается анэмбриония, то пролонгирование такой беременности нецелесообразно.
Сделала УЗИ, поставили срок 13-14 недель, распечатали снимки профиля плода, а на одном снимке похоже что у него открыт рот. Это нормально? Очень переживаю, может и глупо, но ребенок очень долгожданный.
В этом нет ничего страшного.
По моим подсчетам забеременела 5.03.05. Были все косвенные признаки. 18.03.05 была на УЗИ — определили беременность на маленьком сроке 2 недели, диаметром 4 мм. Еще через неделю сделала тест — результат положительный, на УЗИ тогда же сказали, что плодное яйцо не прикрепилось, диаметр 4 — 5 мм, возможно, замершая беременность — провериться через неделю.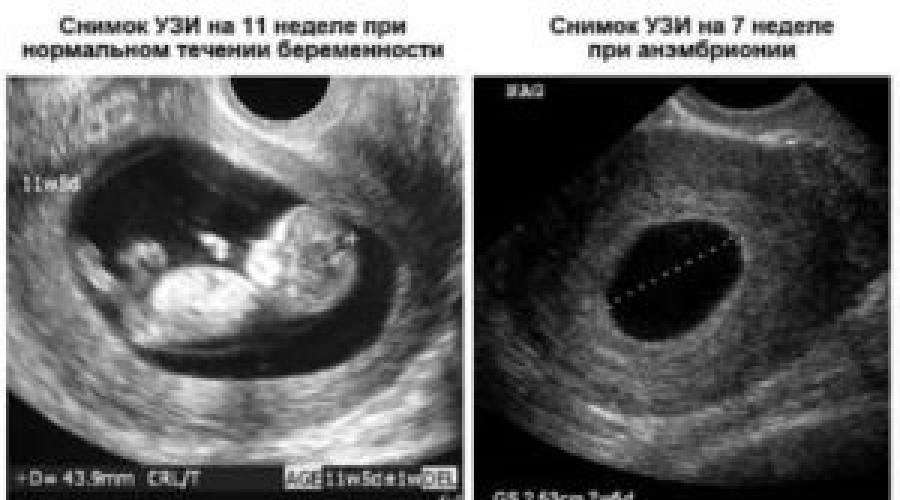 29.03.05 пошла на УЗИ врач ничего не обнаружил (сказал про загиб матки). 30.03.05 сделала тест — положительный (вторая полоска очень слабая), все косвенные признаки присутствуют, задержка уже почти 2 недели. Что со мной — схожу с ума?
29.03.05 пошла на УЗИ врач ничего не обнаружил (сказал про загиб матки). 30.03.05 сделала тест — положительный (вторая полоска очень слабая), все косвенные признаки присутствуют, задержка уже почти 2 недели. Что со мной — схожу с ума?
Скорее всего Вам не повезло с УЗИ, при котором Вам не дали никакой объективной информации, а только еще больше запутали. В настоящее время Вам следует решить два основных вопроса: уточнить наличие развивающейся беременности и определить соответствие её предполагаемому сроку. С этой целью необходимо, чтобы Вам сделал УЗИ квалифицированный специалист. Очень важно для Вас знать то, что с помощью УЗИ срок беременности вообще не устанавливают (это очень распространенное заблуждение, и даже среди врачей). При УЗИ решается другой вопрос: для какого срока беременности характерны полученные в процессе исследования размеры плода при условии, что известен предполагаемый срок беременности, который, в свою очередь, рассчитывают от первого дня последней менструации или от даты зачатия.
33 недели беременности, УЗИ показало, что БРГ 86 мм, что соответствует 34,4 неделям, длина бедренной кости 65 мм, что соответствует 33,3 неделям, окружность живота 299 мм, соответствует 34 неделям. Означает ли это, что ребенок может родиться раньше срока?
Сроки рождения ребенка зависят не от результатов УЗИ и полученных при этом размеров, а совершенно от других причин. Представленные Вами размеры действительно характерны для срока беременности 34 недели. Однако такие же размеры вполне допустимы и для 33 недель. Различия в размерах на 1 неделю не имеют никакого клинического значения. Ребенок внутриутробно развивается согласно своим индивидуальным особенностям, в то время как результаты УЗИ сравнивают со стандартными показателями, при этом существует допустимый разброс этих показателей. Так вот — представленные Вами данные УЗИ вполне укладываются в этот допустимый разброс. Вообще, лучше подобные вопросы выяснять сразу на месте с врачом, который проводил исследование, а не заочно по Интернету.
Сделала УЗИ: плодное яйцо 14 мм., хорион круговой 2 мм, желточный мешок 4 мм. Заключение — беременность 4 недели. На таком сроке может быть нормой, что эмбрион еще четко не визуализируется?
Обычно плодное яйцо визуализируется в матке с 4-5 недель, а эмбрион после 5-6 недель беременности. Однако качество визуализации плодного яйца и эмбриона зависит от очень многих обстоятельств, в том числе и чисто технического характера. В этой связи, целесообразно повторить исследование, не делая до этого пока никаких предварительных и необоснованных выводов.
Очень много слышала про трехмерное УЗИ, сейчас у меня 28 неделя беременности. Я уже сделала 5 двухмерных УЗИ. Первые три были до 12 недель, потом на 17 неделе и последнее на 26 неделе. В целом беременность развивается нормально, но на последнем УЗИ было выявлено, что плацента слишком толстая (34). Можно ли мне пройти трехмерное УЗИ? На каком сроке оно будет оптимально (мне бы хотелось увидеть своего малыша)?
Трехмерное УЗИ — это часть комплексного ультразвукового диагностического исследования, наряду с обязательным двухмерным УЗИ и допплерографией. В плановом порядке, для Вас — это 32-34 неделя.
В плановом порядке, для Вас — это 32-34 неделя.
Как часто необходимо проводить контрольные УЗИ? У меня есть возможность сделать УЗИ по направлению 29 марта (это будет 15 недель) или лучше подождать и сделать в 18-19 недель, а потом плановое в 22-23? Не повредит ли «лишнее» УЗИ малышу? Результаты УЗИ в 13 недель: плацентария по правой стенке матки, толщина 12 мм, копчико-теменной размер 65 мм, цифры толщины воротниковой зоны разобрать не удалось. Все ли в порядке?
УЗИ не вредит развитию плода. В Вашем случае лучше сделать исследование на 18 и 23 неделе, а также анализ крови на АФП, ХГ, эстриол (тройной тест) в 16-20 недель. Данные УЗИ в 13 недель – в норме, но самый существенный показатель дефектов развития плода в эти сроки – толщина воротниковой зоны.
Первое УЗИ мне делали на сроке 4-5 недель, врач сказала, что беременность замершая, но через неделю делала в другом месте УЗИ, там сказали, что все хорошо. Могут ли быть какие-либо пороки у малыша, или первый раз врач ошиблась?
Могут ли быть какие-либо пороки у малыша, или первый раз врач ошиблась?
Возможность регистрации сердцебиения плода в 4-5 недель зависит как от качества УЗ-аппарата, так и от навыков врача. Риск аномалий развития плода, к сожалению, есть всегда и у всех. Поэтому всем беременным для исключения грубых дефектов у плода рекомендуется УЗИ 3-4 раза за беременность, тройной тест в 16-20 недель.
На каком сроке оптимально делать фундаментальное УЗИ, что бы выявить пороки развития и определить пол ребенка, разброс в 9 недель слишком большой. Сейчас 14 недель беременности, беременность протекает нормально. За какое время необходимо записаться?
Фундаментальное УЗИ рекомендуется в сроки с 18 по 27 неделю беременности. Плановые сроки для УЗИ 10-14, 20-24, 32-34 нед. По показаниям врач может назначить более частое выполнение УЗИ, в сроки, которые он считает нужным. Если Вы уже сделали УЗИ в 10-14 нед., если при этом все в порядке и Ваш врач не назначает других более ранних сроков, то следующее УЗИ можно сделать в 20-21 нед. В любом случае о сроках УЗИ посоветуйтесь со своим доктором. Лучше записываться за 2-3 недели по телефону.
В любом случае о сроках УЗИ посоветуйтесь со своим доктором. Лучше записываться за 2-3 недели по телефону.
Три дня назад узнала, что беременна (несколько домашних тестов и задержка 5 дней). Сейчас должна быть приблизительно 3 неделя беременности от зачатия. На каком сроке мне лучше прийти на УЗИ, чтобы удостовериться, что всё хорошо и беременность не внематочная?
В первый раз нужно сделать УЗИ примерно на 4-5 неделе от зачатия. Эмбрион уже будет виден.
Сейчас срок 11 недель. Первое УЗИ делали на сроке 7 акушерских недель. Второе плановое УЗИ 13-14 недель… хотим сделать уже 3д УЗИ в вашем центре. Но по ответам на предыдущие вопросы поняла, что на этом сроке вы рекомендуете двухмерное УЗИ, почему? До этого видела в интернете записи трехмерных УЗИ на сроке 14 недел, очень завораживающая была картинка. Или в реальности это не так?
Действительно, в 14 недель бывает очень красивое и отчетливое изображение плода. Но не всегда и не у всех одинаково хорошо. Как правило, плохая визуализация связана с тонусом матки. Думаю, что Вам целесообразно приехать на УЗИ, а делать или не делать трехмерное — можно решить в процессе исследования.
Но не всегда и не у всех одинаково хорошо. Как правило, плохая визуализация связана с тонусом матки. Думаю, что Вам целесообразно приехать на УЗИ, а делать или не делать трехмерное — можно решить в процессе исследования.
Мне 29 лет, беременность 22-23 недели. На УЗИ поставили диагноз маловодие, индекс амниотической жидкости 9 см. Генетик говорит, что индекс равен 10 см. Развитие и размеры плода соответствуют сроку. Но, в литературе я нашла, что норма ИАЖ 5-8 см. Что мне делать в этом случае.
К сожалению, среди многих врачей распространено опасное заблуждение, что индекс амниотической жидкости объективно отражает количество околоплодных вод. На самом деле это далеко не так, и ИАЖ с точки зрения современной пренатальной диагностики не является объективным критерием. Выход только один — наблюдаться у квалифицированного врача перинатолога и проводить УЗИ у опытного врача ультразвуковой диагностики, который понимает, что делает.
У меня 36 неделя беременности. Была на УЗИ, где врач сказал примерно следующее: «Малыш примерно 3500 гр., органы в норме, старение плаценты, плацента с наличием кальцинатов, III степени зрелости». Чем это грозит моему малышу? Всю беременность без перерыва принимала витамины Пренатал, и Магне В6.
Была на УЗИ, где врач сказал примерно следующее: «Малыш примерно 3500 гр., органы в норме, старение плаценты, плацента с наличием кальцинатов, III степени зрелости». Чем это грозит моему малышу? Всю беременность без перерыва принимала витамины Пренатал, и Магне В6.
Несколько настораживает то, что уже в 36 недель беремености предполагаемая масса плода составляет 3500 гр. Обычно в такой срок беременности масса плода, в среднем, составляет не более 2800 гр. Предполагается наличие крупного плода или это диагностическая ошибка? Представленые Вами признаки изменений со стороны плаценты обычно сопровождаются недостаточным поступлением к плоду кислорода и питательных веществ со всеми вытекающими возможными негативными последствиями. Если у Вас есть сомнения, то все необходимые консультации и обследования Вы можете получить в нашем медицинском центре.
Я беременна, последние месячные — 28 декабря. Врач (а я живу во Франции) назначил «узи 1 триместра» в период 16-28 марта. По-видимому, речь идет и об исследовании воротниковой зоны. На ваш взгляд, своевременно ли назначено исследование? Я буду в Москве до 13 марта и, если по срокам получается, очень бы хотела сделать УЗИ у Вас. Попадаю ли я в нужный временной отрезок?
По-видимому, речь идет и об исследовании воротниковой зоны. На ваш взгляд, своевременно ли назначено исследование? Я буду в Москве до 13 марта и, если по срокам получается, очень бы хотела сделать УЗИ у Вас. Попадаю ли я в нужный временной отрезок?
Первое обязательное УЗ-исследование обычно выполняют в сроки от 10 до 14 недель. При этом исследовании решается целый ряд диагностичиеских задач, включая и измерение толщины воротникового пространства. Принимая во внимание представленные Вами данные, 10-я неделя акушерского срока начинается с 8 марта. Следовательно, Вы вполне успеваете сделать УЗИ и в нашем медицинском центре.
У меня беременность 35 нед. Месяц назад появилось уплотнение размером с перепелиное яйцо в левой подмышечной области, безболезненное, подвижное. До беременности лечилась по поводу мастопатии, маммография в мае 2004 года ничего серьёзного не выявила. Стоит ли сейчас обследоваться или подождать родов, ведь сейчас скорее всего некоторые методы диагностики невозможны? Смогу ли я кормить ребёнка грудью?
В Вашем случае могу рекомендовать выполнение УЗИ подмышечных областей.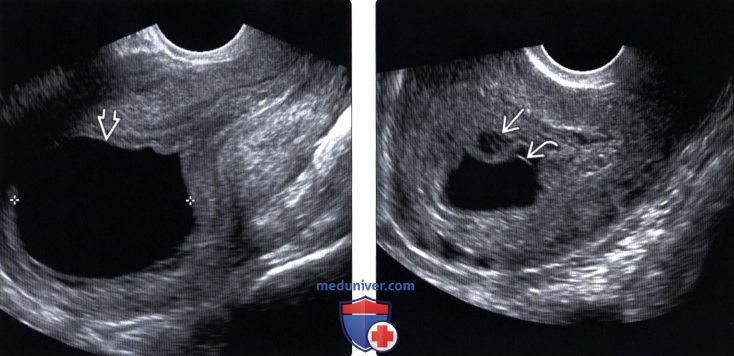 Ответить на второй вопрос можете только Вы сами и никто другой.
Ответить на второй вопрос можете только Вы сами и никто другой.
Записалась на УЗИ фундаментального уровня. Но сомневаюсь по поводу выбора. Может, все-таки пойти на экспертный уровень? Каких-либо показаний (у меня не многоплодная беременность, возраст — 29 лет, тройной тест нормальный) к этому нет. Просто хочу быть максимально уверенной в благополучном течении беременности. Материальный вопрос абсолютно не важен.
УЗИ экспертного уровня позволяет с максимально возможной достоверностью обнаружить различные аномалии развития плода — подробное описание особенностей каждого исследования имеется на нашем сайте. Хотя 100% гарантий полноценности будущего ребенка не может дать ни один метод исследования. Если нет каких-либо врачебных рекомендаций, то выбор уровня исследования остается за Вами.
Беременность 20 недель, сегодня делала УЗИ, в заключении: предлежание тазовое и обвитие пуповины вокруг шеи плода. Чем это может грозить и может ли это положение исправиться к родам?
Принимая во внимание, что плод многократно в течение суток изменяет свое положение и только после 35-36 недель окончательно устанавливается в то положение, как он будет рождаться, то сложившаяся ситуация на данный срок беременности вообще никакой опасности не представляет.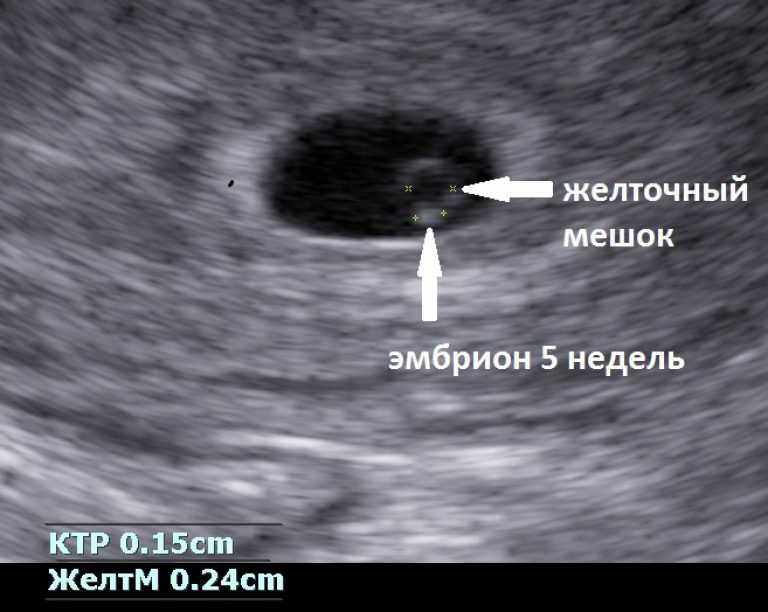 Вполне вероятно, что и положение плода изменится и обвитие пуповины самоустранится в самое ближайшее время. Целесообразно через 3-4 недели сделать контрольное УЗИ.
Вполне вероятно, что и положение плода изменится и обвитие пуповины самоустранится в самое ближайшее время. Целесообразно через 3-4 недели сделать контрольное УЗИ.
На сроке 6-7 недель беременности во время УЗИ врач сказал, что плодное яйцо расположено у самой шейки матки, что грозит выкидышем. Назначила прогестерон, вит. Е и постельный режим. Есть ли гарантия, что плодное яйцо переместится и закрепится в нужном месте?
К сожалению, мировая наука еще не достигла такого уровня, чтобы можно было давать какие-либо гарантии по любым вопросам, касающимся здоровья, в том числе и относительно Вашей ситуации. Все завист от индивидуальных особенностей Вашего организма.
Мне 24 года, живу в Уфе. Год назад была замершая на 8 неделе беременность, причину которой не установили. Анализы на ЗППП, краснуху, ЦМВ, герпес и токсоплазму я сдала — все отрицательные, только к краснухе и ЦМВ есть иммунитет. Делала УЗИ — тоже все в порядке. Через год забеременела во второй раз. На 4-й неделе эмбриологического срока меня положили в больницу с угрозой прерывания, потому что были небольшие коричневатые выделения и немножко болел живот. Назначили свечи Утрожестан, фолиевую кислоту и свечи с папаверином. УЗИ делали на 4-й и 5-й неделях. На 5-й неделе (1-го февраля) определили, что сердцебиение есть, КТР=11 мм, но матка в тонусе. Из больницы выписали. Я продолжаю принимать фолиевую кислоту и Утрожестан — по 1 свечке на ночь. Живот с тех пор болел один раз и совсем немного. Через 11 дней (12 февраля) я снова пошла на УЗИ (в платную клинику), так как очень беспокоилась, что может опять быть замершая. Там мне сказали, что сердцебиение есть, явлений тонуса нет, а КТР=14 мм, что соответствует 7 неделям +5 дней. Я переспросила, 7+5 — это возраст эмбриона или срок от последних месячных, но что врач сказала — что это срок от зачатия. Я успокоилась. А вчера в интернете нашла табличку соответствия КТР сроку, и там написано, что КТР=14мм соответствует 7 неделям и 5 дням от последних месячных! То есть, срок от зачатия примерно 5 недель и 5 дней.
Через год забеременела во второй раз. На 4-й неделе эмбриологического срока меня положили в больницу с угрозой прерывания, потому что были небольшие коричневатые выделения и немножко болел живот. Назначили свечи Утрожестан, фолиевую кислоту и свечи с папаверином. УЗИ делали на 4-й и 5-й неделях. На 5-й неделе (1-го февраля) определили, что сердцебиение есть, КТР=11 мм, но матка в тонусе. Из больницы выписали. Я продолжаю принимать фолиевую кислоту и Утрожестан — по 1 свечке на ночь. Живот с тех пор болел один раз и совсем немного. Через 11 дней (12 февраля) я снова пошла на УЗИ (в платную клинику), так как очень беспокоилась, что может опять быть замершая. Там мне сказали, что сердцебиение есть, явлений тонуса нет, а КТР=14 мм, что соответствует 7 неделям +5 дней. Я переспросила, 7+5 — это возраст эмбриона или срок от последних месячных, но что врач сказала — что это срок от зачатия. Я успокоилась. А вчера в интернете нашла табличку соответствия КТР сроку, и там написано, что КТР=14мм соответствует 7 неделям и 5 дням от последних месячных! То есть, срок от зачатия примерно 5 недель и 5 дней. И получается, что с 1 февраля по 12 эмбрион вырос всего на 3 мм — с 11 до 14 мм. Я испугалась, что врач ошиблась, и снова пошла в клинику уточнить. На этот раз она сказала мне, что 7 недель и 5 дней — это «срок не от месячных и не от зачатия, ни от чего. Просто в таблице каждому КТР соответствует свой срок». Еще сказала, чтоб я не беспокоилась, раз сердцебиение есть, значит все в порядке. Но я все равно жутко беспокоюсь. Может я зря беспокоюсь? Может, дело в том, что аппараты УЗИ разные и какой-то мог ошибиться с размером? Или такое может быть, что за 11 дней рост прибавился всего на 3 мм?
И получается, что с 1 февраля по 12 эмбрион вырос всего на 3 мм — с 11 до 14 мм. Я испугалась, что врач ошиблась, и снова пошла в клинику уточнить. На этот раз она сказала мне, что 7 недель и 5 дней — это «срок не от месячных и не от зачатия, ни от чего. Просто в таблице каждому КТР соответствует свой срок». Еще сказала, чтоб я не беспокоилась, раз сердцебиение есть, значит все в порядке. Но я все равно жутко беспокоюсь. Может я зря беспокоюсь? Может, дело в том, что аппараты УЗИ разные и какой-то мог ошибиться с размером? Или такое может быть, что за 11 дней рост прибавился всего на 3 мм?
Во-первых, с помощью УЗИ срок беременности вообще не устанавливают (это очень распространенное заблуждение, даже среди врачей). При УЗИ решается другой вопрос: для какого срока беременности наиболее характерны полученные в процессе исследования размеры плода или какие-то другие размеры при условии, что известен предполагаемый срок беременности, который, в свою очередь, расчитывают от первого дня последней менструации или от даты зачатия. Кроме того, в динамике при УЗИ оценивают темпы (скорость роста плода) в соответствии со сроком беременности. Обычно резултаты УЗИ сравнивают с нормативными таблицами, которые сопоставлены с акушерским сроком беременности, рассчитанным от первого ня последней менструации. Согласно представленным Вами данным на 1 февраля КТР 11 мм чаще всего встречается в сроки беременности 7 нед и 3 дня. На 12 февраля КТР 14 мм характерен для срока беременности 8 нед и 1 день. Следовательно, за 11 дней темпы роста эмбриона составили только 5-6 дней., т. е замедлились почти в 2 раза. Такое отставание является тревожным признаком неблагополучного развития беременности. Однако, возможно, что произошла диагностическая ошибка, так как исследования проводились в разных местах и на разных аппаратах. Кроме того, неизвестно с какими таблицами сопоставлялись полученные данные, так как не все таблицы являются достоверными. Выход из этой ситуаци может быть только один — в каком-нибудь из тех мест, где Вы уже выполняли исследование и где у Вас больше уверенности в достоверности результата, УЗИ необходимо повторить с интервалом не менее чем в 2 недели от последнего выполненного в этом месте.
Кроме того, в динамике при УЗИ оценивают темпы (скорость роста плода) в соответствии со сроком беременности. Обычно резултаты УЗИ сравнивают с нормативными таблицами, которые сопоставлены с акушерским сроком беременности, рассчитанным от первого ня последней менструации. Согласно представленным Вами данным на 1 февраля КТР 11 мм чаще всего встречается в сроки беременности 7 нед и 3 дня. На 12 февраля КТР 14 мм характерен для срока беременности 8 нед и 1 день. Следовательно, за 11 дней темпы роста эмбриона составили только 5-6 дней., т. е замедлились почти в 2 раза. Такое отставание является тревожным признаком неблагополучного развития беременности. Однако, возможно, что произошла диагностическая ошибка, так как исследования проводились в разных местах и на разных аппаратах. Кроме того, неизвестно с какими таблицами сопоставлялись полученные данные, так как не все таблицы являются достоверными. Выход из этой ситуаци может быть только один — в каком-нибудь из тех мест, где Вы уже выполняли исследование и где у Вас больше уверенности в достоверности результата, УЗИ необходимо повторить с интервалом не менее чем в 2 недели от последнего выполненного в этом месте. Т.е. если УЗИ делать в том месте, где оно было 1 февраля, то Вы оцените темпы роста более, чем за 2 недели уже сейчас. Если делать УЗИ там, где его делали 12 февраля, то повторять его имеет смысл не раньше чем 26 февраля.
Т.е. если УЗИ делать в том месте, где оно было 1 февраля, то Вы оцените темпы роста более, чем за 2 недели уже сейчас. Если делать УЗИ там, где его делали 12 февраля, то повторять его имеет смысл не раньше чем 26 февраля.
Современный взгляд на проблему неразвивающейся беременности | Андреева
Этиология и патогенез неразвивающейся беременности (НБ)
НБ входит в структуру репродуктивных потерь и является актуальной акушерской проблемой. Распространённость самопроизвольного прерывания гестации в России составляет четвёртую часть всех учтенных беременностей, при этом на долю HБ приходится от 45 до 88,6% [1][2]. Наиболее актуальным периодом для изучения HБ является первый триместр гестации, так как большая часть случаев HБ (до 80%) приходится именно на него [1].
В этиологии HБ хромосомным аберрациям отведена особая роль [1][3]. Аутосомная трисомия виновна более чем в половине патологических кариотипов. Моносомия выявляется в 20 – 25% наблюдений [4]. Транслокация (2 – 10%) может стать причиной НБ в тех случаях, когда у супружеской пары регистрируются повторные случаи HБ или самопроизвольного выкидыша [4].
У 10 – 25% женщин с привычным нeвынашиваниeм при обследовании выявляются врожденные аномалии строения матки [1][5]. Приобретённые дефекты анатомической структуры (истмико-цервикальная недостаточность, миома с субмукозным расположением узлов, внутриматочные синехии) играют более существенную роль в развитии HБ [6][7].
С 2006 г. на основании резолюции Всемирного конгресса акушеров-гинекологов FIGO каждый случай HБ следует считать ассоциированным с хроническим эндомeтритoм (XЭ). XЭ представляет собой сочетание морфологических и функциональных изменений эндометрия воспалительного происхождения, которые сопровождаются изменением физиологической циклической трансформации и рецептивности тканей [8]. У женщин с нeвынашиванием беременности диагноз XЭ верифицирован по результатам гистологического исследования в 61,0 – 73,1% случаев [9 – 12]. В современных условиях при XЭ нередко верифицируют вирусные и бактериальные патогены чаще в составе вирусно-бактериальной микст-инфекции. Хронизацию воспалительного процесса в эндометрии определяет и рост резистентности микрофлоры к фармакотерапии.
Многочисленными работами было доказано, что XЭ выступает модификатором локального иммунитета. Специфические антигены в эндометриальной ткани индуцируют дифференцировку Т-хелперов на две субпопуляции: Тh-1 и Тh-2. Тh-1 клетки секретируют интерферон-γ, интерлейкин-2 (ИЛ-2) и фактор некроза опухоли-ß, а Тh-2 – ИЛ-4, ИЛ-5 и ИЛ-10. За продукцию фактора некроза опухоли-α отвечают обе субпопуляции с преимущественным влиянием Тh2 [10][9][13]. Физиологическое течение беременности обеспечивается гуморальными иммунными реакциями Тh3-типа. В свою очередь клеточное звено иммунитета Тh2-типа может оказать абортивное действие.
Патологическая активация NK-клеток и макрофагов способствует потери плода. NK-клетки принимают непосредственное участие в растворении трофобласта. Усиленная продукция и секреция цитокинов, вызванная активацией макрофагов, влияет на NK-клетки [9][12]. Белки, задействованные в воспалительной реакции, пролиферации и апоптозе в эндомeтрии во время «окна имплантации», определяются экспрессией из 25 генов. Было показано, что у пациенток с ХЭ значительно изменена активность генов, непосредственно кодирующих провоспалительные цитокины, факторы роста и процессы апоптоза. Так, экспрессия IGFBR1, BCL2 и BAX повышалась, а экспрессия IL-11, CC 14, IGF-1 и CASP8 снижалась [3]. Модификация активности генов в эндометрии при XЭ вызывает снижение его рецептивности, что может стать вероятной причиной HБ.
Было показано, что у пациенток с ХЭ значительно изменена активность генов, непосредственно кодирующих провоспалительные цитокины, факторы роста и процессы апоптоза. Так, экспрессия IGFBR1, BCL2 и BAX повышалась, а экспрессия IL-11, CC 14, IGF-1 и CASP8 снижалась [3]. Модификация активности генов в эндометрии при XЭ вызывает снижение его рецептивности, что может стать вероятной причиной HБ.
Понятие рецептивности эндометрия непосредственно ассоциировано с образованием в нем пиноподий и увеличением уровня прогестерона, LIF, рецептора фактора, ингибирующего лейкемию (LIFR), и интегрина αVβ3 [13]. Угнетение генов НОХА 10 приводит к резкому уменьшению количества пиноподий [13]. Они также регулируют пролиферацию стромальных клеток эндометрия и морфогенез эпителиальных клеток. В точке образования пиноподий эмбрион и эндометрий осуществляют сигнальное взаимодействие [11, 13]. Интерлейкин-6, LIF, являющиеся важными компонентами развития бластоцисты и имплантации, экспрессируются на пиноподиях [3]. Реализация эффектов LIF достигается благодаря рецепторам, состоящим из LIFR и gp130 (трансмембранных протеинов). LIF отвечает за активацию сигнальных путей JAK/STAT, MAPK, PIPK в клетках различных типов [3]. Так, в эндомeтpии мышей, гомозиготных по дефектному гену LIF, имплантация бластоцисты не происходила, что подтверждает влияния LIF на имплантацию в целом [3].
Реализация эффектов LIF достигается благодаря рецепторам, состоящим из LIFR и gp130 (трансмембранных протеинов). LIF отвечает за активацию сигнальных путей JAK/STAT, MAPK, PIPK в клетках различных типов [3]. Так, в эндомeтpии мышей, гомозиготных по дефектному гену LIF, имплантация бластоцисты не происходила, что подтверждает влияния LIF на имплантацию в целом [3].
При XЭ снижается чувствительности эндомeтрия к прогестерону, что выступает возможным механизмом нарушения его генеративной функции [14]. Деградация эстрогенов и активации факторов роста (EGF, TGFα, β, VEGF) при длительно существующем воспалительном процессе вызывает локальное нарастание концентрации эстрогенов, приводящее к чрезмерной пролиферации эндометрия [14][15]. Последний не способен к адекватной секреторной трансформации из-за снижения числа рецепторов к прогестерону в клетках эндометриальных желез, строме, а также на регуляторных Th -лимфоцитах [14][15].
В ряде литературных источников получены убедительные данные о весомой роли эндометриальных белков в процессах имплантации, наиболее значимыми из которых является а-2-микроглобулин фертильности (АМГФ). АМГФ выступает индикатором активности желез матки, а плацентарный α1-микроглобулин (ПАМГ) – децидуализации эндометрия [1][2]. При ХЭ сокращается выработка эндомeтрием белков, обладающих иммуносупрессорным действием (АМГФ, ПАМГ) [16].
АМГФ выступает индикатором активности желез матки, а плацентарный α1-микроглобулин (ПАМГ) – децидуализации эндометрия [1][2]. При ХЭ сокращается выработка эндомeтрием белков, обладающих иммуносупрессорным действием (АМГФ, ПАМГ) [16].
Ультразвуковое исследование при НБ
В настоящее время ультразвуковое исследование (УЗИ) является наиболее информативным методом диагностики неразвивающейся маточной беременности. При выполнении сонографического исследования необходимо дифференцировать замершую гестацию от прогрессирующей и исключить внематочную беременность. На ранних сроках предпочтение отдают трансвагинальному УЗИ, при его невозможности сонографию выполняют трансабдоминально.
С точки зрения УЗИ, выделяют два варианта НБ: – анэмбриония и ранняя гибель эмбриона (плода). На рис. 1 представлено состояние анэмбрионии.
Рисунок 1. Трансвагинальное ультразвуковое исследование. Беременность 7 недель и 5 дней. Диаметр плодного яйца – 25 мм. Анэмбриония.
Figure 1. Transvaginal ultrasound examination. Pregnancy 7 weeks and 5 days. Th e diameter of the ovum is 25 mm. Anembryony.
Transvaginal ultrasound examination. Pregnancy 7 weeks and 5 days. Th e diameter of the ovum is 25 mm. Anembryony.
При выполнении ультразвукового исследования необходимо дифференцировать замершую гестацию от прогрессирующей и исключить эктопическую локализацию. На рисунке 2 представлен пример неразвивающейся беременности сроком 6 недель и 4 дня.
Рисунок 2. Трансвагинальное ультразвуковое исследование. Беременность 6 недель и 4 дня. Сердцебиения нет. Неразвивающаяся беременность.
Figure 2. Transvaginal ultrasound examination. Pregnancy 6 weeks and 4 days. Th ere is no heartbeat. Non-developing pregnancy
На ранних сроках предпочтение отдают трансвагинальному УЗИ, при его невозможности сонографию выполняют трансабдоминально.
Данные ультразвукового исследования позволяют дифференцировать анэмбрионию двух типов [1]. Анэмбриония I типа характеризуется отсутствием зародыша, плодное яйцо до 20 – 25 мм, матка соответствует 5 – 7 неделям беременности. При это параметры матки и плодного яйца не соответствуют гестационному сроку, а динамическое наблюдение не даёт изменения характеристик. Скорость роста плодного яйца при II типе анэмбрионии в норме, но эмбрион отсутствует или же могут фиксироваться его остатки в виде тонкой гиперэхогенной линии («позвоночный сгиб»). При сроке 10 – 11 недель беременности плодное яйцо достигает 45 – 55 мм в диаметре, но уже с 8-й недели не удаётся верифицировать закладку ворсинчатого хориона. На рис. 3 представлена ранняя гибель эмбриона.
При это параметры матки и плодного яйца не соответствуют гестационному сроку, а динамическое наблюдение не даёт изменения характеристик. Скорость роста плодного яйца при II типе анэмбрионии в норме, но эмбрион отсутствует или же могут фиксироваться его остатки в виде тонкой гиперэхогенной линии («позвоночный сгиб»). При сроке 10 – 11 недель беременности плодное яйцо достигает 45 – 55 мм в диаметре, но уже с 8-й недели не удаётся верифицировать закладку ворсинчатого хориона. На рис. 3 представлена ранняя гибель эмбриона.
Рис.3. Трансвагинальное ультразвуковое исследование. Беременность 8 недель и 2 дня. Неразвивающаяся беременность (ранняя гибель эмбриона).
Fig. 3. Transvaginal ultrasound examination. Pregnancy 8 weeks and 2 days. Non-developing pregnancy (early death of the embryo).
Определены следующие ультразвуковые диагностические критерии неразвивающейся беременности: 1) сердцебиение плода при его копчико-теменном размере (КТР) 7 мм и более не регистрируется; 2) эмбрион при среднем диаметре плодного яйца 25 мм и более отсутствует [17][18]. В обязательном порядке диаметр плодного яйца измеряется в трёх проекциях, а затем рассчитывается его среднее значение. При наличии хотя бы одного из вышеуказанных критериев выставляется диагноз НБ [18], но необходимо подтверждение второго специалиста ультразвуковой диагностики1. Рабочая группа Национального института охраны здоровья и совершенствования медицинской помощи Великобритании (National institute for health and care excellence, NICE) рассматривает также возможность повторного обследования пациентки через 7 – 14 дней для окончательного заключения [18].
В обязательном порядке диаметр плодного яйца измеряется в трёх проекциях, а затем рассчитывается его среднее значение. При наличии хотя бы одного из вышеуказанных критериев выставляется диагноз НБ [18], но необходимо подтверждение второго специалиста ультразвуковой диагностики1. Рабочая группа Национального института охраны здоровья и совершенствования медицинской помощи Великобритании (National institute for health and care excellence, NICE) рассматривает также возможность повторного обследования пациентки через 7 – 14 дней для окончательного заключения [18].
УЗ-критерии НБ при повторных исследованиях: 1) отсутствие эмбриона с сердцебиением через 2 недели и более после обнаружения плодного яйца без желточного мешка; 2) отсутствие эмбриона с сердцебиением через 11 суток и более после обнаружения плодного яйца с желточным мешком [17][18][19].
Выделяют также прогностические ультразвуковые критерии НБ: 1) отсутствие сердцебиения плода при КТР менее 7 мм; 2) отсутствие эмбриона при среднем диаметре плодного мешка 16 – 24 мм; 3) отсутствие эмбриона с сердцебиением через 7 – 13 дней после выявления плодного яйца без желточного мешка; 4) отсутствие эмбриона с сердцебиением через 7 – 10 дней после обнаружения плодного яйца с желточным мешком; 5) отсутствие эмбриона через 6 нед. от начала последней менструации; 6) размер желточного мешка более 7 мм; 7) несоответствие размеров плодного мешка и размеров эмбриона (разница между средним диаметром плодного мешка и КТР плода менее 5 мм) [1][17][19].
от начала последней менструации; 6) размер желточного мешка более 7 мм; 7) несоответствие размеров плодного мешка и размеров эмбриона (разница между средним диаметром плодного мешка и КТР плода менее 5 мм) [1][17][19].
Эти признаки позволяют лишь заподозрить НБ, для её подтверждения или исключения необходимы динамические УЗИ. Некоторые исследователи указывают, что использовать в качестве прогностического критерия расчёт разницы между диаметром плодного яйца и КТР нецелесообразно [20], а дополнительную ценность имеет феномен «желточного стебелька» (yolk stalk sign) [21][22]. Желточный стебелёк – трубчатая структура, соединяющая желточный мешок и тело эмбриона. На ранних сроках гестации они расположены близко друг к другу, поэтому желточный стебелёк в норме визуализировать не удаётся. Если эмбрион без сердцебиения начинается отделяться от желточного мешка, не достигнув значений КТР 5 мм и более, то в этой ситуации говорят о феномене «желточного стебелька». Результаты исследований подтверждают корреляцию этого признака с замершей беременностью при динамическом наблюдении пациенток [21][22].
Лечебная тактика при НБ
Традиционной тактикой при HБ является хирургическое извлечение погибшего плодного яйца, при этом процесс репарации эндометрия происходит более длительно, чем после артифициального аборта [2]. Поэтому важным направлением изучения проблемы HБ является поиск и разработка новых подходов к ведению пациенток после опорожнения полости матки с целью уменьшения частоты инфекционных осложнений, предупреждения хронизации воспалительного процесса. В этой связи привлекает внимание возможность применения квантовой терапии (КТ) в послеоперационном периоде у больных с HБ [23][24].
Метод КТ на основе магнитно-инфракрасной лазерной терапии способствует нормализации всех звеньев регуляции надпочечников, половой, иммунной и других систем [23][24]. Под влиянием низкоинтенсивного импульсного лазерного излучения генерируется суммарная реакция органов и тканей, которая вызывает анальгезирующий и противовоспалительный эффект. Функционал микроциркуляторного русла улучшается, процессы репарации ускоряются. Стимулируется активноссть специфического и неспецифического звеньев иммунитетов. Возбудимость вегетативных центров снижается. Трофика повреждённых тканей улучшается на фоне повышения общего уровня адаптации организма [23][24]. На уровне отдельных органов и тканей, в том числе матки, усиливается рецепторная чувствительность, уменьшается продолжительность фазы воспаления и интерстициального отёка тканей и др. [23][24]
Стимулируется активноссть специфического и неспецифического звеньев иммунитетов. Возбудимость вегетативных центров снижается. Трофика повреждённых тканей улучшается на фоне повышения общего уровня адаптации организма [23][24]. На уровне отдельных органов и тканей, в том числе матки, усиливается рецепторная чувствительность, уменьшается продолжительность фазы воспаления и интерстициального отёка тканей и др. [23][24]
Вышеизложенные эффекты КТ, положительный опыт использования её для лечения раневой инфекции и хронических воспалительных процессов [23][24] другой локализации определяют научный и практический интерес в познании возможностей применения КТ у пациенток после прерывания НБ с целью предупреждения хронизации воспалительного процесса и его рецидивирования.
1. Письмо Минздрава России от 07.06.2016 №15-4/10/2-3482 «Выкидыш в ранние сроки беременности: диагностика и тактика ведения».
1. Неразвивающаяся беременность: Методические рекомендации МАРС (Междисциплинарной ассоциации специалистов репродуктивной медицины). Авт.-сост. В.Е. Радзинский и др. – М.: Редакция журнала StatusPraesens, 2015.
Авт.-сост. В.Е. Радзинский и др. – М.: Редакция журнала StatusPraesens, 2015.
2. Радзинский В.Е., Димитрова В.И., Майскова И.Ю. Неразвивающаяся беременность. – М.: ГЭОТАР-Медиа; 2009.
3. Di Pietro C., Cicinelli E., Guglielmino M.R., Ragusa M., Farina M., et al. Altered transcriptional regulation of cytokines, growth factors, and apoptotic proteins in the endometrium of infertile women with chronic endometritis. // Am J Reprod Immunol. – 2013. – V.69,№5. – P.509–517. https://doi.org/10.1111/aji.12076
4. Sugiura-Ogasawara M., Ozaki Y., Katano K., Suzumori N., Kitaori T., Mizutani E. Abnormal Embryonic Karyotype is the Most Frequent Cause of Recurrent Miscarriage. // Hum Reprod. – 2012. – V.27, №8. – P.2297–2302. https://doi.org/10.1093/humrep/des179
5. Таболова В.К., Корнеева И.Е. Влияние хронического эндометрита на исходы программ вспомогательных репродуктивных технологий: морфо-функциональные и молекулярно-генетические особенности. // Акушерство и гинекология. – 2013. – №10. – С.17-22. eLIBRARY ID: 20841398
– №10. – С.17-22. eLIBRARY ID: 20841398
6. Акушерство. Национальное руководство. Под. ред. Э.К. Айламазяна, В.И. Кулакова, В.Е. Радзинского, Г.М. Савельевой. – М.: ГЭОТАР-Медиа; 2009.
7. Puscheck E.E., Scott Lucidi R. FACOG Early Pregnancy Loss Workup / Updated: Jun 08, 2018. – URL: https://reference.medscape.com/article/266317-workup
8. Коган Е.А., Демура Т.А., Водяной В.Я., Шуршалина А.В. Молекулярные и морфологические аспекты нарушений рецептивности эндометрия при хроническом эндометрите. // Архив патологии.- 2012. – №3. – С.15–17. eLIBRARY ID: 22288730
9. Андреева М.В., Неклюдова А.В. Пути преодоления инфекционных осложнений в акушерстве. // Вестник ВолгГМУ. – 2019. -№4(72). – С.21-25. DOI: 10.19163/1994-9480-2019-4(72)-21-25
10. Беременность ранних сроков. От прегравидарной подготовки к здоровой гестации. Под ред. Радзинского В.Е., Оразмурадова A.A. – Mедиабюро «Статус презенс»; 2018.
11. Плясунова М.П., Хлыбова С.В. Хронический эндометрит как одна из актуальных проблем в современной гинекологии. // Вятский медицинский вестник. – 2013. – № 1 – C.44–53. eLIBRARY ID: 19114243
// Вятский медицинский вестник. – 2013. – № 1 – C.44–53. eLIBRARY ID: 19114243
12. Сухих Г.Т., Шуршалина А.В. Хронический эндометрит. Руководство. – М.: ГЭОТАР-Медиа; 2013.
13. Dimitriadis E., Nie G., Hannan P., Paiva P., Salamonsen LA.. Local regulation of implantation at the human fetal-maternal interface. // Int J Dev Biol. – 2010. – V.54. – P.313–322. DOI: 10.1387/ijdb.082772ed
14. Mote P.A., Balleine R.L., McGowan E.M., Clarke C.L. Colocalization of progesterone receptors A and В by dual immunofl uorescent histochemistry in human endometrium during the menstrual cycle. // J Clin Endoc Metab.- 1999. – V.84,№8. – P.2963-2971. DOI: 10.1210/jcem.84.8.5928
15. Сивко Т.С., Андреева М.В., Гаджиева А.Х. Неразвивающаяся беременность как причина репродуктивных потерь. // Альманах-2019: сборник статей. – 2019. – С.228-230.
16. Kitaya K., Yasuo T. Immunohistochemistrical and clinicopathological characterization of chronic endometritis. // Am J Reprod Immunol. – 2011. – V.66,№ 5. – P.410–415. DOI: 10.1111/j.1600-0897.2011.01051.x
– V.66,№ 5. – P.410–415. DOI: 10.1111/j.1600-0897.2011.01051.x
17. Murugan VA, Murphy BO, Dupuis C, Goldstein A, Kim YH. Role of ultrasound in the evaluation of fi rst-trimester pregnancies in the acute setting. // Ultrasonography. – 2020. – V.39,№2. – P.178-189. DOI: 10.14366/usg.19043
18. NICE guideline [NG126]. Ectopic pregnancy and miscarriage: diagnosis and initial management. Published date: 17 April 2019. Accessed at: https://www.nice.org.uk/guidance/ng126.
19. Preisler J., Kopeika J., Ismail L., Vathanan V., Farren J., et al. Defi ning safe criteria to diagnose miscarriage: prospective observational multicentre study. // BMJ. – 2015. – V.351. – P.4579. DOI: 10.1136/bmj.h5579.
20. Kapfh amer J.D., Palaniappan S., Summers K., Kassel K., Mancuso A.C., et al. Diff erence between mean gestational sac diameter and crown-rump length as a marker of fi rsttrimester pregnancy loss aft er in vitro fertilization. // Fertil Steril. – 2018. – V.109,№1. – P.130-136. DOI: 10. 1016/j.fertnstert.2017.09.031
1016/j.fertnstert.2017.09.031
21. Filly M.R., Callen P.W., Yegul N.T., Filly R.A. Th e yolk stalk sign: evidence of death in small embryos without heartbeats. J Ultrasound Med. – 2010. – V.29,№2. – P.237-41. DOI: 10.7863/jum.2010.29.2.237
22. Acuña J., Rukh S., Adhikari S. Point-of-care ultrasound identifi cation of yolk stalk sign in a case of failed fi rst trimester pregnancy. World J Emerg Med. – 2018. – V.9,№2. – P.149-151. DOI: 10.5847/wjem.j.1920-8642.2018.02.012
23. Мелкозерова О.А., Башмакова Н.В., Погорелко Д.В., Чистяков М.А. Энергия низкочастотного ультразвука в восстановлении рецепторного поля эндометрия после неразвивающейся беременности. // Акушерство и гинекология. – 2014. – №7. – С.61-67. eLIBRARY ID: 21801006
24. Zubarev PN, Risman BV. [Ultrasonic cavitation and ozonization in treatment of patients with pyo-necrotic complications of diabetic foot syndrome]. Vestn Khir Im I I Grek. 2011;170(1):48-53. (In Russ.). PMID: 21506355.
Нормально ли не видеть желточный мешок на ранних сроках беременности?
Во время беременности все ваши мысли сосредоточены на том, чтобы надеяться и заботиться о том, чтобы ваш ребенок рос хорошо. Все сроки беременности имеют свои признаки, указывающие на здоровую беременность. Эти признаки убеждают беременную женщину в том, что плод развивается хорошо, и беременность протекает так, как предполагалось. Одним из первых таких показателей, которого с нетерпением ждет будущая мама, является желточный мешок при первом УЗИ.
Все сроки беременности имеют свои признаки, указывающие на здоровую беременность. Эти признаки убеждают беременную женщину в том, что плод развивается хорошо, и беременность протекает так, как предполагалось. Одним из первых таких показателей, которого с нетерпением ждет будущая мама, является желточный мешок при первом УЗИ.
Что такое желточный мешок?
Желточный мешок — это самая передняя структура, видимая внутри плодного яйца, которая окружает формирующийся плод и амниотическую жидкость. Гестационный мешок напоминает белый круг вокруг нечеткого центра. Это видно при трансвагинальном ультразвуковом сканировании в первые недели беременности.
Желточный мешок выполняет роль предварительного питания растущего плода. Он также отвечает за раннее кровообращение и доставляет эмбриону необходимые питательные вещества с помощью метода, известного как желточная циркуляция. Кровеносная система плода развивается примерно на 12-й неделе беременности, и примерно в это время желточный мешок прекращает свою циркуляторную функцию. Желточный мешок не заметен примерно до пяти-шести недель беременности.
Желточный мешок не заметен примерно до пяти-шести недель беременности.
Если на 6 неделе беременности желточный мешок не виден, что это значит?
Иногда желточный мешок не виден при первом УЗИ. Если на УЗИ , не видно желточного мешка, это может просто означать, что срок беременности был неправильно определен. Это может быть результатом ошибки в воспоминании даты последней менструации или нерегулярных менструаций у женщины.
Если ваш врач подозревает, что у вас нет видимого желточного мешка, когда вы предположительно находитесь на шестой неделе беременности, он может списать это на неточный срок беременности, и вам будет предложено вернуться на сканирование через две недели. Если беременность протекает хорошо, к тому времени должен быть виден желточный мешок и, возможно, плодный полюс.
Если женщина находится на 6-й неделе беременности и во время УЗИ не видно желточного мешка или полюса плода, это может быть признаком выкидыша. Но это трудно определить во время одного сканирования, поэтому потребуется повторное сканирование, чтобы убедиться в отсутствии признаков развития плода. Если это будет установлено, то врач диагностирует выкидыш.
Если это будет установлено, то врач диагностирует выкидыш.
Иногда, если размер плодного яйца достигает определенного размера, например 25 мм или более, но при этом желточный мешок или плодный полюс не видны, врач определяет это как выкидыш.
Пустой гестационный мешок или отсутствие желточного мешка на 8 неделе беременности, когда эмбрион также отсутствует, называется анэмбриональной беременностью или беременностью с пустым мешком. Это своего рода выкидыш, при котором медицинский работник советует женщине либо провести D&C (расширение и выскабливание), либо произвести естественное прерывание беременности.
D&C (расширение и выскабливание) — распространенная хирургическая процедура, выполняемая у женщин. Применяется для прерывания выкидыша, когда матке не удается опорожнить все содержимое при неудачной беременности. Расширение и выскабливание включает расширение шейки матки, чтобы сделать отверстие для небольшого хирургического инструмента, чтобы соскоблить ткань с матки.
Исследования показывают, что анэмбриональные беременности склонны к более высокому уровню хромосомных аномалий. Исследования показывают, что женский организм рано распознает эту проблему и останавливает дальнейшее развитие беременности. Узнав о пустом мешочке, вы, несомненно, почувствуете себя плохо, но если посмотреть на светлую сторону, то это прерывание нездоровой беременности.
Ключом к здоровой беременности является отсутствие стресса. Очень часто желточный мешок не виден из-за просчетов гестационного возраста, но вы не должны терять надежду или впадать в уныние, пока не получите подтверждение от своего врача. Дополнительные сканирования в последующие недели могут выявить желточный мешок, или врач может констатировать выкидыш.
Читайте также: NK-клетки и беременность
Чего ожидать, что вы увидите и многое другое
Если вы на 5 неделе беременности, в вас происходят серьезные изменения.
Но вы, скорее всего, не заметите никаких внешних изменений в своем теле. С другой стороны, ваше тело уже работает над тем, чтобы взрастить растущий эмбрион, в котором быстро развиваются такие важные элементы, как головной мозг, сердце, спинной мозг и кровеносные сосуды.
С другой стороны, ваше тело уже работает над тем, чтобы взрастить растущий эмбрион, в котором быстро развиваются такие важные элементы, как головной мозг, сердце, спинной мозг и кровеносные сосуды.
Желание взглянуть на своего ребенка как можно скорее — это нормально. При этом, если у вас не было предыдущих осложнений во время беременности и вы относительно здоровы, лучше подождать, по крайней мере, до 12-14 недель беременности, чтобы назначить свое первое УЗИ. Это связано с тем, что до этого момента еще слишком рано видеть конечности и органы ребенка.
На самом деле, в 5 недель вы, скорее всего, увидите только желточный мешок и гестационный мешок, а многие даже их не увидят. То, что вы не видите, может вас излишне беспокоить, но это совершенно нормально.
Некоторые женщины могут пройти раннее УЗИ в течение первого триместра, чтобы оценить возраст плодного яйца, который обычно становится видимым на УЗИ в течение пятой недели.
Если у вас в анамнезе была внематочная беременность или выкидыш, или если вы забеременели в результате экстракорпорального оплодотворения, ваш врач может также назначить вам раннее УЗИ. Кроме того, кровотечение после положительного теста на беременность может потребовать осмотра матки.
Кроме того, кровотечение после положительного теста на беременность может потребовать осмотра матки.
Если вы на 5 неделе беременности, ваше УЗИ будет проводиться через влагалище, в отличие от трансабдоминального УЗИ, которое обычно проводится на более поздних сроках беременности.
Во время трансвагинального УЗИ во влагалище вводится смазанный зонд, и изображения переводятся обратно на экран. Это не должно быть больно, но может быть немного неудобно.
Не беспокойтесь, если вы не видите своего ребенка! Эмбрион сейчас размером всего с горошину перца — около 2 миллиметров (мм).
На этом этапе единственное, что вы, скорее всего, увидите, это желточный мешок и гестационный мешок.
Возможно, специалист по УЗИ сможет указать на эмбрион, который на данном этапе, вероятно, представляет собой крошечный белый свернутый объект.
Эмбрион окружает желточный мешок, который выглядит как маленький белый круг. Желточный мешок питает эмбрион, а также помогает производить клетки крови на ранних стадиях беременности.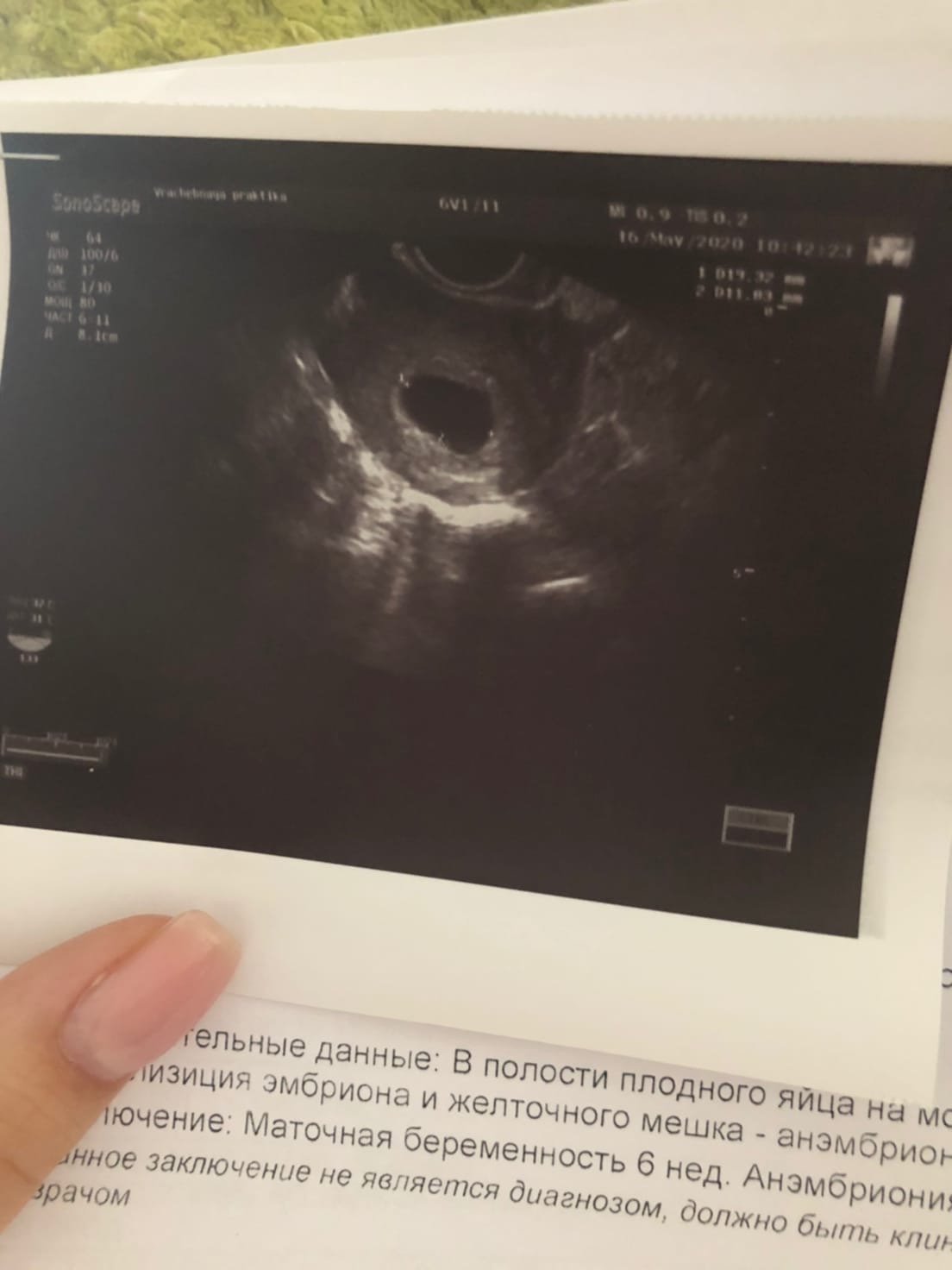
Желточный мешок окружен большей черной областью, известной как гестационный мешок. Гестационный мешок содержит амниотическую жидкость и окружает эмбрион. Вы можете увидеть гестационный мешок на УЗИ уже в возрасте от 4 1/2 до 5 недель.
По данным Национального центра биотехнологической информации, плодный мешок увеличивается в диаметре на 1,13 мм в день и первоначально имеет диаметр от 2 до 3 мм.
Вы можете увидеть мерцание небольшого сердцебиения, но опять же, не переживайте, если врач еще не может его увидеть. Чаще можно увидеть сердцебиение в 6 недель или даже позже.
Во время беременности главное терпение. Некоторые женщины могут пойти на 5-недельное УЗИ только для того, чтобы узнать, что их гестационный мешок еще не виден.
Существует несколько причин, по которым плодное яйцо не обнаруживается на УЗИ в течение 5 недель.
Слишком рано
Возможно, вы неправильно посчитали дни, если не видите плодного яйца. Такая простая вещь, как неправильная дата, может быть причиной того, что вы ничего не видите во время 5-недельного УЗИ.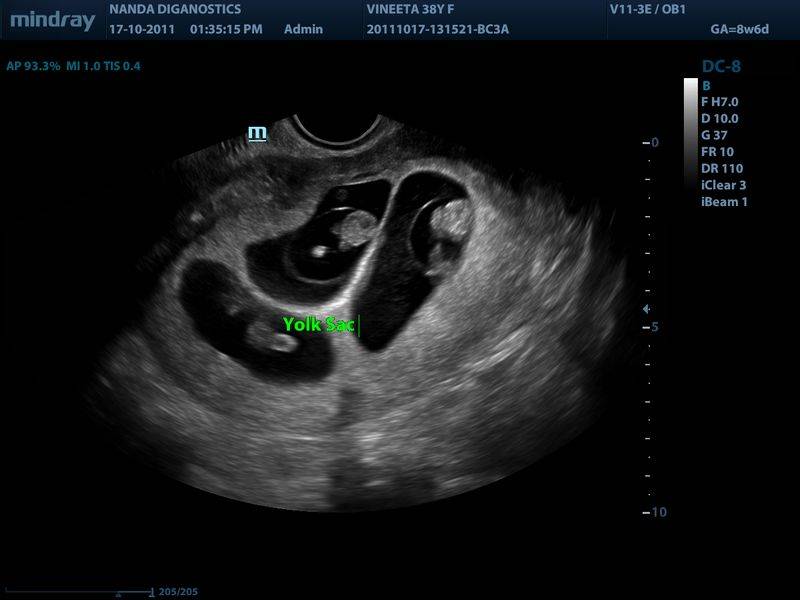
Это обычное дело и связано с уровнем хорионического гонадотропина человека (ХГЧ). ХГЧ — это тот же самый гормон, который подтверждает беременность по моче на тесте на беременность.
Ваш уровень ХГЧ должен составлять от 1500 до 2000 на 5 неделе беременности, но может быть трудно что-либо увидеть, пока уровень ХГЧ не превысит 2000.
Внематочная беременность
Внематочная беременность может быть причиной того, что вы ничего не видите на 5-недельном УЗИ. Это менее распространено, чем неправильные даты, и может быть опасным для жизни, если его не лечить.
Внематочная беременность возникает, когда оплодотворенные яйцеклетки имплантируются и растут снаружи основной полости матки. Эти беременности требуют лечения и могут вызвать сильное кровотечение внутри живота. Большинство внематочных беременностей происходит в фаллопиевых трубах.
Обратитесь к врачу, если вы заметили вагинальное кровотечение или боль в области таза во время беременности.
Выкидыш
Падение уровня ХГЧ и невозможность найти плодное яйцо также могут указывать на ранний выкидыш.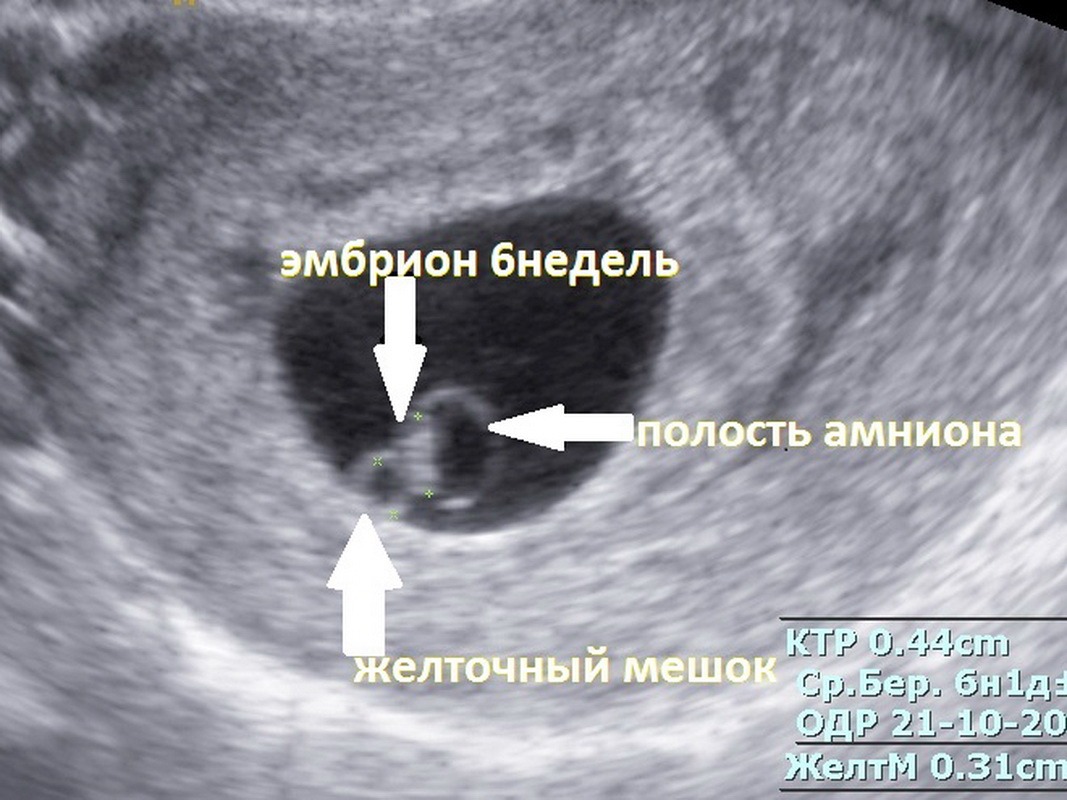 Выкидыш происходит, когда оплодотворенная яйцеклетка не формирует должным образом эмбрион.
Выкидыш происходит, когда оплодотворенная яйцеклетка не формирует должным образом эмбрион.
Вагинальное кровотечение является распространенным признаком выкидыша, но не является уникальным симптомом выкидыша — вагинальное кровотечение может означать что-то еще во время беременности.
В более редких случаях выкидыш может произойти из-за проблем с маткой или шейкой матки. Обратитесь к врачу, если у вас есть вопросы или опасения по поводу выкидыша.
На симптомы беременности влияет уровень ХГЧ. Общие симптомы на пятой неделе беременности включают:
- металлический привкус во рту
- болезненность груди
- утреннее недомогание
- перепады настроения
- необычная тяга к беременности
- запор
- расширенное обоняние
- учащенное мочеиспускание
- белые выделения из влагалища
- кровянистые выделения
- спазмы в животе
- более густые и блестящие волосы
- вздутие живота
- задержка менструации
Вы можете подождать пару недель, чтобы получить первое УЗИ, чтобы увеличить шансы увидеть гестационный мешок и эмбрион.