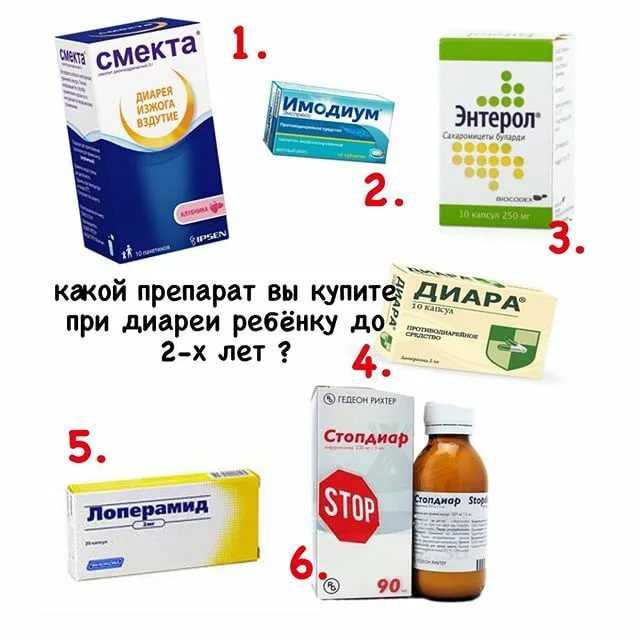
Детям от поноса 5 лет что давать: У ребёнка понос без температуры. Чем лечить?
Диарея у ребенка | Лечение поноса у детей
Диарея у ребенка развивается на фоне погрешностей в питании, стресса. Нередко понос – признак кишечной инфекции, воспалительных патологий кишечника, проявление пищевой аллергии или медикаментозного повреждения. Для лечения поноса у ребенка применяют комплексный подход: диетотерапию, регидратацию, медикаментозную терапию для устранения причин и последствий диареи.
Причины и симптомы диареи у ребенка
Диарея у детей может быть физиологической и патологической, вызванной действием возбудителей заболеваний и других внешних раздражителей. Рассмотрим эти виды подробнее.
Физиологические факторы
Частое опорожнение кишечника, жидкие каловые массы – норма для новорожденных и грудничков. Стул у младенцев может быть пастообразным или несформированным, при грудном вскармливании имеет кисловатый запах. У детей на искусственном вскармливании испражнения более плотные и вязкие.
В норме суточное количество дефекаций у новорожденных – до 8 раз.
Кратковременный понос – частое следствие погрешностей в питании. Это может быть вызвано употреблением большого количества сладостей или жирной, вредной пищи за один раз. У грудничков физиологическая диарея возникает при смене смеси, введении прикорма. Диарея может быть реакцией на стресс, но после устранения провоцирующих факторов исчезает самостоятельно.
При физиологической диарее стул нормализуется в течение 1–2 дней, общее самочувствие в норме, другие негативные симптомы отсутствуют.
Острые кишечные инфекции (ОКИ)
Именно кишечные инфекции чаще всего являются причиной поноса у детей разного возраста. Особенно опасны они для детей младше 5 лет из-за быстрого развития обезвоживания.
Кишечные инфекции всегда начинаются внезапно, протекают в острой форме. Инфекционная диарея сопровождается тошнотой, рвотой, урчанием в животе, метеоризмом, резкой болью в животе.
Группы ОКИ:
- Вирусные. Основные возбудители патологии у детей – энтеровирусы, ротавирусы.
 При проникновении в организм вызывают жидкий стул с примесями слизи, суточное количество дефекаций увеличивается до 15–20 раз. При тяжелой секреторной диарее во время опорожнения кишечника наблюдаются водянистые выделения с каловым запахом.
При проникновении в организм вызывают жидкий стул с примесями слизи, суточное количество дефекаций увеличивается до 15–20 раз. При тяжелой секреторной диарее во время опорожнения кишечника наблюдаются водянистые выделения с каловым запахом. - Бактериальные. Сальмонеллез сопровождается жидким зеленым стулом с резким неприятным запахом, при эшерихиозе испражнения становятся оранжевыми или ярко-желтыми. При дизентерии во время дефекации выделяется незначительное количество слизи с вкраплениями крови. Характерный признак холеры – кал напоминает рисовый отвар.
- Протозойные. Признаки заражения лямблиями схожи с энтероколитом, энтеритом. Амебиаз сопровождается слизистыми каловыми массами, в которых много кровяных прожилок.
Пищевая аллергия
При аллергическом энтероколите у ребенка наблюдается жидкий стул с большим количеством слизи и частицами непереваренной пищи. При тяжелом течении болезни в кале появляются примеси крови. Выраженность симптомов зависит от количества аллергена, который проник в организм, типа аллергической реакции.
Диарея возникает через несколько часов или несколько дней после употребления аллергена. Дополнительно наблюдаются кожные и респираторные признаки аллергии.
Хронические патологии желудочно-кишечного тракта
При заболеваниях пищеварительной системы диарея длится более двух недель, периоды ремиссии сменяются фазой обострения. Проблема преимущественно возникает у школьников на фоне неинфекционных поражений органов пищеварения.
Группы болезней:
- Врожденные патологии. Затяжной и многократный понос у ребенка возникает при целиакии, дисахаридазной недостаточности. Диарея возникает после употребления непереносимых продуктов. Каловые массы имеют неприятный запах, жидкие с частицами непереваренной еды.
- Соматические заболевания. Периодически диарея возникает при нарушении правил питания и лечения холецистита, панкреатита, гепатита. Обострение развивается после употребления запрещенных продуктов. Жидкий стул сопровождается болью в животе в области больного органа, приступами тошноты и рвоты.

- Воспалительные процессы в кишечнике. Болезнь Крона сопровождается многократным поносом, сильной болью в животе. В каловых массах часто присутствует кровь в виде алых прожилок или темных сгустков. Признаки неспецифического язвенного колита – скудный понос, примеси крови в кале.
Воспаление аппендикса
У детей приступ острого аппендицита часто напоминает пищевое отравление: наблюдаются многократный понос без посторонних примесей, отказ от еды, тошнота, однократная рвота, боль в области пупка, в правом боку. При этом защитное напряжение мышц брюшины, патогномоничные физикальные симптомы могут быть смазанными.
Последствие антибактериальной терапии
Проблема часто возникает у детей первых лет жизни из-за неполноценности кишечной микрофлоры. Чаще всего жидкий стул наблюдается при лечении макролидами, линкозамидами, антибиотиками цефалоспоринового или тетрациклинового ряда. Понос до 15 раз в день, кал пенистый, зеленоватый, с резким запахом.
Понос у новорожденных
Диарея у новорожденных чаще всего бывает физиологической, понос возникает на фоне адаптации пищеварительного тракта. Если количество дефекаций у грудничка до трех месяцев не более 7 раз в день, другие негативные симптомы отсутствуют, причин для беспокойства нет.
Патологическая диарея у новорожденного может быть проявлением наследственных болезней – ферментативной недостаточности, врожденной хлоридной диареи или экссудативной энтеропатии. Реже причиной поноса у грудничка является вирусная инфекция, дисбиоз. Дисбактериоз развивается на фоне позднего прикладывания к груди, при искусственном вскармливании, погрешностях в питании матери, приеме антибиотиков.
Понос у грудного ребенка до года
После введения прикорма нередко проявляется пищевая аллергия, непереносимость определенных продуктов. Болезни проявляются в виде пенистого стула, вздутия живота.
Целиакия, или непереносимость глютена развивается через 1–3 месяца после введения в рацион ребенка продуктов, которые содержат ячмень, пшеницу, рожь. Вторая частая причина поноса у детей до года – аллергия на белок коровьего молока, она проявляется после введения молочных продуктов.
Вторая частая причина поноса у детей до года – аллергия на белок коровьего молока, она проявляется после введения молочных продуктов.
Причиной жидкого стула может быть злоупотребление соками, водой, смесями. Такой понос не относится к патологиям, проходит после коррекции кормления.
Понос у детей от года
После 12 месяцев ребенок начинает активно осваивать все вокруг, часто тянет в рот руки и посторонние предметы. В результате увеличивается вероятность отравления, развития инфекционной диареи вирусного или бактериального характера.
Причиной поноса может быть атония или слабое сокращение кишечника. Проблема возникает при некоторых поражениях нервной системы, стрессе.
После 18 месяцев у ребенка может проявиться лактазная недостаточность взрослого типа. В грудном возрасте лактазы хватало, но по мере взросления синтез фермента замедлился. После года могут быть дебюты воспалительных, аутоиммунных болезней кишечника, синдрома раздраженного кишечника. Чаще всего эти болезни начинаются после сильного стресса, нервного потрясения.
Чего делать нельзя:
- насильно кормить, если нет аппетита;
- давать антибиотики, противодиарейные средства, ферменты и другие лекарства без назначения врача;
- применять марганцовку для промывания желудка;
- рвота и понос – защитные реакции, так организм очищается от токсинов, поэтому сразу давать лекарства от диареи и рвоты нельзя;
- запрещать пить воду, опасаясь приступа рвоты.
Обязательно вызовите врача, если:
- присутствуют примеси крови в кале, рвотных массах;
- рвота темно-зеленого цвета;
- ребенок полностью отказывается есть, пить;
- появилась резкая и сильная боль в правой половине живота;
- резко поднялась температура;
- диарея длится более 8–12 часов;
- ребенок постоянно хочет пить;
- появились признаки обезвоживания – сухая кожа и слизистые, уменьшение объема мочи и количества мочеиспусканий, нет слез при плаче, западение родничка у грудничка.

Диагностика
При частом поносе у ребенка необходимо посетить педиатра. После сбора анамнеза, физикального осмотра может потребоваться консультация гастроэнтеролога, аллерголога, инфекциониста.
Методы диагностики:
- УЗИ брюшной полости. Назначают для исключения неотложных хирургических состояний, изучения особенностей строения желудочно-кишечного тракта. Можно выявить хронические воспалительные процессы, врожденные пороки развития, симптомы повреждения печени, поджелудочной железы, других органов ЖКТ.
- Рентген ЖКТ с контрастом. Изучение состояния стенок желудка, кишечника, толстой кишки.
- Анализ кала. Копрограмма показывает наличие непереваренных частиц пищи, исчерченных мышечных волокон, повышение уровня слизи, лейкоцитов.
- Бакпосев, ПЦР каловых масс. Назначают для исключения или подтверждения вирусных, бактериальных кишечных инфекций.
- Клинический, биохимический анализ крови. Проводится для выявления воспалительного процесса, оценки работы внутренних органов, степени обезвоживания, подбора эффективной терапии.
- Серологические анализы крови необходимы при тяжелом течении инфекционных патологий.
Лечение
До постановки диагноза основная задача – избежать обезвоживания. Ребенка нужно поить немного подсоленной водой, компотом из сухофруктов, рисовым отваром – часто, но небольшими порциями по 1–2 ч. л. раз в 5–10 минут, жидкость должна быть теплой. После каждого опорожнения кишечника выпивать по 50–200 мл воды. Для быстрого очищения организма от токсинов давать энтеросорбенты.
Консервативную терапию при удовлетворительном состоянии ребенка можно проводить амбулаторно. При тяжелых, опасных патологических состояниях требуется госпитализация в инфекционное, гастроэнтерологическое, хирургическое отделение.
Схема лечения зависит от тяжести обезвоживания:
- При легкой степени эксикоза назначают регидратанты для перорального приема. Детей на естественном вскармливании необходимо чаще прикладывать к груди.
- При умеренной степени обезвоживания в первые 4 часа назначают перорально усиленную водную нагрузку, чтобы устранить последствия частой дефекации.
 После улучшения самочувствия пациента переводят на стандартную поддерживающую регидратацию.
После улучшения самочувствия пациента переводят на стандартную поддерживающую регидратацию. - При тяжелом обезвоживании солевые растворы вводят внутривенно. Объем зависит от массы тела пациента, результатов анализа крови.
Диетотерапия – важная составляющая в лечении диареи у ребенка. В первые дни показано щадящее питание: слизистые супы, протертые каши, галетное печенье, тушеные овощи в небольшом количестве. Постепенно в рацион вводят блюда из нежирного мяса, кисломолочные продукты. Если понос вызван заболеваниями ЖКТ, непереносимостью определенных продуктов, диету назначают с учетом основного заболевания.
Препараты для медикаментозной терапии подбирают с учетом причины поноса у ребенка. При легких и среднетяжелых кишечных инфекциях специфического лечения не требуется. Антибиотики назначают при тяжелых бактериальных инфекциях, первичном или вторичном иммунодефиците, при наличии в анамнезе тяжелых сопутствующих заболеваний.
Патогенетическое лечение – энтеросорбенты, препараты от рвоты и диареи. Пробиотики и пребиотики назначают для восстановления баланса кишечной микрофлоры.
Пробиотики и пребиотики назначают для восстановления баланса кишечной микрофлоры.
При остром аппендиците требуется экстренное оперативное вмешательство. Плановые операции проводят при тяжелых, рецидивирующих болезнях кишечника – болезни Крона, неспецифическом язвенном колите. Хирургическое лечение необходимо для устранения кровотечения, удаления изъязвленного участка, сегментарной резекции, наложения анастомоза.
Особенности лечения диареи у новорожденных детей, грудничков и малышей от года
Понос часто возникает у детей разного возраста, и родители не всегда спешат обращаться к врачу. Но у грудничков диарея протекает тяжелее, чем у взрослых, быстро развивается тяжелое обезвоживание, поскольку практически нет внутренних запасов жидкости. Поэтому при частом и жидком стуле у ребенка необходимо обязательно обратиться к врачу.
Дома нужно понемногу поить ребенка, чтобы восполнить дефицит жидкости. Для маленьких детей подойдет немного подсоленная вода. Детям постарше – рисовый отвар, слабый чай без сахара, овощной бульон, специальные аптечные растворы для регидратации. Поить нельзя сладкими и газированными напитками, соками. Но если ребенок хочет пить только запрещенные напитки и они не вызывают приступа рвоты, пусть пьет. В таких ситуациях важно, чтобы какая-то жидкость постоянно поступала в организм.
Поить нельзя сладкими и газированными напитками, соками. Но если ребенок хочет пить только запрещенные напитки и они не вызывают приступа рвоты, пусть пьет. В таких ситуациях важно, чтобы какая-то жидкость постоянно поступала в организм.
Ограничений в количестве потребляемой жидкости нет. Минимум – 50–200 мл после каждой дефекации. При тяжелом обезвоживании жидкость экстренно начинают вводить внутривенно.
При диарее часто пропадает аппетит, рекомендуют полностью отказаться от еды на 4–6 часов, но маленьким детям такой метод не подходит. При поносе нарушается процесс всасывания питательных веществ, и длительный перерыв между приемами пищи опасен.
При диарее ребенка нужно кормить легкой, но питательной пищей. Во время острого периода показана диета на рисе, яблочном пюре, бананах и тостах или сухариках, можно с добавлением чая. Диета помогает справиться с поносом, но содержит мало белка, поэтому долго придерживаться ее нельзя.
Грудничка с поносом можно перевести на безлактозную смесь. Если диарея началась после введения прикорма, лучше временно отменить прикорм.
Если диарея началась после введения прикорма, лучше временно отменить прикорм.
Противовирусные и противомикробные препараты, ферменты может назначать только врач. Самолечение принесет больше вреда, чем пользы. Самостоятельно можно давать сорбенты, лучше в виде суспензии, порошка. Активированный уголь негативно влияет на тонкую слизистую желудка.
Профилактика
Чтобы избежать рецидива диареи у ребенка, необходимо тщательно мыть овощи, фрукты, руки. Малыш может пить только очищенную воду. Детям нельзя давать продукты без надлежащей термической обработки.
Грудничков нужно мягко отучать от привычки тянуть в рот руки, пробовать все на зуб. Если пока это сделать не получилось, следует чаще проводить влажную уборку с применением натуральных безопасных моющих средств, дезинфицировать соски, игрушки.
Вирусный гастроэнтерит (дети)
В большинстве случаев причиной диареи и рвоты у детей является вирус. Это вирусный гастроэнтерит. Многие люди называют это «желудочным гриппом», но он не имеет никакого отношения к гриппу. Этот вирус поражает желудок и кишечный тракт. Заболевание длится от 2 до 7 дней. Диарея означает жидкий или водянистый стул, который отличается от обычных испражнений ребенка.
Этот вирус поражает желудок и кишечный тракт. Заболевание длится от 2 до 7 дней. Диарея означает жидкий или водянистый стул, который отличается от обычных испражнений ребенка.
У ребенка также могут быть следующие симптомы:
Основная опасность этого заболевания в том, что оно приводит к обезвоживанию. Это потеря организмом большого количества воды и минеральных солей. В таких случаях потери жидкости организмом необходимо восполнить. Это делается раствором для пероральной регидратации. Эти растворы можно приобрести в аптеках и большинстве продовольственных магазинов без рецепта.
Антибиотики не помогают при этой болезни.
Уход в домашних условиях
Следуйте указаниям вашего детского врача.
Если вы даете лекарства своему ребенку:
-
Не применяйте безрецептурные препараты от диареи, если только их не прописал врач.
-
От боли и температуры можно использовать ацетаминофен или ибупрофен.
 Или другое лекарство в соответствии с предписаниями.
Или другое лекарство в соответствии с предписаниями. -
Аспирин в качестве жаропонижающего средства противопоказан детям до 18 лет. Его прием может привести к серьезным нарушениям работы печени и опасному для жизни состоянию, называемому синдромом Рейе.
Чтобы предотвратить распространение болезни:
-
Помните, что мытье рук с мылом чистой проточной водой или использование дезинфицирующего средства на спиртовой основе — лучший способ предотвратить распространение инфекции.
-
Научите всех членов своей семьи, когда и как надо мыть руки. Смочите руки чистой проточной водой. Нанесите мыло на тыльную сторону рук, между пальцами и под ногтями. Потрите руки не менее 20 секунд. Если вам нужен таймер, попробуйте дважды пропеть песню «С днем рожденья тебя!» от начала до конца.
 Хорошо промойте руки и вытрите насухо чистым полотенцем.
Хорошо промойте руки и вытрите насухо чистым полотенцем. -
Мойте руки до и после ухода за своим больным ребенком.
-
Чистите туалет после каждого использования.
-
Утилизируйте загрязненные подгузники в герметичном контейнере.
-
Оградите ребенка от общения с другими, пока лечащий врач не разрешит.
-
Мойте руки до и после приготовления пищи.
-
Мойте руки и посуду после использования разделочных досок, столешниц и ножей, которые были в контакте с сырыми продуктами.
-
Храните сырое мясо вдали от приготовленных и готовых к употреблению продуктов.
-
Имейте в виду, что люди с диареей или рвотой не должны готовить пищу для других.
Как правильно поить и кормить
Основной целью при лечении рвоты или диареи является предотвращение обезвоживания. Для этого ребенку следует часто потреблять жидкости небольшими порциями.
-
Жидкость сейчас важнее пищи. За раз необходимо давать небольшое количество жидкости, особенно если у ребенка возникают спазмы в желудке или рвота.
-
При поносе: Если вы даете молоко ребенку и понос не прекращается, откажитесь от молока. В некоторых случаях молоко может усилить понос. Если это произойдет, используйте раствор для пероральной регидратации. Исключите яблочный сок, газированную воду, спортивные или другие подслащенные напитки. Напитки с сахаром могут усилить понос.
Напитки с сахаром могут усилить понос. -
При рвоте: Начните с раствора для пероральной регидратации комнатной температуры. Давайте 1 чайную ложку (5 мл) каждые 5 минут. Даже если у ребенка рвота, продолжайте давать раствор. Большая часть жидкости будет поглощена, несмотря на рвоту. Через 2 часа без рвоты начинайте с небольшого количества молока или смеси и других жидкостей. Увеличьте количество в зависимости от переносимости. Не давайте ребенку простую воду, молоко, смесь или другие жидкости до тех пор, пока рвота не прекратится. По мере уменьшения рвоты давайте больше раствора для пероральной регидратации. Увеличьте промежуток между приемами. Продолжайте до тех пор, пока у ребенка не появится моча и пропадет жажда (не будет никакого интереса к питью). Если рвоты не было в течение 4 часов, возобновите кормление твердой пищей. После 24 часов без рвоты возобновите нормальное питание.
-
По мере улучшения самочувствия постепенно можно возобновить нормальный рацион ребенка. Не заставляйте ребенка есть, особенно если у него боль в желудке или спазмы. Не кормите ребенка за раз большими порциями, даже если он голоден. Табачный дым может ухудшить самочувствие ребенка. Со временем ребенку можно давать больше пищи при условии ее переносимости. Продукты, которые разрешены, включают зерновые, картофельное пюре, яблочный соус, пюре из бананов, крекеры, сухой тост, рис, овсянку, хлеб, лапшу, крендель, супы с рисом или лапшой и приготовленные овощи.
-
Если симптомы возвращаются, вернитесь к простой или нулевой лечебной диете.
Послеоперационное наблюдение
Наблюдайтесь у своего педиатра или следуйте его указаниям. Если взят анализ кала или мазок на посев, обратитесь к врачу для получения результатов в соответствии с указаниями.
Звоните 911
Звоните 911, если у ребенка есть какие-либо из этих симптомов:
-
Затрудненное дыхание
-
Спутанность сознания
-
Чрезвычайная сонливость или потеря сознания
-
Проблемы с ходьбой
-
Быстрый пульс
-
Боли в груди
-
Скованность затылочных мышц
-
Судороги
Когда обращаться за медицинской помощью
В следующих случаях необходимо незамедлительно обратиться к врачу:
-
Боль в животе усиливается
-
Постоянная боль в правом нижнем углу живота
-
Повторяющаяся рвота после первых 2 часов приема жидкости
-
Эпизодическая рвота на протяжении более 24 часов
-
Продолжительный сильный понос на протяжении более 24 часов
-
Кровь в стуле или рвотных массах
-
Ребенок пьет меньше жидкости, чем обычно
-
Потемнение или отсутствие мочи в течение 6–8 часов у детей старшего возраста, от 4 до 6 часов для малышей
-
Капризы или плач, когда ребенка не получается успокоить
-
Необычная сонливость
-
Новые высыпания на коже
-
Понос длится более 10 дней
-
Температура (см.
 «Температура и дети» ниже)
«Температура и дети» ниже)
Температура у детей
Чтобы измерить температуру ребенка, используйте цифровой термометр. Никогда не используйте ртутный термометр. Существуют различные виды и способы использования цифровых термометров. Например:
-
Ректальный. Для детей младше 3 лет наиболее точной является ректальная температура. -
Лобный (височный). Он применяется для детей в возрасте от 3 месяцев и старше. Если у ребенка младше 3 месяцев есть признаки болезни, этот способ можно использовать для первого измерения. Врач может также проверить ректальную температуру для подтверждения. -
Ушной (тимпанический). Ушной способ точен для детей от 6 месяцев, но не младше.
-
Подмышечный (аксиллярный). Это наименее надежный способ, но его можно использовать для первого измерения, чтобы проверить ребенка любого возраста, у которого появились признаки болезни. Врач может также проверить ректальную температуру для подтверждения. -
Ротовой (оральный). Не используйте оральный способ измерения температуры, пока ребенку не исполнится 4 года.
Используйте ректальный термометр с осторожностью. Для правильного использования следуйте указаниям производителя. Аккуратно вставьте его. Сделайте на нем пометку и убедитесь, что он не будет использован орально. Он может переносить микробы из стула. Если вам не подходит ректальный термометр, спросите у врача, какой термометр лучше использовать. Когда вы говорите какому-либо врачу температуру вашего ребенка, сообщите, каким типом термометра вы ее измеряли.
Ниже приведены рекомендации, которые помогут узнать, повышена ли температура у вашего малыша. Лечащий врач вашего ребенка может дать вам другие значения. Следуйте инструкциям вашего лечащего врача.
Значения температуры для младенцев до 3 месяцев:
-
Ректальный или лобный термометр: температура 38 °C (100,4 °F) или выше
-
Подмышечный термометр: температура 37,2 °C (99 °F) или выше
Значения температуры для детей в возрасте от 3 до 36 месяцев (3 лет):
-
Ректальный, лобный или ушной термометр: температура 38,9 °C (102 °F) или выше
-
Подмышечный термометр: температура 38,3 °C (101 °F) или выше
Вызывайте врача в следующих случаях:
-
Повторное повышение температуры до 40°C (104°F) или выше у ребенка любого возраста
-
Температура 38 °C (100,4 °F) или выше у младенца младше 3 месяцев
-
Температура, которая держится более 24 часов, у ребенка в возрасте до 2 лет
-
Температура, которая держится 3 дня у ребенка в возрасте 2 лет и старше
© 2000-2022 The StayWell Company, LLC. All rights reserved. This information is not intended as a substitute for professional medical care. Always follow your healthcare professional’s instructions.
All rights reserved. This information is not intended as a substitute for professional medical care. Always follow your healthcare professional’s instructions.
Was this helpful?
Yes
No
Tell us more.
Check all that apply.
Wrong topic—not what I was looking for.
It was hard to understand.
It didn’t answer any of my questions.
I still don’t know what to do next.
Other.
NEXT ▶
Last question: How confident are you filling out medical forms by yourself?
Not at all
A little
Somewhat
Quite a bit
Extremely
Thank You!
Как лечить диарею у детей – Здоровье детей
Поделиться:
Ничто так не испортит веселье ребенка или помешает семейным планам, как случай диареи. Диарея является распространенным состоянием, которое возникает, когда в стуле содержится слишком много воды.
Диарея является распространенным состоянием, которое возникает, когда в стуле содержится слишком много воды.
«Толстая кишка предназначена для поглощения воды, чтобы стул имел форму и консистенцию. Иногда стул поглощает слишком много воды, что приводит к диарее», — объясняет Лорен Лазар, доктор медицинских наук, детский гастроэнтеролог организации Children’s Health℠ и доцент UT Southwestern: «Если у вашего ребенка жидкий или жидкий стул, по крайней мере, три или более раз в день, это, вероятно, диарея».
Лучшее лечение диареи у вашего ребенка может зависеть от ее причины, но существуют способы облегчения симптомов диареи. Узнайте, как лечить диарею у детей, включая советы по противодиарейным препаратам, домашним средствам и лучшим продуктам питания для вашего ребенка.
Что может вызвать диарею у детей?
Обычно диарея у детей считается «острой», то есть длится от нескольких дней до недели. Наиболее частой причиной острой диареи является какая-либо инфекция, будь то вирусная, бактериальная или паразитарная.
Помимо кишечных инфекций, диарея у детей также может быть вызвана другими проблемами, в том числе:
- Пищевая аллергия
- Непереносимость лактозы
- Употребление или употребление слишком большого количества сахара или искусственных подсластителей
- Некоторые антибиотики
Хроническая диарея — это диарея, которая длится более 2–4 недель и встречается реже. Как и острая диарея, она может быть вызвана бактериальной, вирусной или паразитарной инфекцией. Хроническая диарея также может быть вызвана фоновым воспалением в организме, генетическими или аутоиммунными состояниями, такими как глютеновая болезнь или воспалительное заболевание кишечника, или функциональными желудочно-кишечными расстройствами, такими как синдром раздраженного кишечника.
Что я могу дать моему ребенку, чтобы остановить диарею?
Обычно для лечения диареи у детей нет необходимости в лекарствах. В большинстве случаев острая инфекционная диарея прекращается, когда организм избавляется от инфекции.
В большинстве случаев острая инфекционная диарея прекращается, когда организм избавляется от инфекции.
«Диарея похожа на кашель при простуде. Ваш кишечник пытается избавиться от вредных веществ, — объясняет д-р Лазар. сохранить инфекцию внутри».
Если диарея у вашего ребенка длится более нескольких дней, проконсультируйтесь с педиатром, чтобы определить причину и подобрать оптимальное лечение. При хронической диарее ваш врач может предложить изменить диету, лекарства или другое постоянное лечение.
Информация о лекарстве от диареи для детей
- Как правило, антибиотики не используются для лечения инфекционной диареи у детей.
- Всегда консультируйтесь с врачом, прежде чем давать ребенку лекарства от диареи, отпускаемые без рецепта, такие как имодиум и пепто-бисмол.
- При некоторых типах инфекционной диареи могут быть полезны пробиотики. Вы можете приобрести пробиотики без рецепта в жидкой форме и в форме таблеток.
 Обязательно купите версию «для детей». Проконсультируйтесь с врачом перед использованием пробиотиков, если вашему ребенку меньше 3 лет.
Обязательно купите версию «для детей». Проконсультируйтесь с врачом перед использованием пробиотиков, если вашему ребенку меньше 3 лет. - Не давайте никаких лекарств детям младше 3 лет без предварительной консультации с врачом.
Какие есть домашние средства от диареи у детей?
Не существует какой-либо конкретной пищи, напитков или домашних средств, которые остановят диарею у вашего ребенка. Лучшее лечение диареи у вашего ребенка — поддерживающая терапия. Чтобы облегчить симптомы диареи, сосредоточьтесь на:
- Поддержание водного баланса вашего ребенка
- Разнообразие питательных продуктов
- Выявление триггеров или проблемных продуктов
«Во время диареи организм теряет соли и электролиты, поэтому очень важно помочь вашему ребенку избежать обезвоживания, — говорит д-р Лазар. — Избегайте соков и других сладких напитков».
Чтобы у ребенка с диареей не было жидкости, давайте ему много жидкости, например:
- Вода
- Бульон или суп
- Педиатрические растворы электролитов в жидкой или замороженной форме
- Спортивные напитки, такие как Gatorade или Powerade (выбирайте напитки с низким содержанием сахара)
Чем кормить ребенка при диарее?
Если у вашего ребенка диарея, важно кормить его здоровой, хорошо сбалансированной пищей в дополнение к большому количеству жидкости. В прошлом врачи предлагали диету «BRAT» (бананы, рис, яблочное пюре и тосты) в качестве решения, помогающего детям с диареей. Теперь многие врачи не рекомендуют ее. обязательно поможет остановить диарею», — объясняет доктор Лазар. «Вместо этого мы рекомендуем детям продолжать есть питательную, хорошо сбалансированную пищу, поскольку есть доказательства того, что кишечник заживает, когда ребенок питается».
В прошлом врачи предлагали диету «BRAT» (бананы, рис, яблочное пюре и тосты) в качестве решения, помогающего детям с диареей. Теперь многие врачи не рекомендуют ее. обязательно поможет остановить диарею», — объясняет доктор Лазар. «Вместо этого мы рекомендуем детям продолжать есть питательную, хорошо сбалансированную пищу, поскольку есть доказательства того, что кишечник заживает, когда ребенок питается».
Для младенцев и детей, находящихся на грудном вскармливании, грудное молоко по-прежнему является отличным вариантом питания при диарее. «Грудное молоко легко усваивается и содержит больше питательных веществ, чем растворы электролитов», — говорит д-р Лазар. Однако родители должны помнить, что младенцы, особенно новорожденные, очень подвержены обезвоживанию при диарее, поэтому, если вы заметите какие-либо изменения в характер стула, вам следует обратиться к педиатру
В некоторых случаях диареи педиатр может порекомендовать вашему ребенку безмолочную диету или диету с низким содержанием сахара – на краткосрочной основе Если диарея вашего ребенка не проходит, попробуйте вести пищевой дневник . У некоторых людей определенные продукты могут вызвать диарею. Например, некоторые пациенты с синдромом раздраженного кишечника замечают, что продукты с высоким содержанием жиров, сахара или острых продуктов, как правило, вызывают проблемы. У некоторых детей диарею могут вызвать глютен или молочные продукты. Если вы Если вы чувствуете, что конкретная пища вызывает проблемы у вашего ребенка, запишите это и обсудите с врачом.0003
У некоторых людей определенные продукты могут вызвать диарею. Например, некоторые пациенты с синдромом раздраженного кишечника замечают, что продукты с высоким содержанием жиров, сахара или острых продуктов, как правило, вызывают проблемы. У некоторых детей диарею могут вызвать глютен или молочные продукты. Если вы Если вы чувствуете, что конкретная пища вызывает проблемы у вашего ребенка, запишите это и обсудите с врачом.0003
Помогут ли клетчатка или определенные продукты остановить диарею у моего ребенка?
Клетчатка часто используется для регуляции дефекации и может использоваться как при запорах, так и при диарее, в зависимости от типа клетчатки в пище. Пектин, встречающееся в природе вещество в пище, также можно использовать для сгущения стула. Некоторые продукты, богатые клетчаткой, могут помочь замедлить диарею у вашего ребенка. Продукты с высоким содержанием клетчатки, которые могут помочь при диарее, включают:
- Яблоки (без кожуры)
- Бананы
- Ячмень
- Овес
- Фасоль
- Горох
- Сладкий картофель (без кожуры)
Обсудите со своим врачом, подходит ли пищевая добавка с клетчаткой для вашего ребенка.
Когда следует показать ребенка врачу по поводу диареи?
Позвоните врачу по поводу диареи, если ваш ребенок:
- Меньше 6 месяцев
- Кровь в стуле
- Показывает признаки обезвоживания (низкий диурез, отсутствие слез, отсутствие слюны в рот, чрезмерная сонливость или низкий уровень активности)
- Рвота
- Имеет высокую температуру, которая не улучшается противолихорадочными препаратами
- Имеет вздутие живота (припухлость или увеличение)
- Имеет в анамнезе операции на органах брюшной полости
- Проявляет симптомы, продолжающиеся более 2-3 дней
«Даже если ваш ребенок страдает от обезвоживания, я бы порекомендовал обратиться к педиатру, если диарея не проходит через два или три дня — просто чтобы убедиться, что нет необходимости в других обследованиях», — рекомендует д-р Лазар.
Узнайте больше о детской диарее и гастроэнтерологии
Отделение детской гастроэнтерологии Центра здоровья детей предлагает специализированные программы помощи детям и их семьям в лечении широкого спектра желудочно-кишечных заболеваний. Узнайте больше о нашей программе GI, услугах и поддержке, которые мы предлагаем детям и семьям.
Узнайте больше о нашей программе GI, услугах и поддержке, которые мы предлагаем детям и семьям.
Информационный бюллетень Children’s Health Family Newsletter
Получайте советы по охране здоровья и советы по воспитанию детей от экспертов Children’s Health, которые высылаются прямо на ваш почтовый ящик два раза в месяц. Войти Сейчас.
Домашнее лечение, обезвоживание и обращение к врачу
Всеукраинская детская больница
Диарея (жидкий, водянистый стул) является распространенной проблемой у детей раннего возраста. Это редко означает, что у ребенка серьезное заболевание. Диарею могут вызывать:
- Вирус или бактерия (желудочный жук).
- Что-то, что ваш ребенок ест или пьет, например слишком много фруктового сока.
- Начало нового лекарства.
Самый большой риск диареи — обезвоживание. Это означает, что ваш ребенок потерял слишком много жидкости и у него недостаточно электролитов (солей) в организме, чтобы он работал правильно. Вашему ребенку могут потребоваться дополнительные жидкости в меньших количествах и чаще, пока он не поправится.
Это означает, что ваш ребенок потерял слишком много жидкости и у него недостаточно электролитов (солей) в организме, чтобы он работал правильно. Вашему ребенку могут потребоваться дополнительные жидкости в меньших количествах и чаще, пока он не поправится.
Легкая диарея (от 2 до 5 водянистых дефекаций в день)
Легкая диарея обычно проходит через пару дней.
- Следите за тем, чтобы ваш ребенок соблюдал обычную диету.
- Предлагайте больше грудного молока или смеси в меньших количествах и чаще.
- Не давайте фруктовые соки или жидкости с высоким содержанием сахара. К ним относятся Hawaiian Punch ® , Hi-C ® , Kool-Aid ® , газированные напитки или сиропы. Они могут усугубить диарею.
- Не давать чаи и бульоны.
- Если ваш ребенок ест твердую пищу, давайте ему больше крахмалистых продуктов, таких как рис, хлопья и крекеры.
Диарея от умеренной до тяжелой (6 или более водянистых дефекаций в день)
При диарее средней или тяжелой степени вашему ребенку может потребоваться пить раствор для пероральной регидратации (ОРС), такой как Pedialyte ® , чтобы предотвратить обезвоживание. ОРС заменяет электролиты и жидкости, в которых нуждается ваш ребенок.
ОРС заменяет электролиты и жидкости, в которых нуждается ваш ребенок.
- Вы можете купить ОРС в жидкой или порошкообразной форме или в виде фруктового мороженого в большинстве аптек без рецепта. Торговые марки магазина ORS так же хороши, как и торговая марка.
- Не разбавляйте (разбавляйте) и не смешивайте ОРС со смесью.
- Предложите ребенку другие напитки. ОРС не должен быть единственной жидкостью, которую вводят в течение более 6 часов.
- Если ваш ребенок ест твердую пищу, давайте ему больше крахмалистых продуктов, таких как рис, хлопья и крекеры. Не давайте им продукты красного цвета, которые могут выглядеть как кровь при диарее.
- Попробуйте вернуться к обычному питанию через день. Не используйте спортивные напитки и домашние средства вместо ОРС.
Дети младше 1 года
- ОРС (раствор для пероральной регидратации)
- Грудное молоко или смесь, смешанные обычным способом (при переносимости).
 Не прекращайте грудное вскармливание.
Не прекращайте грудное вскармливание. - Без воды, за исключением случаев, когда она используется для приготовления формулы
- Не давайте фруктовые соки или жидкости с высоким содержанием сахара, такие как Hawaiian Punch®, Hi-C®, Kool-Aid®, газированные напитки или сиропы. Не давайте чаи или бульоны. Эти жидкости могут ухудшить самочувствие вашего ребенка.
Дети старше 1 года
То же, что и выше, и:
- Вода
- Молоко, при переносимости
- Фруктовое мороженое из ORS
- Ароматизированные желатиновые кубики
- Крахмалистые продукты, такие как хлеб, макаронные изделия, картофельное пюре, крендельки
- Йогурт
ПРЕДУПРЕЖДЕНИЕ. Не давайте лекарства для остановки диареи, если это не предписано врачом. Эти лекарства могут быть очень опасными, если они не используются должным образом.
Количество жидкости, которое следует давать для предотвращения обезвоживания
Используйте таблицу на странице 3, чтобы узнать, сколько жидкости требуется вашему ребенку каждый час. Предлагайте жидкости, перечисленные выше, для их возраста. Измерьте сумму, которую дали, чтобы узнать, когда они достигли своей цели ( Рисунок 1 ). Начните медленно. Часто давайте маленькие глотки жидкости. Увеличивайте сумму до тех пор, пока цель не будет достигнута.
Предлагайте жидкости, перечисленные выше, для их возраста. Измерьте сумму, которую дали, чтобы узнать, когда они достигли своей цели ( Рисунок 1 ). Начните медленно. Часто давайте маленькие глотки жидкости. Увеличивайте сумму до тех пор, пока цель не будет достигнута.
Вес ребенка | Минимальная цель, которую нужно давать каждый час* |
| 7-10 фунтов. | Не менее 2 унций (4 столовые ложки или 1/4 чашки) |
| 11-15 фунтов. | Не менее 2 1/2 унции (5 столовых ложек) |
| 16-20 фунтов. | Не менее 3 1/2 унции (1/2 чашки) |
| 21-40 фунтов. | Не менее 6 1/2 унций (3/4 чашки) |
41-60 фунтов. | Не менее 10 унций (1 1/4 чашки) |
* Минимальное количество жидкости в час может увеличиться при наличии диареи, рвоты или лихорадки.
Признаки обезвоживания
Следите за признаками обезвоживания при лечении диареи у вашего ребенка ( Фото 2 ).
- Недостаточно мочится (мочится)
- Новорожденный (в возрасте от 0 до 4 месяцев) использует менее 6 мокрых подгузников в день
- Ребенок (4 месяца и старше) использует менее 3 мокрых подгузников в день или писает менее 3 раз в день.
- Моча очень темная.
- Нет слез при плаче
- Сухость или липкость во рту
- Жесткое или учащенное дыхание
- Запавшие глаза
- Мягкое место на голове ребенка плоское, впалое или тянет
- Постоянная боль в животе (боль в животе)
- Трудно просыпаться (летаргический), ведет себя растерянно или не знает, что делает
Предотвращение распространения инфекции
Если вирус вызвал диарею у вашего ребенка, сделайте следующее, чтобы предотвратить распространение среди других:
- Убедитесь, что ваш ребенок моет руки с мылом и водой после посещения туалета и перед едой.

- Мойте руки водой с мылом или дезинфицирующим средством для рук на спиртовой основе после прикосновения к ребенку и его столовым приборам, грязному белью или подгузникам ( Фото 3 ).
- Держите вещи, которыми пользуется ваш ребенок, например, игрушки и грязную одежду, подальше от других. Вымойте их в горячей мыльной воде.
- Часто очищайте унитаз и твердые поверхности дезинфицирующим средством или антимикробной салфеткой. Дайте высохнуть 15 секунд.
Когда звонить врачу
Позвоните врачу или поставщику медицинских услуг вашего ребенка, если вы считаете, что ему становится хуже, ему не становится лучше в течение 48 часов, если он не будет кормить грудью или есть или у него: