Дерматит новорожденного: Дерматит у детей — причины, симптомы, диагностика и лечение дерматита у ребенка в Москве в детской клинике «СМ-Доктор»
Себорейный дерматит у детей: что делать с «молочными корочками» на голове?
Симптомы себорейного дерматита у детей
Себорейный дерматит новорожденных развивается обычно в возрасте от 2 недель до 12 месяцев: по статистике, практически у половины младенцев на коже головы появляются красноватые или желтые чешуйчатые пятна. Довольно часто отмечаются специфические корочки (гнейс) – жесткие затвердевшие желтые или коричневые струпья или чешуйки, которые также называют «молочными корочками». У детей старшего возраста себорейный дерматит на коже головы обычно проявляется обильной перхотью.
У младенцев себорейный дерматит также иногда может начаться на лице или в области подгузника и распространиться на другие части тела. Так, детский себорейный дерматит может поражать:
брови, кожу за ушами, область подгузников, а также складки на шеи и под руками.
Появление в складках кожи может отмечаться влажной красной сыпью, а не желтоватыми чешуйчатыми пятнами. Поэтому, несмотря на довольно специфичные симптомы себорейного дерматита у новорожденных, родители нередко ошибочно принимают его за опрелости (пеленочный дерматит).
Поэтому, несмотря на довольно специфичные симптомы себорейного дерматита у новорожденных, родители нередко ошибочно принимают его за опрелости (пеленочный дерматит).
Пятна при себорейном дерматите не зудят и не причиняют ребенку боль или дискомфорт в целом. Как правило, сами дети не обращают на это состояние внимания, хотя оно может вызвать нешуточное беспокойство у родителей.
Родителям необходимо лишь правильно ухаживать за кожей ребенка и следить за тем, чтобы к пятнам или корочкам не присоединилась бактериальная инфекция.
Как ухаживать за «молочными корочками» на голове?
Если у вашего ребенка отмечаются симптомы себорейного дерматита, ежедневно промывайте кожу головы теплой водой с небольшим количеством детского шампуня.
Пошаговый уход за молочными корочками:
Нанесите простое минеральное масло или вазелин на кожу головы ребенка примерно за час до купания, чтобы ослабить сцепление корочек с кожей. При мытье головы несколько минут аккуратно массируйте кожу головы вместе с шампунем, чтобы удалить корочки. Хорошо промойте водой и осторожно промокните кожу головы полотенцем насухо.
Хорошо промойте водой и осторожно промокните кожу головы полотенцем насухо.
Старайтесь не использовать шампунь от перхоти, несмотря на то, что он действует лучше всего, он также может раздражать нежную кожу и жечь ребенку глаза. В любом случае, прежде чем использовать шампуни или другие продукты с активными лекарственными ингредиентами, стоит обсудить это с педиатром или дерматологом.
Чтобы смягчить корочки, аккуратно втирайте в области поражения детские средства на основе минеральных масел, а затем осторожно расчесываете детской расческой: это поможет снять гнейс максимально деликатно, без риска травмирования кожи головы.
Как правило, себорейный дерматит у детей не задерживается: симптомы исчезают до того, как ребенку исполнится год. (Хотя себорейный дерматит может вернуться в будущем, после достижения возраста половой зрелости.)
Причины себорейного дерматита новорожденных
Детский себорейный дерматит – состояние, которое встречается во всем мире и затрагивает все этнические группы.
Точная причина себорейного дерматита новорожденных неизвестна. Принято считать, что его предопределяет сочетание таких факторов, как
наследственная предрасположенность, особенности микрофлоры: дрожжевые микроорганизмы, которые естественным образом заселяют кожу, индивидуальная восприимчивость к химическим и климатическим раздражителям, жаркий сухой воздух, провоцирующий избыточную сальность кожи головы.
Некоторые ученые также полагают, что у себорейный дерматит у младенцев частично связан с гормональным статусом матери. Гипотеза заключается в том, что сверхактивные сальные железы на коже новорожденного под воздействием циркулирующих материнских гормонов могут более интенсивно выделять кожное сало, которое «цементирует» ороговевшие клетки кожи так, что они не отшелушиваются естественным образом, а остаются на коже головы и накапливаются в корочки.
Детский себорейный дерматит — СПБ ГБУЗ «Кожно-венерологический диспансер № 4»
Себорейный дерматит (СД) – это заболевание кожи, связанное с повышенной секрецией кожного сала и характеризующееся локализацией в зонах с большим скоплением сальных желез – на волосистой части головы, ушных раковин, лице, груди, верхней трети спины, интертригинозных складках.
Высокая заболеваемость себорейным дерматитом у новорожденных обусловлена наличием крупных сальных желез и повышенным уровнем секреции кожного сала, сравнимой с аналогичным показателем у взрослых. В детском возрасте активность сальных желез и частота возникновения себорейного дерматита строго коррелируют. Эти особенности могут быть связаны с высоким содержанием циркулирующих материнских гормонов или повышенной выработкой Адренокортикостероидов в раннем детском возрасте, а также изменением биохимического состава липидов на поверхности кожи. Ряд современных исследований не подтвердили этиопатогенетическое значение колонизации Malassezia furfur при детском себорейном дерматите не доказана.
Себорейный дерматит детского возраста и Себорейный дерматит подросткового возраста, обусловлены различными этиопатогенетическими факторами.
У детей болезнь развивается в первые месяцы жизни, чаще всего в течение первых десяти недель Распространенность себорейного дерматита у новорожденных первых 3-х мес. жизни достигает 70%
жизни достигает 70%
Детский себорейный дерматит характеризуется преимущественным поражением кожи волосистой части головы в виде жирных чешуек и корок (так называемый «колыбельный чепчик», «молочные корки»), а также поражением интертригинозных складок тела.
При себорейном дерматите волосистой части головы процесс поражает наиболее часто лобную область, волосы при этом не выпадают, воспаление незначительное, зуд отсутствует.
При СД туловища в процесс вовлекаются кожные складки: шейные, подмышечные, паховые, зона подгузников с возможным поражением кожи туловища. Форма высыпаний может быть кольцевидной, монетовидной и полициклической. Расположение элементов разрозненное или сливного характера. В процессе болезни покраснение увеличивается, и корки превращаются в отчётливые воспалительные бляшки. Заболевание может распространяться с волосистой части головы на лоб,заушные складки, ушную раковину, шею. Частым осложнением является наружный отит.
Процесс осложняется оппортунистической инфекцией(кандидозом, золотистым стафилококком и др).
Дрожжевые грибы часто определяется одновременно в очагах поражения себорейного дерматита и в содержимом кишечника. Имеются подтвержденные свидетельства о наличии у новорожденных с Себорейным Дерматитом сенсибилизации к дрожжевым грибам.
Необходимо отметить, что такие факторы как лактазная недостаточность, дисбактериоз кишечника ,вызванный ферментативной недостаточностью, приемом антибиотиков провоцируют начало и утяжеляют течение себорейного дерматита.
Заболевание обостряется в зимнее время года, при низких температурах и сухости окружающего воздуха.
Кожа больных себорейным дерматитом имеет очень высокую чувствительность к физическому и химическому раздражению, а также развитию вторичных бактериальных дерматоза.
Себорейный дерматит необходимо дифференцировать с рядом других заболеваний, что может сделать опытный специалист.
При лечении себорейного дерматита следует проводить терапевтические мероприятия, направленные на устранение факторов, способствующих развитию и рецидивированию заболевания. В лечении данной патологии необходимо учитывать особенности кожи новорожденных, сопутствующую патологию- особенно со стороны желудочно кишечного тракта ребенка.
В лечении данной патологии необходимо учитывать особенности кожи новорожденных, сопутствующую патологию- особенно со стороны желудочно кишечного тракта ребенка.
Нерациональное наружное лечение может привести к развитию эритродермии.
Таким образом лечение ребенка должно быть комплексным. Включать средства наружной терапии, обладающие противовоспалительной активностью, противогрибковым действием, возможно антибактериальным действием. В терапии могут использоваться антигистаминные средства. Рекомендовано обследование и коррекция патологии ЖКТ у гастроэнтеролога.
Эффективность лечения оценивается по исчезновению клинических проявлений.
Стрелкова О.В.
причины, симптомы и лечение — Детский медицинский центр Поллианна
Атопический дерматит у ребёнка: причины, симптомы и лечение
Атопический дерматит у ребёнка: причины, симптомы и лечение. Особенности введения прикорма на 1-м году жизни при наличии у ребенка атопического дерматита и создание гипоаллергенного быта.
Врач-педиатр детского медицинского центра «ПОЛЛИАННА» Савватеева Светлана Андреевна .
Атопический дерматит — многофакторное воспалительное заболевание кожи, которое характеризуется зудом кожи, хроническим рецидивирующим течением, возрастными особенностями локализации и характера кожных проявлений. Так у детей 1-х лет жизни высыпания в виде папул и покраснения с локализацией на лице и разгибательных поверхностях рук и ног, у детей старшего возраста — папулезная сыпь, уплотнения сухость кожи, усиление кожного рисунка, шелушение на сгибательных поверхностях верхних и нижних конечностей.
Распространенность атопического дерматита среди детского населения США составляет 17,2%, в Европе — 15,6%, в различных регионах РФ от 6,2 до 15,5%.
В типичных случаях заболевание начинается в раннем детском возрасте, может продолжаться или рецидивировать в зрелом возрасте, значительно нарушая качество жизни. Преимущественно развивается у детей с наследственной предрасположенностью и часто сочетается с другими аллергическими заболеваниями.
Преимущественно развивается у детей с наследственной предрасположенностью и часто сочетается с другими аллергическими заболеваниями.
Лечение атопического дерматита
Лечение атопического дерматита включает элиминационные мероприятия, гипоаллергенный режим, местную и системную терапию, лечение сопутствующих заболеваний. Наружняя терапия проводится с целью уменьшения воспаления и зуда, восстановления водно-липидного слоя кожи и барьерной (защитной) функции кожи.
Для системной терапии используются антигистаминовые препараты 1-го и 2-го поколения, при тяжелом течении системные глюкокортикостероиды и антибактериальные препараты.
Введения прикорма на 1-м году жизни при наличии у ребенка атопического дерматита
- Продукты питания вводятся по одному и в небольших количествах;
- В остром периоде течения АД продукты прикорма не назначаются;
- Гипоаллергенные продукты прикорма должны быть монокомпонентными, не содержать молока, глютена, сахара, соли, бульона, консервантов, искусственных красителей и ароматизаторов.
- Для гипоаллергенного зернового прикорма (каши) выбирают монокомпонентные, безмолочные и безглютеновые каши: гречневую, рисовую, кукурузную, не содержащие сахара.
- В качестве гипоаллергенного овощного прикорма используются: кабачки, патиссоны, белокачанная, цветная, брюссельская капуста.
- С целью коррекции белка с 6 месяцев вводится мясное пюре из: кролика, индейки, конины, ягненка, тощей свинины. Говядина и телятина у детей с аллергией на белок коровьего молока не используется.
- Фрукты и ягодные соки — только к концу 1-го года жизни.
- В рацион питания детей 1-го года жизни с АД не вводится куриное яйцо и рыба.
- Детям с аллергией на белок коровьего молока из рациона питания исключаются все кисломолочные продукты, творог и другие продукты, содержащие коровье молоко.
Частота пищевой аллергии у детей, имеющих проявления среднетяжелой и тяжелой степени атопического дерматита, составляет только 37-50%. Поэтому не маловажным в лечении и предупреждении рецидивов заболевания является создание гипоаллергенного быта.
Создание гипоаллергенного быта
Что включает в себя следующие компоненты:
- Стирка пастельного белья 1-2 раза в неделю при температуре более 56 градуса.
- Стирка подушек и одеял горячей водой с температурой более 56 градуса.
- Наличие наматрасников из непроницаемой для клещей ткани и их стирка при температуре более 56 градуса.
- Хорошая вентиляция жилищ с влажностью в доме до 40 градусов.
- Использование для уборки вакуумных пылесосов.
- Замена ковров и ковровых покрытий на ленолеум или паркет.
- Замена гардин и занавеси в спальне на моющиеся жалюзи.
- Замена мебели с тканевым покрытием на кожаную или виниловую.
- Выведение из спальни мягких игрушек. Стирка мягких игрушек в горячей воде при температуре более 56 градуса или заморозка в холодильной камере (для ликвидации клещей).
- Высушивание на солнце не менее 3 часов матрасов, ковров, пледов.
- Использование специальных средств для ликвидации клещей домашней пыли: чистящие салфетки, аэрозоли, противоклещевое пастельное белье, спреи, средства для чистки ковров (аскарициды).

- Нужно помнить, что безаллергенных животных не существует. Необходимо принять радикальные меры, а именно расстаться с домашними животными и не заводить их. Аллергены домашних животных сохраняются в жилом помещении после их удаления в среднем течение 6 месяцев.
- Использование для стирки жидких, а не порошковых моющих средств.
Кроме того: не пользоваться одеждой из синтетических тканей, шерсти и меха животных, предпочтение хлобчатобумажным тканям. Не использовать горячую воду для душа или ванны, температура воды д.б. 32-35 градусов, длительность купания — 5-10 минут.
Перейти на главную страницу блога
Детский медицинский центр в городе Мытищи и Королёв
? г. Мытищи, ул. Семашко, д.10, к.1.
? г. Королев, ул. Октябрьский б-р, д.14.
? 8 (903) 621-05-05 (Королёв) / 8 (985) 771-45-77 (Мытищи)
Атопический дерматит у детей до года
Атопический дерматит у новорожденных (атопическая экзема, диатез) – это кожное заболевание, имеющее аллергическое происхождение. Без содействия специалиста невозможно в точности установить фактор, вызывающий развитие патологии. Лечение атопического дерматита у грудничка предполагает использование комплексного подхода. Он включает организацию для новорожденного диетического питания, местное нанесение противовоспалительных средств, коррекцию режима дня младенца. Только врач может назначить, чем необходимо лечиться детям: применение методов народной медицины – противопоказано.
Без содействия специалиста невозможно в точности установить фактор, вызывающий развитие патологии. Лечение атопического дерматита у грудничка предполагает использование комплексного подхода. Он включает организацию для новорожденного диетического питания, местное нанесение противовоспалительных средств, коррекцию режима дня младенца. Только врач может назначить, чем необходимо лечиться детям: применение методов народной медицины – противопоказано.
Причины возникновения
Лидирующая причина развития кожной патологии у новорожденных – наследственная предрасположенность. Если родители младенца страдают аллергическими реакциями, с высокой долей вероятности он также предрасположен к непереносимости конкретных раздражителей.
Атопический дерматит у детей до года могут спровоцировать такие факторы:
- Неблагоприятная гигиеническая обстановка – загрязненное помещение, в котором находится новорожденный.
- Вредные привычки матери во время беременности.

- Преждевременный перевод младенца на искусственный вид вскармливания.
- Нерациональное питание женщины во время вынашивания плода.
- Кормление новорожденного низкокачественной смесью.
- Гельминтоз, который способствует выведению полезных веществ из организма.
- Ослабленный иммунитет.
- Заболевания матери во время вынашивания плода.
Также развитие атопического дерматита у новорожденного возникает в тех случаях, когда взрослые прикасаются к нему загрязненными руками.
Аллергическое поражение кожи напрямую связано с детским питанием. Продукты, вызывающие обострение атопического дерматита: клубника, земляника, молоко, мед, рыба, бобы и пшеничная мука. Вероятность развития поражения кожи возрастает при попадании в организм сладостей, орехов, цитрусов.
В каждом 2 случае воспаление эпителия может провоцировать применение медикаментов – местное (если препарат наносят наружно) или системное (когда лекарства употребляют внутрь).
Симптомы дерматита у детей до года
Атопическое воспаление кожи у новорожденных проявляется характерными признаками, наблюдая которые, педиатру без труда удается поставить предварительный диагноз.
Симптомы дерматита у детей до года:
- Появление красных пятен на коже лица, тела – преимущественно на локтях, коленях, щеках, лбу. Новообразования не имеют четких границ, но на поверхности патологических очагов появляются характерные чешуйки.
- Повышение температуры тела.
- Раздражительность, плаксивость.
- Ослабление аппетита.
- Зуд пораженных участков.
- Отек тканей.
Когда болезнь принимает хронический тип развития, симптоматика может проявляться вспышками – с периодами обострения и ремиссии.
После схождения чешуек меняется кожный рисунок, ткани утолщаются. Поскольку кроме покраснения, новорожденного беспокоит такой признак, как повышенная сухость кожи, требуется ее регулярное увлажнение.
Каким должно быть питание младенца и мамы при атопическом дерматите
При выявлении атопического дерматита, диета кормящей мамы предполагает отказ от употребления острых, соленых, кислых, пряных продуктов и блюд. Дополнительно следует воздержаться от наличия в рационе шоколада, клубники и земляники, кофе, бобов, орехов, какао, меда, цитрусов, жирных бульонов и копченостей. Нежелательные продукты – кондитерские изделия, снеки и весь фастфуд, заводские соки, полуфабрикаты; сыры твердых сортов, насыщенные ароматизаторами и загустителями продукты. Оптимальное питание для кормящей женщины:
- Картофель, капуста, кабачки (варить или запекать).
- Кисломолочные продукты.
- Яблоки, груши – в сыром, вареном виде.
- Каша из ячневой, перловой, кукурузной крупы.
- Говядина.
- Ржаной хлеб, сухари.
- Компот из натуральных фруктов.
В период проведения лактации женщине нежелательно вводить в рацион новые продукты (экзотические фрукты, мясо, напитки), если реакцию на них предусмотреть невозможно.
Питание при атопическом дерматите у детей предполагает переход на употребление гипоаллергенных смесей. Их наличие в меню способствует укреплению иммунитета, нормализации процесса пищеварения. Определенную смесь может назначить только педиатр. Используют такие варианты:
1. С соевым белком: Хумана СЛ, Бона соя, Энфамил соя.
2. С гидролизатом белка: Альфаре, Дамил Пепти, Нутрилон ПептиТСЦ.
3. С козьим молоком: Нэнни.
4. С аминокислотами: Альфаре Амино.
5. Кисломолочные: Галлия Лактофидус, Агуша кисломолочная.
При непереносимости коровьего белка оптимальное решение – применение питания Фрисопеп. Эту смесь допустимо употреблять детям с первых дней их жизни.
Каждый новый продукт нужно вводить не чаще 1 раза в 2 недели. Такой подход позволяет контролировать реакцию детского организма на изменение рациона. В период обострения симптоматики кожного воспаления введение нового прикорма противопоказано.
Уход за кожей ребенка при атопическом дерматите, лечение, мази
Чем увлажнять кожу при атопическом дерматите, и какими препаратами устранить патологию – определяет педиатр.
Для местной обработки очагов воспаления в острой фазе их развития применяют растворы, пасты, аэрозоли, обеспечивающие подсушивающий эффект. Жирные мази кремы используют для заживления пораженных тканей в период подострого и затяжного прогрессирования патологии.
Родителям следует учитывать, что атопический дерматит у новорожденного нельзя самостоятельно, без назначения врача, лечить гормональными мазями.
Педиатры назначают такие медикаменты:
1. Препараты цинка (обладают выраженным заживляющим свойством).
2. Элидел (крем можно применять для лечения детей старше 3 лет).
3. Пантенол.
4. Скин-Кап.
5. Эмолиум.
Прежде чем наносить лечебный крем, следует обрабатывать патогенные очаги антисептическими растворами – важно не пренебрегать этим действием.
Для смягчения пораженных участков кожи назначают использование облепихового масла. Применение гормональных мазей оправдано только в тех случаях, когда заболевание приняло тяжелую форму, сопровождается выраженными признаками. Педиатры назначают мази, которые содержат преднизолон.
Для купирования зуда и с целью уменьшения покраснения показано применение антигистаминных средств. К ним относится Фенистил, Цетрин, Зиртек. Дополнительно педиатры назначают прием энтеросорбентов: Энтеросгеля, Полисорба, Лактофильтрума. Для нормализации кишечной микрофлоры необходимо принимать пробиотики. Оптимальный срок их употребления – 1 месяц.
Чтобы отслеживать эффективность проводимого лечения, в домашних условиях целесообразно сделать фото на момент начала терапии. Благодаря снимкам впоследствии удобно наблюдать, уменьшаются ли признаки воспаления.
Несмотря на положительные свойства перечисленных медикаментов, каждый из них характеризуется вероятностью развития побочных эффектов. Чтобы минимизировать риск таковых, препараты нельзя использовать без назначения врача.
При тяжелой форме прогрессирования дерматита, рекомендована госпитализация в отделение стационара. В этом случае специалисты круглосуточно контролируют самочувствие ребенка, корректируют курс терапии. При неотягощенном течении дерматита новорожденного лечат в амбулаторном режиме.
Можно ли принимать водные процедуры
Аллергический процесс на коже не должен стать причиной полного отказа от проведения гигиенических мероприятий. Ребенка купать не только можно, но и нужно. После водных процедур следует устранять влагу промокающими движениями, затем наносить на кожу увлажняющие средства. Лосьоны и эмульсии выполняют эту функцию слабее, чем кремы и мази. Для проведения гигиенических процедур противопоказано использование воды высокой температуры, и средств, обладающих щелочными свойствами.
Советы мамам
Чтобы предотвратить развитие атопического дерматита у ребенка до года, родителям целесообразно пройти инструктаж у педиатра или неонатолога. Врачи этих специализаций проконсультируют относительно создания оптимального режима дня для новорожденного, посоветуют, как правильно организовать детское питание и уход за младенцем.
Для профилактики появления атопического дерматита, необходимо соблюдать такие меры:
- Не отказываться от проведения грудного вскармливания. Лактация способствует укреплению иммунитета, к тому же материнское молоко – гипоаллергенный продукт.
- Обеспечить первый прикорм из овощей белого или зеленого цвета. Они характеризуются лучшей переносимостью, низким риском развития аллергии.
- Надевать одежду, изготовленную из натуральных тканей – хлопка, льна. Такой материал способствует полноценному проникновению воздуха к детской коже, предотвращает чрезмерное запотевание.
- Отказаться от использования одежды ярких оттенков. При ее изготовлении применяют красители, которые способны спровоцировать аллергические реакции.
- Ежедневно мыть детские игрушки 2% раствором пищевой соды.
- Для стирки применять только специальные детские порошки, предназначенные для обработки одежды ребенка, возраст которого не превышает 1 года. Такие средства содержат гипоаллергенные компоненты, снижающие риск развития воспалительных процессов на детской коже.
- После каждой дефекации и мочеиспускания грудничка нужно проводить водные гигиенические процедуры, и не ограничивать уход только сменой подгузника.
- Для профилактики раздражения нежной детской кожи, воду, которой родители стирают одежду ребенка, нужно очищать от хлора. Это вредоносное соединение может привести к развитию тяжелых дерматологических симптомов.
- Прежде чем прикасаться к коже новорожденного, взрослый должен тщательно помыть руки с применением мыла.
- После каждой водной процедуры кожу младенца нужно промокать, а не растирать.
- Применять специальное детское мыло не часто, а 1 раз в неделю.
Родителям следует помнить, что грудной ребенок имеет слабый иммунитет, поэтому важно создать благоприятные условия для укрепления защитных свойств детского организма. Необходимо поддерживать чистоту в жилище и оптимальную влажность воздуха, не допускать переохлаждения младенца, своевременно устранять болезни, не допускать их перехода в затяжную форму.
Атопический дерматит у детей до года – это не только последствие неправильного ухода за новорожденным, но и индивидуальная особенность организма ребенка. При комплексном подходе заболевание поддается полному устранению, но для профилактики рецидива воспаления нужно укрепить иммунитет младенца, обеспечить правильное питание и уход за ним.
Атопический дерматит у детей: симптомы, причины и лечение
Что такое атопический дерматит? Как распознать заболевание и вернуть коже комфорт на длительное время?
Атопический дерматит — это хроническое заболевание кожи, которое характеризуется рецидивирующим течением. Малышей с атопическим дерматитом беспокоят зуд и сухость кожных покровов. Очаги воспаления могут располагаться по всему телу, но особенно “любят” детские щечки и складочки, а также зону под подгузником.
Статистика отмечает, что атопический дерматит встречается у каждого пятого малыша [1]. Чем он опасен? Отсутствие лечения может привести к развитию тяжелых форм атопического дерматита, распространению воспаления и атопическому маршу. При этом состоянии болезнь начинает “маршировать” по организму ребенка, провоцируя появление или обостряя сопутствующие заболевания. В 20-43% случаев возможно развитие бронхиальной астмы, вдвое чаще — аллергического ринита или экземы [2].
Кроме того, нарушение гидролипидного барьера, возникающее при атопическом дерматите у детей, может стать причиной присоединения вторичной инфекции.
К сожалению, атопический дерматит невозможно “перерасти”.
Симптомы атопического дерматита у детей
Согласно последним исследованиям [3] у 45% малышей атопический дерматит дебютирует в возрасте от двух до шести месяцев. У 60% пациентов в течение первого года жизни.
При атопическом дерматите у детей клинические симптомы и локализация воспалений во многом зависят от возраста. Выделяют младенческую (до полутора лет), детскую (от полутора лет до полового созревания) и взрослую фазы. Общими для всех фаз являются следующие симптомы:
- Выраженная сухость кожных покровов (ксероз), с которой не справляется обычный детский крем.
- Покраснения и воспаления на коже (особенно симметричные).
- Зуд, доставляющий ребенку сильный дискомфорт.
- Рецидивирующее течение (чередование периодов ремиссий и обострений). При этом в холодное время года чаще наблюдается ухудшение, а в теплое — улучшение состояния.
По характеру течения различают острую и хроническую стадии атопического дерматита, которые выражены разными признаками (симптомами):
● Острая стадия. На коже малыша могут появиться шершавые красные пятна (эритема), узелковые высыпания (папулы), припухлости, а также корочки (в том числе с мокнутием).
● Хроническая стадия. Сопровождается лихенизацией (утолщением кожи), трещинками на подошвах и ладонях, расчесами, усилением пигментации кожи век.
Причины атопического дерматита у детей
Атопический дерматит можно считать наследственным заболеванием, потому что важнейшую роль в его возникновении играет генетический фактор [3]:
- У 80% малышей он проявляется, если оба родителя болеют или болели атопическим дерматитом.
- У более 50% детей — если болел хотя бы один из родителей, особенно мама (это увеличивает риск передачи заболевания “по наследству” в два раза).
Спровоцировать атопический дерматит у малыша могут и некоторые дородовые факторы: например, неправильное питание будущей мамы, контакт с токсичными веществами, перенесенные во время беременности инфекции, а также вредные привычки и стрессы.
Кроме того, атопический дерматит чаще развивается у малышей, которые перенесли кислородное голодание во время родов, родились недоношенными и находились на искусственном вскармливании (перинатальные факторы).
Диагностика атопического дерматита у детей
Долгое время считалось, что атопический дерматит у детей — это преимущественно аллергическое заболевание. Однако в настоящее время доказано, что это, в первую очередь, заболевание с нарушением функции эпидермиса! А пищевая аллергия выявляется лишь у 30-40% детей с атопическим дерматитом.
На проявление признаков атопического дерматита почти всегда влияют определенные триггеры внешней среды. Это могут быть хлорированная или “жесткая” вода, мыло, контакт с аллергеном, неблагоприятный климат и даже стресс. Еще один распространенный триггер — бактерии, которые проникают в кожу через поврежденный эпидермальный барьер.
Поставить диагноз “атопический дерматит у детей” может только врач (педиатр, дерматолог, аллерголог)! Он учитывает наличие внешних признаков заболевания и зуда, а также наследственный фактор. Для проведения диагностики детям могут быть назначены лабораторные исследования. Например:
- Общий развернутый (клинический) анализ крови.
- Биохимический общетерапевтический анализ крови.
- Общий (клинический) анализ мочи.
- Исследование уровня общего иммуноглобулина E в крови.
- Кожное тестирование с аллергенами.
- Биопсия кожных покровов.
Лечение атопического дерматита у детей
В современной медицине выделяют три степени тяжести атопического дерматита у детей:
- Легкая. Ребенок хорошо реагирует на лечение, ремиссия может длиться более 10 месяцев, зуд незначительный, покраснения небольшие. Обострения происходят не чаще двух раз в год.
- Среднетяжелая. Обострения случаются 3-4 раза в год, а периоды ремиссий сокращаются до 2-3 месяцев. Терапия дает менее выраженные результаты, покраснения “упорно” возвращаются.
- Тяжелая. Длительные обострения прерываются короткими периодами ремиссий — до полутора месяцев. Лечение помогает слабо или на краткий срок, на поведение малыша сильно влияет зуд [4].
На всех стадиях атопического дерматита педиатры и дерматологи рекомендуют эмоленты — косметические средства по уходу за кожей. Они увлажняют кожу и способствуют восстановлению уровня липидов — важнейших структурных компонентов. В периоды обострений эмоленты можно наносить часто и обильно.
Обращайте внимание на состав, желательно, чтобы эмоленты не вызывали привыкания. Их главные задачи — помочь коже вырабатывать собственные липиды, обеспечивая эффективное увлажнение и смягчение. Кроме того, постоянное применение эмолентов продлевает периоды ремиссий и облегчает симптоматику атопического дерматита.
Вернуть коже комфорт на длительное время поможет линия косметических средств Mustela Stelatopia!
Эмоленты Stelatopia эффективны на всех стадиях атопического дерматита, в т.ч. при его первых признаках — повышенной сухости кожи.
Проведенные исследования подтвердили, что применение Крема-эмолента “Stelatopia” позволяет снизить вероятность развития атопического дерматита на 51%! [6]
Лечение (применение гормональных препаратов) при атопическом дерматите у детей может назначать только врач с учетом возраста, симптоматики, сопутствующих заболеваний и результатов анализов. Самолечение может быть опасно!
- Для наружной терапии при средней и тяжелой степенях атопического дерматита применяют топические глюкокортикостероиды, топические ингибиторы кальциневрина и другие.
- При легкой степени заболевания применение Крема-эмолента “Stelatopia” уменьшает выраженность воспаления через 32 часа, благодаря наличию в составе дистиллята масла подсолнечника [5].
- В системной терапии применяют препараты дупилумаб, циклоспорин, глюкокортикостероиды и другие перорально или в инъекционных формах.
- Для облегчения зуда — клемастин, хифенадин, цетиризин, хлоропирамин, левоцетиризин и другие. Применение Крема-эмолента “Stelatopia”, как косметического средства по уходу за кожей, уменьшает выраженность зуда в 80% случаев [7].
- Физиотерапевтическое лечение может включать фототерапию. Иногда при лечении атопического дерматита могут быть назначены диетотерапия, акупунктура, плазмаферез и некоторые другие методы.
Профилактика атопического дерматита у детей
При атопическом дерматите различают первичные, вторичные и третичные профилактические меры.
1. Первичная профилактика
направлена на предупреждение возникновения атопического дерматита у малышей.
Рекомендуется:
- Будущим мамам со склонностью к аллергическим реакциям исключить из рациона продукты-аллергены.
- Введение прикорма малышам начинать с четырехмесячного возраста.
- Беременным и новорожденным из групп риска принимать пробиотики, содержащие лактобактерии.
- По возможности практиковать грудное вскармливание.
- Исключить воздействие табачного дыма на малыша.
- Поддерживать уровень влажности и регулярно проветривать детскую комнату.
2. Вторичная профилактика
направлена на устранение факторов риска, которые при определенных условиях (стресс, ослабление иммунитета и т.п.) могут привести к возникновению, обострению и рецидиву атопического дерматита.
Рекомендуются:
- Регулярные консультации специалистов.
- Поддержания уровня информированности о новых исследованиях и препаратах в области лечения атопического дерматита.
3.Третичная профилактика
— это комплекс мероприятий, направленных на предотвращение обострений или развития осложнений атопического дерматита.
Рекомендуется:
- Исключить контакт малыша с провоцирующими факторами: мылом (оно сушит кожу), одеждой из грубых или синтетических тканей, некачественной косметикой и т.п.
- Ухаживать за кожей ребенка и наносить эмоленты на регулярной основе, в том числе, в периоды ремиссий.
- Ежедневно купать малыша с использованием косметических моющих средств для атопичной кожи.
[1] Isaac Steering Committee. (1998). Worldwide variation in prevalence of symptoms of asthma. The Lancet, 351, 1225-1235.(Международный комитет по исследованию астмы и аллергии в период детского возраста 1998. Мировые различия в распространенности симптомов астмы. Журнал Ланцет, 351, 1225-1235).
[2] Studies Watson W., 2011, Larsen F. S., 2002, Draaisma E., 2015, ISAAC Steering Committee, 1998. (Исследования Ватсон В., 2011, Ларсен Ф.С., 2002, Драисма Е., 2015 Международный комитет по исследованию астмы и аллергии в период детского возраста, 1998).
[3] Клинические рекомендации. Атопический дерматит, 2020.
[4] Атопический дерматит: рекомендации для практических врачей. Российский согласительный национальный документ по атопическому дерматиту. Под ред. P.M. Хаитова, А.А. Кубановой. М.: Фармакус Принт, 2002. 192 с.
[5] ODT and inflammation June 2010
[6] Scientific dossier «Atopic-prone skin: latest discoveries»
[7] Тест репорт Крем-эмолент “Stelatopia”, самостоятельная оценка пользователями
АТОПИЧЕСКИЙ ДЕРМАТИТ(ДИАТЕЗ)-ЧТО ДЕЛАТЬ? | Альянс-2007
Главная » Услуги » Полезно знать » АТОПИЧЕСКИЙ ДЕРМАТИТ(ДИАТЕЗ)-ЧТО ДЕЛАТЬ?
Атопический дерматит – это хроническое аллергическое воспалительное заболевание кожи с
наследственной предрасположенностью. Чаще всего возникает в раннем детстве. Развитию и
обострению заболевания способствует целый ряд аллергенов: пищевые, пыльцевые, грибковые и другие.
Проявляется выраженной сухостью кожи и периодическим появлением сыпи на разных участках тела.
Беспокоит сильный зуд, который мешает спать и приводит к расчесам.
Функциональные и анатомические особенности кожи детей раннего возраста
Кожа легкоранима при малейших неблагоприятных воздействиях
Повышен риск системного токсического эффекта топических препаратов
Связи между эпидермисом и дермой непрочные; роговой слой эпидермиса имеет меньше слоев клеток, чем у взрослого; эпидермальный липидный барьер незрелый; поглощение кислорода через кожу у ребенка в 8 раз выше, чем у взрослого.
Кожа ребенка с трудом нейтрализует щелочь неспециализированных моющих средств; ощелачивание кожи приводит к быстрому присоединению патогенных микроорганизмов.
КАК ЛЕЧИТЬ АТОПИЧЕСКИЙ ДЕРМАТИТ?
Правильный уход за кожей
— Следите, чтобы в комнате малыша было не жарко, и чтобы он не потел во время сна, ведь пот вызывает
пересыхание и дополнительное раздражение кожи. Влажность должна быть не менее 60-70%,
температура воздуха 20-21⁰С
-Больным с атопическим дерматитом можно принимать ванны, но вода не должна быть слишком
горячая. Малыша купать следует не более 5 минут в мягкой кипяченой воде при температуре воды не
выше 38⁰С
— Избегать использования агрессивных моющих средств, которые повреждают кожный барьер и
провоцируют сухость и раздражение
-Нельзя растирать кожу малыша мочалкой, даже
если в данный момент на коже нет высыпаний и покраснений
-После купания малыша кожу следует промокнуть
мягким полотенцем. Не втирать и не растирать!
— Сразу после очищения следует наносить
липидовостанавливающее, смягчающее,
увлажняющее средство(эмолент). Рекомендуется
использовать специальный крем, разработанный для
атопичной, склонной к раздражениям кожи и
содержащей натуральные липиды.
-Вода в бассейнах с избыточным хлорированием может раздражать кожу.
-Выбирайте занятия теми видами спорта, при которых меньше потеете(пот провоцирует зуд).
-Избегайте ношения грубой одежды или одежды из раздражающих тканей (полиэстер, шерсть) на голое
тело. Не стоит носить облегающую и тесную одежду. Подбирайте одежду из мягких, натуральных
тканей, позволяющих коже «дышать». Предпочтительной является одежда из хлопка с длинными
рукавами и штанинами. Обувь должна быть из натуральных материалов.
-Старайтесь не использовать при стирке ополаскиватели для белья. Используйте дополнительное
полоскание после стирки, чтобы все детергенты полностью вымылись.
— Меняйте постельное бельё 1-2 раза в неделю.
— Проводить больше времени на улице.
— Защищайте кожу от избыточного воздействия солнечных лучей.
Исключение контакта с аллергеном
В первые годы жизни атомический дерматит часто является следствием пищевой аллергии. В этом случае необходимо выявить и исключить аллергенный продукт из рациона. Диета должна быть строго индивидуальной, и рацион питания должен остаться полноценным(белки, жиры, углеводы и витамины), в этом Вам поможет пищевой дневник. При пищевой аллергии врач может установить, какой продукт является причиной аллергии, анализируя пищевой дневник ребенка. Для этого родители каждый день фиксируют все виды пищи, напитков, пищевых добавок, а также клинические симптомы аллергии, их выраженность и характер. В дневнике должно быть отражено: самочувствие больного после каждого приема пищи, частота возникающих симптомов аллергии и их продолжительность.
Пищевой дневник
|
Число, время приема пищи
|
Вид пищи или блюда
|
Симптомы, время их проявления
|
Принятые лекарства, дозировка
|
|
|
|
|
|
Наиболее вероятные аллергены(исключить):
Коровье молоко, куриные яйца, рыба, икра, морепродукты, орехи(любые), манка, фрукты и овощи ярко-красной или оранжевой окраски (цитрусовые, экзотические фрукты, свекла, морковь, клубника, малина, помидоры, баклажаны и пр.), мед, шоколад, кофе, какао, грибы, мясные бульоны, копченые колбасы, ферментированные сыры, кислая капуста, чипсы, газированные напитки, карамель, драже, консервированные продукты, пудинг, глазурь, пряники, замороженные хлебобулочные полуфабрикаты.
Наименее вероятные аллергены(разрешено):
Рисовая, овсяная, гречневая каши на воде, овощное пюре из картофеля, кабачков, патиссонов, белокочанной капусты, зеленые яблоки (отечественные), груша, желтая слива, белая смородина, постная говядина, кролик(мясо дважды проварить, первый бульон слить).
Давайте малышу больше воды: так токсины скорее выведутся из организма. Воду лучше давать артезианскую с минеральными веществами.
Сроки введения и ассортимент продуктов и блюд прикорма для детей первого года жизни:
| Продукты | Возраст детей, мес. | |||
| Здоровые дети | Группа высокого риска по развитию атопии | Пищевая аллергия | ||
| Каша | 4-6 | 4,5-6 | 5-6 | |
| Овощное пюре | 4-6 | 4,5-6 | 5-6 | |
| Фруктовое пюре | 4-6 | 5,5 | 6,5 | |
| Фруктовый сок | 4-6 | 6 | после 8 | |
| Мясное пюре | 6 | 6 | 6 | |
| Творог | 6 | 6-7 | — | |
| Желток | 7 | 8 | — | |
| Рыбное пюре | 8 | 9-10 | — | |
| Детский кефир, йогурт | не ранее 8 | не ранее 8 | — | |
| Сухари, печенье | 7 | 7 | 7(несдобные, без яйца) | |
| Хлеб пшеничный | 8 | 8 | 9(несдобные, без яйца) | |
| Растительное масло | 4-6 | 5 | 5 | |
| Сливочное масло | 4-6 | 5,5 | 5-6(топленое масло) | |
При аллергии к пыльце
Увезите ребенка в другую климатическую зону в период пыления Ваших растений-аллергенов. Держите окна закрытыми и сокращайте пребывание ребенка на улице, особенно до 11 утра. Принимайте душ после возвращения с прогулки.
При аллергии к клещам домашней пыли
Поместите матрасы в специальные противоклещевые чехлы на молнии. Обрабатывайте постель акарицидами (противоклещевыми препаратами). Используйте пылесосы с НЕРА-фильтрами, проводите регулярно влажную уборку. Поддерживайте влажность 35-50%, температуру 20-22⁰С. Избавьтесь от ковров, гобеленов, шерстяных покрывал, мягкой мебели, все в комнате должно быть моющимися. Храните книги в закрытых шкафах. Используйте синтетические одеяла и подушки. Еженедельно стирайте постельное бельё при 70 градусах.
При аллергии к плесени
Избавьтесь от сырости и от плесени в доме(почините текущие краны и пр.). Не оставляйте мокрыми
полотенца и вещи, выбрасывайте заплесневевшие продукты. Насухо
протирайте ванную после мытья. Регулярно мойте душевые
хлорсодержащими средствами. Используйте краски, устойчивые к
плесени. Регулярно чистите или заменяйте фильтры кондиционеров.
Избавьтесь от комнатных растений.
При аллергии к животным
Исключите контакты с животными.
Атопический дерматит – это заболевание, которое с возрастом
часто переходит в другие формы аллергии – аллергический ринит и
даже бронхиальную астму. Однако этого можно избежать принимая
антигистаминные препараты, которые применяют для лечения атопического дерматита и уменьшают
риск развития осложнений.
Разобраться с симптомами и помочь в лечении атопического дерматита Вам помогут врачи нашего
центра
Врачи-дерматовенерологи
Время работы центра
Памперсный (пеленочный) дерматит у новорожденного современные подходы к профилактике и лечению Текст научной статьи по специальности «Клиническая медицина»
10.21518/2079-701X-2018-11-128-131
Т.А БОКОВА, ГБУЗ МО «Московский областной научно-исследовательский клинический институт им. М.Ф. Владимирского»
ПАМПЕРСНЫЙ (ПЕЛЕНОЧНЫЙ) ДЕРМАТИТ У НОВОРОЖДЕННОГО
СОВРЕМЕННЫЕ ПОДХОДЫ К ПРОФИЛАКТИКЕ И ЛЕЧЕНИЮ
В статье приведены данные об анатомо-физиологических особенностях кожного покрова новорожденных. Рассматриваются вопросы патогенеза памперсного (пеленочного) дерматита. Перечислены основные мероприятия, направленные на профилактику и лечение памперсного (пеленочного) дерматита у новорожденных. Представлено место препаратов на основе декспантенола в наружной терапии заболеваний кожи у детей раннего возраста.
Ключевые слова: кожа, дерматит, новорожденные, наружная терапия, пантотеновая кислота, декспантенол. T.A. BOKOVA
M.F. Vladimirsky Moscow Regional Research Clinical Institute, State Budget Health Institution DIAPER DERMATITIS IN NEWBORNS: MODERN APPROACHES TO PREVENTION AND TREATMENT
The article presents data on the anatomical and physiological features of the newborns skin. It also considers the issues of pathogenesis of the diaper dermatitis. The main measures aimed at the prevention and treatment of diaper dermatitis in newborns are provided. The articles highlights the role of dexpanthenol-containing drugs in the external therapy of skin diseases in young children.
Keywords: skin, dermatitis, newborns, topical therapy, pantothenic acid, dexpanthenol.
Самым распространенным заболеванием кожи у новорожденного ребенка является дерматит. Дерматит (от греч. бЁрца, бфцатос — кожа + лат. ¡115 — воспаление) — воспалительное поражение кожного покрова, возникающее в результате воздействия на него повреждающих факторов химической, физической или биологической природы. Среди его разновидностей чаще всего наблюдаются себорейный, пеленочный, контактный и аллергический дерматиты. Они отличаются причинами возникновения, локализацией поражений и своими проявлениями. Симптомы заболевания могут затрагивать кожу головы, конечностей, ягодиц, туловища и шеи младенца. Среди общих проявлений характерны зуд, высыпания и покраснения на коже, а также беспокойство малыша.
Памперсный (пеленочный) дерматит (ПД) — это воспаление кожи в местах соприкосновения с подгузником. Частота его возникновения у детей раннего возраста колеблется от 35 до 50%. У девочек ПД возникает чаще, чем у мальчиков. ПД является одним из наиболее распространенных осложнений, возникающих при неправильном уходе за кожей детей в неонатальном периоде [1].
Кожа у младенцев выполняет целый ряд функций: барьерную, дыхательную, выделительную, эндокринную, иммунную, терморегуляционную, сенсорную. Она является первой линией защиты при взаимодействии организма с внешней средой, в связи с этим любое ее повреждение может представлять собой серьезную опасность для малыша.
Независимо от части тела, на которой она расположена, кожа состоит из трех основных слоев: эпидермиса (наружный слой) и дермы (средний слой), объединенных общим термином «собственно кожа», и подкожно-жировой клетчатки. Эпидермис постоянно обновляется и осу-
ществляет преимущественно барьерную функцию. В нем содержатся меланоциты и некоторые компоненты иммунной системы. Дерма в первую очередь выполняет трофическую и опорную функции, в связи с чем в ней заключена сеть кровеносных сосудов и нервных волокон. Кроме того, в ней расположены специфические железы и придатки кожи. Подкожно-жировая клетчатка (гиподерма) представляет собой сеть ретикулярных, коллагеновых и эластических волокон, между которыми находится жировая ткань (бурая или белая). В зависимости от локализации жировой ткани ее функции могут различаться — это и термоизоляция, и запасание энергии в виде жира, и защитная в виде создания «жировой подушки» вокруг органа, и эндокринная, однако основной функцией у новорожденных можно считать терморегуляцию.
К моменту рождения кожа полностью гистологически структурирована, развиты все придатки (волосы, ногти, сальные и потовые железы), однако отмечается относительная несостоятельность ряда важных функций, и прежде всего барьерной и терморегуляционной.
Наиболее важные структурные изменения кожи наблюдаются именно в период новорожденности, в первые 6-8 недель жизни [2]. Отмечается увеличение абсолютного числа клеток рогового слоя, нарастает толщина эпидермиса, укрепляется взаимосвязь между эпидермисом и дермой. Именно эпидермо-дермальное соединение отвечает за способность кожи выдерживать механическую нагрузку. Так как у новорожденных детей эта связь еще недостаточно сформирована, существует высокий риск травматизации кожного покрова. Толщина рогового слоя эпидермиса у новорожденных составляет 10-12 слоев по сравнению с 15 и более слоями взрослого человека, что в первую очередь отражается на ее более низкой защитной (барьерной) функции и влияет
на транскутанную резорбцию веществ. Незрелость эпи-дермального барьера может вызывать выраженные нежелательные явления, обусловленные повышенным проникновением некоторых веществ через кожу. Основными зонами естественной окклюзии являются интертригинозные области — подмышечные, шейные, подколенные и паховые складки, а зона под подгузником является областью, где может возникнуть искусственная окклюзия.
Слой дермы у новорожденного ребенка структурно недостаточно развит и является более тонким по сравнению с дермой взрослого человека. Основным структурным белком является коллаген III типа, «эмбриональный» белок, который в течение первого месяца жизни замещается на коллаген I типа, характерный для дермы взрослых. Содержание эластина в дерме новорожденного понижено, в связи с чем функция эластических волокон значительно снижена. Потовые железы у доношенных новорожденных к моменту рождения сформированы, однако только через несколько недель после рождения они полностью вовлекаются в процесс потоотделения. У новорожденных отмечается более выраженная сухость кожи, и только в течение первых месяцев жизни в эпидермисе постепенно возрастает концентрация естественных увлажняющих факторов и увеличивается способность клеток кожи к гидратации. Активность сальных желез регулируется материнскими андрогенами. У детей, находящихся на грудном вскармливании, сальные железы более активно подвергаются андрогенной стимуляции, что нередко приводит к развитию акне новорожденных.
Доношенные новорожденные имеют нейтральную или слабощелочную реакцию поверхности кожи (рН > 6,0), которая в течение первых суток жизни может снижаться до 5,0, тогда как у недоношенных рН кожи имеет значение > 6,0 и только к окончанию первого месяца жизни приближается к 5,0. Именно в оптимальных условиях кислой среды непатогенные сапрофиты на поверхности кожи контролируют рост условно патогенных и патогенных микроорганизмов. Продолжительная щелочная реакция может стать причиной роста чужеродных бактерий и грибов [3].
Памперсный (пеленочный) дерматит — это воспаление кожи в местах соприкосновения с подгузником. Частота его возникновения у детей раннего возраста колеблется от 35 до 50%. У девочек ПД возникает чаще, чем у мальчиков
Причинами развития ПД является постоянный контакт кожи ребенка с подгузниками или пеленками (мацерация), длительное совместное воздействие химических факторов (кал, моча, пищеварительные ферменты), неправильное использование средств ухода (мазей, присыпок, мыла). Кроме того, возникновению ПД способствует повышенная рН, влажность кожных покровов и затрудненный доступ воздуха под влажные подгузники. Младенцы, находящиеся на естественном вскармлива-
нии, ПД страдают реже, что объясняется низкой ферментативной активностью кала у этих детей. К ПД больше предрасположены дети с отягощенным аллергическим фоном [4].
Неосложненный ПД при соответствующем уходе за кожей ребенка ликвидируется через два-три дня, тогда как инфицирование, приводит к усугублению воспалительного процесса, а также к увеличению длительности заболевания
ПД следует рассматривать как циклический процесс. На первом этапе снижается защитная функция рогового слоя эпидермиса здоровой кожи при ее повреждении. Контакт кожи с мочой, калом приводит к повышению количества влаги на ее поверхности и оказывает раздражающее действие. Под действием трения влажная кожа легче повреждается, что, в свою очередь, способствует более глубокому проникновению агрессивных веществ (мочевина, аммиак, ферменты кала). На следующем этапе развивается воспалительный процесс — непосредственно ПД. Он проявляется гиперемией, отеком, появлением сыпи (папулы, везикулы) в области контакта с подгузником (пеленкой), которая захватывает нижнюю часть живота, спины, ягодицы, область промежности и внутреннюю поверхность бедер. В большинстве случаев персистиро-вание воспаления в зоне под подгузником более 3 дней ведет к вторичному инфицированию. Микробные и грибковые агенты, содержащиеся в фекалиях, могут инфицировать ослабленную кожу. О присоединении бактериальной инфекции свидетельствует появление гиперемии с экссудатом, формирование пустул. Наиболее часто развивается стрептококковый, стафилококковый или канди-дозный ПД. Это вызывает не только физический дискомфорт, но и отрицательно сказывается на функциональном состоянии нервной системы у детей — они становятся беспокойными, нарушается сон, снижается аппетит.
Различают 3 степени тяжести ПД. При легкой степени дерматита площадь поражения составляет менее 10% поверхности, отмечается умеренное покраснение, нерезко выраженная папулезная сыпь и шелушение эпидермиса. При среднетяжелом течении на коже возникают папулы, пустулы, эрозии, в кожных складках могут образовываться инфильтраты, высока частота инфицирования. При неустранении раздражающих факторов и продолжительном течении заболевания (тяжелая степень) образуются инфильтраты, папулы, пузырьки, мокнутие, глубокие эрозии, изъязвления, а область поражения значительно увеличивается. Неосложненный ПД при соответствующем уходе за кожей ребенка ликвидируется через два-три дня, тогда как инфицирование приводит к усугублению воспалительного процесса, а также к увеличению длительности заболевания. Эрозивный дерматит Жаке — редкий тяжелый вариант пеленочного дерматита, развивается в результате длительного воздействия раздражающих факторов в условиях окклюзии и характеризуется четко очерченными язвами и эрозиями с приподнятыми краями.
Адекватный и регулярный уход за кожей новорожденного — важное условие поддержания здорового состояния ребенка и профилактики различных заболеваний [5]. Это элемент закаливания и гигиенического воспитания, а также формирования адекватного психоэмоционального контакта в семье. К основным компонентам повседневного ухода за кожей относятся купание, ежедневное умывание лица, туалет глаз, носа, ушей; уход за промежностью и перианальной областью. Основной целью ухода за кожей новорожденного является устранение раздражения и предотвращение повреждения эпидермиса.
При обработке, кожи младенца следует использовать метод «дозирования через материнские, руки», т. е. мать сначала втирает мазь или крем в свои ладони, а затем остатки наносит на кожу ребенка
Для профилактики развития ПД необходимо соблюдать общие правила:
■ ребенка не следует одевать в плотно прилегающую одежду, имеющую большое количество оборок, застежек, складок и пр.; не кутать — новорожденный очень чувствителен к перегреванию, использовать натуральные хлопковые или смесовые ткани, мягкие, с хорошей воздухопроницаемостью;
■ часто проветривать зону под подгузником;
■ использовать подгузники с высокими абсорбирующими свойствами, что помогает поддерживать необходимый рН кожи и препятствует микробной колонизации; следует подбирать их точно по размеру и с учетом пола малыша;
■ сократить время контакта кожи с мокрым подгузником, менять подгузники каждые 1-2 часа в течение дня и 1-2 раза во время ночного сна, а также немедленная смена подгузника после дефекации;
■ бережно очищать кожу при ее загрязнении с использованием водопроводной воды и мягкого очищающего рН-нейтрального средства или очищающих салфеток; сушить кожу лучше промокательными движениями с помощью бумажных полотенец или пеленок из мягкой хлопчатобумажной ткани;
■ исключить использование в зоне под подгузником спиртсодержащих средств: одноразовые детские салфетки, содержащие спирт, ароматизаторы или консерванты, могут вызвать раздражение кожи и повысить риск аллергического контактного дерматита;
■ не применять мази и другие жирные основы под одноразовые подгузники, так как это будет способствовать развитию окклюзионного эффекта;
■ при использовании многоразовых подгузников использование жирных кремов и мазей допускается, так как они создают защитную прослойку между кожей и подгузником и уменьшают риск раздражения.
В качестве наружных средств для ухода за кожей малыша используются кремы, мази, лосьоны и спреи. При их использовании необходимо учитывать следующие признаки: безопасность и эффективность; отсутствие
побочных эффектов; возможность нанесения на большие поверхности пораженной кожи без системного воздействия; удобство в использовании; возможность длительного использования; доступная стоимость.
Важным критерием эффективности лечебных и профилактических мероприятий при использовании наружных средств является соблюдение ряда правил:
■ не изменять лекарственную форму официнального препарата, так как при этом меняются его физико-химические и фармакодинамические свойства;
■ не смешивать различные по составу мази и кремы;
■ помнить, что эффект от использования наружных средств проявляется спустя некоторое время и закрепляется при регулярном использовании.
При лечении ПД необходимо учитывать клиническую картину заболевания. Лечебные мероприятия должны быть направлены на купирование воспалительных явлений, подавление вторичной инфекции и восстановление барьерной функции кожи. При обработке кожи младенца следует использовать метод «дозирования через материнские руки», т. е. мать сначала втирает мазь или крем в свои ладони, а затем остатки наносит на кожу ребенка. При минимально выраженных воспалительных изменениях препаратами первой линии являются кремы (мази в данном случае не рекомендуются, так как за счет своей жирной основы могут способствовать развитию и про-грессированию окклюзионного эффекта). Рекомендуются средства на основе оксида цинка, декспантенола. Крем следует наносить сплошным тонким слоем на пораженную поверхность, при необходимости обработка повторяется при каждой смене подгузника. Курс терапии в среднем составляет 5-7 дней. Наружное лечение ПД, осложненного вторичной инфекцией, является показанием к назначению топических средств с антибактериальным или противогрибковым эффектом (клотримазол, нистатин или натамицин). Возможна обработка очагов пораженной поверхности 5%-ным раствором перманга-ната калия или фукорцином, обладающими дезинфицирующим и дубящим эффектами. Курс лечения в зависимости от характера воспалительного процесса также может составлять не менее 5-7 дней [6].
Отличными средствами при лечении различного рода повреждений кожи, включая ПД, являются препараты на основе декспантенола @ехрапМепо1). Его эффективность подтверждена результатами многочисленных исследований
В настоящее время на российском рынке широко представлена косметическая продукция как отечественных, так и зарубежных производителей. Следует отметить, что большинство современных отечественных средств для наружного применения не уступают импортным в качественном отношении, в них соблюдены основные дерматологические требования: нейтральный рН, отсутствие консервантов и красителей, преобладание минеральных компонентов над органическими (особенно в маслах),
использование в производстве высококачественных животных жиров, низкое содержание пахучих веществ.
Отличными средствами при лечении различного рода повреждений кожи, включая ПД, являются препараты на основе декспантенола (СехрапШепо1). Его эффективность подтверждена результатами многочисленных исследований [7-9].
Декспантенол (провитамин В5) при местном применении быстро абсорбируется и образует активный метаболит — пантотеновую кислоту. Пантотеновая кислота является субстратом и единственным незаменимым компонентом кофермента А, который участвует в процессах ацетилирования и окисления и обеспечивает многие метаболические процессы в организме: синтез ацетилхо-лина, кортикостероидов, гормонов роста, половых гормонов, участие в жировом и углеводном обменах, синтез белков, фосфолипидов, цикл трикарбоновых кислот и мн. др. Компонентами основы мази являются безводный ланолин, белый вазелин, жидкий парафин, очищенная вода, которые обеспечивают значительное сохранение влаги на поверхности кожи младенца. Зная фармакологические свойства действующего вещества и особенности фармакокинетики и фармакодинамики различных форм одного и того же наружного средства, следует подходить к выбору лекарственной формы (крем, мазь) при терапии ПД дифференцированно. Так, крем может использоваться не только в лечебных, но и в профилактических целях. Его можно наносить на кожу ребенка после купания и при каждой смене подгузника. Использование мази возможно в качестве восполнения питательно-регенерацион-ной функции эпителия и неприемлемо для купирования активного воспалительного инфекционного процесса.
При болезненном повреждении кожи — ожог или обморожение легкой степени, рекомендуется наносить препарат на основе декспантенола в форме спрея для предотвращения тактильного контакта.
Использование мази возможно в качестве восполнения питательно-регенерационной функции эпителия и неприемлемо для купирования активного воспалительного инфекционного процесса
В заключение следует помнить важное правило: прежде чем наносить на поверхность кожи младенца любое новое средство, мама должна сначала попробовать его на себе и оценить все предполагаемые эффекты (влажность кожи под кремом или мазью, степень и время впитывания препарата, отсутствие раздражений в месте нанесения). После этого можно нанести средство на небольшой участок кожи малыша и оценить его реакцию, только потом можно использовать данный продукт для обработки больших участков поверхности тела.
В целом соблюдение гигиены и правил ухода за кожей, использование современных барьерных средств не только предотвращает развитие ПД, но и снижает риск вторичных (ассоциированных) инфекций кожных покровов, а также способствует формированию санитарно-гигиенических навыков у ребенка в более старшем возрасте. ф
Конфликт интересов: авторы заявляют об отсутствии конфликта интересов в ходе написания данной статьи.
ЛИТЕРАТУРА
1. CoughLin CC, Frieden IJ, EichenfieLd LF. Clinical approaches to skin cleansing of the diaper area: practice and challenges. Pediatr Dermatol. 2014, 31(Suppl 1): 1-4.
2. Blume-Peytavi U, Hauser M, Stamatas GN. Skin care practices for newborns and infants: review of the clinical evidence for best practices. Pediatr. Dermatol, 2012, 29: 1-14.
3. Gregory K. Microbiome aspects of perinatal and neonatal health. J Perinat Neonatal Nurs, 2011, 25: 158-162.
4. Геппе Н.А., Белоусова Н.А. Пеленочный дерматит. Лечащий врач. 2004, 1:24-28./ Geppe NA, Belousova NA. Diaper dermatitis. Lechashchiy Vrach. 2004, 1: 24-28
5. Blume-Peytavi U, Lavender T, Jenerowicz D, Ryumina I, Stalder JF, Torrelo A, Cork MJ. Recommendations from a European Roundtable Meeting on Best Practice Healthy Infant Skin Care. Pediatric Dermatology. 2016, 33(3):311-321.
6. Уход за кожей новорожденного ребенка. Научно обоснованные методические рекомендации. 2016. Доступен http//www.pediatr-russia. Skin care for newborn babies. Scientifically grounded methodological recommendations. 2016. Available at http://www.pediatr-russia.ru/sites/ default/files/file/uhod_za_kojey.pdf.
7. Кешишян Е.С., Сахарова Е.С. Опыт использования декспантенола для профилактики и лечения повреждений кожи у детей раннего возраста. Медицинский совет. 2017, 19:30-32. /
Keshishyan ES, Sakharova E. Experience in using dexpanthenol for the prevention and treatment of skin lesions in young children. Meditsinskiy Sovet. 2017, 19: 30-32.
8. Огородова Л.М., Нагаева Т.А., Ходкевич Л.В. Эффективность декспантенола в комплексном лечении атопического дерматита у детей. Педиатрическая фармакология. 2003, 1(3): 54-56. /Ogorodova LM, Nagaeva TA, Khodkevich LV Efficacy of dexpanthenol in the complex treatment of atopic dermatitis in children. Pediatricheskaya Farmakologiya. 2003, 1 (3): 54-56.
9. Захарова И.Н., Мачнева Е.Б. Уход за кожей детей раннего возраста. Вопросы современной педиатрии. 2014, 13(2): 95-100. /Zakharova IN, Machneva EB. Skin care for young children. Voprosy Sovremennoy Pediatrii. 2014, 13 (2): 95-100.
СВЕДЕНИЯ ОБ АВТОРЕ:
Бокова Татьяна Алексеевна — доктор медицинских наук, профессор кафедры педиатрии факультета усовершенствования врачей ГБУЗ МО МОНИКИ им. М.Ф. Владимирского.
Себорейный дерматит (детский) у младенца или ребенка: состояние, методы лечения и фотографии для родителей — обзор
54305
32
Информация для
Младенец
подпись идет сюда …
Изображения себорейного дерматита (педиатрические)
Обзор
Себорейный дерматит у младенцев — распространенное незаразное заболевание участков кожи, богатых сальными железами (например, лица, волосистой части головы и верхней части туловища).Себорейный дерматит характеризуется перепроизводством клеток кожи (что приводит к шелушению), а иногда и воспалением (что приводит к покраснению и зуду). По степени тяжести он варьируется от легкой перхоти на коже черепа до чешуйчатых красных пятен на коже. Нормальные кожные дрожжи, Pityrosporum ovale, живут в богатых жиром областях кожи и играют определенную роль в этом заболевании.
Кто в опасности?
- Себорейный дерматит чаще всего встречается у новорожденных и младенцев в возрасте до 6 месяцев.
- Себорейный дерматит обычно проходит в возрасте 6–12 месяцев.
- Тяжелый себорейный дерматит может быть связан с заболеваниями с ослабленным иммунитетом.
Признаки и симптомы
У новорожденных и младенцев себорейный дерматит, как правило, поражает кожу головы (часто называемую колпачком) и складки тела.
- Кожа головы зудит и отслаивает белые жирные чешуйки кожи. В тяжелых случаях на коже головы могут образовываться плотные, толстые, прилипшие желтые чешуйки и корки.
- Одна или несколько из следующих областей имеют участки красной чешуйчатой кожи: кожа головы, линия роста волос, лоб, брови, веки, складки носа и ушей, слуховые проходы, грудина, середина спины, пах и подмышки. У людей с более темной кожей некоторые участки могут выглядеть круглыми или более светлыми.
Условие может быть:
- Легкая — только небольшое шелушение и покраснение на нескольких небольших участках.
- Умеренная — несколько участков поражены докучливым покраснением и зудом.
- Тяжелая — большие участки покраснения, сильный зуд, невосприимчивость к мерам ухода за собой.
Рекомендации по уходу за собой
Большинство случаев себорейного дерматита легко контролировать с помощью безрецептурных домашних средств. К ним относятся следующие:
- Частое (ежедневное) мытье шампунем или более длительное время пены.
- Рассмотрите возможность использования шампуней, содержащих кетоконазол, сульфид селена, 2% -ный пиритион-цинк, салициловую кислоту или шампуни на основе дегтя.Иногда кто-то будет хорошо работать какое-то время, а затем станет менее полезным; тогда может быть полезно переключиться на другой тип.
- Изменения век (блефарит) часто можно лечить, осторожно очищая края век, ресницы с помощью Q-tips® и детского шампуня.
Чешуйки на коже головы можно удалить. Нанесите теплое масло (будьте осторожны, не наносите масло, слишком горячее для кожи вашего ребенка) на кожу головы на несколько часов. Перед купанием ребенка аккуратно потрите его кожу головы детской щеткой с мягкой щетиной, а затем вымойте волосы шампунем, указанным выше.Будьте осторожны, чтобы не попасть в глаза ребенку.
Некоторые безрецептурные кремы помогут, если лечебный шампунь недостаточно хорош. Их можно добавлять в шампунь; используйте, пока не заметите улучшения, а затем прекратите использование. К ним относятся:
- Кремы, уменьшающие количество дрожжей Pityrosporum (клотримазол, миконазол, тербинафин)
- Крем с гидрокортизоном может работать быстро, но может быть менее полезным при длительном использовании.
Когда обращаться за медицинской помощью
Обратитесь к врачу вашего ребенка или дерматологу, если нет реакции на меры по уходу за собой.
Процедуры, которые может назначить ваш врач
Иногда, помимо рекомендаций по уходу за собой, может быть назначен рецептурный шампунь, мягкий крем или раствор кортикостероидов.
Надежных ссылок
MedlinePlus: перхоть, кожный покров и другие заболевания кожи головы
Клиническая информация и дифференциальная диагностика себорейного дерматита (детский)
Список литературы
Болонья, Жан Л., изд. Дерматология , стр 215-218. Нью-Йорк: Мосби, 2003.
Фридберг, Ирвин М., изд. Дерматология Фитцпатрика в общей медицине . 6 th ed, pp.1198, 1200, 1374. New York: McGraw-Hill, 2003.
Себорейный дерматит (детский) у младенца или ребенка: состояние, методы лечения и фотографии для родителей — обзор
54305
32
Информация для
Младенец
подпись идет сюда …
Изображения себорейного дерматита (педиатрические)
Обзор
Себорейный дерматит у младенцев — распространенное незаразное заболевание участков кожи, богатых сальными железами (например, лица, волосистой части головы и верхней части туловища). Себорейный дерматит характеризуется перепроизводством клеток кожи (что приводит к шелушению), а иногда и воспалением (что приводит к покраснению и зуду). По степени тяжести он варьируется от легкой перхоти на коже черепа до чешуйчатых красных пятен на коже.Нормальные кожные дрожжи, Pityrosporum ovale, живут в богатых жиром областях кожи и играют определенную роль в этом заболевании.
Кто в опасности?
- Себорейный дерматит чаще всего встречается у новорожденных и младенцев в возрасте до 6 месяцев.
- Себорейный дерматит обычно проходит в возрасте 6–12 месяцев.
- Тяжелый себорейный дерматит может быть связан с заболеваниями с ослабленным иммунитетом.
Признаки и симптомы
У новорожденных и младенцев себорейный дерматит, как правило, поражает кожу головы (часто называемую колпачком) и складки тела.
- Кожа головы зудит и отслаивает белые жирные чешуйки кожи. В тяжелых случаях на коже головы могут образовываться плотные, толстые, прилипшие желтые чешуйки и корки.
- Одна или несколько из следующих областей имеют участки красной чешуйчатой кожи: кожа головы, линия роста волос, лоб, брови, веки, складки носа и ушей, слуховые проходы, грудина, середина спины, пах и подмышки. У людей с более темной кожей некоторые участки могут выглядеть круглыми или более светлыми.
Условие может быть:
- Легкая — только небольшое шелушение и покраснение на нескольких небольших участках.
- Умеренная — несколько участков поражены докучливым покраснением и зудом.
- Тяжелая — большие участки покраснения, сильный зуд, невосприимчивость к мерам ухода за собой.
Рекомендации по уходу за собой
Большинство случаев себорейного дерматита легко контролировать с помощью безрецептурных домашних средств. К ним относятся следующие:
- Частое (ежедневное) мытье шампунем или более длительное время пены.
- Рассмотрите возможность использования шампуней, содержащих кетоконазол, сульфид селена, 2% -ный пиритион-цинк, салициловую кислоту или шампуни на основе дегтя.Иногда кто-то будет хорошо работать какое-то время, а затем станет менее полезным; тогда может быть полезно переключиться на другой тип.
- Изменения век (блефарит) часто можно лечить, осторожно очищая края век, ресницы с помощью Q-tips® и детского шампуня.
Чешуйки на коже головы можно удалить. Нанесите теплое масло (будьте осторожны, не наносите масло, слишком горячее для кожи вашего ребенка) на кожу головы на несколько часов. Перед купанием ребенка аккуратно потрите его кожу головы детской щеткой с мягкой щетиной, а затем вымойте волосы шампунем, указанным выше.Будьте осторожны, чтобы не попасть в глаза ребенку.
Некоторые безрецептурные кремы помогут, если лечебный шампунь недостаточно хорош. Их можно добавлять в шампунь; используйте, пока не заметите улучшения, а затем прекратите использование. К ним относятся:
- Кремы, уменьшающие количество дрожжей Pityrosporum (клотримазол, миконазол, тербинафин)
- Крем с гидрокортизоном может работать быстро, но может быть менее полезным при длительном использовании.
Когда обращаться за медицинской помощью
Обратитесь к врачу вашего ребенка или дерматологу, если нет реакции на меры по уходу за собой.
Процедуры, которые может назначить ваш врач
Иногда, помимо рекомендаций по уходу за собой, может быть назначен рецептурный шампунь, мягкий крем или раствор кортикостероидов.
Надежных ссылок
MedlinePlus: перхоть, кожный покров и другие заболевания кожи головы
Клиническая информация и дифференциальная диагностика себорейного дерматита (детский)
Список литературы
Болонья, Жан Л., изд. Дерматология , стр 215-218. Нью-Йорк: Мосби, 2003.
Фридберг, Ирвин М., изд. Дерматология Фитцпатрика в общей медицине . 6 th ed, pp.1198, 1200, 1374. New York: McGraw-Hill, 2003.
Детский атопический дерматит | Детская экзема
Что такое детский атопический дерматит?
__Детский атопический дерматит, часто называемый атопическим дерматитом, атопической экземой или детской экземой, является очень распространенным заболеванием кожи у детей.__
Люди с этим заболеванием страдают дерматитом (воспалением кожи) из-за аллергии или кожи, чувствительной к определенным веществам. Как правило, это влияет на детей до того, как им исполнится пять лет. Типичные симптомы — красная зудящая сыпь и шелушащаяся сухая кожа. Эти симптомы имеют тенденцию усиливаться (ухудшаться) в ответ на определенные триггеры. Лечение включает в себя поддержание влажности кожи и использование кремов или лекарств для успокоения кожи и лечения воспаления. Многие дети, страдающие атопическим дерматитом, обнаруживают, что их состояние со временем улучшается, и к тому времени, когда они станут подростками, симптомы могут исчезнуть.
Риски
Детский атопический дерматит — очень распространенное заболевание. Атопическая экзема обычно возникает в возрасте до пяти лет и часто возникает впервые до первого дня рождения ребенка. Дети, страдающие аллергией (включая сенную лихорадку и аллергическую астму) или родители которых страдают этими заболеваниями, имеют более высокий шанс заболеть атопической экземой. Факторами, вызывающими атопическую экзему, могут быть сухость, жар и потоотделение, раздражающие вещества (например, определенная одежда или химические вещества), эмоциональный или физический стресс, кожные инфекции и аллергены, часто пища.
Каковы симптомы детской экземы
Типичные симптомы экземы — красная зудящая сыпь и шелушащаяся сухая кожа. Эта сыпь может сочиться или мокнуть, а кожа может быть сырой из-за постоянных царапин. Эта сыпь часто поражает лицо, кожу головы, локти и колени. У детей, страдающих экземой в течение длительного времени, может образоваться утолщенная кожа или шрамы от царапин или трения. Если сыпь инфицирована, на участках экземы может появиться густая желтая слизь, а также покраснение и корка.
Диагноз
Диагноз обычно основывается на симптомах и внешнем виде сыпи. Ведение дневника симптомов и анализы на конкретные аллергии могут быть полезны для определения триггеров экземы.
Лечение
Поддержание влажности кожи помогает облегчить симптомы атопической экземы. Некоторые люди используют влажные салфетки или повязки на участках сухой и раздраженной кожи. Использование мыла или средств для ванн, содержащих увлажнители или масла, может помочь успокоить кожу и защитить от раздражающих веществ.Стероидные кремы часто используются для лечения обострений экземы. Таблетки антигистаминов также могут помочь уменьшить зуд.
Профилактика
Выявление и предотвращение триггеров, вызывающих ухудшение симптомов, может помочь в предотвращении приступов атопического дерматита.
Другие названия атопического дерматита у детей
- Детская экзема
- Детская атопическая экзема
Себорейный дерматит и колыбель у младенцев
Себорейный дерматит и колыбель у младенцев
Перейти к:
Введение
Как выглядит детский себорейный дерматит / колыбель?
Что вызывает детский себорейный дерматит?
Может ли инфантильный себорейный дерматит заразиться?
Как лечится детский себорейный дерматит / колыбель?
Введение
Детский себорейный дерматит (также известный как «себорейная экзема») — распространенное кожное заболевание, наблюдаемое у младенцев, которое проявляется в возрасте до 3 месяцев и обычно проходит к 6–12 месяцам.Обычно он поражает кожу головы в виде колыбели или попку ребенка в виде салфеточного дерматита, но иногда поражаются брови, лоб, виски, складки вокруг носа и область за ушами. Очень редко детский себорейный дерматит может стать генерализованным. Состояние не является ни серьезным, ни заразным, и обычно не вызывает зуда. Ваш ребенок должен кормиться, играть и спать как обычно, без каких-либо проблем. Обычно он проходит самопроизвольно в течение от нескольких недель до нескольких месяцев. Для младенцев, у которых состояние не проходит само по себе, можно предпринять несколько простых лечебных мероприятий.
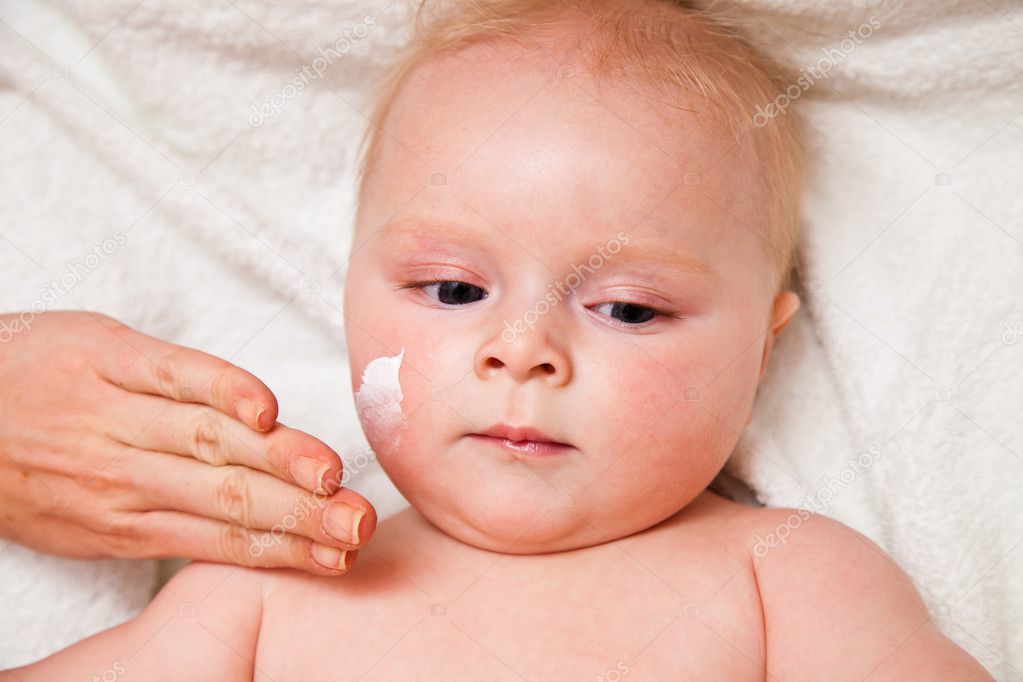
Как выглядит детский себорейный дерматит / колыбель?
«Колыбель колыбели» — это название, обычно обозначающее состояние, при котором у маленького ребенка появляются толстые жирные чешуйки на коже головы. Колыбель начинается с того, что кожа головы покрывается жирными, желтоватыми, восковыми чешуйками, которые прилипают к голове, делая ее покрытой коркой. Брови могут быть чешуйчатыми, а также могут быть затронуты лоб, виски, складка шеи и за ушами, если состояние более серьезное.Обширный колпачок колыбели также может быть признаком развития атопической экземы у ребенка, особенно если в семейном анамнезе есть атопия. Колыбель от люльки обычно не чешется и не причиняет ребенку дискомфорта.
В области подгузника попа ребенка может выглядеть красной, воспаленной и шелушащейся. Это может быть связано с себорейным дерматитом (обычно поражается только пах) или генерализованной дрожжевой инфекцией (Candida), если она распространяется на всю область подгузника. На коже могут быть небольшие белые чешуйки, которые легко стираются, особенно если подгузник плотный, что придает коже сияющий вид.Покраснение может распространяться на кожные складки на верхушках ног, вокруг гениталий и между ягодицами. Затем он может распространяться довольно быстро и широко.
На других участках тела, таких как лицо, изгибы и туловище, могут быть небольшие сухие пятна лососево-розового цвета, которые соединяются, чтобы покрыть большие участки. Причина, по которой детский себорейный дерматит поражает другие части тела, связана с его гормональной причиной.
Что вызывает детский себорейный дерматит?
Точная причина детского себорейного дерматита неизвестна, но считается, что он связан с развитием сальных желез.Обычно он появляется во время родов или в первые пару месяцев жизни, и считается, что он вызван гиперактивностью сальных желез, реагирующих на остаточные циркулирующие материнские гормоны вскоре после рождения. Вот почему состояние обычно проходит к одному году жизни и больше не возвращается. При этом состоянии также показаны дрожжи Malassezia, хотя их точная роль не ясна. Семейный анамнез экземы или других кожных заболеваний не имеет большого значения, хотя у некоторых детей с себорейным дерматитом также может развиться атопическая экзема, особенно если себорейный дерматит более серьезен и обширен.
Иногда врачу бывает трудно определить, есть ли у ребенка себорейный дерматит или другое кожное заболевание, такое как псориаз или сыпь от подгузников, потому что все они выглядят одинаково. Однако, если складки кожи не затронуты, вероятно, это опрелости. К счастью, лечение этих различных состояний в области подгузников часто бывает одинаковым. Детский себорейный дерматит обычно проходит к первому дню рождения ребенка и вряд ли приведет к дальнейшим проблемам с кожей в более позднем возрасте.
Может ли инфантильный себорейный дерматит заразиться?
Себорейный дерматит легкой степени тяжести маловероятен для инфицирования, если кожа остается неповрежденной. Однако, если кожа становится болезненной и сырой, особенно в области подгузников, она может заразиться дрожжевым грибком Candida, который обычно живет на коже в этой части тела и может вызвать молочницу. Специальные кремы доступны для лечения этого, если ваш врач считает, что они необходимы. Иногда себорейный дерматит может инфицироваться бактериями, если участки кожи, особенно складки, сильно поражены.Если кожа вашего ребенка становится горячей, странно пахнет или плачет, обратитесь к терапевту.
Как лечится детский себорейный дерматит / колыбель?
Колпачок для люльки
Если колпачок люльки не очищается сам по себе в течение нескольких месяцев или если у вашего ребенка есть симптомы, отличные от тех, которые связаны с себорейным дерматитом, проконсультируйтесь с врачом или терапевтом. Если ваш ребенок чешется или колпачок не проходит, более вероятно, что у вашего ребенка развилась детская атопическая экзема, которая часто начинается на лице и коже черепа у младенцев.Хотя нет необходимости обрабатывать крышку люльки, могут быть полезны следующие рекомендации:
- Используйте мягкий детский шампунь без запаха и прохладную воду для мытья кожи головы каждые несколько дней. Слегка помассируйте кожу головы кончиками пальцев, чтобы удалить корки и излишки чешуи, но не втирайте сильно.
- Мягкая чистка мягкой щеткой поможет избавиться от чешуи.
- Не трогайте весы, так как это может увеличить риск заражения. Если вы не можете удалить чешуйки с помощью простых мер, рекомендованных выше, смягчите их перед мытьем смягчающим средством (медицинским увлажняющим кремом) или неароматизированным минеральным или растительным маслом, например кокосовым или подсолнечным маслом.Оливковое масло больше не рекомендуется, так как было обнаружено, что оно повреждает кожный барьер.
- Если волоски выпадут вместе с чешуей, не волнуйтесь, они снова вырастут.
- Шампунь не рекомендуется детям младше одного года с атопической экземой.
В другом месте корпуса
- Купайте ребенка каждый день, используя медицинское смягчающее средство вместо мыла или добавляйте в воду смягчающее масло для ванн, которое поможет избавиться от чешуек и увлажнить сухую кожу. Будьте особенно осторожны, когда вынимаете ребенка из ванны, так как его кожа будет скользкой!
- Используйте медицинские смягчающие средства, а не косметические детские продукты (включая те, которые описаны как «натуральные» или для чувствительной кожи), которые могут содержать ароматизаторы и другие ингредиенты, которые могут раздражать кожу.Увлажнение кожи смягчающим средством поможет предотвратить дальнейшее шелушение кожи и инфекцию. Дополнительную информацию об эмолентах см. В информационном бюллетене Национального общества по борьбе с экземой.
- Если кожа выглядит болезненной, ваш врач или патронажная сестра могут прописать мягкий местный стероидный крем — наносите его очень тонким слоем один или два раза в день, как предписано, только на больные участки кожи.
- Хорошее время для нанесения смягчающего средства — после купания. После применения смягчающего средства подождите не менее 10 минут (в идеале — 20-30 минут, если у вас есть время), прежде чем применять местный стероид.Важно оставлять промежуток между двумя видами лечения, чтобы избежать разбавления местного стероида и / или его распространения на участки, не пораженные экземой.
- Следите за тем, чтобы область подгузников была чистой и сухой. Часто проверяйте подгузники, когда кожа болит, и меняйте их, как только они намокнут или загрязнятся.
- При каждой смене подгузников наносите водоотталкивающее смягчающее средство в качестве барьера для защиты кожи (спросите совета у фармацевта). Не надевайте пластиковые штаны поверх тканевых подгузников, так как это может усугубить проблему.
Чтобы получить информацию на этой странице в формате PDF, загрузите ниже нашу информационную брошюру о детском себорейном дерматите и колыбели.
Связанные документы
Как лечить детскую экзему
Ежедневное купание и увлажнение — ключ к лечению детской (детской) экземы (атопического дерматита). Используйте мягкое очищающее средство и теплую воду. После ванны продолжительностью не более 15 минут полностью ополосните ребенка, осторожно промокните его и нанесите крем или мазь без отдушек, например, вазелин (вазелин), пока кожа еще влажная.Увлажняйте кожу не реже двух раз в день, возможно, при смене подгузников. Пробуя новый увлажняющий крем, сначала протестируйте его на небольшом участке кожи ребенка, чтобы убедиться, что он хорошо переносится.
Признаки и симптомы детской экземы также можно облегчить, избегая раздражителей, таких как зудящая ткань и мыло из марихуаны, а также экстремальных температур. Чтобы ребенок не почесал сыпь, подстригите ногти или наденьте хлопковые варежки во время сна.
Осмотрите ребенка, если состояние не проходит, сыпь фиолетовая, покрытая коркой и мокнущая, или есть волдыри.Ребенку с высокой температурой и сыпью также может потребоваться обследование. Поговорите со своим врачом об использовании лечебного крема или мази или о применении отбеливающих ванн для облегчения симптомов. Принимайте лекарства и принимайте ванны с отбеливателем под руководством педиатра.
Большинство детей перерастают детскую экзему к 3-5 годам.
- Ванна с отбеливателем от экземы: может ли она облегчить мои симптомы?
- Можно ли предотвратить детскую экзему?
24 февраля 2021 г.
Показать ссылки
- Litin SC, et al., ред. Кожа, волосы и ногти. В кн .: Книга здоровья семьи. 5-е изд. Рочестер, Миннесота: Фонд Мейо медицинского образования и исследований; 2018.
- Kermott CA, et al., Eds. Условия A-Z. В: Книга домашних средств защиты клиники Мэйо: что делать при наиболее распространенных проблемах со здоровьем. 2-е изд. Нью-Йорк, Нью-Йорк: Книги Тайм Инк; 2017.
- AskMayoExpert. Атопический дерматит. Рочестер, Миннесота: Фонд Мейо медицинского образования и исследований; 2018.
- Litin SC, et al., Ред. Младенческие и малолетние годы.В кн .: Книга здоровья семьи. 5-е изд. Рочестер, Миннесота: Фонд Мейо медицинского образования и исследований; 2018.
- Экзема и купание. Национальная ассоциация экземы. https://nationaleczema.org/eczema/treatment/bathing. Доступ 2 января 2019 г.
- Gibson LE (заключение экспертов). Клиника Мэйо, Рочестер, Миннесота, 15 января 2019 г.
- Litin SC (экспертное заключение). Клиника Мэйо, Рочестер, Миннесота, 18 января 2019 г.
Посмотреть больше ответов экспертов
Продукты и услуги
- Книга: Руководство клиники Мэйо по воспитанию здорового ребенка
- Книга: Книга домашних средств правовой защиты от клиники Мэйо
.
Как отличить
Младенцы склонны к высыпанию и другим кожным проблемам. Детские прыщи и экзема — это два кожных заболевания, которые часто встречаются у младенцев. Оба вызывают появление на коже пятен, похожих на сыпь, и бывает сложно определить разницу между ними.
Детские прыщи и экзема поддаются лечению, и симптомы обычно носят временный характер.
В этой статье мы описываем характеристики детских прыщей и экземы и объясняем, как их различать.
Детские прыщи, или прыщи у новорожденных, — это распространенное заболевание кожи, которым страдают примерно 20 процентов новорожденных. Обычно он проходит без лечения через несколько недель или месяцев.
Детские прыщи обычно появляются в возрасте около 2 недель, но могут появиться в любой момент до 6 недель. В некоторых случаях у ребенка могут быть прыщи с рождения.
Как и в случае прыщей у взрослых, прыщи и прыщи характерны для детских прыщей. Они обычно появляются на лице, шее, груди и спине.
Родители и опекуны должны показать ребенка врачу, если у них появятся прыщи после 6-недельного возраста. На этой стадии врачи классифицируют его как младенческое.Детские прыщи обычно сохраняются от 6 месяцев до года, но могут сохраняться до подросткового возраста.
Ученые не уверены в том, что вызывает неонатальные прыщи, но они считают, что гиперактивные сальные железы и тестостерон могут способствовать возникновению детских прыщей.
Экзема относится к группе состояний, вызывающих покраснение, зуд и воспаление участков кожи. Экзема обычно развивается в возрасте от 6 месяцев до 5 лет и поражает более 30 миллионов человек в Соединенных Штатах.
Экзема не заразна, и от нее нет лекарства. Тем не менее, это чаще всего встречается у детей, и, по оценкам некоторых источников, более половины людей с этим заболеванием перерастают его к тому времени, когда становятся подростками.
Типы экземы включают:
- атопический дерматит
- себорейный дерматит или колыбельный дерматит
- контактный дерматит
- дисгидротическая экзема
Симптомы экземы включают: темные участки кожи
Хотя детские прыщи и экзема могут выглядеть очень похожими, они требуют совсем другого лечения.В связи с этим важно понимать, как их различать.
Внешний вид
Неонатальные прыщи проявляются в виде белых прыщиков или красных пятен. Детские угри, как правило, включают угри и белые точки, а также прыщи и пятна, а также могут вызывать кисты.
Люди могут принять экзему за другой тип сыпи на коже. У младенцев в возрасте до 6 месяцев экзема обычно выглядит красной и мокнущей. В случае инфицирования на коже может образоваться желтая корка или небольшие комочки, содержащие гной.
Возраст
Неонатальные угри имеют тенденцию развиваться в первые 6 недель жизни, в то время как экзема обычно появляется в возрасте от 6 месяцев до 5 лет.
Детские угри, которые встречаются реже, чем неонатальные угри, обычно развиваются в возрасте от 3 до 6 месяцев.
Пораженные участки тела
Эти два состояния имеют тенденцию влиять на разные части тела, хотя и частично перекрываются.
Детские прыщи обычно возникают на:
- лбу
- подбородке
- волосистой части головы
- шее
- спине
- груди
В первые 6 месяцев жизни экзема обычно появляется на:
- лицо
- щеки
- подбородок
- лоб
- волосяной покров
Экзема часто развивается на локтях и коленях ребенка в возрасте от 6 до 12 месяцев.
Иногда он также распространяется на другие области, но не влияет на область подгузника. Сыпь в этой области может быть опрелостью.
Детские прыщи и экзема требуют разных методов лечения.
Детские прыщи
Новорожденные прыщи обычно проходят сами по себе в течение нескольких недель или месяцев. Обычно не требует лечения.
Американская академия дерматологии предлагает следующие советы по уходу за кожей младенцев с неонатальными прыщами:
- Никогда не используйте средства для мытья или лечения прыщей, если это не посоветует врач.
- будьте осторожны и избегайте втирания или очистки пораженных участков.
- используйте теплую воду. и избегайте горячей воды
- избегайте любых средств по уходу за жирной или жирной кожей
Детские прыщи также обычно проходят сами по себе, но это может занять значительно больше времени.Он может сохраняться от 6 месяцев до года, и некоторые дети будут испытывать угри до подросткового возраста.
В некоторых случаях детских прыщей медицинский работник может прописать антибиотики или кремы для предотвращения рубцевания.
Экзема
Хотя лекарства от экземы не существует, несколько различных методов лечения могут помочь облегчить симптомы. Наиболее подходящее лечение зависит от типа, местоположения и тяжести состояния.
Крайне важно всегда посоветоваться с врачом, прежде чем использовать домашние средства и другие методы лечения младенцев или младенцев.
Врач может порекомендовать увлажняющие средства для лечения легкой экземы. Они могут уменьшить зуд и защитить кожу от микробов и веществ, которые могут ее раздражать, таких как загрязнения или стиральный порошок. Умение определять триггеры и избегать их воздействия может сыграть значительную роль в лечении экземы.
В более тяжелых случаях врач может порекомендовать специальное мыло, шампуни или стероидные кремы.
Люди могут также спутать другие кожные заболевания, такие как токсическая эритема новорожденных и ветряная оспа, с детской акне или экземой.
Токсическая эритема новорожденных — это безвредное кожное заболевание, которое может возникнуть в течение первых двух дней жизни. На руках и ногах появляются небольшие пятна и прыщики диаметром 1–4 мм. Примечательно, что сыпь не появляется на ладонях рук или подошвах ног. Обычно она проходит сама по себе в течение 5–14 дней.
Ветряная оспа — заразное кожное заболевание, вызывающее появление волдырей и прыщей на животе, спине и лице. Сыпь может распространяться по всему телу и, как правило, возникает вместе с зудом, усталостью и лихорадкой.
Ветряная оспа может привести к серьезным осложнениям у младенцев, поэтому любой, кто подозревает ветряную оспу у ребенка, должен немедленно обратиться к врачу.
Детские прыщи и экзема могут выглядеть одинаково, но методы лечения и сроки различаются, поэтому важно знать разницу.
Акне новорожденных обычно проходит без лечения в течение нескольких недель или месяцев. Детские прыщи могут исчезнуть дольше, но обычно не требуют лечения.
Экзема — это хроническое заболевание кожи, от которого нет лечения.Часто он исчезает к тому времени, когда ребенок достигает совершеннолетия. Существует множество различных методов лечения, которые помогают облегчить повседневные симптомы.
Себорейный дерматит у младенцев. Колпачок колыбели; Информация, причины
Синоним: колыбель колыбели
Себорейный дерматит — заболевание, которое может поражать младенцев и вызывать образование желтых корок и жирных чешуек. Чаще всего это обнаруживается на коже черепа, и, когда оно ограничено кожей головы, оно известно как «колыбель колыбели».
Также поражает взрослых, начиная с периода полового созревания.См. Отдельную статью о себорейном дерматите.
Патогенез
Себорейный дерматит — это папулосквамозное заболевание, поражающее области с большим количеством кожного сала, такие как кожа головы, лицо и туловище. Известна связь с кожными дрожжами Malassezia spp. Считается, что это связано с реакцией на дрожжевые грибки, а не с простой инфекцией. Фактором может быть повышенная активность сальных желез у новорожденного.
Эпидемиология
[1]
Себорейный дерматит чрезвычайно часто встречается у младенцев.Многие дети с этим заболеванием не доводятся до сведения медицинских служб, поэтому точная частота возникновения неизвестна. Чаще всего это проявляется в течение первых шести недель, и большинство из них проходит в течение следующих нескольких недель. Реже сохраняется в течение 6-9 месяцев и более.
Presentation
Себорейный дерматит в младенчестве — очень распространенное заболевание, на которое можно обратить внимание патронажного врача или терапевта.
В большинстве случаев это доброкачественное самоограничивающееся состояние, которое обычно проходит спонтанно в течение первых 6–12 месяцев жизни, но в небольшом количестве случаев может быть особенно неприятным и требовать лечения.
Себорейный дерматит чаще всего возникает на участках кожи, богатых липидами, а у младенцев — преимущественно на коже черепа и верхней части лица, вызывая некоторую обеспокоенность родителей. Это может также произойти за ушами и в складках шеи, подмышечных впадинах и паху.
Колпачок люльки очень распространен и обычно появляется в первые несколько недель жизни. Есть жирные желтые шелушащиеся пятна, которые со временем могут сливаться в толстый чешуйчатый слой.Состояние обычно не вызывает зуда, и ребенка это не беспокоит. В пораженной области кожи головы может наблюдаться выпадение небольшого количества волос. Вокруг бляшек могут быть участки покраснения. Как правило, на коже черепа он бывает очень чешуйчатым, тогда как в местах изгиба он может иметь более эритематозный характер [2] .
Дифференциальный диагноз
[2, 3]
- Покрасневшие участки кожи с чешуйками могут быть ошибочно приняты за атопическую экзему.
- Если бляшки инфицированы, они могут напоминать импетиго.
- Сыпь под подгузниками или кандидоз в паховой и перианальной областях (сыпь при себорейном дерматите обычно резко отграничена и ярко эритематозна).
- Псориаз может вызывать замешательство и очень похож на младенцев [4] . Действительно, некоторые считают, что себорейный дерматит в области подгузников на самом деле является псориазом. [5] .
- Грибковые инфекции — например, опоясывающий лишай.
- Раздражающий или контактный дерматит.
Исследования
Обычно никаких исследований не требуется, и диагноз ставится только на основании клинических данных.
Себорейный дерматит нечасто встречается у детей до подросткового возраста, а дерматит на голове — нечасто после подросткового возраста. Перхоть у ребенка, скорее всего, представляет собой грибковую инфекцию. Посев на грибок может помочь в диагностике, но болезнь может возникнуть при отрицательном посеве, а положительный посев не является диагностическим.
Лечение
[3]
Кожа головы
Себорейный дерматит в младенчестве — доброкачественное, самоограничивающееся состояние, и часто наиболее подходящим лечением является заверение родителей в том, что состояние не является серьезным и исчезнет само по себе. время.
Сначала следует посоветовать простые меры, такие как регулярное мытье кожи головы детским шампунем, а затем чистка мягкой щеткой для удаления накипи. Перед мытьем шампунем чешуйки можно смягчить детским маслом. При необходимости корки можно пропитать на ночь белым вазелином или подогретым растительным / оливковым маслом. Затем утром следует мытье головы шампунем. Также может оказаться полезным смягчающее средство, такое как эмульгирующая мазь.
Есть некоторые разногласия по поводу использования оливкового масла.DermNet NZ утверждает, что оливковое масло стимулирует рост дрожжей Malassezia spp. и следует избегать [1] . Однако поиск доказательств, проведенный Национальным институтом здравоохранения и качества ухода (NICE) в 2015 году, не нашел достаточных доказательств того, что оливкового масла следует избегать [6] , а Обзор клинических знаний NICE от 2013 года продолжает рекомендовать его использование в качестве одного из количество вариантов, как указано выше. Он отмечает, что в этой области нет достаточных данных.
Если простые меры оказались неэффективными и требуется лечение, можно использовать крем с имидазолом (клотримазол 1%, эконазол 1% или миконазол 2%) два раза в день.Обратитесь к специалисту, если состояние требует лечения имидазолом более четырех недель. Крем и шампунь с кетоконазолом показали свою эффективность, но кетоконазол не одобрен для этой возрастной группы в Великобритании [7, 8] .
Не злоупотребляйте лечением в ответ на беспокойство родителей. Убедите родителей в доброкачественном самоограничивающем характере заболевания и посоветуйте лечение, если это клинически необходимо.
Другие участки кожи
- Младенца следует купать не реже одного раза в день и использовать смягчающее средство вместо мыла на пораженных участках.
- Кремы с имидазолом, как указано выше, при необходимости можно использовать один или два раза в день.
- Актуальные стероиды обычно не используются, за исключением некоторых случаев опрелостей.
Направление
Рассмотрите возможность направления, если есть:
- Неопределенность диагностики.
- Отсутствие реакции на обычное лечение.
- Необходимость постоянного лечения кремом имидазолом более четырех недель.
- Тяжелый или широко распространенный себорейный дерматит.
- Поражение век (если простые меры гигиены век оказались безуспешными).
Осложнения
[3, 9]
- Иногда может возникать вторичная инфекция.
- Болезнь Лейнера (тяжелый генерализованный себорейный дерматит — очаги сливаются, появляются покраснение и шелушение). Ребенок заболевает диареей, рвотой и анемией.
Прогноз
Это состояние обычно проходит спонтанно в течение трех-четырех месяцев [10] . В некоторых случаях это занимает 6-9 месяцев и более.У большинства детей себорейный дерматит вылечится полностью, и у них больше не будет кожных заболеваний. Неизвестно, есть ли у них повышенный риск себорейного дерматита в дальнейшей жизни [2] .
