Беременность и трихомониаз: Трихомониаз
Обучающий Центр по Репродуктивному ЗдоровьюОбучающий Центр по Репродуктивному Здоровью
Причины трихомониаза у беременных
Трихомониаз при беременности имеет свою специфику. Особое внимание в этом случае врач должен уделить обследованию и лечению женщины.
Причиной трихомониаза у беременных считается трихомонада (простейший паразитирующий одноклеточный организм из класса жгутиковых), заболевание называется трихомониазом или трихомонозом. По данным ВОЗ, самое распространенное заболевание, передающееся при половых контактах – это именно трихомониаз. Трихомониаз у беременных часто появляется в связи с общим ослаблением иммунитета и в 2/3 случаев заражение происходит при внебрачных связях. Нередко трихомонады провоцируют уретрит, цистит, цервицит, проктит и другие заболевания. Может возникнуть эрозия шейки матки.
Трихомонады сохраняют свою активность на постельном белье, например, до пяти часов. Поэтому причины трихомониаза у беременных женщин не сводятся только к пониженному иммунитету (о чем говорилось выше), а зависят и от личной гигиены самой женщины и ее партнера. Важно помнить, что эти простейшие мгновенно погибают при температуре выше 40 градусов, а значит проглаживание горячим утюгом белья – отнюдь не праздное дело. В слабом мыльном растворе трихомонады живут всего несколько минут.
Важно помнить, что эти простейшие мгновенно погибают при температуре выше 40 градусов, а значит проглаживание горячим утюгом белья – отнюдь не праздное дело. В слабом мыльном растворе трихомонады живут всего несколько минут.
Часто трихомонады «мирно уживаются» и с другими возбудителями заболеваний, связанных с мочеполовой системой, например, с гонококками и уреаплазмами.
Симптомы трихомониаза у беременных
При острой стадии этого заболевания женщину беспокоят зуд, жжение, тяжесть и боль внизу живота, боль при мочеиспускании. При осмотре женщины гинекологом наблюдается гиперемия слизистой влагалища, обильные пенистые выделения, возможно, с неприятным запахом. При хроническом течении болезни гиперемия исчезает. Диагноз ставится на основании микроскопического исследования отделяемого из влагалища. Результат, как правило, всегда бывает точным.
Трихомониаз оказывает большое влияние и на репродуктивную функцию женщины и нередко приводит к бесплодию. У беременных женщин болезнь выявляется чаще, чем у небеременных. Нередко трихомониаз при беременности вызывает кондиломатозные разрастания и бартолинит, также возможны преждевременные роды или самопроизвольный аборт в виду воспаления плодных оболочек. Заражение трихомониазом ребенка, как считают исследователи, может возникнуть при прохождении плода через родовые пути. Если такое случается, то лечение ребенка начинают как можно раньше, и оно проходит успешно. Интересно, что трихомониаз обостряется не только при беременности, но и при частом приеме алкоголя или в случае чрезмерной сексуальной активности.
Нередко трихомониаз при беременности вызывает кондиломатозные разрастания и бартолинит, также возможны преждевременные роды или самопроизвольный аборт в виду воспаления плодных оболочек. Заражение трихомониазом ребенка, как считают исследователи, может возникнуть при прохождении плода через родовые пути. Если такое случается, то лечение ребенка начинают как можно раньше, и оно проходит успешно. Интересно, что трихомониаз обостряется не только при беременности, но и при частом приеме алкоголя или в случае чрезмерной сексуальной активности.
Особенности лечения трихомонозапри беременности
Ни в коем случае нельзя заниматься самолечением. Только врач, на основе результата анализа, может назначить действенные препараты. Тем более что лечение трихомониаза при беременности следует проводить с большой осторожностью, чтобы не навредить еще не рожденному ребенку. Антибиотики, которые эффективны при заболевании, назначаются только в самом крайнем случае, предпочтение отдается ванночкам на основе фурацилина, ромашки и так далее.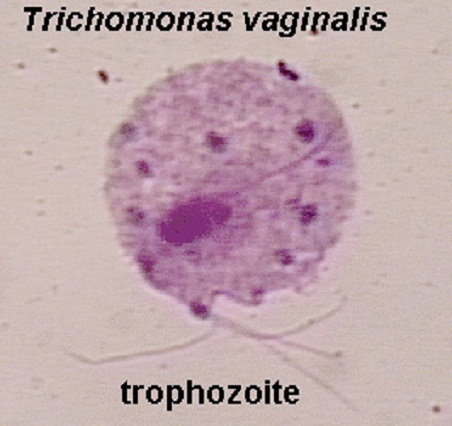 Этими же растворами проводят спринцевание или применяют свечи. Обязательно для укрепления иммунитета женщины, чтобы организм мог самостоятельно противостоять болезни, назначают поливитамины или витамины с минералами.
Этими же растворами проводят спринцевание или применяют свечи. Обязательно для укрепления иммунитета женщины, чтобы организм мог самостоятельно противостоять болезни, назначают поливитамины или витамины с минералами.
Народные средства, используемые при лечении трихомониаза, включают в себя алоэ, чеснок, ромашку, черемуху, календулу, сирень, чистотел. Например, сок алоэ нужно принимать 3 раза в день по чайной ложке за 15 мин. до еды, причем наибольшее количество активных веществ в алоэ накапливается на второй-третий день после срезания листа (срезанный лист кладут на день-два в холодильник). Отвар календулы, как и ромашки, используется для сидячих ванночек и спринцевания.
Одновременно с женщиной должен пролечиться и ее партнер.
Если произошел рецидив заболевания, то ранее применявшийся препарат в этом случае уже будет неэффективен и доктор на основе вновь сданных анализов подберет другой. После окончания курса лечения в течение примерно еще трех месяцев нужно наблюдаться у врача и сдавать по его требованию новые анализы. Также обязательно необходимо следовать правилам гигиены в быту.
Также обязательно необходимо следовать правилам гигиены в быту.
Source: http://www.ayzdorov.ru/lechenie_trihomoniaz_beremennostj.php
Особенности трихомонадной инфекции у беременных и новорожденных: клиника и лечение
Трихомониаз — одно из наиболее частых заболеваний, передающихся половым путем. В мире ежегодно регистрируется около 170 млн случаев инфицирования мужчин и женщин трихомонадами, в Украине — в среднем около 250 тыс. больных в год [1–9].
Несмотря на интенсивное изучение этой урогенитальной инфекции, у нас в стране нет достаточных сведений и обобщающих данных о закономерностях ее распространения, формах проявления у беременных женщин и рожденных ими детей. По разным оценкам, трихомониаз у женщин детородного возраста колеблется в пределах 30 %. В России трихомониаз беременных обнаруживают в 0,98–32 %, в тропических странах — до 40 %, а угроза прерывания беременности отмечается в 36,7 % случаев. Примерно 5 % детей, родившихся oт инфицированных матерей, Т. vaginalis заражаются интранатально. В Украине среди детей ежегодно регистрируется около 500 случаев трихомониаза в возрастной группе от 0 до 14 лет и около 4 тыс. случаев — у детей от 15 до 17 лет. В России трихомониаз у детей, преимущественно у девочек, выявляют в 0,12 % от уровня общей заболеваемости. Больные девочки от матерей с урогенитальным трихомониазом, по разным источникам, составляют около 23 %. Среди девочек до 12 лет с трихомониазом заболевание среди их матерей обнаруживают у 94,3 %. Распространенность трихомониаза в группе детей до 12 лет с половыми контактами в анамнезе колеблется в пределах от 0 до 19,2 %. Заражение детей контактно-бытовым путем при трихомониазе составляет 26,1 % [1, 2, 4, 6, 8, 16–18].
vaginalis заражаются интранатально. В Украине среди детей ежегодно регистрируется около 500 случаев трихомониаза в возрастной группе от 0 до 14 лет и около 4 тыс. случаев — у детей от 15 до 17 лет. В России трихомониаз у детей, преимущественно у девочек, выявляют в 0,12 % от уровня общей заболеваемости. Больные девочки от матерей с урогенитальным трихомониазом, по разным источникам, составляют около 23 %. Среди девочек до 12 лет с трихомониазом заболевание среди их матерей обнаруживают у 94,3 %. Распространенность трихомониаза в группе детей до 12 лет с половыми контактами в анамнезе колеблется в пределах от 0 до 19,2 %. Заражение детей контактно-бытовым путем при трихомониазе составляет 26,1 % [1, 2, 4, 6, 8, 16–18].
Мочеполовой трихомониаз является многоочаговым заболеванием, при котором урогенитальные трихомонады могут локализоваться во всех мочеполовых органах, однако не исключается их экстрагенитальное обнаружение: в верхнечелюстной пазухе (гайморовой), лакунах и глоточных миндалинах, в конъюнктиве, ушных раковинах, в прямой кишке, а также в легких новорожденных. Наиболее частым проявлением трихомониаза у женщин являются вагиниты, вульвиты, уретриты, циститы, бартолиниты, эндоцервициты, эрозии шейки матки, эндометриты, аднекситы, что увеличивает риск развития бесплодия и рака шейки матки [1, 4, 8].
Наиболее частым проявлением трихомониаза у женщин являются вагиниты, вульвиты, уретриты, циститы, бартолиниты, эндоцервициты, эрозии шейки матки, эндометриты, аднекситы, что увеличивает риск развития бесплодия и рака шейки матки [1, 4, 8].
В то же время роль трихомонад в патологии беременных, рожениц, родильниц, плода и новорожденных изучена недостаточно. Впервые у родильниц урогенитальные трихомонады были выявлены И.П. Лазаревичем в 1870 г. в послеродовом периоде без клинических проявлений. Трихомонадная инфекция у беременных — многоочаговое заболевание, при котором инфицируются мочеиспускательный канал, нередко мочевой пузырь, вульва, влагалище и прямая кишка. Возможность трихомонадной инвазии внутренних половых органов зависит от срока беременности, в который произошло инфицирование. С одной стороны, все анатомо-физиологические процессы, происходящие во время беременности, направлены на защиту плода от восходящей инфекции: резко возрастает активность материнских иммунных механизмов, включая стимуляцию фагоцитарного ответа; формируются дополнительные защитно-биологические барьеры; меняется характер цервикальной слизи, она становится вязкой, труднопроходимой для инфекционных агентов. Начиная с 16-й недели функционирует второй барьер — хориоамниотические оболочки, которые закрывают внутренний маточный зев канала шейки матки. Следует учитывать и то, что послед также выполняет весьма сложные и многообразные функции барьерного органа и является своеобразным экстракорпоральным органом иммунитета плода. С другой стороны, защитные oт инфекции механизмы во время беременности ослабевают, особенно к ее концу (39–40-я неделя) [8, 12, 17].
Начиная с 16-й недели функционирует второй барьер — хориоамниотические оболочки, которые закрывают внутренний маточный зев канала шейки матки. Следует учитывать и то, что послед также выполняет весьма сложные и многообразные функции барьерного органа и является своеобразным экстракорпоральным органом иммунитета плода. С другой стороны, защитные oт инфекции механизмы во время беременности ослабевают, особенно к ее концу (39–40-я неделя) [8, 12, 17].
Нередко беременность в случае заражения трихомонадами до формирования хориоамниотических оболочек прерывается в результате самопроизвольного выкидыша или мертворождения. Если заражение трихомониазом произошло позже, восходящая инфекция развивается редко. Внутренний зев шейки матки является своего рода границей распространения урогенитальных трихомонад вверх благодаря циркуляторному сжатию мускулатуры шейки матки и резко щелочной реакции секрета эндометрия. Трихомонады, проявляя себя как тканевые паразиты, вызывают деструкцию и метаплазию эпителия и тканей. Возможно, такой механизм играет существенную роль в процессе преждевременного разрыва околоплодных оболочек у рожениц, провоцируя тем самым преждевременные роды и рождение детей с низкой массой тела. Физиологические входные ворота для инфекционного процесса в послеродовом периоде — это отторжение децидуальной оболочки. Заражение трихомониазом в послеродовом периоде приводит к инфицированию сразу нескольких отделов мочеполовой системы, включая нижний отдел прямой кишки. Нередко диагностируют эндомиометриты, сальпингиты, циститы, возможен тазовый перитонит. Урогенитальный трихомониаз беременных представляет собой большей частью смешанный протозойно-бактериальный процесс с частым присоединением грибковой инфекции [1–4, 8, 12, 17].
Возможно, такой механизм играет существенную роль в процессе преждевременного разрыва околоплодных оболочек у рожениц, провоцируя тем самым преждевременные роды и рождение детей с низкой массой тела. Физиологические входные ворота для инфекционного процесса в послеродовом периоде — это отторжение децидуальной оболочки. Заражение трихомониазом в послеродовом периоде приводит к инфицированию сразу нескольких отделов мочеполовой системы, включая нижний отдел прямой кишки. Нередко диагностируют эндомиометриты, сальпингиты, циститы, возможен тазовый перитонит. Урогенитальный трихомониаз беременных представляет собой большей частью смешанный протозойно-бактериальный процесс с частым присоединением грибковой инфекции [1–4, 8, 12, 17].
Имеющиеся недостаточные и противоречивые данные литературы не дают четкого представления об особенностях реализации трихомониаза у рожденных от инфицированных матерей детей в период новорожденности и более старшем возрасте. В силу анатомо-физиологических особенностей детского организма заболеваемость трихомониазом и его течение зависят от пола (преимущественно болеют девочки) и возраста ребенка. Эта проблема более изучена у девочек. Инфицирование новорожденных трихомонадами происходит во время прохождения ребенка через родовые пути матери (интранатально), чаще всего при преждевременном разрыве плодных оболочек и по мере удлинения безводного промежутка, или бытовым путем через предметы обихода (общая постель, предметы туалета и т.п.). Возможны семейные очаги. Некоторые авторы допускают возможность проникновения урогенитальных трихомонад в полость матки, в том числе и гематогенным путем. Данных о внутриутробном заражении плода нет, хотя в литературе имеются единичные сообщения о влиянии трихомонад на его развитие, а также обнаружение Т.vaginalis в околоплодной жидкости и легких новорожденных [1, 3–8, 17].
Эта проблема более изучена у девочек. Инфицирование новорожденных трихомонадами происходит во время прохождения ребенка через родовые пути матери (интранатально), чаще всего при преждевременном разрыве плодных оболочек и по мере удлинения безводного промежутка, или бытовым путем через предметы обихода (общая постель, предметы туалета и т.п.). Возможны семейные очаги. Некоторые авторы допускают возможность проникновения урогенитальных трихомонад в полость матки, в том числе и гематогенным путем. Данных о внутриутробном заражении плода нет, хотя в литературе имеются единичные сообщения о влиянии трихомонад на его развитие, а также обнаружение Т.vaginalis в околоплодной жидкости и легких новорожденных [1, 3–8, 17].
Некоторые авторы считают, что заболеваемость трихомониазом у детей в период новорожденности и первых двух лет жизни невысока, что объясняется, в частности, у девочек особенностями эпителиального покрова вульвы и влагалища, не содержащего гликоген в достаточном количестве, транзиторной экстрагенизацией, и даже допускают спонтанное излечивание. Однако паразиты иногда долго сохраняются в цервикальном канале девочек (от 3 до 9 мес.). Наиболее частая локализация манифестной трихомонадной инфекции у детей — наружные половые органы и влагалище (у девочек), реже мочеиспускательный канал и прямая кишка. В среднем на долю трихомонадного вульвовагинита у детей приходится от 0,8 до 3,8 % случаев. У новорожденных девочек в возрасте до 2–3 недель практически не встречаются ярко выраженные симптомы вульвовагинита, что, очевидно, связано с влиянием материнских эстрогенов, приводящих к «самоочищению» влагалища, а также с участием материнских антител, прошедших через плацентарный барьер. Начиная с возраста 3–4 недель трихомонадный вульвовагинит протекает остро, с выраженными признаками воспаления. Наблюдаются яркая гиперемия, отек слизистой оболочки области наружных половых органов, гименального кольца. Характерны обильные желто-зеленые пенистые гноевидные выделения, которые раздражают кожу промежности и бедер. Дети возбуждены, беспокойны, отказываются от еды [1, 6, 8, 15, 16].
Однако паразиты иногда долго сохраняются в цервикальном канале девочек (от 3 до 9 мес.). Наиболее частая локализация манифестной трихомонадной инфекции у детей — наружные половые органы и влагалище (у девочек), реже мочеиспускательный канал и прямая кишка. В среднем на долю трихомонадного вульвовагинита у детей приходится от 0,8 до 3,8 % случаев. У новорожденных девочек в возрасте до 2–3 недель практически не встречаются ярко выраженные симптомы вульвовагинита, что, очевидно, связано с влиянием материнских эстрогенов, приводящих к «самоочищению» влагалища, а также с участием материнских антител, прошедших через плацентарный барьер. Начиная с возраста 3–4 недель трихомонадный вульвовагинит протекает остро, с выраженными признаками воспаления. Наблюдаются яркая гиперемия, отек слизистой оболочки области наружных половых органов, гименального кольца. Характерны обильные желто-зеленые пенистые гноевидные выделения, которые раздражают кожу промежности и бедер. Дети возбуждены, беспокойны, отказываются от еды [1, 6, 8, 15, 16].
Дети младшего возраста, не живущие половой жизнью, инфицируются трихомонадами, как правило, в очагах семейного трихомониаза, а также при попытке физического насилия над ними. Чаще у девочек в возрасте 3–8 лет развивается трихомонадный вульвовагинит. В отличие от слизистой оболочки влагалища взрослой женщины, где имеется многослойный ороговевший эпителий, препятствующий внедрению урогенитальных трихомонад, у девочек нежный мягкий эпителий со щелочной реакцией влагалища легко доступен для поражений простейшими. В этом возрасте чаще встречаются выраженные субъективные симптомы. Превалирующие жалобы: выделения из половых путей, зуд, жжение; болезненность в области вульвы встречается лишь у половины больных. Вульвовагиниты характеризуются гиперемией и отечностью вульвы, слизистой оболочки влагалища, выраженных в разной степени в зависимости от течения воспалительного процесса. При острой форме — гиперемия яркая, «сочная», отечность значительная, площадь распространения более обширная, с переходом на область промежности, паховых и пахово-бедренных складок, с возможным развитием эрозивных форм. При развитии у детей острого трихомонадного уретрита губки уретры отечны, гиперемированы, при надавливании на них появляется гнойная капля. Болезненное мочеиспускание беспокоит только половину пациентов с острым течением воспалительного процесса и около 5 % — с хроническим. Считается, что постоянный зуд половых органов у детей при трихомониазе может приводить к инфицированию их рук, с последующим заносом этих простейших в полость носа, глаз и ушей [1, 5, 6, 11, 15, 18].
При развитии у детей острого трихомонадного уретрита губки уретры отечны, гиперемированы, при надавливании на них появляется гнойная капля. Болезненное мочеиспускание беспокоит только половину пациентов с острым течением воспалительного процесса и около 5 % — с хроническим. Считается, что постоянный зуд половых органов у детей при трихомониазе может приводить к инфицированию их рук, с последующим заносом этих простейших в полость носа, глаз и ушей [1, 5, 6, 11, 15, 18].
Самые высокие показатели заболеваемости трихомониазом у детей отмечаются в пубертатном возрасте. В Украине регистрируется около 4 тыс. случаев в год, причем девочки болеют в 7,5 раза чаще. Заражение в большинстве случаев происходит половым путем, хотя нельзя полностью исключать варианты бытового заражения. Особенность течения трихомониаза в этом возрастном периоде заключается в снижении общей способности к ограничению воспалительного очага, обусловленном дисбалансом иммунной системы на фоне пика роста и дифференцировки всех тканей детского организма, а также началом активной половой жизни. У девочек в этом периоде резко возрастает активность яичников, повышается уровень эстрогенов в крови, претерпевает физиологические изменения эпителий влагалища, происходит накопление гликогена, необходимого для обеспечения процессов жизнедеятельности влагалищных трихомонад. Течение трихомонадного вульвовагинита, как правило, острое, с выраженными клиническими признаками воспаления. В воспалительный процесс вовлечен эктоцервикс, эндоцервикс в пубертатном возрасте крайне редко вовлекается в инфекционный процесс в связи с узостью внутреннего и наружного маточного зева. Однако воспаление быстро распространяется на другие отделы мочеполовой системы — уретру и мочевой пузырь, ампулу прямой кишки, инфицируются бартолиновы железы и железы Skene. При хронизации воспалительного процесса в области половых органов могут развиваться нарушения менструального цикла, поражения матки и придатков, угрожающие правильному становлению репродуктивной функции девочки в будущем [1, 5, 6, 11, 15, 18].
У девочек в этом периоде резко возрастает активность яичников, повышается уровень эстрогенов в крови, претерпевает физиологические изменения эпителий влагалища, происходит накопление гликогена, необходимого для обеспечения процессов жизнедеятельности влагалищных трихомонад. Течение трихомонадного вульвовагинита, как правило, острое, с выраженными клиническими признаками воспаления. В воспалительный процесс вовлечен эктоцервикс, эндоцервикс в пубертатном возрасте крайне редко вовлекается в инфекционный процесс в связи с узостью внутреннего и наружного маточного зева. Однако воспаление быстро распространяется на другие отделы мочеполовой системы — уретру и мочевой пузырь, ампулу прямой кишки, инфицируются бартолиновы железы и железы Skene. При хронизации воспалительного процесса в области половых органов могут развиваться нарушения менструального цикла, поражения матки и придатков, угрожающие правильному становлению репродуктивной функции девочки в будущем [1, 5, 6, 11, 15, 18].
В силу анатомо-физиологических процессов периода беременности, родов, а также возрастных особенностей детского организма клинические проявления не являются надежными критериями для верификации диагноза трихомонадной инфекции. Залог успешной диагностики трихомониаза — сочетание различных методик, как классических, так и альтернативных (микроскопический, культуральный, серологический методы, метод молекулярной генетики). Микроскопический метод считается отборочным со специфичностью 36 % и базируется на обнаружении Т.vaginalis в нативных или окрашенных препаратах. Культуральный метод — золотой стандарт, наиболее приемлем для верификации диагноза у беременных и обязателен для детей, так как является высокочувствительным и специфичным (более 90 %). К существенным недостаткам его применения у данного контингента больных относится длительный период инкубации (до 17 дней), что препятствует необходимости наиболее раннего выявления и санирования инфекции. Серологический метод диагностики для определения антитрихомонадных антител не получил практического применения в качестве скринингового теста для беременных и их новорожденных. Реакции дают высокий процент ложноположительных результатов из-за наличия нескольких сероваров трихомонад, низкого уровня иммунного ответа, длительного сохранения положительных серологических реакций у излечившихся.
Залог успешной диагностики трихомониаза — сочетание различных методик, как классических, так и альтернативных (микроскопический, культуральный, серологический методы, метод молекулярной генетики). Микроскопический метод считается отборочным со специфичностью 36 % и базируется на обнаружении Т.vaginalis в нативных или окрашенных препаратах. Культуральный метод — золотой стандарт, наиболее приемлем для верификации диагноза у беременных и обязателен для детей, так как является высокочувствительным и специфичным (более 90 %). К существенным недостаткам его применения у данного контингента больных относится длительный период инкубации (до 17 дней), что препятствует необходимости наиболее раннего выявления и санирования инфекции. Серологический метод диагностики для определения антитрихомонадных антител не получил практического применения в качестве скринингового теста для беременных и их новорожденных. Реакции дают высокий процент ложноположительных результатов из-за наличия нескольких сероваров трихомонад, низкого уровня иммунного ответа, длительного сохранения положительных серологических реакций у излечившихся. Весьма перспективным, но требующим дальнейшей разработки может стать метод флюоресцентного иммуноферментного анализа (ИФА) с использованием моноклональных антител к различным структурам простейших для прямого выявления антигенов Т.vaginalis в соскобах слизистых оболочек. Считается, что эти тест-системы обладают чувствительностью, аналогичной таковой при использовании культурального метода, что допускает их применение в качестве отборочного теста у беременных, рожениц и дальнейшего обследования их новорожденных детей. Также активно внедряется в практику и метод молекулярной генетики (ПЦР-анализ, ДНК-гибридизация и др.). Для данного контингента пациентов востребованы основные преимущества метода: высокая чувствительность (97 %) и специфичность (98 %), прямая детекция возбудителя, идентификация единичных микроорганизмов, в частности погибших, частично разрушенных или подвергнутых фиксации, быстрое получение результатов и возможность одновременного выявления в биопробе нескольких возбудителей [1, 6–9, 10, 13, 15, 18].
Весьма перспективным, но требующим дальнейшей разработки может стать метод флюоресцентного иммуноферментного анализа (ИФА) с использованием моноклональных антител к различным структурам простейших для прямого выявления антигенов Т.vaginalis в соскобах слизистых оболочек. Считается, что эти тест-системы обладают чувствительностью, аналогичной таковой при использовании культурального метода, что допускает их применение в качестве отборочного теста у беременных, рожениц и дальнейшего обследования их новорожденных детей. Также активно внедряется в практику и метод молекулярной генетики (ПЦР-анализ, ДНК-гибридизация и др.). Для данного контингента пациентов востребованы основные преимущества метода: высокая чувствительность (97 %) и специфичность (98 %), прямая детекция возбудителя, идентификация единичных микроорганизмов, в частности погибших, частично разрушенных или подвергнутых фиксации, быстрое получение результатов и возможность одновременного выявления в биопробе нескольких возбудителей [1, 6–9, 10, 13, 15, 18].
Исследования последних лет свидетельствуют об обоснованности и необходимости лечения трихомониаза в период беременности, так как своевременно назначенная специфическая терапия приводит к клинико-этиологическому излечению, санации родовых путей, нормальному течению беременности, родов и послеродового периода, а также рождению здорового ребенка. Однако терапия трихомониаза во время беременности остается сложной проблемой из-за возможного неблагоприятного воздействия этиотропных препаратов на плод. В доступной нам литературе нет сообщений о лечении трихомонадной инфекции в I триместре беременности в период органогенеза и плацентации, что связано с недостаточной информацией об отсутствии тератогенного действия этиотропных препаратов на эмбрион. В то же время лечение трихомониаза в ранние сроки беременности, родов и послеродовом периоде необходимо. Поэтому поиск эффективных и безопасных для эмбриона препаратов является актуальной задачей современной фармакологии. В I триместре рекомендуют ежедневное смазывание мочеиспускательного канала и влагалища 4% водным раствором метиленового синего, бриллиантового зеленого или раствором марганцового калия (1 : 10 000). Во II триместре беременности при местном лечении допустимо применение вагинальных свечей с метронидазолом, клотримазолом, комбинированных препаратов (мератин комби, тержинан и др.) в течение 10 дней, так как в этом периоде уже развиваются окислительно-восстановительные реакции плода, связанные с инактивацией лекарственных средств. Лечение метронидазолом перорально можно назначать только в III триместре беременности. Однако при его назначении необходимо учитывать характерные для беременности снижение дезинтоксикационной и выделительной функций почек, замедление метаболизма и выведения химических соединений из организма. Метронидазол во время беременности назначают по 0,25 г 2 раза в сутки в течение 8 дней (курсовая доза 3–4 г). Обязательному лечению подлежат источники заражения и контакты [1, 7, 8, 10, 11, 13].
Во II триместре беременности при местном лечении допустимо применение вагинальных свечей с метронидазолом, клотримазолом, комбинированных препаратов (мератин комби, тержинан и др.) в течение 10 дней, так как в этом периоде уже развиваются окислительно-восстановительные реакции плода, связанные с инактивацией лекарственных средств. Лечение метронидазолом перорально можно назначать только в III триместре беременности. Однако при его назначении необходимо учитывать характерные для беременности снижение дезинтоксикационной и выделительной функций почек, замедление метаболизма и выведения химических соединений из организма. Метронидазол во время беременности назначают по 0,25 г 2 раза в сутки в течение 8 дней (курсовая доза 3–4 г). Обязательному лечению подлежат источники заражения и контакты [1, 7, 8, 10, 11, 13].
В силу анатомо-физиологических особенностей детского организма лечение трихомониаза у детей зависит от пола и возраста инфицированного ребенка и представляет собой до конца не разрешенную задачу. Лечение новорожденных девочек, согласно приказу МЗ Украины № 286, заключается в механическом извлечении трихомонад путем промывания влагалища через тонкий катетер настоем ромашки, шалфея, раствором фурацилина. Положительный результат санирования детей старшего возраста может быть получен только при назначении системных препаратов — производных имидазола. Местное лечение девочек (теплые сидячие ванночки и промывание влагалища настоем ромашки, шалфея, раствором марганцовокислого калия) носит лишь вспомогательный характер. Согласно методическим материалам по лечению трихомонадной инфекции (Украина, 2004 г.; Россия, 2001 г.), рекомендуемым препаратом для лечения детей до 12 лет (с массой тела до 45 кг) является орнидазол в суточной дозе 25 мг/кг за 1 прием перорально в течение 5–10 дней. Этиологическая эффективность лечения орнидазолом детей, страдающих трихомониазом, составляет 95–97 %. Тинидазол принимают в дозе 50–60 мг/кг массы тела 1 раз в сутки перорально в течение 3–5 дней. Метронидазол назначают в суточной дозе 15 мг/кг, разделенной на 2 приема, в течение 7–10 дней.
Лечение новорожденных девочек, согласно приказу МЗ Украины № 286, заключается в механическом извлечении трихомонад путем промывания влагалища через тонкий катетер настоем ромашки, шалфея, раствором фурацилина. Положительный результат санирования детей старшего возраста может быть получен только при назначении системных препаратов — производных имидазола. Местное лечение девочек (теплые сидячие ванночки и промывание влагалища настоем ромашки, шалфея, раствором марганцовокислого калия) носит лишь вспомогательный характер. Согласно методическим материалам по лечению трихомонадной инфекции (Украина, 2004 г.; Россия, 2001 г.), рекомендуемым препаратом для лечения детей до 12 лет (с массой тела до 45 кг) является орнидазол в суточной дозе 25 мг/кг за 1 прием перорально в течение 5–10 дней. Этиологическая эффективность лечения орнидазолом детей, страдающих трихомониазом, составляет 95–97 %. Тинидазол принимают в дозе 50–60 мг/кг массы тела 1 раз в сутки перорально в течение 3–5 дней. Метронидазол назначают в суточной дозе 15 мг/кг, разделенной на 2 приема, в течение 7–10 дней. Для детей старше 12 лет (с массой тела больше 45 кг) используют схемы лечения для взрослых. При осложненном трихомониазе назначают лечение как и при неосложненном, однако курс должен составлять не менее 14 дней. Клинико-лабораторный контроль излеченности мочеполового трихомониаза проводят через 7–10 дней после завершения лечения протистоцидными препаратами с помощью микроскопического и культурального методов исследования. Пациенты находятся на диспансерном наблюдении в течение 3 месяцев. Контрольные обследования переболевших детей проводят ежемесячно в течение 2 месяцев, с обязательным использованием культурального метода диагностики [1–3, 6–8, 12, 15].
Для детей старше 12 лет (с массой тела больше 45 кг) используют схемы лечения для взрослых. При осложненном трихомониазе назначают лечение как и при неосложненном, однако курс должен составлять не менее 14 дней. Клинико-лабораторный контроль излеченности мочеполового трихомониаза проводят через 7–10 дней после завершения лечения протистоцидными препаратами с помощью микроскопического и культурального методов исследования. Пациенты находятся на диспансерном наблюдении в течение 3 месяцев. Контрольные обследования переболевших детей проводят ежемесячно в течение 2 месяцев, с обязательным использованием культурального метода диагностики [1–3, 6–8, 12, 15].
Для профилактики неонатальных заболеваний, снижения частоты трихомонадных поражений среди беременных, новорожденных, детей раннего и подросткового возраста применяют организационные формы, принципы общих и индивидуальных лечебно-профилактических мероприятий, как и при других инфекциях, приобретенных половым путем. С учетом своеобразия этиопатогенеза и эпидемиологических особенностей данного контингента мероприятия включают: устранение факторов риска и предупреждение инфицирования; раннее выявление на этапе планирования беременности с формированием групп риска; лечение заболевших и половых партнеров для предотвращения прогрессирования болезни и неблагоприятного влияния на исход беременности; определение групп перинатального риска и обеспечение их репродуктивного здоровья [1, 5, 6, 11, 15, 18].
Таким образом, изучение проблемы урогенитального трихомониаза в системе «мать — ребенок» будет способствовать разработке и внедрению в практику оптимальных методов диагностики и терапии, что позволит снизить уровень заболеваемости, а также совершенствовать профилактические мероприятия по предупреждению и распространению инфекций, передающихся половым путем, среди родителей и их детей.
Bibliography
1. Дмитриев Г.А., Сюч Н.Н. Мочеполовой трихомониаз. — М., 2005 — 128 с.
2. Иванов О.Л. Кожные и венерические болезни. — М.: Медицина, 1997. — 352 с.
3. Казначеев В.П., Непомнящих Г.М. Мысли о проблемах общей патологии на рубеже XXI века / НИИ общей патологии и экологии человека НЦ КЗМ СО РАМН; НИИ региональной патологии и патоморфологии НЦ КЗМ СОРАМН. — Новосибирск, 2000. — 47 с.
4. Клименко Б.В., Авазов З.Р., Барановская В.Б., Степанова М.С. Трихомониаз мужчин, женщин и детей. — СПб.: Питер, 2001. — 134 с.
— 134 с.
5. Коколина В.Н. Гинекология детского возраста. — М.: Медпрактика, 2003. — 268 с.
6. Кисина Б.И. Урогенитальные инфекции, передаваемые половым путем, у детей: клинические аспекты диагностики и лечение // Лечащий врач. — 2004. — № 5.
7. Мавров Г.И., Никитенко И.Н., Клетной А.Г. Проблема трихомониаза (современные подходы к диагностике, этиотропной и патогенетической терапии // Дерматологія та венерологія. — 2003. — № 2(20). — С. 7-11.
8. Мавров Г.Л., Степаненко B.I., Чинов Г.А. та ін. Урогенітальний трихомоніаз: новітні підходи до дiагностики i лікування (методичні рекомендації). — К., 2004. — 22 с.
9. Мавров И.И. Половые болезни: Руководство для врачей, интернов и студентов. — Харьков: Факт, 2002. — 783 с.
10. Малова И.О. Влагалищные выделения у девочек: этиология, клиника, диагностика, лечение. — Mediа/Consilium, 2004.
11. Руководство по лечению заболеваний, передаваемых половым путем. Центры по контролю и предупреждению заболеваний США, 2002. — М.: Санам, 2003. — 72 с.
Центры по контролю и предупреждению заболеваний США, 2002. — М.: Санам, 2003. — 72 с.
12. Серов В.Н., Стрижаков А.Н., Маркин С.Л. Практическое акушерство: Руководство для врачей. — М.: Медицина, 1989. — 512 с.
13. Стандартные принципы обследования и лечения детей и подростков с гинекологическими заболеваниями и нарушениями полового развития / Под ред. академика РАМН, проф. В.И. Кулакова, проф. Е.В. Увровой. — М.: Триада, 2004. — С. 50-56.
14. Хаммерсилаг М.Р. Заболевания, передаваемые половым путем, у детей // ИППП. — 1999. — Т. 3. — С. 4-11.
15. Fouts A., Kraus S.I. Trichomonas vaginalis: revaluation of its clinical presentation and laboratory diagnosis // J. Infect. Dis. — 1980. — 141. — P. 137-143.
16. Madico G., Quinn T.C., Rompalo A. еt al. Diagnosis of Trichomonas vaginalis infection by PCR usingvaginal sw. Samplas // J. Clin. Microbiol. — 1998. — Vol. 36(11). — P. 3205-3210.
17. Shuter J., Bell D. et al. Rates of and risk factors for trichomoniasis among pregnant in New York City // Sex. Trensm. Dis. — 1998. — Vol. 25(6). — P. 303-307.
Shuter J., Bell D. et al. Rates of and risk factors for trichomoniasis among pregnant in New York City // Sex. Trensm. Dis. — 1998. — Vol. 25(6). — P. 303-307.
18. Waldman H.В. Sexually transmitted diseases and children: there is good news, bud // J. Dent. Child. — 1998. —Vol. 65(1) — P. 60-64.
Как его лечить и многое другое
Трихомониаз (также называемый «трих») — это инфекция, передающаяся половым путем (ИППП), вызываемая паразитом. По оценкам, в Соединенных Штатах ею страдают 3,7 миллиона человек, что делает ее наиболее распространенной ИППП.
Трихомониаз можно лечить антибиотиками, при этом инфекция обычно проходит через неделю. Однако, если его не лечить, трихомониаз может длиться несколько месяцев или лет. Его симптомы могут сделать секс неприятным. Но у беременных это также может вызвать серьезные осложнения при родах.
Читайте дальше, чтобы узнать больше о симптомах, причинах, факторах риска и о том, что вам следует делать, если вы думаете, что у вас трихомониаз. (Спойлер: обратитесь к врачу как можно скорее.)
(Спойлер: обратитесь к врачу как можно скорее.)
Беременные женщины с трихомониазом подвергаются более высокому риску отхождения околоплодных вод — разрыва плодных оболочек — слишком рано. Беременные женщины также подвержены более высокому риску преждевременных родов или до 37 недель.
Дети матерей, больных трихомониазом, с большей вероятностью будут иметь вес при рождении менее 5 1/2 фунтов. В крайне редких случаях младенцы женского пола могут заразиться инфекцией при прохождении через родовые пути.
Преждевременные роды и низкая масса тела при рождении являются двумя из трех основных причин детской смертности. Тем не менее, трихомониаз можно лечить антибиотиками во время беременности, при этом инфекции исчезают до родов.
По данным Центров по контролю и профилактике заболеваний (CDC), от 70 до 85 процентов людей с трихомониазом не испытывают никаких симптомов.
У женщин трихомониаз может вызывать:
- рыбный запах половых органов
- большое количество белых, серых или зеленых выделений из влагалища
- генитальный зуд
- боль при мочеиспускании или половом акте
Симптомы у мужчин возникают редко, но они могут испытывать:
- раздражение внутри полового члена
Трихомониаз вызывается микроскопическим паразитом под названием Trichomonas vaginalis . Он передается от человека к человеку во время полового акта. Инкубационный период между воздействием и заражением составляет от 5 до 28 дней.
Он передается от человека к человеку во время полового акта. Инкубационный период между воздействием и заражением составляет от 5 до 28 дней.
Некоторые люди более подвержены риску заражения трихомониазом, чем другие. К группе наибольшего риска относятся люди:
- имеющие несколько половых партнеров
- перенесшие другие ИППП в прошлом
- переболевшие трихомониазом в прошлом
- занимающиеся сексом без барьерных методов, таких как презервативы тест на трихомониаз, врач будет использовать микроскоп для поиска паразита в образце. Для женщин источником проб являются выделения из влагалища. Для мужчин источником образца является моча.
Затем врач может провести дополнительные анализы образца, чтобы подтвердить присутствие паразита. К ним относятся культуральный тест, тест амплификации нуклеиновых кислот или экспресс-тест на антиген.
Беременные женщины с любыми симптомами трихомониазной инфекции должны немедленно обратиться к врачу. Поскольку при регулярных посещениях акушера-гинеколога вас обычно не проверяют на трихомониаз, инфекция может остаться незамеченной и нанести вред вашему ребенку.

Беременные с трихомониазом подвергаются повышенному риску:
- преждевременные роды и роды
- рождение ребенка с низкой массой тела при рождении
- передача трихомониаза ребенку женского пола во время родов (крайне редко)
Все люди с трихомониазом могут быть более склонны к заражению ВИЧ.
Врачи обычно лечат трихомониаз антибиотиками. Обычно используется один из двух антибиотиков: метронидазол (Флагил) или тинидазол (Тиндамакс). Вам и вашему партнеру потребуется лечение. Кроме того, вы оба должны избегать половых контактов до тех пор, пока инфекция трихомониаза не пройдет.
Вы не должны употреблять алкоголь в течение 24 часов после приема метронидазола или 72 часов после приема тинидазола. Это может привести к сильной тошноте и рвоте.
После лечения обычно проходит около недели, прежде чем инфекция трихомониаза исчезнет. Большинство людей полностью выздоравливают.
Как и при всех ИППП, единственный способ полностью предотвратить трихомониаз — воздержание от секса.

Сексуально активные люди могут снизить риск передачи инфекции, следя за тем, чтобы барьерные методы, особенно презервативы, использовались правильно каждый раз во время секса.
Вы также должны тщательно мыть секс-игрушки после использования.
Вы также можете подумать о том, чтобы пройти тестирование на ИППП, прежде чем обмениваться биологическими жидкостями с любым партнером.
Трихомониаз во время беременности — Американская ассоциация беременных
Трихомониаз [trik-uh-muh-naya-sis], или «трих», представляет собой инфекцию, передающуюся половым путем (ИППП), передающуюся через кожный контакт во время полового акта. Инфекция поддается лечению и может быть вылечена с помощью антибиотиков. Вызывается микроскопическим паразитом Вагинальная трихомонада. Эта ИППП является наиболее распространенной излечимой среди молодых женщин, ведущих активную половую жизнь, а это означает, что трихомониаз во время беременности может быть обычным явлением.
 Это может повлиять на беременность женщины, повысив ее шансы на преждевременные роды или на ребенка с низкой массой тела при рождении . Хотя редко, есть вероятность, что инфекция может быть передана ребенку во время родов.
Это может повлиять на беременность женщины, повысив ее шансы на преждевременные роды или на ребенка с низкой массой тела при рождении . Хотя редко, есть вероятность, что инфекция может быть передана ребенку во время родов.Хотя у большинства женщин трихомониаз не проявляет никаких признаков, некоторые возможные симптомы включают:
- Ощущение зуда или жжения в половых органах
- Болезненность или покраснение гениталий
- Ощущение жжения во время мочеиспускания
- Неприятное ощущение во время полового акта
- Изменение выделений из влагалища с неприятным запахом (цвет может быть белым, серым, желтым или зеленоватым)
Симптомы могут появляться и исчезать и могут проявиться уже через 5–28 дней после полового контакта. Симптомы могут варьироваться от легких до тяжелых. Позвоните своему врачу, если вы испытываете какие-либо из этих симптомов во время беременности.
Может ли трихомониаз привести к другим проблемам?
Да, можно.
 Без надлежащего лечения инфекция трихомониаза может сделать вас более восприимчивыми к другим ИППП, таким как ВИЧ (вирус, вызывающий СПИД). Это , особенно , если вы испытываете симптомы трихомониаза.
Без надлежащего лечения инфекция трихомониаза может сделать вас более восприимчивыми к другим ИППП, таким как ВИЧ (вирус, вызывающий СПИД). Это , особенно , если вы испытываете симптомы трихомониаза.Как передается трихомониаз?
Трихомониаз передается через кожный контакт во время половых актов, таких как вагинальный, анальный или оральный секс. Это означает, что презерватив не может полностью защитить человека, поскольку паразит может находиться на участках кожи, не защищенных презервативом.
Если у вас есть инфекция, но нет симптомов, вы все равно можете передать ее своим половым партнерам или ребенку при рождении.Есть ли у меня риск заражения трихомониазом во время беременности?
Вы подвержены повышенному риску заражения трихомониазом, если:
- знаете, что ваш партнер инфицирован
- иметь несколько сексуальных партнеров
- заниматься сексом без презерватива
- имеют/имели другие ИППП, или
- ранее болели трихомониазом.

Молодые сексуально активные женщины в возрасте до 25 лет имеют самые высокие показатели заболеваемости трихомониазом.
Если что-либо из вышеперечисленного относится к вам во время беременности, поговорите со своим врачом, чтобы обсудить методы скрининга и профилактики.Как трихомониаз может повлиять на мою беременность?
Если не лечить инфекцию трихомониаза во время беременности, это может увеличить шансы женщины на преждевременные роды и низкий вес при рождении. И то, и другое может повлиять на развитие ребенка, общее состояние здоровья и время, проведенное в больнице после рождения.
Существует также вероятность передачи инфекции ребенку во время вагинальных родов. Это, однако, очень редко, и младенца будут лечить антибиотиками, чтобы вылечить инфекцию. Если инфекцию не лечить, возможны и другие неблагоприятные исходы.Как диагностируется трихомониаз?
Трихомониаз нельзя диагностировать только по симптомам. Вам потребуется осмотр у врача и лабораторный анализ, чтобы проверить наличие паразита.

Как лечат трихомониаз при беременности?
Лечение трихомониаза представляет собой большую разовую дозу антибиотиков, обычно метронидазола или тинидазола. Распространенными торговыми марками для них являются Flagyl или Tindamax.
Если и у вас, и у вашего партнера положительный результат теста, рекомендуется, чтобы вы оба прошли лечение антибиотиками одновременно. Это важно, если вы хотите избежать передачи его туда и обратно.
Очень важно получить лечение, как только вы узнаете, что у вас трихомониаз, или заметите симптомы инфекции, особенно во время беременности. Это может уменьшить любые неблагоприятные последствия (упомянутые выше), которые могут возникнуть в результате заражения трихомониазом во время беременности.Как избежать передачи вируса моему ребенку при рождении?
Чтобы предотвратить передачу инфекции вашему ребенку при рождении, необходимо пройти обследование во время беременности, если вы подвержены риску заражения трихомониазом.
 Затем вы должны пройти лечение как можно скорее после положительного диагноза. Если инфекция исчезнет до того, как вы начнете рожать, то риск передачи во время родов больше не существует.
Затем вы должны пройти лечение как можно скорее после положительного диагноза. Если инфекция исчезнет до того, как вы начнете рожать, то риск передачи во время родов больше не существует.
Следует иметь в виду, что, несмотря на то, что инфекция очень распространена, она редко передается ребенку во время рождения и обычно легко поддается лечению у младенца.Можно ли предотвратить трихомониаз?
Существует только два эффективных способа профилактики трихомониаза. Во-первых, воздерживаться от сексуальных контактов любого рода. Второй — состоять в длительных моногамных отношениях, таких как брак с кем-то, кто не инфицирован. Крайне редко случайный контакт (без полового контакта) может передать паразита.
Поскольку эта ИППП может передаваться через кожный контакт и не требует совместного использования биологических жидкостей, презервативы не являются надежным методом предотвращения инфекции. Правильное и постоянное использование презервативов может помочь только уменьшить вероятность передачи или заражения трихомониазом.
