Беременность и цирроз печени: Khronicheskiy gepatit i tsirroz pecheni u beremennykh — Shekhtman
клинические рекомендации Американской коллегии гастроэнтерологов
Авторы:
T.T. Tran, J. Ahn, N.S. Reau, США
20.10.2016
Для гастроэнтеролога консультирование беременных по поводу болезней печени является обычным, однако зачастую сложным процессом. Сложность заключается в принятии клинического решения по поводу лечения с учетом безопасности и для матери, и для плода. Эти практические рекомендации (табл.) созданы на основе существующей доказательной базы для определения диагностической и лечебной тактики при болезнях печени у беременных (поиск в базе Medline с 1946 г., EMBASE с 1988 г., SCOPUS с 1980 г. до настоящего времени).
Обследование беременных с изменением печеночных проб
Частота изменения уровня печеночных ферментов у беременных составляет 3-5%, однако некоторые результаты, позволяющие предположить у небеременных дисфункцию печени или желчной системы, для этого контингента могут находиться в границах условной нормы. Тем не менее изменения результатов лабораторных исследований нуждаются в соответствующей оценке, так как некоторые болезни могут требовать неотложных вмешательств у матери или новорожденного. При обследовании беременных с изменением печеночных проб следует учесть нормальные физиологические изменения, наблюдаемые во время беременности. У беременных большинство печеночных проб остается в границах нормы, кроме веществ, вырабатываемых плацентой (щелочная фосфатаза, α-фетопротеин), или показателей, меняющихся под влиянием гемодилюции (альбумин, гемоглобин). Любые изменения в уровнях трансаминаз и билирубина требуют дальнейшего рассмотрения (рис.).
Тем не менее изменения результатов лабораторных исследований нуждаются в соответствующей оценке, так как некоторые болезни могут требовать неотложных вмешательств у матери или новорожденного. При обследовании беременных с изменением печеночных проб следует учесть нормальные физиологические изменения, наблюдаемые во время беременности. У беременных большинство печеночных проб остается в границах нормы, кроме веществ, вырабатываемых плацентой (щелочная фосфатаза, α-фетопротеин), или показателей, меняющихся под влиянием гемодилюции (альбумин, гемоглобин). Любые изменения в уровнях трансаминаз и билирубина требуют дальнейшего рассмотрения (рис.).
Рис. Алгоритм первичной оценки изменений печеночных проб у беременных
Первый шаг в обследовании женщины с измененными печеночными пробами на любом сроке беременности совпадает с аналогичным шагом в обследовании небеременных пациенток и включает детальный анамнез, физикальное обследование, стандартные серологические тесты. Таких пациенток следует условно делить на 2 группы: 1 – беременные с изменением печеночных проб, наблюдаемым ранее и не связанным с беременностью, и 2 – беременные с изменением печеночных проб, вызванным гестацией.
Таких пациенток следует условно делить на 2 группы: 1 – беременные с изменением печеночных проб, наблюдаемым ранее и не связанным с беременностью, и 2 – беременные с изменением печеночных проб, вызванным гестацией.
Во время беременности может возникнуть клиническая необходимость в визуализационных исследованиях печени, печеночных сосудов или желчной системы. Любая беременная с повышением уровня аминотрансфераз или желтухой должна подвергаться УЗИ брюшной полости. УЗИ (как с допплерографией, так и без нее) использует звуковые волны, а не ионизирующее излучение, поэтому не вызывает никаких побочных эффектов у плода (M.R. Torloni et al., 2009; American College of Obstetricians and Gynecologists, 2009).
Высокие дозы облучения (>100 рад) являются тератогенными, вызывая в том числе угнетение роста плода и микроцефалию. Наиболее выраженным риск является в периоде 8-15 нед гестации. Риск развития аномалий и угнетения роста плода, вероятно, не увеличивается при дозе <5 рад. Доза облучения при обычном гастроэнтерологическом исследовании составляет 100 мрад (один снимок), при клизме с барием или проведении серии снимков тонкого кишечника – 2-4 рад, при КТ органов брюшной полости – 3,5 рад (F.G. Cunningham et al., 2001; Y. Patenaude et al., 2014). Если результат УЗИ является сомнительным и существует необходимость в дальнейшей визуализации, можно использовать КТ или МРТ без гадолиния. Оральные и внутрисосудистые контрастные вещества для КТ на основе производных йода не показали тератогенного действия в исследованиях на животных. Однако существуют данные о связи применения таких веществ во время беременности с гипотиреозом новорожденных (P.S. Mehta et al., 1983). Применение гадолиния не рекомендуется, поскольку он проникает через плаценту и выделяется почками плода в амниотическую жидкость, вызывая повреждения его дыхательной и пищеварительной систем. В исследованиях на животных также были выявлены спонтанные аборты, аномалии скелета и внутренних органов при контакте с высокими дозами гадолиния (M.
Доза облучения при обычном гастроэнтерологическом исследовании составляет 100 мрад (один снимок), при клизме с барием или проведении серии снимков тонкого кишечника – 2-4 рад, при КТ органов брюшной полости – 3,5 рад (F.G. Cunningham et al., 2001; Y. Patenaude et al., 2014). Если результат УЗИ является сомнительным и существует необходимость в дальнейшей визуализации, можно использовать КТ или МРТ без гадолиния. Оральные и внутрисосудистые контрастные вещества для КТ на основе производных йода не показали тератогенного действия в исследованиях на животных. Однако существуют данные о связи применения таких веществ во время беременности с гипотиреозом новорожденных (P.S. Mehta et al., 1983). Применение гадолиния не рекомендуется, поскольку он проникает через плаценту и выделяется почками плода в амниотическую жидкость, вызывая повреждения его дыхательной и пищеварительной систем. В исследованиях на животных также были выявлены спонтанные аборты, аномалии скелета и внутренних органов при контакте с высокими дозами гадолиния (M. R. Torloni et al., 2009).
R. Torloni et al., 2009).
Потребность в биопсии печени при беременности возникает редко, так как большинство диагнозов у этой категории пациенток может быть поставлено с помощью клинических, биохимических и серологических показателей. Тем не менее при необходимости может быть проведена чрескожная биопсия печени. Трансвенозная биопсия печени также возможна, однако сопровождается облучением в дозе 0,05-0,1 рад (T. Mammen et al., 2008; S.N. Keshava et al., 2008).
Эндоскопия при беременности
Эндоскопия является эффективной и безопасной в условиях тщательной оценки рисков, преимуществ и их соотношения. Один из наиболее важных вопросов при проведении эндоскопии у беременных – обеспечение гемодинамической стабильности и достаточной оксигенации. Чрезмерная седация, ведущая к гипотензии или гипоксии, или позиция, ведущая к сдавливанию нижней полой вены, может привести к уменьшению маточного кровотока и гипоксии плода. Поэтому во время процедуры пациенток следует располагать на левом боку (N. H. Gilinsky et al., 2006). Что касается медикаментов, на данный момент не существует применяемых при эндоскопии седативных препаратов категории А (по классификации Управления по контролю над качеством продуктов питания и лекарственных средств США – FDA). Применения бензодиазепинов (категория D) следует избегать в связи с тем, что они вызывают врожденные пороки развития (B. Glosten et al., 2008; M.A. Qadeer, 2005). Наиболее часто используются опиатный аналгетик меперидин (категория С) и анестетик короткого действия пропофол (категория В). Меперидин проходит через гематоплацентарный барьер и превращается в нормеперидин – вещество продолжительного действия, поэтому на поздних стадиях беременности следует избегать частого или длительного введения этого препарата (K. Jiraki, 1992; M.S. Cappell, 2011). При использовании пропофола анестезиологу следует особенно внимательно следить за дыхательной функцией. По возможности следует отложить эндоскопию до ІІ триместра.
H. Gilinsky et al., 2006). Что касается медикаментов, на данный момент не существует применяемых при эндоскопии седативных препаратов категории А (по классификации Управления по контролю над качеством продуктов питания и лекарственных средств США – FDA). Применения бензодиазепинов (категория D) следует избегать в связи с тем, что они вызывают врожденные пороки развития (B. Glosten et al., 2008; M.A. Qadeer, 2005). Наиболее часто используются опиатный аналгетик меперидин (категория С) и анестетик короткого действия пропофол (категория В). Меперидин проходит через гематоплацентарный барьер и превращается в нормеперидин – вещество продолжительного действия, поэтому на поздних стадиях беременности следует избегать частого или длительного введения этого препарата (K. Jiraki, 1992; M.S. Cappell, 2011). При использовании пропофола анестезиологу следует особенно внимательно следить за дыхательной функцией. По возможности следует отложить эндоскопию до ІІ триместра.
Объемные образования печени при беременности
Объемные образования печени редко обнаруживаются во время беременности и преимущественно являются доброкачественными. Гемангиомы, фокальная нодулярная гиперплазия и аденома печени могут быть выявлены при рутинном УЗИ. Крупные гемангиомы могут протекать асимптоматически или сопровождаться болью и дискомфортом в животе. Тактика выбора в этом случае – наблюдение и обычные вагинальные роды. Аденомы печени характеризуются высоким риском роста во время беременности вследствие гормональной стимуляции, поэтому следует регулярно проводить ультразвуковой мониторинг.
Гемангиомы, фокальная нодулярная гиперплазия и аденома печени могут быть выявлены при рутинном УЗИ. Крупные гемангиомы могут протекать асимптоматически или сопровождаться болью и дискомфортом в животе. Тактика выбора в этом случае – наблюдение и обычные вагинальные роды. Аденомы печени характеризуются высоким риском роста во время беременности вследствие гормональной стимуляции, поэтому следует регулярно проводить ультразвуковой мониторинг.
Болезни печени, характерные только для беременных
Рвота беременных (РБ) – ранний токсикоз, сопровождающийся постоянной рвотой, потерей ≥5% веса до беременности, дегидратацией и кетозом. Встречается в 0,3-2% беременностей, возникает в начале І триместра и самостоятельно проходит около 20 нед гестации. Факторы риска возникновения РБ включают пузырный занос, трофобластическую болезнь, многоплодную беременность, РБ в анамнезе и аномалии плода: триплоидию, трисомию 21, водянку плода (T.K. Einarson et al. , 2013). У 50-60% госпитализированных женщин с РБ наблюдается умеренное повышение аминотрансфераз (J.M. Conchillo et al., 2002), однако желтуха и нарушения синтетической функции печени являются нетипичными. Лечение РБ предполагает поддерживающую терапию.
, 2013). У 50-60% госпитализированных женщин с РБ наблюдается умеренное повышение аминотрансфераз (J.M. Conchillo et al., 2002), однако желтуха и нарушения синтетической функции печени являются нетипичными. Лечение РБ предполагает поддерживающую терапию.
Внутрипеченочный холестаз беременных (ВПХБ) является наиболее типичным заболеванием печени у беременных, частота его составляет 0,3-5,6% (H. Reyes et al., 1978; H.H. Marschall et al., 2013; R.H. Lee et al., 2006). ВПХБ возникает во ІІ или ІІ триместре и сопровождается постоянным зудом (наиболее часто – ладоней и стоп), а также повышением уровня желчных кислот. Желтуха возникает у <25% пациенток с ВПХБ всегда после начала зуда. Факторы риска развития ВПХБ включают старший возраст беременных, холестаз в результате приема оральных контрацептивов в анамнезе и ВПХБ в семейном анамнезе. При ВПХБ возрастают уровни аминотрансфераз, холевой кислоты и уменьшается уровень хенодезоксихолевой кислоты. Повышенный уровень желчных кислот коррелирует с дистрессом плода, а большинство осложнений возникает при уровне желчных кислот >40 мкмоль/л (J. Garcia-Flores et al., 2015). При ВПХБ существует риск возникновения дистресса плода, преждевременных родов и внутриматочной смерти плода (J. Garcia-Flores et al., 2015; V. Geenes et al., 2014; K. Turunen et al., 2010). Среди беременных с ВПХБ поощряется родоразрешение в 37 нед, поскольку внутриматочная смерть плода наиболее часто возникает после этого срока (C. Williamson et al., 2004). Терапией первой линии является УДХК в дозе 10-15 мг/кг массы тела матери. При необходимости для стимуляции дозревания легких плода можно использовать дексаметазон.
Garcia-Flores et al., 2015). При ВПХБ существует риск возникновения дистресса плода, преждевременных родов и внутриматочной смерти плода (J. Garcia-Flores et al., 2015; V. Geenes et al., 2014; K. Turunen et al., 2010). Среди беременных с ВПХБ поощряется родоразрешение в 37 нед, поскольку внутриматочная смерть плода наиболее часто возникает после этого срока (C. Williamson et al., 2004). Терапией первой линии является УДХК в дозе 10-15 мг/кг массы тела матери. При необходимости для стимуляции дозревания легких плода можно использовать дексаметазон.
Преэклампсия и эклампсия. Тяжелое течение преэклампсии может сопровождаться гепатомегалией и поражением клеток печени, возникающим вследствие вазоконстрикции и преципитации фибрина в печени; симптомы обычно являются неспецифическими. Может иметь место значительное повышение аминотрансфераз. Для принятия клинического решения недостаточно результатов печеночных проб, поскольку нормальный уровень ферментов печени не исключает заболевания (J.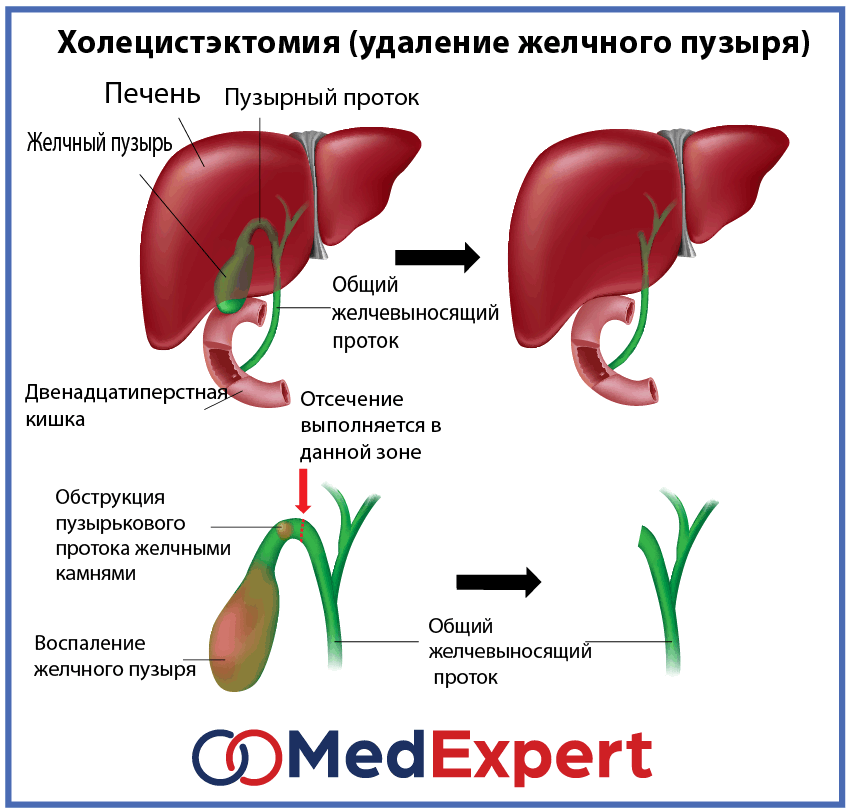 R. Kozic et al., 2001; S. Thangaratinam et al., 2011). До 34 нед гестации рекомендуется выжидательная тактика (D. Churchill et al., 2013), однако единственным эффективным методом лечения являются роды, и после 36-37 нед продолжение беременности нецелесообразно (C.M. Koopmans et al., 2009).
R. Kozic et al., 2001; S. Thangaratinam et al., 2011). До 34 нед гестации рекомендуется выжидательная тактика (D. Churchill et al., 2013), однако единственным эффективным методом лечения являются роды, и после 36-37 нед продолжение беременности нецелесообразно (C.M. Koopmans et al., 2009).
Синдром HELLP (гемолитическая анемия, повышение уровня ферментов печени, низкий уровень тромбоцитов) обычно проявляется между 28 и 36 нед гестации, однако в 30% случаев может выявляться на 1-й нед после родов (B.M. Sibai et al., 2004). Факторы риска включают старший возраст женщины, первую беременность и многоплодную беременность (K.E. Fitzparick et al., 2014). Типичными жалобами являются боль в правом верхнем квадранте живота или эпигастрии, тошнота, рвота, слабость, головная боль, отеки и увеличение массы тела. В 80% случаев возникает гипертензия и протеинурия, в 5% – желтуха. Доля материнской смертности при синдроме HELLP составляет 1-3% (J.N. Martin et al., 2006; B.M. Sibai et al. , 1993). Лабораторные показатели обычно нормализируются через 48 ч после родов (B.M. Sibai et al., 1993). Наиболее часто применяемыми препаратами для лечения HELLP-синдрома являются глюкокортикоиды (ГК), особенно при сроке беременности <34 нед, так как они ускоряют дозревание легких плода. В условиях выраженной тромбоцитопении и ожидаемых инвазивных процедур рекомендовано переливание тромбоцитарной массы до >40 000 клеток/мкл (T. Gernsheimer et al., 2013).
, 1993). Лабораторные показатели обычно нормализируются через 48 ч после родов (B.M. Sibai et al., 1993). Наиболее часто применяемыми препаратами для лечения HELLP-синдрома являются глюкокортикоиды (ГК), особенно при сроке беременности <34 нед, так как они ускоряют дозревание легких плода. В условиях выраженной тромбоцитопении и ожидаемых инвазивных процедур рекомендовано переливание тромбоцитарной массы до >40 000 клеток/мкл (T. Gernsheimer et al., 2013).
Острый жировой гепатоз беременных является редким, угрожающим жизни патологическим состоянием, которое характеризуется микровезикулярной жировой инфильтрацией печени, ведущей к печеночной недостаточности. Факторы риска включают многоплодную беременность и низкий индекс массы тела (M. Knight et al., 2008). Для улучшения прогноза для матери и плода важную роль играют ранняя диагностика, своевременное родоразрешение и поддерживающее лечение. Симптомы являются неспецифическими: тошнота, рвота, абдоминальная боль. Типичными являются резкий подъем аминотрансфераз и гипербилирубинемия. Для диагностики используются критерии Swansea (A. Goel et al., 2011).
Типичными являются резкий подъем аминотрансфераз и гипербилирубинемия. Для диагностики используются критерии Swansea (A. Goel et al., 2011).
Хронические заболевания печени
Гепатит B
Стандартная активно-пассивная иммунопрофилактика с помощью соответствующих иммуноглобулина и вакцины, проведенная у детей HBsAg-позитивных матерей сразу после рождения (в пределах 12 ч) с последующими двумя дополнительными дозами вакцины на протяжении 6-12 мес, предупреждает передачу вируса в ~95% случаев. Однако недавний обзор демонстрирует, что активно-пассивная иммунопрофилактика не способна предотвратить передачу вируса у 8-30% детей, рожденных у матерей с высоким уровнем виремии (C.Q. Pan et al., 2012). Кроме этого, возможные причины неудачи иммунопрофилактики включают внутриматочную инфекцию и мутации поверхностного белка вируса гепатита В (C.E. Stevens et al., 1975; S.L. Ngui et al., 1997). Существуют некоторые разногласия относительно способа родоразрешения при HBV. Некоторые авторы поддерживают плановое КС как метод уменьшения передачи вируса от матери к ребенку. Например, в метаанализе S.D. Lee и соавт. (1988) отмечено снижение абсолютного риска передачи при КС на 17,5% по сравнению с вагинальными родами. В исследовании Y. Hu и соавт. (2013; n=1409, всем детям была проведена соответствующая иммунопрофилактика при рождении) уровень передачи вируса от матери к ребенку составил 1,4% при плановом КС, 3,4% – при вагинальных родах и 4,2% – при экстренном КС (p<0,05). В этом же исследовании было выявлено, что у матерей с низким уровнем ДНК HBV (<1 000 000 копий/мл, или 2×105 МЕ/мл) способ родоразрешения не влиял на процент передачи вируса. Однако этих результатов недостаточно, чтобы предоставить окончательные рекомендации.
Некоторые авторы поддерживают плановое КС как метод уменьшения передачи вируса от матери к ребенку. Например, в метаанализе S.D. Lee и соавт. (1988) отмечено снижение абсолютного риска передачи при КС на 17,5% по сравнению с вагинальными родами. В исследовании Y. Hu и соавт. (2013; n=1409, всем детям была проведена соответствующая иммунопрофилактика при рождении) уровень передачи вируса от матери к ребенку составил 1,4% при плановом КС, 3,4% – при вагинальных родах и 4,2% – при экстренном КС (p<0,05). В этом же исследовании было выявлено, что у матерей с низким уровнем ДНК HBV (<1 000 000 копий/мл, или 2×105 МЕ/мл) способ родоразрешения не влиял на процент передачи вируса. Однако этих результатов недостаточно, чтобы предоставить окончательные рекомендации.
Существуют доказательства в пользу безопасности и эффективности начала противовирусной терапии на поздних сроках беременности для снижения риска передачи инфекции у женщин с наивысшим риском неудачи иммунопрофилактики. В проспективном исследовании G.R. Han и соавт. (2011) оценивался риск передачи вируса у женщин, принимавших 600 мг телбивудина 1 р/сут, и контрольной группы, где не применялась противовирусная терапия. Процент передачи вируса равнялся нулю в группе телбивудина и составил 8% в группе без противовирусной терапии. Подобные результаты – 0% в группе телбивудина и 8,6% в контрольной группе на фоне отсутствия существенного различия в частоте побочных эффектов – были обнаружены C.Q. Pan и соавт. (2012).
В проспективном исследовании G.R. Han и соавт. (2011) оценивался риск передачи вируса у женщин, принимавших 600 мг телбивудина 1 р/сут, и контрольной группы, где не применялась противовирусная терапия. Процент передачи вируса равнялся нулю в группе телбивудина и составил 8% в группе без противовирусной терапии. Подобные результаты – 0% в группе телбивудина и 8,6% в контрольной группе на фоне отсутствия существенного различия в частоте побочных эффектов – были обнаружены C.Q. Pan и соавт. (2012).
Хотя некоторые авторы отмечают благоприятный профиль безопасности противовирусной терапии даже в І и ІІ триместрах беременности, подобную терапию исключительно для уменьшения риска передачи вируса следует начинать в ІІІ триместре, таким образом минимизируя риск для плода. У женщин, планирующих грудное вскармливание (ГВ), противовирусную терапию, назначенную для снижения риска передачи вируса, следует немедленно прекратить после родов. Исключением являются случаи, когда продолжение лечения показано для улучшения состояния матери. Прекращение лечения в любой момент во время или после беременности требует внимательного наблюдения в связи с возможностью возникновения вспышек HBV при отмене противовирусной терапии.
Прекращение лечения в любой момент во время или после беременности требует внимательного наблюдения в связи с возможностью возникновения вспышек HBV при отмене противовирусной терапии.
Передача вируса гепатита В при ГВ у детей, получивших соответствующую иммунопрофилактику, маловероятна.
Гепатит C
HCV несет минимальный риск для матери и ребенка, однако у беременных с этой разновидностью гепатита существует большая вероятность преждевременного разрыва плодных оболочек и гестационного диабета (S.A. Pergam et al., 2008; K.L. Reddick et al., 2011). В отличие от гепатита B послеродовые вспышки этого заболевания не описаны.
Скрининг на HCV не является частью рутинного перинатального обследования в связи с сочетанием низкого уровня перинатальной передачи вируса (3-10%) и низкой заболеваемости HCV среди беременных. Этот контингент больных должен подвергаться скринингу в соответствии с теми же рекомендациями, что и общая популяция (V.A. Moyer, 2013). Риск вертикальной передачи вируса наибольший у беременных, коинфицированных вирусом иммунодефицита человека, для его уменьшения следует избегать инвазивных процедур (E.B. Cottrell et al., 2013). Хотя длительный безводный период может увеличивать риск передачи HCV, вагинальные роды сами по себе не увеличивают риск вертикальной передачи HCV по сравнению с КС (E.B. Cottrell et al., 2013; P.G. McIntyre et al., 2006).
Риск вертикальной передачи вируса наибольший у беременных, коинфицированных вирусом иммунодефицита человека, для его уменьшения следует избегать инвазивных процедур (E.B. Cottrell et al., 2013). Хотя длительный безводный период может увеличивать риск передачи HCV, вагинальные роды сами по себе не увеличивают риск вертикальной передачи HCV по сравнению с КС (E.B. Cottrell et al., 2013; P.G. McIntyre et al., 2006).
Доказательств ассоциации ГВ с вертикальной передачей вируса не существует (E.B. Cottrell et al., 2013), тем не менее следует избегать ГВ в условиях повышенного риска, например при наличии трещин сосков или других повреждений кожи. HCV редко требует неотложного лечения, что делает приемлемым откладывание принятия решения относительно противовирусной терапии до послеродового периода. Кроме того, применяемые при лечении HCV интерферон и рибавирин строго противопоказаны во время беременности.
Аутоиммунный гепатит (АИГ)
АИГ ассоциируется с возрастанием риска преждевременных родов и мертворождения, особенно при неадекватном контроле активности процесса (R. H. Westbrook et al., 2012). Лечение АИГ основывается на иммуносупрессии с помощью ГК и/или азатиоприна. M.P. Manns и соавт. (2010) рекомендуют применять у беременных монотерапию преднизоном. Монотерапия ГК традиционно используется для лечения вспышек АИГ во время беременности, поскольку азатиоприн является препаратом категории D, что ограничивает его применение (M.M. Lamers et al., 2010). Следует отметить, что тератогенность азатиоприна была установлена в результате проведения исследований на животных, при которых применялись сверхфармакологические дозы и нетипичные способы введения (интраперитонеальный, подкожный). В данное время появляются сообщения о безопасности применения азатиоприна для лечения АИГ при беременности (A. Hviid et al., 2011; R.H. Westbrook et al., 2012; C. Efe et al., 2011). По результатам исследования этого препарата при других аутоиммунных заболеваниях отмечено некоторое количество сообщений о преждевременных родах, но не выявлено увеличения риска развития врожденных аномалий или спонтанных абортов (B.
H. Westbrook et al., 2012). Лечение АИГ основывается на иммуносупрессии с помощью ГК и/или азатиоприна. M.P. Manns и соавт. (2010) рекомендуют применять у беременных монотерапию преднизоном. Монотерапия ГК традиционно используется для лечения вспышек АИГ во время беременности, поскольку азатиоприн является препаратом категории D, что ограничивает его применение (M.M. Lamers et al., 2010). Следует отметить, что тератогенность азатиоприна была установлена в результате проведения исследований на животных, при которых применялись сверхфармакологические дозы и нетипичные способы введения (интраперитонеальный, подкожный). В данное время появляются сообщения о безопасности применения азатиоприна для лечения АИГ при беременности (A. Hviid et al., 2011; R.H. Westbrook et al., 2012; C. Efe et al., 2011). По результатам исследования этого препарата при других аутоиммунных заболеваниях отмечено некоторое количество сообщений о преждевременных родах, но не выявлено увеличения риска развития врожденных аномалий или спонтанных абортов (B. J. Cleary et al., 2009; M. Ostensen et al., 2013; M.J. Casanova et al., 2013; J.R. Hutson et al., 2013).
J. Cleary et al., 2009; M. Ostensen et al., 2013; M.J. Casanova et al., 2013; J.R. Hutson et al., 2013).
Первичный билиарный цирроз (ПБЦ)
Поскольку ПБЦ в основном проявляется позже обычного детородного возраста и в прошлом женщин с ПБЦ предостерегали от сохранения беременности, количество соответствующих исследований крайне ограничено. Однако недавние научные работы дают хороший прогноз для матери и плода (P.J. Trivedi et al., 2014). Для ПБЦ характерны вспышки болезни после родов (S.K. Goh et al., 2001). В лечении преимущественно применяется УДХК, хотя она является препаратом категории В (K.D. Lindor et al., 2009).
Цирроз печени (ЦП) и портальная гипертензия (ПГ)
Беременность у женщин с ЦП ассоциируется с увеличением частоты преждевременных родов, спонтанных абортов, а также смертности матери и плода (A.A. Shaheen et al., 2009; S.M. Rasheed et al., 2013). Кровотечение из варикозно расширенных вен (КВРВ) является наиболее частым и угрожающим осложнением ПГ во время беременности; риск развития подобных состояний увеличивается в ІІ триместре и во время родов вследствие увеличения внутрисосудистого объема крови, сдавливания сосудов маткой и повторения приемов Вальсальвы (S. M. Rasheed et al., 2013). До 30% беременных с ЦП страдают варикозным расширением вен пищевода во время беременности (M.A. Russell et al., 1998; A. Pajor et al., 1990). Каждый эпизод КВРВ ведет к уровню материнской смертности 20-50% и даже большему риску потери плода (B.S. Sandhu et al., 2003). КВРВ во время беременности лечится подобно КВРВ у небеременных, учитывая острый и угрожающий жизни характер патологического состояния. Лечение фокусируется на эндоскопическом гемостазе и поддерживающем лечении для матери и плода (K. Chaudhuri et al., 2012). Октреотид является препаратом категории B и представляется безопасным методом лечения острых КВРВ в сочетании с антибиотиками. Терапия спасения с помощью трансвенозного внутрипеченочного системного шунтирования и трансплантации печени также описана, но в рутинной практике не используется (F. Lodato et al., 2008; J. Fair et al., 1990).
M. Rasheed et al., 2013). До 30% беременных с ЦП страдают варикозным расширением вен пищевода во время беременности (M.A. Russell et al., 1998; A. Pajor et al., 1990). Каждый эпизод КВРВ ведет к уровню материнской смертности 20-50% и даже большему риску потери плода (B.S. Sandhu et al., 2003). КВРВ во время беременности лечится подобно КВРВ у небеременных, учитывая острый и угрожающий жизни характер патологического состояния. Лечение фокусируется на эндоскопическом гемостазе и поддерживающем лечении для матери и плода (K. Chaudhuri et al., 2012). Октреотид является препаратом категории B и представляется безопасным методом лечения острых КВРВ в сочетании с антибиотиками. Терапия спасения с помощью трансвенозного внутрипеченочного системного шунтирования и трансплантации печени также описана, но в рутинной практике не используется (F. Lodato et al., 2008; J. Fair et al., 1990).
Учитывая риск возникновения КВРВ у беременных, высокий уровень смертности, ассоциированный с этим осложнением, и возможность вмешательства при своевременной диагностике, при скрининговой эндоскопии польза преобладает над сопряженным риском. Оптимальный период для этого – ІІ триместр. Основными методами лечения варикозного расширения вен пищевода является их перевязка и применение β-блокаторов (преимущественно пропранолола), хотя касательно эффективности и безопасности этих препаратов при беременности существует мало информации (G. Ghidirim et al., 2008; G.G. Zeeman et al., 1999; P. Starkel et al., 1998).
Оптимальный период для этого – ІІ триместр. Основными методами лечения варикозного расширения вен пищевода является их перевязка и применение β-блокаторов (преимущественно пропранолола), хотя касательно эффективности и безопасности этих препаратов при беременности существует мало информации (G. Ghidirim et al., 2008; G.G. Zeeman et al., 1999; P. Starkel et al., 1998).
Традиционно у таких пациенток применяются вагинальные роды с укорочением второго периода родов. При необходимости следует рассматривать возможность наложения щипцов или вакуум-экстракции (J.A. Heriot et al., 1996). Существует мнение, что оптимальной тактикой при повышенном риске возникновения КВРВ является КС, применяемое при дистрессе плода, однако оно сопряжено с увеличенным риском развития геморрагических осложнений. На данный момент не существует исследования, сравнивающего преимущества вагинальных родов и КС при ПГ.
Таким образом, клиническая оценка состояния беременных с отклонениями печеночных проб от нормы базируется на тщательном определении фонового заболевания печени или болезни печени, связанной с беременностью. Рассудительное и своевременное лечение, основанное на доказательной базе, обычно приводит к хорошему результату для матери и плода.
Рассудительное и своевременное лечение, основанное на доказательной базе, обычно приводит к хорошему результату для матери и плода.
ACG Clinical Guideline: Liver Disease and Pregnancy. Tran T.T., Ahn J., Reau N.S. / Am J Gastroenterol advance online publication, 2 February 2016.
Перевела с англ. Лариса Стрильчук
- Номер:
- Тематичний номер «Гастроентерологія, гепатологія, колопроктологія» № 3 (41), вересень 2016 р.
26.01.2023
ГастроентерологіяТерапія та сімейна медицинаПоліпи фундальних залоз шлунка: чинники ризику, особливості діагностики, спостереження
29-30 вересня в онлайн-форматі відбулася науково-практична конференція з міжнародною участю «XIV Український гастроентерологічний тиждень», яка висвітлювала сучасний погляд на лікування захворювань шлунково-кишкового тракту. Про чинники розвитку, особливості діагностики та спостереження поліпів фундальних залоз шлунка розповіла науковий співробітник ДУ «Інститут гастроентерології НАМН України» (м. Дніпро), кандидат медичних наук Олена Віталіївна Сімонова….
Про чинники розвитку, особливості діагностики та спостереження поліпів фундальних залоз шлунка розповіла науковий співробітник ДУ «Інститут гастроентерології НАМН України» (м. Дніпро), кандидат медичних наук Олена Віталіївна Сімонова….
23.01.2023
ГастроентерологіяПедіатріяМалюкові кольки: можливості немедикаментозної корекції
Функціональні розлади шлунково-кишкового тракту (ШКТ) у немовлят та дітей раннього віку є вкрай поширеною проблемою. Одним з таких розладів є кольки у немовлят. Вони підвищують рівень стресу в сім’ї, погіршують якість життя як батьків, так і дитини. Під дитячими кольками розуміють тривалі періоди плачу, що повторюються, занепокоєння або дратівливість у немовлят до 5 місяців. Патофізіологія дитячих кольок не до кінця зрозуміла. У цій статті ми розглянемо питання діагностики й лікування, наведемо алгоритми дій для лікарів-педіатрів і сімейних лікарів. …
…
23.01.2023
ГастроентерологіяСпільний симпозіум AGA-PancreasFest з екзокринної недостатності підшлункової залози
У пацієнтів із патологією підшлункової залози (ПЗ) часто розвивається екзокринна недостатність ПЗ (ЕНПЗ), яка може обтяжувати перебіг захворювання. Однак серед хворих спостерігається значна мінливість симптомів, наслідків, механізмів компенсації та клінічної динаміки ЕНПЗ. Проблема ускладнюється поганим розумінням та/або недотриманням опублікованих рекомендацій щодо лікування. Крім того, відсутні методи індивідуальної цілісної оцінки потреб у харчуванні, а вибір дози і часу прийому ферментного препарату залишаються неоптимальними. Разом ці проблеми можуть призвести до погіршення забезпечення нутрієнтами, зниження якості життя, а в деяких випадках і до підвищення показників смерті.
…
21.01.2023
ГастроентерологіяВійна та проблема антибіотикорезистентності: комплексні заходи боротьби
Сьогодні антибіотикорезистентність (АБР) зростає до загрозливо високих рівнів у всьому світі. Така поширеність пов’язана з появою нових механізмів стійкості мікроорганізмів до антибактеріальних засобів, які створюють перешкоди для лікування інфекційних захворювань. Ключовою причиною АБР є нераціональне застосування антибактеріальної терапії. В рамках V Міжнародного конгресу Antibiotic resistance STOP, який відбувся під час Всесвітнього тижня поінформованості про антибіотики, провідні світові та вітчизняні експерти обговорили ключові питання боротьби з АБР….
Печень и беременность | Интернет-издание «Новости медицины и фармации»
Холестаз беременных
Заболевание связано с недостаточной экскрецией желчных кислот из печени (внутрипеченочный холестаз) в связи с повышенным содержанием женских половых гормонов (эстрогенов), возможно, на почве генетически обусловленного дефекта их метаболизма. Причиной внутрипеченочного холестаза беременных может быть дефект гена MDR3, ответственного за перенос фосфолипидов в желчные ходы [17]. Заболевание возникает у 0,1–2 % беременных, обычно в III триместре и реже во II триместре [10].
Причиной внутрипеченочного холестаза беременных может быть дефект гена MDR3, ответственного за перенос фосфолипидов в желчные ходы [17]. Заболевание возникает у 0,1–2 % беременных, обычно в III триместре и реже во II триместре [10].
В печени отмечается очаговый холестаз с желчными тромбами в расширенных капиллярах и отложение желчного пигмента в соседних печеночных клетках при отсутствии признаков воспаления и некроза, сохранности структуры долек и портальных полей [13, 27].
Клинические проявления характеризуются выраженным кожным зудом, желтушностью кожных покровов и склер, обесцвеченным калом, темной мочой. Возможны тошнота, рвота, незначительные болевые ощущения в правом подреберье. Могут определяться эритема ладоней, на коже сосудистые звездочки, следы расчесов. Печень и селезенка не увеличены.
Лабораторные исследования выявляют гипербилирубинемию, в основном за счет прямого билирубина, повышение в крови содержания желчных кислот, холестерина, фосфолипидов, триглицеридов, активности экскреторных печеночных ферментов (щелочной фосфатазы, гамма-глутамилтрансферазы, 5-нуклеотидазы) при нормальных значениях трансаминаз (АЛТ, АСТ). Возможны снижение содержания протромбина в крови за счет нарушения всасывания витамина К на почве нарушения резорбции жира, стеаторея [7, 25].
Возможны снижение содержания протромбина в крови за счет нарушения всасывания витамина К на почве нарушения резорбции жира, стеаторея [7, 25].
Лечение. Следует отдавать предпочтение препаратам урсодеоксихолевой кислоты (урсофальк, урсохол и др.) из расчета 10–15 мг/кг массы тела в сутки, что оказывает положительный эффект путем угнетения выработки организмом и улучшения выведения токсичных желчных кислот [19]. Для уменьшения зуда может использоваться холестирамин, который связывает желчные кислоты в пищеварительном канале и таким образом способствует уменьшению их накопления в организме [15, 20], в III триместре гептрал [16].
В связи с нарушением всасывания жирорастворимых витаминов (А, D, Е, К) показано их использование преимущественно парентерально.
Прогноз для матерей благоприятный. У большинства беременных заболевание протекает доброкачественно и не требует прерывания беременности [18, 23]. После родов в течение 1–2 недель наблюдается регрессия симптомов. Хотя возможны синдром задержки развития плода, выкидыши, преждевременные роды (до 30 %), послеродовые кровотечения, плацентарная недостаточность и даже перинатальная смертность (11–13 %). В послеродовом периоде возрастает риск холелитиаза. При последующих беременностях внутрипеченочный холестаз может рецидивировать.
В послеродовом периоде возрастает риск холелитиаза. При последующих беременностях внутрипеченочный холестаз может рецидивировать.
Преэклампсия
Поражение печени при тяжелой преэклампсии связано со спазмом артерий на почве их повышенной чувствительности к эндогенным вазопрессорам и катехоламинам. В результате повреждения эндотелия сосудов происходит отложение тромбоцитов и фибрина с развитием ишемии, которая может вести к некрозу и кровоизлияниям.
Наряду с артериальной гипертензией, отеками и протеинурией, свойственными преэклампсии, отмечаются симптомы, связанные с вовлечением в процесс печени. В их числе болезненность в правом подреберье, желтушность кожных покровов и склер (40 %), гипербилирубинемия, увеличе- ние активности сывороточных трансаминаз, появление желчных пигментов в моче. Таким образом, у ряда беременных преэклампсия может переходить в HELLP-синдром.
Присоединение судорог свидетельствует о трансформации преэклампсии в эклампсию.
HELLP-синдром
Является вариантом тяжелого течения преэклампсии. Термин складывается из первых букв обозначения основных клинических проявлений: гемолиза (H — hemolisis), повышения активности печеночных ферментов в крови (EL — elevated liver enzymes), снижения количества в ней тромбоцитов (LP — low platelets). Он предложен в 1982 году J. Weinstein [1]. Развивается в III триместре (обычно на 35-й неделе) у 0,2–0,6 % беременных с тяжелым течением эклампсии, чаще у женщин белой и китайской расы, в основном у повторнородящих.
Термин складывается из первых букв обозначения основных клинических проявлений: гемолиза (H — hemolisis), повышения активности печеночных ферментов в крови (EL — elevated liver enzymes), снижения количества в ней тромбоцитов (LP — low platelets). Он предложен в 1982 году J. Weinstein [1]. Развивается в III триместре (обычно на 35-й неделе) у 0,2–0,6 % беременных с тяжелым течением эклампсии, чаще у женщин белой и китайской расы, в основном у повторнородящих.
Предполагают аутоиммунный механизм повреждения эндотелия со сгущением крови за счет увеличения агрегации тромбоцитов с вовлечением в этот процесс волокон коллагена, фибрина, системы комплемента, с образованием микротромбов с последующим фибринолизом. Разрушение тромбоцитов приводит к нарушению тромбоксан-простациклиновой системы с формированием мультисистемной дисфункции по аутоиммунному типу с ДВС-синдромом. Возможно участие в формировании тромбоцитопении снижения содержания в крови тромбопоэтина. В печени развивается преимущественно перипортальный и в меньшей степени очаговый паренхиматозный некроз с наличием микротромбов и отложением фибрина в синусоидах.
Клинические проявления включают головную боль, тошноту, рвоту (возможно, кровавую), боль в эпигастрии и правом подреберье, желтушное окрашивание склер и кожных покровов (редко), наличие кровоизлияний в местах инъекций. Отмечается увеличение печени. При прогрессировании патологии возможны судороги и кома.
Лабораторные исследования выявляют в крови выраженную тромбоцитопению, признаки микроангиопатической гемолитической анемии (зубчатые, сморщенные, маленькие, неправильной формы эритроциты, шистоциты, полихромозия, тени клеток в результате распада эритроцитов с утратой гемоглобина), гипербилирубинемию, снижение содержания фибриногена, протромбина, антитромбина, выраженное увеличение активности трансаминаз, лактатдегидрогеназы, в моче белок [14].
Заслуживает внимания положительный Д-димер-тест, который свидетельствует об активном лизисе фибрина вследствие увеличения продукции тромбина в ответ на повреждение тканей [5].
КТ печени выявляет участки пониженной плотности, асцит.
Дифференциальную диагностику следует проводить с тяжелой формой преэклампсии, острой жировой печенью беременных, тромбоцитопенической пурпурой, акушерским сепсисом, гемолитико-уремическим синдромом. При HELLP-синдроме в отличие от острой жировой печени беременных КТ не выявляет признаки жировой инфильтрации печени.
Лечение при тяжелом прогрессирующем течении HELLP-синдрома предусматривает необходимость экстренного родоразрешения, которое может быть проведено через естественные родовые пути при подготовленной к этому шейке матки, а при неподготовленных родовых путях — путем кесарева сечения.
На фоне среднетяжелого гестоза с наличием HELLP-синдрома без осложнений возможна выжидательная тактика с пролонгацией беременности до естественного родоразрешения [1].
Показаны плазмаферез с замещением свежезамороженной донорской плазмой, трансфузии тромбоцитарной массы (при снижении содержания тромбоцитов в крови менее 100•109/л), введение антитромбина, глюкокортикоидных препаратов.
В числе возможных осложнений при HELLP-синдроме ДВС-синдром, отслойка плаценты, острая почечная недостаточность, отек легких, субкапсулярные гематомы вследствие сливных некрозов печени и при этом разрывы печени с образованием гемоперитонеума [26].
Подкапсулярные гематомы выявляются на КТ и УЗИ в виде очаговых изменений. Разрывы печени манифестируются острой болью в правом подреберье, рвотой, коллапсом, анемией, наличием местных перитонеальных симптомов.
При этом в числе возможных пособий после кесарева сечения — дренирование гематомы, прошивание поврежденного участка печени, наложение местных гемостатических средств, перевязка печеночной артерии или ее эмболизация в процессе ангиографии, удаление доли печени.
Прогноз. Материнская смертность при HELLP-синдроме составляет 1,5–5 %, перинатальная — 10–60 % [2]. Проявления этого синдрома могут достигать максимума в течение 24–48 часов после родов. При благоприятном исходе они довольно быстро регрессируют. Риск рецидива HELLP-синдрома при последующих беременностях невелик (до 4 %).
Вирусные гепатиты
У носительниц HAV, HCV, HEV и HDV увеличен риск прерывания беременности, вероятность заражения плода низка (вирусы не проникают через плаценту). Тем не менее возможность заражения плода HCV достаточно высока у ВИЧ-инфицированных беременных и у беременных, имеющих высокий титр HCV в крови (> 2 млн копий в 1 мл) [9, 15]. При грудном вскармливании заражения детей не происходит [24].
При вирусном гепатите С высок риск перинатальной смертности, а при вирусном гепатите Е в связи с более тяжелым его течением у беременных высоки летальность (до 20 %) и риск ранней детской смертности [1]. К счастью, вирусный гепатит Е в основном встречается в жарких странах.
При вирусном гепатите B высока вероятность заражения плода соответствующими вирусами. Инфицирование происходит в 15 % внутриутробно и в 90 % в процессе родов, если мать HBeAg- или HBV DNA-позитивная. Грудное вскармливание детей, родившихся от таких матерей, не противопоказано, так как HBV не передается с молоком матери. Тем не менее инфицирование возможно при наличии трещин сосков у носительниц HBV и HCV. У беременных с HВV-инфекцией нередко наблюдаются выкидыши, преждевременные роды, мертворождения, осложнения в родах (несвоевременное отхождение околоплодных вод и слабость родовой деятельности). После этого возможно развитие острой печеночной недостаточности, обусловливающей высокую материнскую смертность. Увеличивается вероятность хронизации процесса. Недоношенные дети, родившиеся от матерей, больных острым вирусным гепатитом В, погибают в 2 раза чаще, чем доношенные.
Тем не менее инфицирование возможно при наличии трещин сосков у носительниц HBV и HCV. У беременных с HВV-инфекцией нередко наблюдаются выкидыши, преждевременные роды, мертворождения, осложнения в родах (несвоевременное отхождение околоплодных вод и слабость родовой деятельности). После этого возможно развитие острой печеночной недостаточности, обусловливающей высокую материнскую смертность. Увеличивается вероятность хронизации процесса. Недоношенные дети, родившиеся от матерей, больных острым вирусным гепатитом В, погибают в 2 раза чаще, чем доношенные.
Прерывание беременности при вирусных гепатитах ведет к утяжелению их течения. Поэтому главное при вирусных гепатитах — проведение мероприятий, направленных на предупреждение прерывания беременности.
Детям, рожденным от HBSAg-положительной матери, показано с целью пассивной иммунизации введение иммуноглобулина против гепатита B (гипериммунного гамма-глобулина) из расчета 0,06 мл/кг массы. Параллельно следует проводить вакцинацию против гепатита B [4] из расчета 10 мкг HBSAg (0,5 мл) внутримышечно в переднебоковую поверхность бедра в первый день после родов, а затем дважды с интервалом соответственно 1 и 6 месяцев. Вакцинация против HBV защищает и от заражения HDV. Рекомбинантная вакцина против HBV безопасна для беременных и может применяться с целью постконтактной профилактики наряду с пассивной иммунизацией иммуноглобулином против гепатита В в течение 14 дней после контакта (трансфузия HBsAg-позитивной крови, случайный укол иглой после HBsAg-позитивного пациента, попадание HBsAg-позитивного материала в глаз или на поврежденную кожу, заглатывание HBsAg-позитивного материала, половой контакт).
Вакцинация против HBV защищает и от заражения HDV. Рекомбинантная вакцина против HBV безопасна для беременных и может применяться с целью постконтактной профилактики наряду с пассивной иммунизацией иммуноглобулином против гепатита В в течение 14 дней после контакта (трансфузия HBsAg-позитивной крови, случайный укол иглой после HBsAg-позитивного пациента, попадание HBsAg-позитивного материала в глаз или на поврежденную кожу, заглатывание HBsAg-позитивного материала, половой контакт).
У детей, рожденных с анти-HCV, последние определяются до 1,5 года. Но это не значит, что ребенок болен гепатитом С.
Специфическое противовирусное лечение у беременных с активным вирусным гепатитом В и С следует отложить на послеродовой период, так как показанные при этих заболеваниях противовирусные средства обладают тератогенным действием или могут быть причиной уродств.
Женщины — носительницы HBSAg в лечении не нуждаются.
Беременным, контактировавшим с носителями HAV (зараженными в течение 2 недель до появления желтухи), необходимо ввести внутримышечно иммуноглобулин из расчета 0,02 мл/кг не позднее 14-го дня после контакта [3].
Невирусные хронические заболевания печени
При хроническом гепатите наступление беременности в основном возможно при невысокой активности с отсутствием аменореи. Наличие беременности, хотя и редко, может утяжелять течение хронического гепатита. После прерывания беременности возможно обострение хронического гепатита.
Аутоимунный гепатит может оказывать отрицательное влияние на течение и исход беременности (поздний токсикоз, невынашивание, мертворождения, жизненно опасные осложнения во время родов). Частота невынашивания беременности составляет около 30 %. Поэтому аутоиммунный гепатит является относительным противопоказанием для беременности. Однако по желанию больной аутоиммунным гепатитом беременность может быть сохранена [8].
Использование глюкокортикоидных препаратов беременными при аутоиммунном гепатите должно быть продолжено. Иммунодепрессанты противопоказаны.
Цирроз печени препятствует развитию беременности из-за частого наличия при этом аменореи и ановуляции.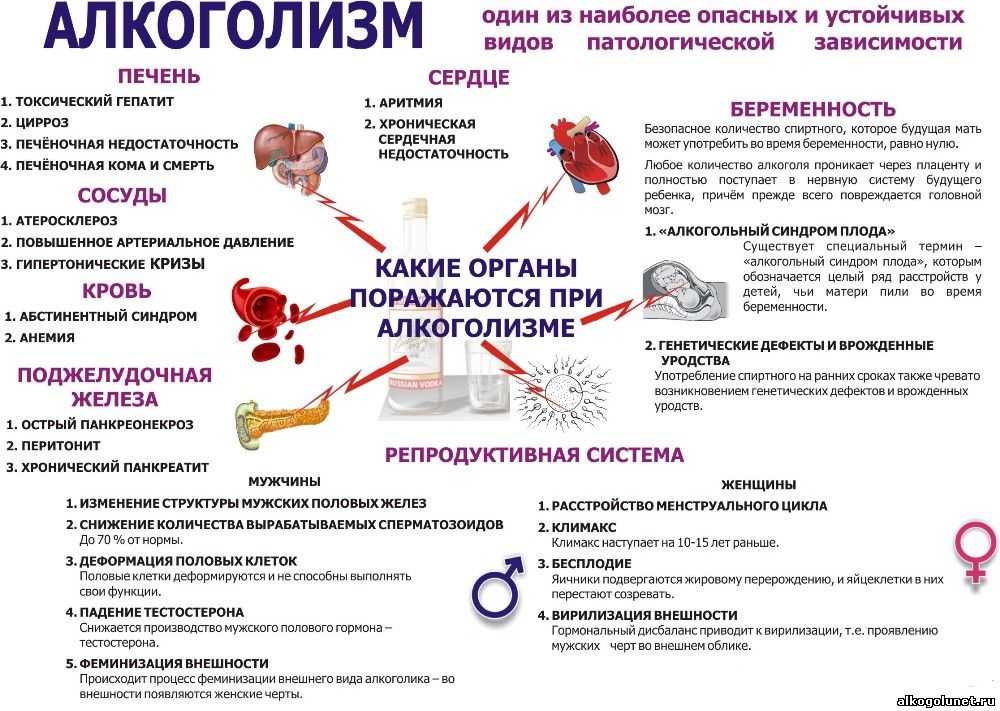 В редких случаях развитие беременности у больных циррозом печени может способствовать активации процесса в печени, маточным кровотечениям в послеродовом периоде из-за нарушения факторов свертывания, кровотечениям из варикозно расширенных вен пищевода, чаще на поздних сроках беременности. Спонтанные аборты у беременных с циррозом печени составляют 15–20 %, чаще в I триместре. Они реже бывают при компенсированном циррозе печени [15]. Снизить риск кровотечения из варикозно расширенных вен пищевода помогает систематическое использование небольших доз пропранолола или проведение больной циррозом печени до решения забеременеть трансъюгулярного интрапеченочного портосистемного шунтирования. Поэтому беременным женщинам с циррозом печени следует предлагать прерывание беременности на ранних стадиях. Допускается вынашивание беременности лишь при настойчивом желании женщины в случаях отсутствия признаков декомпенсации и выраженной портальной гипертензии.
В редких случаях развитие беременности у больных циррозом печени может способствовать активации процесса в печени, маточным кровотечениям в послеродовом периоде из-за нарушения факторов свертывания, кровотечениям из варикозно расширенных вен пищевода, чаще на поздних сроках беременности. Спонтанные аборты у беременных с циррозом печени составляют 15–20 %, чаще в I триместре. Они реже бывают при компенсированном циррозе печени [15]. Снизить риск кровотечения из варикозно расширенных вен пищевода помогает систематическое использование небольших доз пропранолола или проведение больной циррозом печени до решения забеременеть трансъюгулярного интрапеченочного портосистемного шунтирования. Поэтому беременным женщинам с циррозом печени следует предлагать прерывание беременности на ранних стадиях. Допускается вынашивание беременности лишь при настойчивом желании женщины в случаях отсутствия признаков декомпенсации и выраженной портальной гипертензии.
При первичном билиарном циррозе печени беременность и роды чаще протекают относительно гладко. Хотя возможны усиление зуда, ухудшение функционального состояния печени, спонтанные аборты и мертворождения. Возможно использование во время беременности урсодеоксихолевой кислоты [22].
Хотя возможны усиление зуда, ухудшение функционального состояния печени, спонтанные аборты и мертворождения. Возможно использование во время беременности урсодеоксихолевой кислоты [22].
При алкогольной болезни печени женщины часто страдают бесплодием. В редких случаях наступления беременности при продолжении употребления алкоголя высок риск аномалий развития плода, физического и умственного недоразвития детей.
При болезни Вильсона — Коновалова (гепатоцеребральной дистрофии) беременность развивается редко из-за нарушения овуляции и бесплодия. Наступлению беременности может способствовать использование Д-пеницилламина (ДПА), связывающего избыток свободной меди в крови. Во время беременности лечение ДПА необходимо продолжать. При этом следует иметь в виду, что содержание церулоплазмина в крови в течение беременности может увеличиваться. Поэтому на протяжении последних 6 недель беременности доза ДПА может быть уменьшена [2]. При этом у большинства больных заболевание не оказывает существенного влияния на течение беременности и роды. Беременность на фоне болезни Вильсона — Коновалова обычно заканчивается благополучно. Использование ДПА не представляет большого риска для плода [28]. Тем не менее в отдельных случаях возможно невынашивание беременности (выкидыши, преждевременные роды). Альтернативным является использование менее токсичного, чем ДПА, сульфата цинка, который тормозит абсорбцию меди в кишечнике. Беременность противопоказана в неврологической стадии болезни Вильсона — Коновалова и при тяжелом поражении печени (активный гепатит, цирроз) или почек.
Беременность на фоне болезни Вильсона — Коновалова обычно заканчивается благополучно. Использование ДПА не представляет большого риска для плода [28]. Тем не менее в отдельных случаях возможно невынашивание беременности (выкидыши, преждевременные роды). Альтернативным является использование менее токсичного, чем ДПА, сульфата цинка, который тормозит абсорбцию меди в кишечнике. Беременность противопоказана в неврологической стадии болезни Вильсона — Коновалова и при тяжелом поражении печени (активный гепатит, цирроз) или почек.
При грудном вскармливании ДПА рекомендуется отменять.
Наличие печеночного блока (тромбоз воротной вены) является абсолютным показанием для прерывания беременности.
Доброкачественные гипербилирубинемии не представляют опасности для беременных и не являются противопоказанием для сохранения беременности, так как прогноз для матери и ребенка благоприятен.
При синдроме Жильбера допустимо использование небольших доз фенобарбитала, способствующего синтезу ферментов, осуществляющих конъюгацию билирубина.
Развитие синдрома Бадда — Киари в 20 % случаев ассоциировано с беременностью. Материнская смертность при этом достигает 70 %.
Гемангиомы печени в процессе беременности могут увеличиваться и в редких случаях разрываться. При этом необходимо немедленное хирургическое вмешательство.
Сведения о возможностях использования некоторых лекарственных средств для лечения заболеваний печени у беременных
При беременности противопоказаны бициклол, тиотриазолин, рибавирин, гептрал в I и II триместре.
Не доказана безопасность ламивудина, пегилированных интерферонов, глутаргина, берлитиона, легалона, гепабене.
Нет сведений о противопоказаниях к использованию при беременности гепасола, эрбисола, орнитина, антраля, аминоплазмаля, протефлазида.
Могут использоваться при беременности с учетом индивидуальной переносимости препараты урсодеоксихолевой кислоты, эссенциальных фосфолипидов, хофитол, гепадиф.
Заболевания печени при беременности | ААФП
КРИСТИН М. ХАНТ, доктор медицины, и АЛА И. ШАРАРА, доктор медицины.
ХАНТ, доктор медицины, и АЛА И. ШАРАРА, доктор медицины.
Семейный врач. 1999 г.;59(4):829-836
Острый вирусный гепатит является наиболее частой причиной желтухи беременных. Течение острого гепатита не зависит от беременности, за исключением пациентов с гепатитом Е и диссеминированной инфекцией простого герпеса, у которых значительно повышается материнская и внутриутробная смертность. Инфекции хронического гепатита В или С могут передаваться новорожденным; тем не менее, передача вируса гепатита В эффективно предотвращается перинатальной вакцинацией против гепатита В и профилактикой гепатита В иммуноглобулином. Желчнокаменная болезнь встречается у 6% беременных; осложнения можно безопасно лечить хирургическим путем. Женщины с хроническим заболеванием печени или циррозом имеют более высокий риск потери плода во время беременности. Преэклампсия связана с HELLP-синдромом (гемолиз, повышенный уровень печеночных ферментов и низкий уровень тромбоцитов), острым жировым гепатозом беременных, а также инфарктом и разрывом печени. Эти редкие заболевания приводят к увеличению материнской и внутриутробной смертности. Лечение включает быстрое родоразрешение, после чего болезнь печени быстро исчезает. Терапию пеницилламином, триентином, преднизолоном или азатиоприном можно безопасно продолжать во время беременности.
Эти редкие заболевания приводят к увеличению материнской и внутриутробной смертности. Лечение включает быстрое родоразрешение, после чего болезнь печени быстро исчезает. Терапию пеницилламином, триентином, преднизолоном или азатиоприном можно безопасно продолжать во время беременности.
Изолированное заболевание печени редко возникает во время беременности. Существует ряд ассоциаций между дисфункцией печени и беременностью. В этом обзоре эти взаимосвязи обсуждаются в контексте акушерского ведения.
Печень выполняет множество функций: биотрансформацию нерастворимых соединений (например, лекарств, токсинов, билирубина), метаболизм и выведение холестерина и билирубина, выработку белков плазмы (например, альбумина, факторов свертывания крови, альфа- и бета- глобулины, трансферрин, гаптоглобин), метаболизм аминокислот, углеводов и липидов.
Не существует единого функционального теста для количественной оценки заболевания печени. Обозначение «тесты функции печени» описывает набор лабораторных тестов, определяющих отдельные аспекты функции печени. 1 Повреждение или некроз клеток печени оценивают путем определения уровней аспартатаминотрансферазы (АСТ) и аланинаминотрансферазы (АЛТ), а синтетическую функцию печени (угнетенную при циррозе или тяжелом остром заболевании печени) определяют путем определения уровня альбумина и протромбинового времени. Холестаз и обструкцию желчевыводящих путей оценивают путем измерения уровней щелочной фосфатазы, билирубина, 5′-нуклеотидазы или гамма-глутамилтранспептидазы 1 (Рисунок 1) . При нормальной беременности уровни щелочной фосфатазы могут быть повышены в три-четыре раза, вторично по отношению к уровням щелочной фосфатазы в плаценте. 2–5
Обозначение «тесты функции печени» описывает набор лабораторных тестов, определяющих отдельные аспекты функции печени. 1 Повреждение или некроз клеток печени оценивают путем определения уровней аспартатаминотрансферазы (АСТ) и аланинаминотрансферазы (АЛТ), а синтетическую функцию печени (угнетенную при циррозе или тяжелом остром заболевании печени) определяют путем определения уровня альбумина и протромбинового времени. Холестаз и обструкцию желчевыводящих путей оценивают путем измерения уровней щелочной фосфатазы, билирубина, 5′-нуклеотидазы или гамма-глутамилтранспептидазы 1 (Рисунок 1) . При нормальной беременности уровни щелочной фосфатазы могут быть повышены в три-четыре раза, вторично по отношению к уровням щелочной фосфатазы в плаценте. 2–5
Повышение уровня АЛТ во время беременности можно оценить с помощью диагностического алгоритма (рис. 2) . Повышенный уровень АЛТ часто является результатом вирусного гепатита, который легко диагностируется с помощью серологических тестов. Другими возможными причинами легкого или умеренного повышения АЛТ являются лекарственная гепатотоксичность, гиперемезис беременных, желчнокаменная болезнь, HELLP-синдром (гемолиз, повышение активности печеночных ферментов и низкий уровень тромбоцитов) или острая жировая дистрофия печени беременных.
Другими возможными причинами легкого или умеренного повышения АЛТ являются лекарственная гепатотоксичность, гиперемезис беременных, желчнокаменная болезнь, HELLP-синдром (гемолиз, повышение активности печеночных ферментов и низкий уровень тромбоцитов) или острая жировая дистрофия печени беременных.
Беременность и гепатит
ОСТРЫЙ ВИРУСНЫЙ ГЕПАТИТ
Вирусный гепатит является наиболее частой причиной желтухи при беременности. 4 Беременность не влияет на течение большинства вирусных гепатитов (например, гепатитов A, B, C и D). 6,7 Однако более тяжелое течение вирусного гепатита при беременности отмечено у пациенток с гепатитом Е и диссеминированной инфекцией, вызванной вирусом простого герпеса (ВПГ). 2,6,8–11
Гепатит Е – передающийся через воду вирус, передающийся фекально-оральным путем. Заражение чаще всего происходит в развивающихся странах после наводнения. Беременные женщины с инфекцией гепатитом Е демонстрируют заметно повышенный уровень смертности (от 10 до 20 процентов). 6,8,9
6,8,9
Диссеминированная ВПГ-инфекция связана с продромальным системным заболеванием, везикулярной кожной сыпью и лейкопенией. 10,11 Материнская и внутриутробная смертность без лечения достигает 50 процентов. Ацикловир (зовиракс) эффективно лечит раннюю диссеминированную инфекцию HSV. 11
ВИРУС ГЕПАТИТА В
В Соединенных Штатах ежегодно рожают 15 000 беременных женщин с положительной реакцией на поверхностный антиген гепатита В (HBsAg). 6 В настоящее время проводится всеобщий скрининг беременных на HBsAg для снижения перинатальной передачи вируса гепатита В. 3 Риск передачи вируса гепатита В плоду пропорционален ДНК вируса гепатита В матери, что отражается в статусе антигена гепатита В (HBeAg) и антител (HBeAb). 3 Риск вертикальной передачи вируса гепатита В составляет 10 процентов у матерей с отрицательным HBeAg и положительным HBeAb и 90 процентов у матерей с положительным HBeAg. 3,6 Риск хронического инфицирования вирусом гепатита В у новорожденного, не получающего иммунопрофилактику и вакцинацию против вируса гепатита В, составляет 40 процентов. 3
3
Младенцы от HBsAg-положительных матерей должны получать иммуноглобулиновую иммунопрофилактику гепатита В при рождении и вакцину против гепатита В через неделю, месяц и шесть месяцев после рождения. 3,6 Этот режим снижает частоту вертикальной передачи вируса гепатита В до 3 процентов. 6
В случаях острой инфекции, вызванной вирусом гепатита В, осложняющей беременность, распространенность неонатальной инфекции зависит от срока внутриутробного инфицирования матери. 12 Вирус гепатита В у новорожденных встречается редко, если инфицирование матери происходит в первом триместре. Инфекция встречается у 6% новорожденных женщин, инфицированных во втором триместре, у 67% инфицированных в третьем триместре и практически у всех инфицированных в ближайшем послеродовом периоде. 12 Новорожденные от матерей с острой инфекцией, вызванной вирусом гепатита В, должны получать иммунопрофилактику и вакцинацию, как указано выше.
ВИРУС ГЕПАТИТА С
Хроническая инфекция вируса гепатита С поражает 1,4 процента населения США. 13 Заболеваемость вирусом гепатита С растет наиболее быстро среди лиц в возрасте от 20 до 45 лет. Поэтому все большее число пациентов с вирусной инфекцией гепатита С запрашивают информацию о вертикальной передаче вируса во время беременности. 13
Пациенты с факторами риска заражения вирусом гепатита С, такими как внутривенное употребление наркотиков или другие парентеральные воздействия, должны пройти скрининг на вирус гепатита С до беременности с помощью анализов на антитела к вирусу гепатита С второго или третьего поколения для подтверждения контакта к вирусу. 12 Женщинам с документально подтвержденной инфекцией вируса гепатита С, которые планируют беременность, следует рекомендовать пройти тестирование на вирус иммунодефицита человека (ВИЧ) и повторные количественные измерения РНК вируса гепатита С для определения вероятного риска вертикальной передачи вируса гепатита С.
Были отмечены заметные колебания скорости вертикальной передачи инфекции, вызванной вирусом гепатита С, в диапазоне от нуля до 36 процентов. 14 Вертикальная передача убедительно подтверждается обнаружением идентичных подтипов вируса гепатита С у матерей и младенцев, инфицированных вирусом гепатита С. 14 У ВИЧ-отрицательных матерей, инфицированных вирусом гепатита С, у которых в анамнезе не было активного внутривенного употребления наркотиков или трансфузионного воздействия, риск вертикальной передачи вируса гепатита С составляет от нуля до 18 процентов. 14 Перинатальная передача вируса гепатита С наиболее высока у пациентов с титрами РНК вируса гепатита С выше 1 миллиона копий на мл; матери, у которых не было РНК вируса гепатита С, не передавали инфекцию вирусом гепатита С своим новорожденным. 14
У ВИЧ-отрицательных пациенток с продолжающимся внутривенным злоупотреблением наркотиками (или переливанием крови) во время беременности сообщалось о 23-процентном уровне вертикальной передачи вируса гепатита С. 14 Самый высокий зарегистрированный уровень вертикальной передачи в этой группе наблюдается у детей, рожденных от инфицированных вирусом гепатита С и ВИЧ-положительных матерей, при этом уровень передачи составляет от 6 до 36 процентов. 14
14 Самый высокий зарегистрированный уровень вертикальной передачи в этой группе наблюдается у детей, рожденных от инфицированных вирусом гепатита С и ВИЧ-положительных матерей, при этом уровень передачи составляет от 6 до 36 процентов. 14
Не было доказано, что терапия влияет на неонатальную передачу вируса гепатита С.
Сообщается, что вертикальная передача вируса происходит у двух из трех младенцев от матерей с острой инфекцией вируса гепатита С, что свидетельствует о более высоком риске вертикальной передачи, чем у пациентов с хронической инфекцией, вторичной по отношению к высоким уровням вируса гепатита С РНК, которые возникают при острой инфекции. 14 Терапию интерфероном не следует назначать во время беременности из-за возможного неблагоприятного воздействия на плод. 15
Желчнокаменная болезнь у беременных
Желчнокаменная болезнь отмечается у 6% беременных. 4,16 Вызванные беременностью изменения состава желчи предрасполагают этих пациенток к желчнокаменной болезни. 15,17 Во втором триместре пул желчных солей уменьшается, а уровень холестерина в желчи может повышаться, что приводит к образованию литогенной желчи. 15 Кроме того, во втором триместре опорожнение желчного пузыря замедляется, что увеличивает риск развития желчнокаменной болезни.
15,17 Во втором триместре пул желчных солей уменьшается, а уровень холестерина в желчи может повышаться, что приводит к образованию литогенной желчи. 15 Кроме того, во втором триместре опорожнение желчного пузыря замедляется, что увеличивает риск развития желчнокаменной болезни.
Симптомы желчнокаменной болезни одинаковы у беременных и небеременных. 15 У пациентов с холециститом обычно отмечаются лабораторные отклонения, включая лейкоцитоз и повышение уровня трансаминаз и билирубина от легкой до умеренной степени. Уровень щелочной фосфатазы прогрессивно повышается во время нормальной беременности и бесполезен в диагностике гепатобилиарного заболевания. Ультразвуковое исследование печени наиболее полезно для определения наличия желчнокаменной болезни или сладжа у пациентов с симптомами. 15
Хирургическое лечение (например, лапароскопическая холецистэктомия) желчной колики можно безопасно проводить в первом или втором триместре. 4 По мере увеличения матки операция становится более сложной, и ее следует избегать в третьем триместре. 15
4 По мере увеличения матки операция становится более сложной, и ее следует избегать в третьем триместре. 15
Ретроспективный обзор 17 19 000 беременностей показал, что 11 процентов неотложных хирургических вмешательств были связаны с заболеванием желчевыводящих путей. Холедохолитиаз встречается примерно у 7 процентов пациенток с желтухой во время беременности. 17 Среди пациенток с панкреатитом во время беременности 90 % страдают холедохолитиазом. 17 Желчнокаменный панкреатит вызывает 15-процентную материнскую смертность и 60-процентную смертность плода. Одна группа исследователей 17 сообщила о безопасном проведении эндоскопической ретроградной холангиопанкреатографии и эндоскопической ретроградной сфинктеротомии без осложнений у пяти беременных женщин (во втором и третьем триместрах) с холедохолитиазом с использованием минимальной рентгеноскопии и свинцовых фартуков для защиты живота. Все женщины родили здоровых детей в срок. 17
17
Заболевания печени, характерные для беременных
ВНУТРИПЕЧЕНОЧНЫЙ ХОЛЕСТАЗ БЕРЕМЕННЫХ
Внутрипеченочный холестаз беременных встречается в 0,01 процента беременных в Соединенных Штатах. Обычно он возникает в третьем триместре беременности, хотя сообщалось о нем уже на 13-й неделе беременности. 18–20 Патофизиология внутрипеченочного холестаза беременных остается малоизученной. 19 Только зуд возникает у 80 процентов пациентов; зуд и желтуха развиваются у 20% больных. 20 Лабораторные отклонения включают уровень билирубина менее 5 мг/дл (85,5 мкмоль/л), минимальное повышение или отсутствие повышения уровня трансаминаз, холестерина и триглицеридов и нечастую стеаторею от легкой до умеренной степени. Гистопатология печени выявляет центролобулярный застой желчи. 20 Внутрипеченочный холестаз беременных связан с частотой недоношенности от 12 до 44 процентов, дистрессом плода от 16 до 25 процентов и повышенной перинатальной смертностью (от 1,3 до 3,5 процентов). 3,18
3,18
Описана явная расовая и генетическая предрасположенность к этому заболеванию. Внутрипеченочный холестаз осложняет от 0,01 до 0,02% беременностей в Северной Америке, от 1 до 1,5% беременностей в Швеции и от 5 до 21% беременностей в Чили. 20 Заболевание редко встречается у чернокожих пациентов. 20 Пациентка обычно описывает сильный семейный анамнез холестаза беременных. 20 Родственные исследования выявили изменения в клиренсе бромсульфофталеина после лечения эстрогенами как у мужчин, так и у женщин, родственников женщин, страдающих внутрипеченочным холестазом во время беременности. 19
Для лечения холестаза беременных были опробованы различные лекарства. 19 Парентеральное введение витамина К (фитонадион; Аква-Мефитон) рекомендовано пациентам с длительным холестазом (вторичным по отношению к мальабсорбции этого жирорастворимого витамина). Урсодезоксихолевая кислота (Актигал), назначаемая в дозе 15 мг на кг массы тела в сутки, оказалась наиболее успешной терапией холестаза беременных, поскольку она уменьшает как зуд, так и нарушения функции печени и хорошо переносится как матерью, так и плодом. 21 Безопасность урсодезоксихолевой кислоты была доказана в ходе испытаний при холестатическом заболевании печени у младенцев, детей и взрослых. Исследования на крысах, мышах и кроликах не выявили тератогенности или других негативных эффектов на развивающийся плод. Исследования на людях, изучающие использование урсодезоксихолевой кислоты во время беременности, были неконтролируемыми и ограничены небольшим числом пациентов. Однако у беременных с холестатическим заболеванием печени зуд может привести к тяжелой инвалидизации, и терапия урсодезоксихолевой кислотой обеспечивает безопасное и эффективное облегчение.
21 Безопасность урсодезоксихолевой кислоты была доказана в ходе испытаний при холестатическом заболевании печени у младенцев, детей и взрослых. Исследования на крысах, мышах и кроликах не выявили тератогенности или других негативных эффектов на развивающийся плод. Исследования на людях, изучающие использование урсодезоксихолевой кислоты во время беременности, были неконтролируемыми и ограничены небольшим числом пациентов. Однако у беременных с холестатическим заболеванием печени зуд может привести к тяжелой инвалидизации, и терапия урсодезоксихолевой кислотой обеспечивает безопасное и эффективное облегчение.
Холестирамин (Questran) связывает желчные кислоты и может уменьшать зуд; однако он может усугубить стеаторею и не влияет на функцию печени или прогноз плода. 19 Не было показано, что фенобарбитал уменьшает зуд или изменяет печеночные пробы и может вызывать угнетение дыхания новорожденных. 19
Пациентки с холестазом во время беременности должны находиться под тщательным наблюдением за плодом при родах. 3,20 Симптомы холестаза обычно исчезают в течение двух дней после родов. Повышенный уровень билирубина в сыворотке крови и уровень щелочной фосфатазы возвращаются к норме через четыре-шесть недель после родов. 3 Холестаз беременных рецидивирует в 60–70% случаев последующих беременностей. 3
3,20 Симптомы холестаза обычно исчезают в течение двух дней после родов. Повышенный уровень билирубина в сыворотке крови и уровень щелочной фосфатазы возвращаются к норме через четыре-шесть недель после родов. 3 Холестаз беременных рецидивирует в 60–70% случаев последующих беременностей. 3
ПРЕЭКЛАМПИЯ
Печеночная дисфункция при преэклампсии известна давно. 22 Совсем недавно эта дисфункция была связана с другими проявлениями HELLP-синдрома. Этот синдром может осложнять течение у 3—10% больных преэклампсией и отмечается у 0,1% всех беременностей. 23,24 Патофизиология HELLP-синдрома напоминает преэклампсию с повреждением микрососудов, активацией тромбоцитов и спазмом сосудов. Биопсия печени выявляет перипортальное кровоизлияние и отложение фибрина. 25 Последние данные свидетельствуют о том, что нарушение метаболизма оксида азота может способствовать преэклампсии и HELLP-синдрому. 26,27
Заметные нарушения функции печени при HELLP-синдроме включают гемолиз (с повышенным уровнем билирубина и уровнем лактатдегидрогеназы более 600 МЕ/л), умеренно повышенный уровень трансаминаз (уровень АСТ и АЛТ от 200 до 700 МЕ/л) и количество тромбоцитов менее 100 000 на мл (100 × 10 9 на л). 2,3 Пациенты обычно обращаются с болью и недомоганием в правом подреберье. 2,3 Шестьдесят процентов пациентов имеют значительное увеличение массы тела или отеки; У 50 процентов есть тошнота или рвота. 3 Корреляции между степенью артериальной гипертензии, отклонениями от нормы функциональных тестов печени или результатами биопсии печени не отмечено. 25
2,3 Пациенты обычно обращаются с болью и недомоганием в правом подреберье. 2,3 Шестьдесят процентов пациентов имеют значительное увеличение массы тела или отеки; У 50 процентов есть тошнота или рвота. 3 Корреляции между степенью артериальной гипертензии, отклонениями от нормы функциональных тестов печени или результатами биопсии печени не отмечено. 25
Осложнения синдрома HELLP для матери и плода значительны. Материнская смертность составляет 2 процента, перинатальная смертность — 33 процента. 24 Среди печеночных последствий 2-процентная частота разрыва гематомы печени (с частой сопутствующей смертностью) и 4-38-процентная частота диссеминированного внутрисосудистого свертывания крови. 3
Наиболее эффективным методом лечения синдрома HELLP является быстрое родоразрешение. 2,3 Послеродовые кортикостероиды доказали свою эффективность в улучшении числа тромбоцитов у матери, уровней АЛТ и артериального давления. 28 Терапия, которая не доказала свою эффективность, включает плазмаферез, 29 антитромботические средства и иммуносупрессию. 3
28 Терапия, которая не доказала свою эффективность, включает плазмаферез, 29 антитромботические средства и иммуносупрессию. 3
После родов пик лабораторных отклонений приходится на первые 1-2 дня после родов и нормализуется в течение 3-11 дней. Сообщается, что риск рецидива синдрома HELLP при последующих беременностях составляет 3,4 процента. 24
ОСТРЫЙ ЖИР ПЕЧЕНИ БЕРЕМЕННЫХ
Острый жировой гепатоз беременных чаще всего осложняет третий триместр и обычно связан с преэклампсией (от 50 до 100 процентов). 2,3 Острая жировая дистрофия печени у беременных встречается редко (с частотой 1 случай на 13 000) и представляет собой опасное для жизни состояние, при котором материнская смертность составляет 18 %, а смертность плода — 23 %. 30
Симптомы, связанные с острой жировой дистрофией печени у беременных, включают анорексию, тошноту, рвоту, боль в животе, желтуху, головную боль и нарушения центральной нервной системы. 3,30 Гистопатология печени выявляет перицентральный микровезикулярный жир с минимальным воспалением или некрозом. Биопсия печени не показана для диагностики. 31 Лабораторные отклонения при острой жировой дистрофии печени у беременных включают умеренное повышение уровня трансаминаз (АСТ и АЛТ менее 1000 МЕ/л), удлинение протромбинового времени и частичного тромбопластинового времени, снижение фибриногена, почечную недостаточность, глубокую гипогликемию и уровень билирубина от 1 до 10 мг на дл (от 17,1 до 171,0 мкмоль на л).
3,30 Гистопатология печени выявляет перицентральный микровезикулярный жир с минимальным воспалением или некрозом. Биопсия печени не показана для диагностики. 31 Лабораторные отклонения при острой жировой дистрофии печени у беременных включают умеренное повышение уровня трансаминаз (АСТ и АЛТ менее 1000 МЕ/л), удлинение протромбинового времени и частичного тромбопластинового времени, снижение фибриногена, почечную недостаточность, глубокую гипогликемию и уровень билирубина от 1 до 10 мг на дл (от 17,1 до 171,0 мкмоль на л).
У некоторых детей матерей с острой жировой дистрофией печени во время беременности отмечался гомозиготный дефицит длинноцепочечной 3-гидроксиацил-КоА-дегидрогеназы, что приводило к тяжелым метаболическим и неврологическим последствиям для младенцев. 32,33 У их матерей обнаружен гетерозиготный дефицит длинноцепочечной 3-гидроксиацил-КоА-дегидрогеназы, что способствует развитию острой жировой дистрофии печени у беременных. Такие дефекты в окислении жирных кислот первоначально предполагаются повышением уровня органических кислот в моче и уровнями карнитина и ацилкарнитина в плазме, обнаруживаемым после ночного голодания. 32 У матерей с гетерозиготным дефицитом длинноцепочечной 3-гидроксиацил-КоА-дегидрогеназы сообщалось о рецидивирующей острой жировой дистрофии печени во время беременности. 31,32,34
Такие дефекты в окислении жирных кислот первоначально предполагаются повышением уровня органических кислот в моче и уровнями карнитина и ацилкарнитина в плазме, обнаруживаемым после ночного голодания. 32 У матерей с гетерозиготным дефицитом длинноцепочечной 3-гидроксиацил-КоА-дегидрогеназы сообщалось о рецидивирующей острой жировой дистрофии печени во время беременности. 31,32,34
Лечение острого жирового гепатоза беременных заключается в оперативном родоразрешении и интенсивной терапии. Пациенты обычно выздоравливают сразу после родов, и при отсутствии дефицита длинноцепочечной 3-гидроксиацил-КоА-дегидрогеназы прогноз при беременности после острого жирового гепатоза беременных благоприятный.
РАЗРЫВ ПЕЧЕНИ И ИНФАРКТ
Разрыв печени и инфаркт, чрезвычайно редкие осложнения преэклампсии печени, обычно возникают в третьем триместре. 4 Частота разрыва печени варьирует от одной на 40 000 до одной на 250 000 беременностей 35 ; инфаркт печени встречается еще реже. Пожилые повторнобеременные матери с преэклампсией (от 75 до 85 процентов) подвергаются более высокому риску. Реже разрыв печени осложняет рост аденомы печени или других образований во время беременности. 3 Разрыв печени чаще всего поражает правую долю. 4 Считается, что это континуум преэклампсии, при котором участки сливающихся кровоизлияний приводят к истончению капсулы и внутрибрюшинному кровоизлиянию. 4 В отчетах о клинических случаях задокументированы многочисленные псевдоаневризмы в области кровоизлияния, что повышает вероятность васкулопатии, способствующей этому редкому заболеванию. 35
Пожилые повторнобеременные матери с преэклампсией (от 75 до 85 процентов) подвергаются более высокому риску. Реже разрыв печени осложняет рост аденомы печени или других образований во время беременности. 3 Разрыв печени чаще всего поражает правую долю. 4 Считается, что это континуум преэклампсии, при котором участки сливающихся кровоизлияний приводят к истончению капсулы и внутрибрюшинному кровоизлиянию. 4 В отчетах о клинических случаях задокументированы многочисленные псевдоаневризмы в области кровоизлияния, что повышает вероятность васкулопатии, способствующей этому редкому заболеванию. 35
Пациенты с разрывом печени обычно находятся в состоянии шока с предшествующей болью в правом подреберье, артериальной гипертензией, повышением уровня трансаминаз (более 1000 МЕ/л) и коагулопатией. 4 Терапия разрыва печени включает переливание препаратов крови и внутривенных жидкостей, хирургическую эвакуацию и эмболизацию артерий. 4 Эти методы лечения имели лишь умеренный успех; при разрыве печени отмечается 59-70-процентная материнская смертность и 75-процентная перинатальная смертность. 4 Поздние осложнения, возникающие после лечения разрыва печени, включают образование печеночного абсцесса и плевральный выпот.
4 Эти методы лечения имели лишь умеренный успех; при разрыве печени отмечается 59-70-процентная материнская смертность и 75-процентная перинатальная смертность. 4 Поздние осложнения, возникающие после лечения разрыва печени, включают образование печеночного абсцесса и плевральный выпот.
Инфаркт печени лучше всего выявляется с помощью компьютерной томографии или магнитно-резонансной томографии. 2,36 У пациентов обычно наблюдается лихорадка и заметное повышение уровня трансаминаз. У выживших пациентов функция печени и гистопатология нормализовались в течение шести месяцев после родов. 2,36 Сообщалось о рецидивах внутрипеченочных кровотечений при небольшом числе последующих беременностей. 35
ХРОНИЧЕСКОЕ ЗАБОЛЕВАНИЕ ПЕЧЕНИ
У беременных с хроническим заболеванием печени отмечен повышенный риск потери плода. 37 Терапию пеницилламином (купримин), триентином (сиприн), преднизоном или азатиоприном (имуран) можно безопасно продолжать во время беременности у пациенток с болезнью Вильсона или аутоиммунным гепатитом. 37 У пациентов с первичным билиарным циррозом можно безопасно продолжать терапию урсодезоксихолевой кислотой. 37 Пациентам с хроническим гепатитом В или С терапию интерфероном следует прекратить во время беременности, поскольку его влияние на плод неизвестно. 37
37 У пациентов с первичным билиарным циррозом можно безопасно продолжать терапию урсодезоксихолевой кислотой. 37 Пациентам с хроническим гепатитом В или С терапию интерфероном следует прекратить во время беременности, поскольку его влияние на плод неизвестно. 37
У пациентов с циррозом печени было отмечено заметное снижение фертильности. 37 Холестаз может ухудшиться во время беременности у пациентов с первичным билиарным циррозом. Младенцам пациентов с выраженной гипербилирубинемией во время беременности может потребоваться обменное переливание крови при рождении. 37
Цирроз печени при беременности | UKOSS
Основные положения
- Цирроз определяется как необратимое рубцевание печени в результате непрерывного длительного повреждения.
- Есть несколько сообщений о беременности у женщин с циррозом печени, хотя некоторые небольшие исследования показали, что у женщин с циррозом печени наблюдается повышенная частота неблагоприятных материнских и перинатальных исходов.

- В этом исследовании будет установлена частота цирроза печени у беременных женщин в Великобритании, а также описаны тактика ведения и перинатальные исходы беременностей с циррозом печени.
Период эпиднадзора
1 st июня 2017 г. – 30 th ноября 2020 г.
Исходная информация
Цирроз определяется как необратимое рубцевание печени в результате непрерывного длительного повреждения и, по оценкам, влияет10 женщины детородного возраста [1] . Сообщений о беременности у женщин с циррозом печени немного, поэтому данные об исходах беременности и оптимальном ведении скудны. Несколько исследований показали, что у женщин с циррозом выше показатели как материнской, так и неонатальной смертности 9.0333 [1] [2] [3] [4] [5] [6] , и женщины с портальной гипертензией и варикозным расширением вен пищевода, по-видимому, подвергаются более высокому риску; однако ни один из них не был достаточно большим для точной количественной оценки рисков.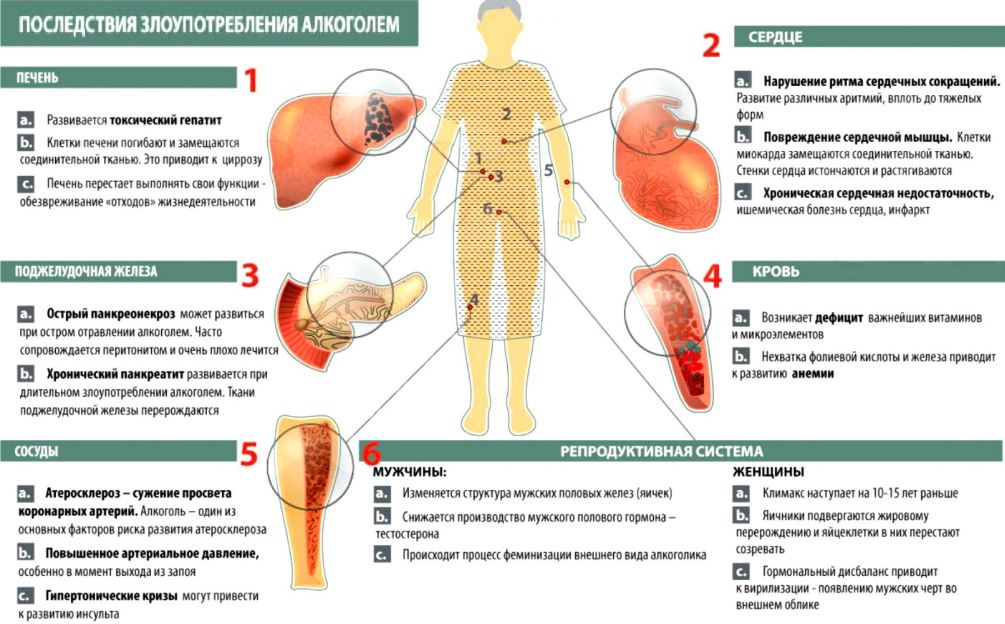 Другие материнские осложнения включают более высокие показатели анемии, послеродовых кровотечений, преэклампсии, отслойки плаценты и материнской смертности [4] [6] . Сообщается, что осложнения плода включают выкидыш, преждевременные роды и задержку внутриутробного развития [2] [3] [4] [6] . Лечение цирроза во многом связано с лечением основной патологии. Нет единого мнения об оптимальном лечении кровотечения из варикозно расширенных вен, и есть опасения по поводу использования инъекционной склеротерапии и октреотида [1] . Эндоскопия и лигирование кажутся безопасными, но рандомизированных контролируемых исследований не проводилось. Кроме того, имеются ограниченные данные о наилучших способах родоразрешения у женщин с циррозом печени.
Другие материнские осложнения включают более высокие показатели анемии, послеродовых кровотечений, преэклампсии, отслойки плаценты и материнской смертности [4] [6] . Сообщается, что осложнения плода включают выкидыш, преждевременные роды и задержку внутриутробного развития [2] [3] [4] [6] . Лечение цирроза во многом связано с лечением основной патологии. Нет единого мнения об оптимальном лечении кровотечения из варикозно расширенных вен, и есть опасения по поводу использования инъекционной склеротерапии и октреотида [1] . Эндоскопия и лигирование кажутся безопасными, но рандомизированных контролируемых исследований не проводилось. Кроме того, имеются ограниченные данные о наилучших способах родоразрешения у женщин с циррозом печени. Существуют опасения по поводу рожениц у женщин, так как этот процесс включает повторные пробы Вальсальвы, которые повышают внутрибрюшное давление и, следовательно, увеличивают риск разрыва варикозно расширенных вен [1] . Это исследование также будет направлено на установление материнских исходов, связанных с циррозом печени, и определение влияния беременности на прогрессирование заболевания.
Существуют опасения по поводу рожениц у женщин, так как этот процесс включает повторные пробы Вальсальвы, которые повышают внутрибрюшное давление и, следовательно, увеличивают риск разрыва варикозно расширенных вен [1] . Это исследование также будет направлено на установление материнских исходов, связанных с циррозом печени, и определение влияния беременности на прогрессирование заболевания.
Задача
Использовать Систему акушерского надзора Великобритании (UKOSS) для определения заболеваемости циррозом печени среди беременных женщин в Великобритании и изучения лечения этого состояния, а также исходов для матери и новорожденного.
Вопросы исследования
- Какова заболеваемость циррозом печени у беременных женщин в Великобритании?
- Каковы перинатальные исходы беременностей с циррозом печени?
- Какие стратегии лечения используются для лечения цирроза печени у беременных?
- Какова частота сопутствующей преэклампсии, гестационного диабета и специфического для беременных заболевания печени (острая жировая дистрофия печени беременных и внутрипеченочный холестаз беременных) у беременных с циррозом печени?
Определение случая
Все беременные женщины с установленным циррозом печени в анамнезе, определяемым по:
ЛИБО подтверждение биопсией печени
ИЛИ на основании рентгенологических данных (узловая печень с увеличенной селезенкой) либо с наличием в анамнезе осложнений заболевания печени (асцит, варикозное кровотечение, энцефалопатия, первичный бактериальный перитонит) или подтверждающих лабораторных данных (низкий тромбоциты, низкий уровень альбумина, удлинение протромбинового времени или МНО).
