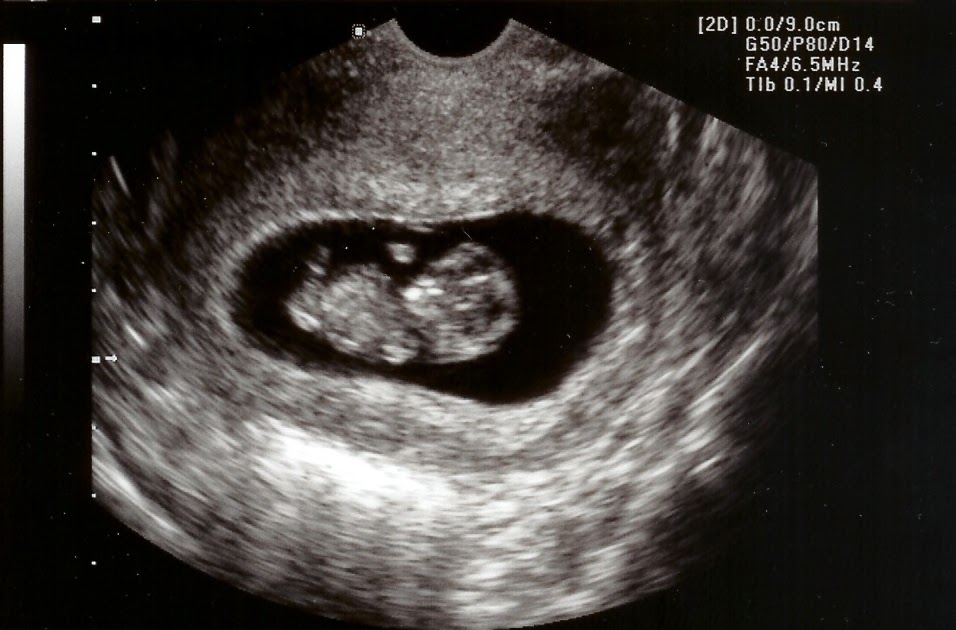
Беременность 10: 10 неделя беременности: что происходит с плодом
Внематочная беременность
Внематочная, или эктопическая (от греческого ektopos — «неуместный», «не на своем месте») беременность — это ситуация, когда имплантация оплодотворенной яйцеклетки происходит вне полости матки. Эта патология встречается примерно в 2% от всех беременностей. В месте патологической локализации плодного яйца при его развитии и формировании раннего эмбриона формируется интенсивное кровоснабжение и поскольку беременность прогрессирует, создается риск разрыва органа и как следствие — массивное, иногда угрожающее жизни, кровотечение. Только тело матки предназначено для адекватного растяжения, что обеспечивает процесс полноценного роста плода и его жизнедеятельность.
Наиболее часто, практически в 98% случаев от всех внематочных беременностей, плодное яйцо имплантируется в маточных трубах и лишь в 2% имеют место другие локализации.
Факторы риска, которые могут привести к возникновению внематочной беременности, это воспалительные заболевания половых органов; хирургические вмешательства в брюшной полости; эндометриоз; половой инфантилизм; аномалии положения и развития половых органов; опухоли матки и ее придатков; у полового партнера — нарушение двигательной активности сперматозоидов и многие, многие другие причины. К сожалению, причины развития беременности вне матки остаются неизвестными почти в 30% случаев.
К сожалению, причины развития беременности вне матки остаются неизвестными почти в 30% случаев.
На что необходимо обратить внимание, чтобы такой диагноз, как внематочная беременность был установлен как можно раньше?
На самой ранней стадии внематочная беременность по течению не отличается от маточной и может сопровождаться тошнотой, сонливостью, нарушением аппетита, нагрубанием и болезненностью молочных желез — все эти симптомы, как и многие другие, возникают на фоне задержки менструации. Неблагоприятные симптомы обычно появляются при сроке беременности от 3-х до 8 недель, иногда продолжительность течения внематочной беременности может быть более длительной — до 10-12 недель.
Из клинических проявлений внематочной беременности на первом месте стоит боль, которая возникает как следствие растяжения или разрыва того органа, где произошла имплантация плодного яйца.
Боль возникает в нижних отделах живота, справа или слева (в месте поражения маточной трубы). Болеть может срединный участок живота в случае шеечной беременности или расположения плода в брюшной полости. Боль может быть различной интенсивности от ноющей, усиливающейся при ходьбе или изменении положения тела; «волнообразной» — периодически затухающей и вновь возобновляющейся; и до острой, «кинжальной» с иррадиацией в правую или левую ключицу.
Боль может быть различной интенсивности от ноющей, усиливающейся при ходьбе или изменении положения тела; «волнообразной» — периодически затухающей и вновь возобновляющейся; и до острой, «кинжальной» с иррадиацией в правую или левую ключицу.
На втором месте по частоте клинических проявлений — кровотечение. Оно может быть наружным (необильным, имитирующим менструацию, что может восприниматься, как нарушение менструального цикла) и внутренним (мощным, профузным), которое может привести к геморрагическому шоку вплоть до летального исхода.
Чтобы своевременно поставить диагноз необходимо, даже при незначительных болях в нижних отделах живота возникших на фоне задержки менструации (независимо есть ли кровянистые выделения из половых путей или нет), срочно обратиться к врачу-гинекологу.
Во время проведения объективного осмотра и по результатам клинико-лабораторных исследований возможна своевременная постановка правильного диагноза и, соответственно, проведение адекватного лечения.
Диагностическим тестом для своевременного установления диагноза «внематочная беременность» является определение ХГЧ (хорионического гонадотропина) — гормона, который появляется в моче и сыворотки крови беременной женщины уже с первых дней после оплодотворения. При расположении эмбриона в полости матки концентрация гормона коррелирует со сроком беременности и увеличивается с каждым днем, отклонение от нормальных величин позволяет заподозрить аномальное расположение эмбриона.
УЗИ, проведенное вагинальным датчиком, может определить нахождение эмбриона в полости матки с 3-4 недель беременности, и, наконец, проводимая с диагностической целью — лапароскопия.
Основной метод лечения внематочной беременности — хирургический.
Объем оперативного лечения зависит от многих факторов. Это и место локализации эктопической беременности, и ее величина, и степень повреждения органа в котором или на котором располагается эмбрион, и конечно, степень кровопотери и степень тяжести состояния беременной.
Грамотно выбранная клиника с современной диагностической аппаратурой и высококвалифицированными специалистами поможет своевременно поставить диагноз и сохранить вам не только жизнь, но и репродуктивную функцию.
Адекватное лечение и реабилитация в послеоперационном периоде, установление истинных причин возникшей патологии и их устранение, а также дальнейшее наблюдение за течением физиологической беременности и родоразрешение здоровым малышом в клинике нашего самого прекрасного в мире города, что может быть чудеснее для состоявшихся родителей.
Кропанева Виктория Валерьевна, врач акушер-гинеколог высшей категории «Роддома на Фурштатской», кандидат медицинских наук
Врач рассказала, в каком возрасте будут рожать через 10 лет
Желание осуществить мечту материнства будет до тех пор, пока существует мир. Женщина 21 века стоит на одной ступени с мужчиной в достижении карьерного роста. Лишь достигнув полного совершенства в деловой сфере, большинство пар задумываются о рождении ребенка. Это, разумеется, не единственная причина откладывания рождения детей на более позднее время, но тенденция к увеличению возраста женщин, решивших стать мамами, общемировая.
Это, разумеется, не единственная причина откладывания рождения детей на более позднее время, но тенденция к увеличению возраста женщин, решивших стать мамами, общемировая.
Бифидо и лактофлора в гинекологии
Для чего нужен приём препаратов содержащих бифидо и лактобактерии в гинекологии? Ответ можно дать коротким предложением: для восстановления микрофлоры полового канала после лечения воспалительных заболеваний и дисбактериоза.
Беременность и роды после 35
Желание осуществить мечту материнства будет до тех пор, пока существует мир. Женщина 21 века стоит на одной ступени с мужчиной в достижении карьерного роста. Лишь достигнув полного совершенства в деловой сфере, большинство пар задумываются о рождении ребенка.
10 день после переноса эмбрионов
Трансфер зародыша в полость матки – последний этап в процедуре экстракорпорального оплодотворения. В случае успешной имплантации эмбриона процесс его развития протекает в естественном цикле. Однако период внедрения диплоидной клетки в стенку матки во многом зависит от ее качества и подготовленности эндометрия к зачатию.
Однако период внедрения диплоидной клетки в стенку матки во многом зависит от ее качества и подготовленности эндометрия к зачатию.
Кратко об имплантации и раннем развитии эмбриона
В постимплантационный период многие женщины хотят убедиться в успешности ЭКО и поэтому прибегают к использованию «домашних» тестов на беременность. Врачи рекомендуют сдавать анализы на ХГЧ не ранее, чем через 2 недели после оплодотворения.
Чтобы понять, чем обусловлены рекомендации репродуктологов, следует разобраться в том, что происходит с организмом женщины сразу после трансфера зародыша в полость матки:
-
Имплантация – занимает 40 часов после подсадки диплоидной клетки в полость репродуктивного органа. В фазе гаструляции зародыш внедряется в разрыхленный эндометрий в два этапа: первый – прилипание (адгезия), второй – погружение (инвазия). Во второй фазе эмбрион разрушает клеточную структуру слизистой матки до тех пор, пока не вступит в контакт с кровеносными капиллярами; -
Формирование двухслойного зародыша – длится не более 3 суток, начиная с 7-го дня после переноса эмбриона. В процессе активного развития происходит образование двух зародышевых лепестков – эктодерма и эндодерма. Они представляют собой щит, из которого впоследствии развивается тело плода;
В процессе активного развития происходит образование двух зародышевых лепестков – эктодерма и эндодерма. Они представляют собой щит, из которого впоследствии развивается тело плода; -
Сворачивание энтодермы – внезародышевые ткани образуют мешок, а полости между клетками мезенхимы заполняются жидкостью. В процессе их слияния вокруг плода образуется экзоцелом.
Окончательное внедрение зародыша в эндометрий происходит на 7-е сутки после трансфера. И только в этот период зародышевые лепестки начинают продуцировать ХГЧ – хорионический гонадотропин человека. Однако в первую неделю беременности его сывороточная концентрация слишком маленькая, поэтому тест чаще всего дает отрицательный результат.
10 дней после зачатия – признаки беременности
Уже на 10-12 день после имплантации эмбриона проявляются первые признаки беременности, что связано с повышением плазменной концентрации ХГЧ. К ранним симптомам гестации относятся:
-
тянущие боли в области живота; -
недомогание; -
быстрая утомляемость; -
набухание грудных желез; -
частое мочеиспускание; -
нарушение режима сна и бодрствования; -
частая смена настроения; -
ранний токсикоз.
После окончательной имплантации зародыша в стенку матки между ним и организмом женщины образуется нить пуповины, через которую плод получает все необходимые для развития питательные вещества: белок, кислород, витамины, аминокислоты и т.д. В связи с высоким потреблением витаминов зародышем самочувствие пациенток может ухудшаться. Чтобы предотвратить прерывание беременности и самопроизвольный аборт, рекомендуется изменить рацион питания и воздержаться от избыточных физических нагрузок.
10 день после переноса эмбрионов – ощущения
Большинство женщин не замечают существенных изменений в самочувствии вплоть до 30-го дня гестации. Однако пациентки, планирующие беременность, относятся к любым трансформациям в организме с большим вниманием. У некоторых из них уже на 10-й день после подсадки эмбриона появляются следующие характерные симптомы:
-
болезненность молочных желез; -
гиперчувствительность сосков; -
металлический привкус во рту; -
ощущение тяжести в малом тазу; -
слизистые выделения из влагалища; -
повышение базальной температуры; -
быстрая утомляемость.
В первые дни после завершения процедуры ЭКО женщины жалуются на появление коричневых выделений из влагалища. Этот процесс считается нормальным и свидетельствует об имплантации зародыша в эндометрий.
10 ДПП – тест
Отрицательный результат аптечного теста на беременность еще не свидетельствует о неуспешном проведении процедуры ЭКО. Эмбрион начинает продуцировать ХГЧ, начиная с 7-го дня после пересадки. Спустя 3-е суток в организме накапливается недостаточное количество гормона, которое невозможно определить с помощью «домашнего» теста.
Анализ на содержание ХГЧ должен проводиться только репродуктологом в амбулаторных условиях. Для этого осуществляется забор венозной крови, после чего определяется сывороточная концентрация хорионического гонадотропина. Высокий уровень гормона свидетельствует о наступлении и нормальном течении беременности.
10 ДПП пятидневок
Пятидневка – бластоциста, формирующаяся на 5-й день после оплодотворения яйцеклетки. В течение пяти суток плодное яйцо культивируется в условиях инкубатора в искусственной питательной среде. Затем его подсаживают в полость матки, после чего дожидаются результатов ХГЧ.
В течение пяти суток плодное яйцо культивируется в условиях инкубатора в искусственной питательной среде. Затем его подсаживают в полость матки, после чего дожидаются результатов ХГЧ.
Вероятность успешного внедрения бластоцисты в подготовленный (разрыхленный) эндометрий увеличивается, если подсадку совершают в период имплантационного окна. Пик рецептивности клеток эндометрия припадает на 20-22 дни менструального цикла. В случае контролируемой стимуляции овуляции максимальная способность слизистой матки к взаимодействию с эмбрионом припадает на 19-20 дни цикла.
10 ДПП пятидневок – тест
Наверняка оценить эффективность ЭКО можно только через 2 недели после подсадки бластоцисты. Начиная с 7-го дня после процедуры, внешняя оболочка зародыша (хорион) начинает продуцировать специфический гормон. Тест на ХГЧ следует проводить спустя 14 дней после экстракорпорального оплодотворения.
Следует учитывать, что о наступлении беременности свидетельствует показатель ХГЧ свыше 29 мМЕ/л. Стандартные тест-полоски могут обладать как высокой, так и низкой чувствительностью. Некоторые из них указывают на беременность уже при 10 мМЕ/л, а другие – только при 150 мМЕ/л и выше.
Стандартные тест-полоски могут обладать как высокой, так и низкой чувствительностью. Некоторые из них указывают на беременность уже при 10 мМЕ/л, а другие – только при 150 мМЕ/л и выше.
10 ДПП пятидневок – ХГЧ
В норме выработка и прирост ХГЧ происходит исключительно во время гестации. Этот метод позволяет определить наступление беременности на самых ранних стадиях ее развития. У небеременных женщин концентрация гормона в крови не превышает 5 мМЕ/л, в то время как у беременных может достигать 250-300 мМЕ/л.
Показатели ХГЧ на 10-й день после подсадки эмбриона:
-
минимальная концентрация – 8 мМЕ/л; -
средняя концентрация – 18 мМЕ/л; -
максимальная концентрация – 26 мМЕ/л.
В связи с тем, что анализ ХГЧ проводится на 14-й день после процедуры ЭКО, тест на беременность считается положительным, если уровень гормона находится в пределах от 30 до 170 мМЕ/л. Любые отклонения от нормы могут свидетельствовать об аномальном развитии плода и патологическом течении гестации. Интерпретировать динамику и сывороточную концентрацию гормонов в организме будущей матери может только врач-репродуктолог.
Интерпретировать динамику и сывороточную концентрацию гормонов в организме будущей матери может только врач-репродуктолог.
Заключение
Определить наступление беременности после ЭКО с помощью тест-полоски практически невозможно. Это связано с небольшой концентрацией ХГЧ в сыворотке крови и высокой погрешностью самого теста. В норме показатель гормона на данной стадии беременности должен находиться в пределах от 8 до 26 мМЕ/л.
Записаться к врачу
Я согласен на обработку моих персональных данных
Я ознакомлен с правилами внутреннего распорядка
Пользовательское соглашение сервисов АО «К+31»
Обзор антигистаминных препаратов, используемых во время беременности
J Pharmacol Pharmacother. апрель-июнь 2012 г.; 3(2): 105–108.
doi: 10.4103/0976-500x.95503
, , , и
Авторская информация об авторских правах и лицензионной информации Диссертации
Антиистамины являются одним из наиболее распространенных лекарств, которые используются в различных Dermatolocallics и не-DERMATAMINE условия. Использование H-1-антигистаминных препаратов во время беременности вызывает большие споры из-за возможных тератогенных эффектов этих препаратов. Ни один из доступных сегодня антигистаминных препаратов не считается безопасным во время беременности. Контрольные исследования доступны для некоторых препаратов первого поколения относительно их безопасности при беременности, но более новые препараты требуют дальнейших исследований, чтобы быть признанными более безопасными при беременности. Некоторые препараты сравнительно безопаснее использовать во время беременности, чем другие. Каждое лекарство, используемое во время беременности, имеет риск тератогенного действия, и перед его назначением следует провести тщательную оценку риска и пользы.
Использование H-1-антигистаминных препаратов во время беременности вызывает большие споры из-за возможных тератогенных эффектов этих препаратов. Ни один из доступных сегодня антигистаминных препаратов не считается безопасным во время беременности. Контрольные исследования доступны для некоторых препаратов первого поколения относительно их безопасности при беременности, но более новые препараты требуют дальнейших исследований, чтобы быть признанными более безопасными при беременности. Некоторые препараты сравнительно безопаснее использовать во время беременности, чем другие. Каждое лекарство, используемое во время беременности, имеет риск тератогенного действия, и перед его назначением следует провести тщательную оценку риска и пользы.
Ключевые слова: Беременность, антагонисты гистамина, тератогенность
Зуд является одним из наиболее частых дерматологических симптомов при беременности.[1] Зуд во время беременности всегда был сложной задачей для лечащего врача как в диагностике, так и в лечении. Зуд возникает по разным причинам и может возникнуть в любое время во время беременности. Причины зуда во время беременности многочисленны: от специфических дерматозов беременных до различных дерматологических состояний, таких как атопический дерматит, крапивница, инфекции, инвазии или вызванные лекарствами. Кроме них, кожным зудом могут проявляться и различные системные заболевания. Помимо зуда, антигистаминные препараты также используются при различных аллергических заболеваниях, а также при рвоте во время беременности. Аллергия может возникать примерно у 20–30% женщин во время беременности.[2]
Зуд возникает по разным причинам и может возникнуть в любое время во время беременности. Причины зуда во время беременности многочисленны: от специфических дерматозов беременных до различных дерматологических состояний, таких как атопический дерматит, крапивница, инфекции, инвазии или вызванные лекарствами. Кроме них, кожным зудом могут проявляться и различные системные заболевания. Помимо зуда, антигистаминные препараты также используются при различных аллергических заболеваниях, а также при рвоте во время беременности. Аллергия может возникать примерно у 20–30% женщин во время беременности.[2]
Любой препарат, принимаемый во время беременности, может оказывать тератогенное действие на плод. Если лекарство принимается в течение первого триместра, это может привести к тяжелым структурным порокам развития плода, а в более позднем периоде беременности это может привести к различным функциональным дефектам или нарушениям роста, а также может привести к незначительным порокам развития. Лекарства, принимаемые во время беременности, также могут привести к последствиям в неонатальном и младенческом периоде. Во время беременности, как правило, избегают всех фармакологических вмешательств из-за тревожной информации, представленной в информационном листке для пациентов, а также на упаковках лекарств. Врач должен взвесить преимущества лечения по сравнению с потенциальными тератогенными эффектами, прежде чем использовать какое-либо лекарство во время беременности.
Лекарства, принимаемые во время беременности, также могут привести к последствиям в неонатальном и младенческом периоде. Во время беременности, как правило, избегают всех фармакологических вмешательств из-за тревожной информации, представленной в информационном листке для пациентов, а также на упаковках лекарств. Врач должен взвесить преимущества лечения по сравнению с потенциальными тератогенными эффектами, прежде чем использовать какое-либо лекарство во время беременности.
Среди препаратов, назначаемых во время беременности, антигистаминные препараты являются одними из самых распространенных в качестве противозудного средства или противорвотного средства.[3] Много раз пациент приобретает эти агенты как безрецептурный препарат и использует его. Различные исследования применения антигистаминных препаратов (блокаторов H 1 ) во время беременности, в том числе метаанализ более 200 000 женщин, не выявили увеличения тератогенного риска этих препаратов у людей [3–6]. Некоторые исследования на животных с участием гидроксизин, циклизин и прометазин проявляли тератогенные эффекты, но сообщений о тератогенности для человека до сих пор не поступало. Такие препараты, как дексхлорфенирамин и алимемазин (тримепразин), не оказывали тератогенного действия даже в исследованиях на животных. Ни один из антигистаминных препаратов до сих пор не был признан FDA безопасным во время беременности на основании контролируемых исследований на животных или людях.[7] Сообщалось об отдельных сообщениях об антигистаминных препаратах, вызывающих врожденные пороки развития, но они требуют дальнейшего изучения и интерпретации [6,8,9].]
Такие препараты, как дексхлорфенирамин и алимемазин (тримепразин), не оказывали тератогенного действия даже в исследованиях на животных. Ни один из антигистаминных препаратов до сих пор не был признан FDA безопасным во время беременности на основании контролируемых исследований на животных или людях.[7] Сообщалось об отдельных сообщениях об антигистаминных препаратах, вызывающих врожденные пороки развития, но они требуют дальнейшего изучения и интерпретации [6,8,9].]
Классификация антигистаминных средств
h2-антигистаминные препараты подразделяются на седативные антигистаминные препараты первого поколения и неседативные антигистаминные препараты второго поколения.
Антигистаминные препараты первого поколения включают такие препараты, как дифенгидрамин, ципрогептадин, прометазин, хлорфенирамин и гидроксизин. Они обладают очень мощным эффектом с высокой липофильностью, но действуют недолго. Они метаболизируются в печени микросомальной системой цитохрома Р-450. Общие побочные эффекты этой категории антигистаминных препаратов включают седативный эффект и антихолинергические эффекты — сухость во рту, нечеткость зрения, запор и задержку мочи. FDA классифицировало антигистаминные препараты первого поколения в зависимости от осложнений беременности [].[10] Прометазин и гидроксизин были отнесены к категории С при беременности из-за отсутствия хорошо контролируемых исследований на людях. Исследование врожденных дефектов Medicaid в штате Мичиган связывает гидроксизин с расщелиной неба у новорожденных.
FDA классифицировало антигистаминные препараты первого поколения в зависимости от осложнений беременности [].[10] Прометазин и гидроксизин были отнесены к категории С при беременности из-за отсутствия хорошо контролируемых исследований на людях. Исследование врожденных дефектов Medicaid в штате Мичиган связывает гидроксизин с расщелиной неба у новорожденных.
Таблица 1
Классификация FDA по категории беременности для антигистаминных препаратов первого поколения
Открыто в отдельном окне хорошо контролируемые исследования на беременных женщинах или исследования на животных показали неблагоприятное воздействие, но адекватные и хорошо контролируемые исследования на беременных женщинах не продемонстрировали риск для плода ни в одном триместре. Категория беременности С означает, что исследования репродукции животных показали неблагоприятное воздействие на плод, и нет адекватных и хорошо контролируемых исследований на людях, но потенциальные преимущества могут оправдывать применение препарата у беременных женщин, несмотря на потенциальные риски.
Антигистаминные препараты второго поколения включают такие препараты, как лоратадин, фексофенадин, цетиризин и азеластин. Они обладают высоким терапевтическим индексом, высоко избирательным действием и не обладают седативным эффектом. Они обладают длительным действием, но плохо липофильны и, следовательно, не попадают в центральную нервную систему. Побочные эффекты антигистаминных препаратов второго поколения включают фотосенсибилизацию, тахикардию и удлинение интервала Q–T. FDA классифицирует антигистаминные препараты второго поколения, как показано в []. Фексофендин и дезлоратидин были отнесены к категории беременных С. При применении фексофенадина наблюдалось снижение веса щенков и выживаемость. Нет данных о фексофенадине и лоратадине у людей, чтобы их можно было отнести к категории безопасных во время беременности. Лоратадин ранее предполагался в качестве возможного фактора повышенной заболеваемости гипоспадиазом у младенцев, рожденных от матерей, принимавших лоратадин во время беременности.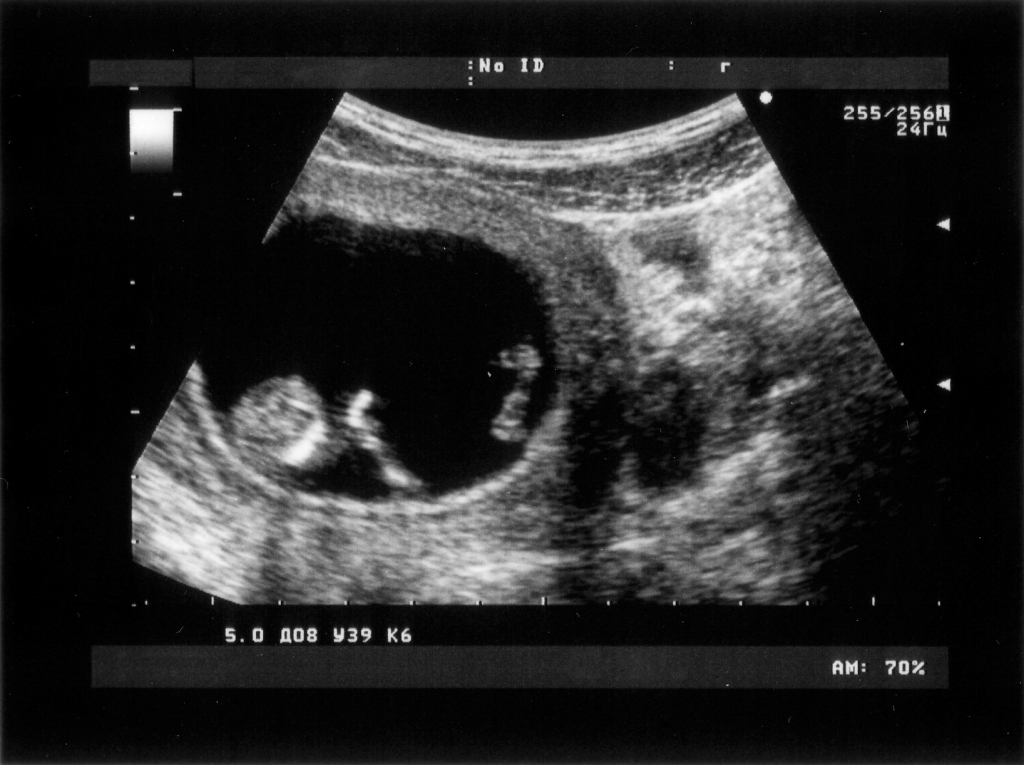 [12] Однако недавние исследования исключили эту возможность и предполагают, что этот агент не представляет серьезного тератогенного риска. [13,14] Однако лоратадин по-прежнему рассматривается FDA как препарат категории B.
[12] Однако недавние исследования исключили эту возможность и предполагают, что этот агент не представляет серьезного тератогенного риска. [13,14] Однако лоратадин по-прежнему рассматривается FDA как препарат категории B.
Таблица 2
Классификация FDA по категории беременности для антигистаминных препаратов второго поколения[10]
Открыть в отдельном окне
Безопасность антигистаминных препаратов во время беременности
Хотя зуд не является опасным для жизни заболеванием, он может быть чрезвычайно неприятным для беременных. Из-за потенциального воздействия на плод лечение зуда во время беременности требует тщательного рассмотрения. В какой-то момент врач должен будет использовать антигистаминные препараты и сопоставить преимущества и тератогенные эффекты антигистаминных препаратов. Врачи должны решить, следует ли выбрать более старый, лучше изученный антигистаминный препарат, который считается относительно безопасным во время беременности, или более новый препарат, который оказывает меньше неблагоприятного воздействия на качество жизни, но обладает потенциальным тератогенным эффектом. ]
]
Различные рекомендации и исследования поддерживают использование антигистаминных препаратов первого поколения во время беременности.[15] Они отмечают, что эти антигистаминные препараты использовались в течение более длительного периода времени и более широко применялись во время беременности. Имеются дополнительные данные о различных эффектах антигистаминных препаратов первого поколения при беременности.
В 1993 г. рабочая группа по астме и беременности Национальной программы обучения и профилактики астмы (NAEPP) рекомендовала препараты первого поколения хлорфенирамин и трипеленнамин в качестве антигистаминных препаратов выбора во время беременности, основываясь на продолжительности доступности, а также на уверенности животных и людей. данные.[18]
В рекомендациях по аллергическому риниту и его влиянию на астму (ARIA), опубликованных в 2001 г., сделан вывод о том, что более старые антигистаминные препараты имеют в целом неблагоприятное соотношение риск/польза, даже у небеременных, из-за их низкой селективности и седативного и антихолинергического действия. .[19] ARIA рекомендует по возможности не назначать антигистаминные препараты первого поколения. В целом, антигистаминные препараты второго поколения более эффективны, имеют более продолжительное действие и обладают минимальным седативным эффектом.
.[19] ARIA рекомендует по возможности не назначать антигистаминные препараты первого поколения. В целом, антигистаминные препараты второго поколения более эффективны, имеют более продолжительное действие и обладают минимальным седативным эффектом.
Американский колледж акушеров и гинекологов (ACOG) и Американский колледж аллергии, астмы и иммунологии (ACAAI) рекомендовали хлорфенирамин и трипеленнамин в качестве антигистаминных препаратов выбора для беременных женщин.[20] Они также рекомендуют цетиризин и лоратадин после первого триместра у пациенток, которые не переносят или не реагируют на максимальные дозы хлорфенирамина или трипеленнамина. 9[21]
У каждой беременной, страдающей зудом, прежде чем начинать прием антигистаминных препаратов, следует выяснить основную причину зуда. Также должны быть проведены соответствующие исследования. Прежде чем принимать какие-либо лекарства во время беременности, врач и пациент должны обсудить соотношение риска и пользы. Пациенту следует объяснить тот факт, что, хотя не сообщалось об определенных тератогенных эффектах, связанных с приемом антигистаминных препаратов во время беременности, они не лицензированы FDA как категория А или группа безопасности. Также важно отметить, что в Индии правительство не давало и не соблюдало четких рекомендаций по предотвращению использования h2-антигистаминных препаратов в качестве безрецептурных лекарств. Правительство не дало четких указаний даже в отношении рецептурных препаратов, и практикующие врачи обычно следуют критериям FDA.
Также важно отметить, что в Индии правительство не давало и не соблюдало четких рекомендаций по предотвращению использования h2-антигистаминных препаратов в качестве безрецептурных лекарств. Правительство не дало четких указаний даже в отношении рецептурных препаратов, и практикующие врачи обычно следуют критериям FDA.
Если возможно, зуд и другие аллергические проявления в первом триместре беременности следует лечить с помощью местных лекарств, таких как мягкие смягчающие средства и системных антигистаминных препаратов, следует избегать, поскольку ни один из антигистаминных препаратов не классифицируется FDA как безопасный, а в Индии не существует конкретных руководств. относительно их использования во время беременности.[10] Желательно отложить использование всех лекарств, включая антигистаминные препараты, в первом триместре. Если необходимо назначать антигистаминные препараты, следует отдавать предпочтение препаратам первого поколения, среди которых хлорфенирамин, дексхлорфенирамин и гидроксизин должны быть препаратами первого выбора. Пациентке также следует рекомендовать пить много воды при приеме антигистаминных препаратов во время беременности, чтобы преодолеть антихолинергические побочные эффекты. Им также следует посоветовать немедленно обратиться к гинекологу, если они обнаружат какие-либо изменения в частоте движений ребенка или усиление схваток после приема препаратов.
Пациентке также следует рекомендовать пить много воды при приеме антигистаминных препаратов во время беременности, чтобы преодолеть антихолинергические побочные эффекты. Им также следует посоветовать немедленно обратиться к гинекологу, если они обнаружат какие-либо изменения в частоте движений ребенка или усиление схваток после приема препаратов.
Если необходимо использовать агент второго поколения, следует отдать предпочтение лоратадину или цетиризину, поскольку их возможные тератогенные эффекты широко изучались, и до настоящего времени было обнаружено, что они не являются тератогенными. Оба этих агента являются агентами категории B для беременных. Агенты второго поколения предпочтительно используются после первого триместра, если это необходимо, и их желательно избегать на ранних сроках беременности, когда имеет место органогенез.
В заключение можно сказать, что антигистаминные препараты первого поколения, такие как хлорфенирамин, гидроксизин и дексхлорфенирамин, являются наиболее безопасными антигистаминными препаратами для применения во время беременности.
Источник поддержки: Нет
Конфликт интересов: Не объявлено.
1. Черный MM, McKay M, Braude PR. Цветной атлас и текст по акушерской и гинекологической дерматологии. 2-е изд. Лондон: Times Mirror International Publishers Limited; 2001. [Google Scholar]
2. Келеш Н. Лечение аллергического ринита во время беременности. Ам Джей Ринол. 2004; 18:23–8. [PubMed] [Google Scholar]
3. Стефанссон О., Гранат Ф., Свенссон Т., Хаглунд Б., Экбом А., Килер Х. Употребление наркотиков во время беременности в Швеции – оценка Реестра предписанных лекарств и Медицинского реестра рождений. Клин Эпидемиол. 2011;3:43–50. [Бесплатная статья PMC] [PubMed] [Google Scholar]
4. Сето А., Эйнарсон Т., Корен Г. Исход беременности после воздействия антигистаминных препаратов в первом триместре: метаанализ. Ам Дж. Перинатол. 1997; 14:119–24. [PubMed] [Google Scholar]
5. Weber-Schoendorfer C, Schaefer C. Безопасность цетиризина во время беременности. Проспективное обсервационное когортное исследование. Репрод Токсикол. 2008; 26:19–23. [PubMed] [Google Scholar]
Проспективное обсервационное когортное исследование. Репрод Токсикол. 2008; 26:19–23. [PubMed] [Google Scholar]
6. Gilboa SM, Strickland MJ, Olshan AF, Werler MM, Correa A. Использование антигистаминных препаратов на ранних сроках беременности и изолированные серьезные пороки развития. Врожденные дефекты Res A Clin Mol Teratol. 2009 г.;85:137–50. [Бесплатная статья PMC] [PubMed] [Google Scholar]
7. Lis-Swiety AD, Brzezinska-Wcislo LA. [Безопасность антигистаминных препаратов при дерматозах беременных] Wiad Lek. 2006; 59: 89–91. [PubMed] [Google Scholar]
8. Каллен Б. Использование антигистаминных препаратов на ранних сроках беременности и исход родов. J Matern Fetal Neonatal Med. 2002; 11: 146–52. [PubMed] [Google Scholar]
9. Schatz M. H2-антигистаминные препараты при беременности и лактации. Клин Аллергия Иммунол. 2002; 17: 421–36. [PubMed] [Академия Google]
10. Медоуз М. Журнал для потребителей FDA. Вашингтон, округ Колумбия: Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США; 2001. Май-июнь. Беременность и наркотическая дилемма. [Google Scholar]
Май-июнь. Беременность и наркотическая дилемма. [Google Scholar]
11. Tang Y, Ma CX, Cui W, Chang V, Ariet M, Morse SB, et al. Риск врожденных дефектов при многоплодных родах: популяционное исследование. Здоровье матери и ребенка, Дж. 2006; 10:75–81. [PubMed] [Google Scholar]
12. Педерсен Л., Норгаард М., Скривер М.В., Олсен Дж., Соренсен Х.Т. Пренатальное воздействие лоратадина на детей с гипоспадией: вложенное исследование случай-контроль в Датской национальной когорте новорожденных. Am J Ther. 2006; 13:320–4. [PubMed] [Академия Google]
13. Diav-Citrin O, Shechtman S, Aharonovich A, Moerman L, Arnon J, Wajnberg R, et al. Исход беременности после гестационного воздействия лоратадина или антигистаминных препаратов: проспективное контролируемое исследование. J Аллергия Клин Иммунол. 2003; 111:1239–43. [PubMed] [Google Scholar]
14. Центры по контролю и профилактике заболеваний (CDC). Оценка связи между лоратадином и гипоспадией США, 1997-2001 гг. MMWR Morb Mortal Wkly Rep. 2004; 53: 219–21. [PubMed] [Академия Google]
2004; 53: 219–21. [PubMed] [Академия Google]
15. So M, Bozzo P, Inoue M, Einarson A. Безопасность антигистаминных препаратов во время беременности и лактации. Кан Фам Врач. 2010;56:427–9. [Бесплатная статья PMC] [PubMed] [Google Scholar]
16. Buhimschi CS, Weiner CP. Лекарственные препараты при беременности и в период лактации: Часть 2. Препараты с минимальным или неизвестным тератогенным действием на человека. Акушерство Гинекол. 2009; 113: 417–32. [PubMed] [Google Scholar]
17. Gilbert C, Mazzotta P, Loebstein R, Koren G. Безопасность препаратов для лечения аллергического ринита у плода: критический обзор. Препарат Саф. 2005; 28: 707–19.. [PubMed] [Google Scholar]
18. Отчет NAEPP рабочей группы по астме и беременности: лечение астмы во время беременности. Публикация Национального института здравоохранения № 93-3279. Bethesda, MD: Министерство здравоохранения и социальных служб США; Национальные институты здоровья; Национальный институт сердца, легких и крови; 1993. [По состоянию на 11 мая 2011 г.]. Отчет об астме и беременности. Доступно по URL-адресу:
[По состоянию на 11 мая 2011 г.]. Отчет об астме и беременности. Доступно по URL-адресу:
http://www.nhlbi.nih.gov/health/prof/lung/astma/astpreg.txt. [Google Scholar]
19. Bousquet J, Van Cauwenberge P, Khaltaev N Aria Workshop Group. Всемирная организация здоровья. Аллергический ринит и его влияние на бронхиальную астму. J Аллергия Клин Иммунол. 2001; 108 (5 Дополнение): S147–334. [PubMed] [Академия Google]
20. Использование новых препаратов от астмы и аллергии во время беременности. Американский колледж акушеров и гинекологов (ACOG) и Американский колледж аллергии, астмы и иммунологии (ACAAI) Ann Allergy Asthma Immunol. 2000; 84: 475–80. [PubMed] [Google Scholar]
21. Gilbert C, Mazzotta P, Loebstein R, Koren G. Безопасность препаратов для лечения аллергического ринита у плода: критический обзор. Препарат Саф. 2005; 28: 707–19. [PubMed] [Google Scholar]
Covid-19-Совет по кодированию | SMFM.org — Общество медицины матери и плода
Комитет по кодированию Общества медицины матери и плода (SMFM); Триша Малиш, CCS-P, CPC; Стив Рэд, доктор медицины; Vanita Jain, MD
Целью этого документа является предоставление промежуточного руководства по кодированию диагноза для встреч, связанных с новым коронавирусом 2019 года (COVID-19), для узких специалистов в области медицины матери и плода. В то время как CDC опубликовал руководство по кодированию в общих условиях (https://www.cdc.gov/nchs/data/icd/ICD-10-CM-Official-Coding-Gudance-Interim-Advice-coronavirus-feb-20- 2020.pdf), коды из главы 15 МКБ-10-КМ (Беременность, роды и послеродовой период) следует упорядочивать в первую очередь перед кодами из других глав МКБ-10-КМ в условиях беременности. Следующие комбинации кодов рекомендуются для кодирования контактов матери и плода.
В то время как CDC опубликовал руководство по кодированию в общих условиях (https://www.cdc.gov/nchs/data/icd/ICD-10-CM-Official-Coding-Gudance-Interim-Advice-coronavirus-feb-20- 2020.pdf), коды из главы 15 МКБ-10-КМ (Беременность, роды и послеродовой период) следует упорядочивать в первую очередь перед кодами из других глав МКБ-10-КМ в условиях беременности. Следующие комбинации кодов рекомендуются для кодирования контактов матери и плода.
SMFM недавно выпустил руководство по COVID-19 и дородовому наблюдению: «Очень мало известно о естественном течении беременности после выздоровления пациентки от COVID-19. Учитывая, как мало известно об этой инфекции, подробное ультразвуковое исследование анатомии в середине триместра может быть рассмотрено после инфицирования матери в первом триместре. Для тех, кто перенес заболевание на более поздних сроках беременности, разумно рассмотреть сонографическую оценку роста плода в третьем триместре» (https://s3.amazonaws.com/cdn.smfm.org/media/2262/COVID19). _PDF.pdf). Мы также предоставляем временное руководство по кодированию для этих сервисов обработки изображений.
_PDF.pdf). Мы также предоставляем временное руководство по кодированию для этих сервисов обработки изображений.
Рекомендации по дородовому наблюдению и ведению беременности и, следовательно, руководство по кодированию могут измениться по мере поступления новой клинической информации о COVID-19 и беременности.
Воздействие на мать/симптомы/подтвержденные случаи
Инфекция COVID-19 может вызывать ряд заболеваний у матери, от отсутствия симптомов до тяжелого заболевания и смерти. Для встреч E/M рекомендуются следующие комбинации кодов.
Воздействие
- Воздействие человека, у которого подтверждено наличие COVID-19: O99.89, Z20.828
- Возможное воздействие COVID-19, исключено после оценки: Z03.818, Z3A._ (0-42 недель)
Признаки и симптомы без окончательного диагноза
- Используйте O99.89 + соответствующий код для каждого присутствующего признака и симптома: R05 Кашель, R06.02 Одышка, R50.9 Лихорадка
02 9 Подтверждено Инфекция COVID-19
- Подтвержденный COVID-19 без симптомов: O98.
 51_, B97.29 (*последний символ _ обозначает триместр)
51_, B97.29 (*последний символ _ обозначает триместр) - Инфекция нижних дыхательных путей: O99.51_, J22, O98.51_, B97.29
- Острый бронхит: O99.51_, J20.8, O98.51_, B97.29
- Бронхит, не указанный иначе (как острый или хронический): O99.51_, J40, O98.51_, B97.29
- Вирусная пневмония: O99.51_, J12.89, O98.51_, B97.29
- Дыхательная недостаточность с гипоксией: O99.51_, J96.01, O98.51_, B97.29
- ОРДС: O99.51_, J80, O98.51_, B97.29
- Респираторная инфекция, не уточненная (другие респираторные заболевания): O99.51_, J98.8, O98.51_, B97.29
Плод УЗИ
Для кодирования ультразвуковых процедур плода в случаях подтвержденной инфекции COVID-19 в соответствии с текущими рекомендациями SMFM мы рекомендуем использовать следующую кодовую последовательность:8.51_, B97.29
Загрузите полный совет по кодированию.
Примеры случаев:
- 13 недель, одноплодная, подтвержденная инфекция COVID-19 с пневмонией.