Атопический дерматит у кормящей мамы как лечить: уход и лечение — как и чем вылечить атопический дерматит у ребенка
уход и лечение — как и чем вылечить атопический дерматит у ребенка
Атопический дерматит – хроническое заболевание кожи. Из-за нарушения биохимических процессов возникает излишняя сухость, шелушение, покраснение, развиваются воспалительные процессы, ощущается зуд. Развивается под воздействием аллергенов, и часто сочетается с бронхиальной астмой, пищевыми аллергиями, аллергическим ринитом. Проявляется в первые годы жизни, чаще до 12 месяцев или в возрасте 2-3 года, когда расширяется детский рацион и в него попадает много продуктов-аллергенов. При правильном лечении и уходе заболевание переходит в стадию стойкой, длительной ремиссии, но может проявляться у подростков, молодых и пожилых людей при контактах с аллергенами, ослаблении иммунной системы, после стрессов.
Симптомы
При атопическом дерматите у детей появляется стянутость кожных покровов, покраснения, кожа шелушится, на ощупь кажется более грубой, могут появляться утолщения. Образуются микроскопические пузырьки, вокруг которых выделяется влага. Ребенок беспокоится, расчесывает пораженные места. При попадании инфекции развивается местное воспаления, ранки плохо заживают. При значительном распространении у детей младшего возраста проявляется общая интоксикация организма: повышается температура, увеличиваются периферические лимфатические узлы. Из-за сильного зуда нарушается сон и аппетит, ребенок часто плачет. Дерматит чаще всего поражает лицо, шею, подмышечные впадины, волосистую часть головы, пах, области под мочками ушей, подколенные ямки, локти.
Ребенок беспокоится, расчесывает пораженные места. При попадании инфекции развивается местное воспаления, ранки плохо заживают. При значительном распространении у детей младшего возраста проявляется общая интоксикация организма: повышается температура, увеличиваются периферические лимфатические узлы. Из-за сильного зуда нарушается сон и аппетит, ребенок часто плачет. Дерматит чаще всего поражает лицо, шею, подмышечные впадины, волосистую часть головы, пах, области под мочками ушей, подколенные ямки, локти.
Профилактика
Атопия переводится с латыни как странность. Причины возникновения заболевания не всегда удается установить. Но длительное наблюдение за пациентами и членами их семей, позволило установить, что оно чаще развивается:
- при генетической предрасположенности – если родители здоровы, вероятность развития дерматита у ребенка – 20%, если болен один из них – 50%, если оба – 80%;
- при неблагоприятном протекании беременности, активном или пассивном курении будущей мамы, употреблении пищи, провоцирующей приступы аллергии, употреблении некоторых лекарственных препаратов;
- при нахождении новорожденного в пыльном помещении, недостаточной заботе о его личной гигиене;
- при продолжительном воздействии аллергенов, попадающих в детский организм с пищей, через дыхательные пути.

Грудное вскармливание до 6 месяцев и отказ от продуктов, провоцирующих аллергию, снижает вероятность развития атопического дерматита.
Чем кормить ребенка при атопическом дерматите
Чтобы не провоцировать обострение дерматита, снять зуд и покраснение кожи, нужно соблюдать диету. Из детского рациона исключаются продукты, нагружающие иммунную систему: цитрусовые, шоколад, яйца, мед, морепродукты. Опасны красные (клубника, вишня, смородина, яблоки) и экзотические (манго, кокосы, ананасы) фрукты.
Рекомендуется дробное питание: небольшие порции каждые 3-4 часа. Продукты лучше отваривать, тушить, запекать, но не жарить. Не используйте специи, черный перец. Рацион должен быть сбалансированным и содержать достаточно белка, витаминов, микроэлементов.
Как можно дольше не давайте ребенку сладкие газированные напитки, чипсы, сухарики и другие снеки. Если младенец получает грудное молоко, осторожно вводите новые блюда. Добавляйте продукты по одному раз в неделю, чтобы убедиться, что он не провоцирует высыпания. После еды и между приемами пищи предлагайте малышу чистую кипяченую воду.
После еды и между приемами пищи предлагайте малышу чистую кипяченую воду.
Уход за кожей
Чтобы снять зуд, не допустить инфицирования пораженных кожных покровов, нужно правильно ухаживать за кожей:
- лучше принимать не душ, а прохладную ванну продолжительностью около 10 минут, используйте лечебные средства для купания с мягкой основой, которые очищают, но не сушат кожные покровы;
- увлажнение и смягчение – кожные покровы не должны быть сухими, чтобы не допустить шелушения, растрескивания, регулярно наносите увлажняющий крем, который порекомендует врач-дерматолог;
- не давайте ребенку расчесывать пораженные места, чтобы не занести инфекцию – наносите на атопичные участки средства, снимающие зуд.
Крем или гель убирают дискомфорт в период обострения и позволяют спокойно спать, есть, играть. Наносите препарат на очищенную кожу, обрабатывайте атопичные поражения и участки вокруг них. Не превышайте рекомендованную дозировку и частоту применения.
Рейтинг лучших средств при атопическом дерматите
Для лечения атопического дерматита используйте специальные детские средства, которые рекомендует дерматолог. В период обострений назначают препараты для перорального приема, нанесения на атопиные участки и общего ухода за телом:
- препараты для выведения аллергенов из организма – Энтеросгель, Лактрофильтрум, Энтеродез;
- средства для смягчения кожи – Atopic крем для ежедневного ухода;
- препараты, снимающие зуд – Пантенол спрей;
- средства для купания – мягкие гели для душа при атопическом дерматите нужно покупать в аптеке: дерматологи рекомендуют использовать Atopic гель для купания с головы до пяток.
Купание
После легкого душа, который очистит все тело, наносите на влажную кожу Atopic гель для купания с головы до пяток, слегка помассируйте и тщательно смойте. Вытирайте малыша мягким полотенцем, промокающими, но не растирающими движениями. После водных процедур нанесите средство для смягчения кожи Atopic крем для ежедневного ухода. Наносите его несколько раз в течение дня: после мытья рук и умывания.
Наносите его несколько раз в течение дня: после мытья рук и умывания.
При приеме ванны температура воды должна быть не выше 36 градусов. Посадите ребенка в воду, предложите ему игрушки или другие развлечения. Через 5-7 минут нанесите Atopic гель для купания с головы до пяток, хорошо смойте его. После купания используйте Atopic крем для ежедневного ухода, а если беспокоит зуд, дайте крему впитаться, а затем обработайте пораженные кожные покровы препаратом, снимающим зуд.
Как выбрать средства, которые подойдут вашему ребенку
Врач-дерматолог может порекомендовать не один, а несколько препаратов на выбор. Они имеют аналогичный механизм действия, но их цена может существенно отличаться. Она зависит от активного и вспомогательных веществ, производителя, формы выпуска. Выбирая крем для атопической кожи ребенка, нужно учитывать возможную индивидуальную непереносимость отдельных компонентов.
Приобретать нужно препараты известных производителей, имеющих хорошую репутацию: российских, европейских, американских. Не менее важно обращаться в крупные аптечные сети, которые напрямую работают с производителями и контролируют качество поступающих в продажу препаратов – это защитит вас от приобретения поддельных лекарств. Учитывайте возраст ребенка: выбирайте кремы и гели с приятным запахом, чтобы ребенок с удовольствием шел в душ.v
Не менее важно обращаться в крупные аптечные сети, которые напрямую работают с производителями и контролируют качество поступающих в продажу препаратов – это защитит вас от приобретения поддельных лекарств. Учитывайте возраст ребенка: выбирайте кремы и гели с приятным запахом, чтобы ребенок с удовольствием шел в душ.v
При выборе препаратов для перорального приема, предпочтительно покупать сиропы, порошки, капли, а не таблетки и капсулы, которые ребенку трудно глотать.
Проблемы терапии атопического дерматита у грудных детей | #03/05
Атопический дерматит (АД) представляет собой заболевание кожи, возникающее, как правило, в раннем детстве у лиц с наследственной предрасположенностью к атопии и имеющее тенденцию к хроническому рецидивирующему течению [1].
В пользу наследственной предрасположенности говорят многочисленные данные о высокой частоте семейных случаев заболевания. В 60–75% случаев в семьях детей с АД выявляются атопические болезни, такие как бронхиальная астма, аллергический ринит, нейродермит и др. [1, 2, 3, 4]. Следует отметить, что примерно у 10% пациентов установить аллергическую природу АД не удается — и механизмы развития этой формы болезни остаются пока не ясными [5, 6, 7].
[1, 2, 3, 4]. Следует отметить, что примерно у 10% пациентов установить аллергическую природу АД не удается — и механизмы развития этой формы болезни остаются пока не ясными [5, 6, 7].
Под нашим наблюдением в течение двух первых лет жизни находились дети с высокой степенью риска развития атопии [8]. Все матери этих детей страдали бронхиальной астмой или сочетанием бронхиальной астмы с другим атопическим заболеванием. 19,4% отцов также имели атопические заболевания, причем 8,3% из них страдали АД. Более чем у половины старших братьев и сестер наших пациентов (53,8%) также отмечались заболевания атопической природы, при этом в 23% случаев — АД. Наконец, у 24,3% из 252 близких и дальних родственников имелись атопические заболевания, а АД был отмечен в 10,4% случаев.
АД развился у наблюдаемых нами детей более чем в половине случаев (58,3%). Еще у 16,7% детей диагностировался дерматореспираторный синдром. Таким образом, атопический дерматит в «чистом виде» или в сочетании с бронхообструктивным синдромом был зарегистрирован у 75% детей с отягощенной по атопии наследственностью.
| Рисунок 1. Динамика заболеваемости атопическим дерматитом |
На рисунках 1, 2 представлена динамика выявления клинических проявлений АД и дерматореспираторного синдрома у наблюдаемых нами детей с отягощенной наследственностью. Характерно, что в подавляющем большинстве наблюдений АД клинически манифестировал на первом году жизни, т. е. в грудном возрасте. К 6 мес АД страдали 47,2% детей, к 12 мес — 55,6% всех детей, на втором году жизни заболевание клинически проявилось только у 2,7% детей.
| Рисунок 2. Динамика заболеваемости атопическим дерматитом и дермореспираторным синдромом |
К окончанию второго года жизни почти у половины детей с АД отмечалась ремиссия клинических проявлений, а при дерматореспираторном синдроме ремиссия к концу второго года жизни регистрировалась в 2/3 случаев.
Из приведенных данных видно, что максимальной частоты клинические проявления АД достигают в первые 6 мес жизни, причем впервые признаки заболевания выявляются в основном от 8 до 12 нед жизни. Грудной возраст, таким образом, является основным «плацдармом» для развития этой патологии. Обычно заболевание начинается с эритематозного и эритематозно-сквамозного поражения кожи лица в виде «молочной корки». Через 1–2 нед появляются зуд и общая сухость кожных покровов, особенно наружных поверхностей.
И еще через 1–3 нед процесс может распространиться на кожу рук, бедер и голеней. Изменение последовательности высыпаний и появление первичных элементов в начале заболевания на теле, а затем на лице или на теле и на лице одновременно отмечается редко. Но, как правило, прогностически данный признак считается более неблагоприятным: именно у этой группы грудных детей атопический дерматит принимает распространенный и тяжелый характер поражения кожных покровов. К началу второго года жизни обычно наблюдается эволюция высыпаний в виде постепенного формирования синдрома лихенизации с максимальной локализацией в складках суставов конечностей и на шее.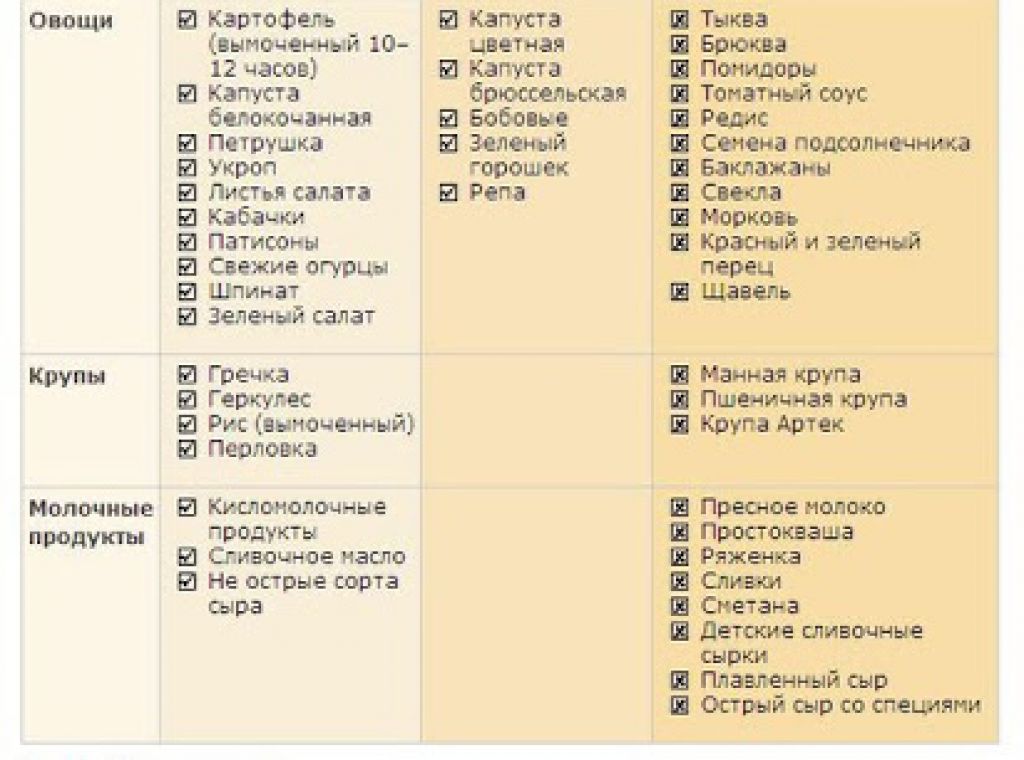
Характерно, что у детей с отягощенным по атопии анамнезом симптомы АД появлялись не только достаточно рано (6–8-я нед жизни), но, как правило, и возникали на фоне грудного вскармливания, так как более 70% наблюдаемых нами детей получали в этот период жизни грудное молоко. Тщательно проанализировав характер и качество вскармливания, мы отметили, что на фоне грудного вскармливания более чем 30% матерей вводили в рацион детей фруктовые соки, пюре и другой прикорм, чтобы «витаминизировать питание». Однако статистически достоверного различия в качестве питания по отношению к группе контроля (дети без отягощенной по атопии наследственности) выявлено не было. Более того, значительная часть матерей практиковали преимущественно грудное вскармливание.
Таким образом, проведенные нами наблюдения показали, что у детей группы высокого риска по развитию АД одной из серьезных проблем является ранняя клиническая манифестация заболевания, которая развивается в большинстве случаев на фоне естественного вскармливания.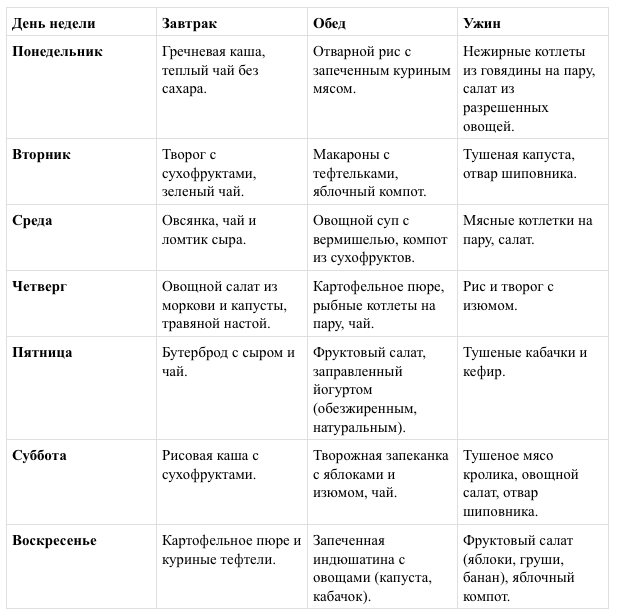
Следует отметить, что на практике диагноз АД в подавляющем большинстве случаев устанавливается клинически, так как в грудном возрасте отмечается физиологически более высокий уровень JgE, чем во все последующие периоды жизни. Так, исследование уровня JgE в динамике на протяжении первых 24 мес жизни показало, что в группе риска по развитию атопии уровень JgE был отчетливо выше, чем в контрольной группе. Но и в контрольной группе этот показатель был повышен, а выявленные критерии в целом не имели статистически и диагностически значимых различий. Следует отметить, что среди детей, у которых атопический дерматит или дерматореспираторный синдром клинически выявились в первые два года жизни, уровень JgE оказался наиболее высоким и имел статистически значимое различие с группой контроля. Этот показатель у них был даже выше, чем у детей, также родившихся от матерей, страдающих бронхиальной астмой, но не имевших в первые два года жизни клинических проявлений атопического заболевания. Это согласуется с положением о JgE-опосредованном генезе АД при генетически детерминированной предрасположенности к атопии, но, к сожалению, не обеспечивает надежного лабораторного критерия диагностики АД у детей первых лет жизни.
Это согласуется с положением о JgE-опосредованном генезе АД при генетически детерминированной предрасположенности к атопии, но, к сожалению, не обеспечивает надежного лабораторного критерия диагностики АД у детей первых лет жизни.
| Рисунок 3. Эритематозное поражение кожи при кандидозе |
Наиболее распространенной диагностической ошибкой является ситуация, когда за проявления АД принимают кандидоз кожи у грудных детей. Кандидоз — одно из часто встречающихся инфекционных заболеваний кожи, его распространенность среди грудных детей может достигать 10–24% [9]. Первая отличительная черта кандидоза — более раннее начало, обычно на 2–3-й нед жизни. Вторая — преобладание эритематозного поражения кожи. Оно может проявляться интертригинозным дерматитом, который локализуется в крупных складках и характеризуется наличием эритематозных, отечных участков с мелкими пузырьками и пустулами по периферии (рис. 3). Эту форму кандидоза нередко принимают за опрелости. В отличие от опрелостей эрозивные поверхности имеют четко контурированные, фестончатые края с подрытым эпидермальным венчиком. Поверхность эрозий гладкая, блестящая, напряженная. Другим вариантом поражения является кандидозный пеленочный дерматит. Обычно он развивается у детей, которые являются носителями грибов Candida в кишечнике. Заболевание проявляется эритематозными бляшками с бахромчатой границей и четко выраженным краем. Они формируются при слиянии многочисленных папул и везикул. Пустулы-сателлиты, локализующиеся на окружающей коже, представляют собой очаги локализованной кандидозной инфекции. Обычно в процесс вовлекается кожа перианальной области, паховых складок, промежности и нижней части брюшной стенки (рис. 4). У мальчиков может быть поражена кожа мошонки и полового члена. Третьим вариантом кандидоза кожи является везикулезное и эритематозное поражение гладкой кожи, для которого характерно преобладание влажных эрозивных, гладких, напряженных, блестящих участков темно-красного цвета (эритематозное поражение) или наличие значительного количества мелких дряблых пузырьков (везикулезная форма).
3). Эту форму кандидоза нередко принимают за опрелости. В отличие от опрелостей эрозивные поверхности имеют четко контурированные, фестончатые края с подрытым эпидермальным венчиком. Поверхность эрозий гладкая, блестящая, напряженная. Другим вариантом поражения является кандидозный пеленочный дерматит. Обычно он развивается у детей, которые являются носителями грибов Candida в кишечнике. Заболевание проявляется эритематозными бляшками с бахромчатой границей и четко выраженным краем. Они формируются при слиянии многочисленных папул и везикул. Пустулы-сателлиты, локализующиеся на окружающей коже, представляют собой очаги локализованной кандидозной инфекции. Обычно в процесс вовлекается кожа перианальной области, паховых складок, промежности и нижней части брюшной стенки (рис. 4). У мальчиков может быть поражена кожа мошонки и полового члена. Третьим вариантом кандидоза кожи является везикулезное и эритематозное поражение гладкой кожи, для которого характерно преобладание влажных эрозивных, гладких, напряженных, блестящих участков темно-красного цвета (эритематозное поражение) или наличие значительного количества мелких дряблых пузырьков (везикулезная форма). Таким образом, особенностями кандидоза являются темно-красный цвет и лаковый блеск, влажная, а не мокнущая поверхность, отчетливые границы и фестончатые очертания; узкая периферическая каемка, представленная воротничком тонкого белого, мацерированного рогового слоя эпидермиса; наличие вокруг основных больших эрозий свежих пузырьков, пустул и мелких эрозий.
Таким образом, особенностями кандидоза являются темно-красный цвет и лаковый блеск, влажная, а не мокнущая поверхность, отчетливые границы и фестончатые очертания; узкая периферическая каемка, представленная воротничком тонкого белого, мацерированного рогового слоя эпидермиса; наличие вокруг основных больших эрозий свежих пузырьков, пустул и мелких эрозий.
| Рисунок 4. Кандидозный пеленочный дерматит |
Третьей отличительной чертой является отсутствие сухости кожи и отсутствие зуда даже при распространенном поражении кожи.
С другой стороны, сам АД нередко осложняется присоединением инфекционного процесса. Причем наиболее часто инфекционные осложнения вызывают стафилококки, особенно St. aureus, грибы рода Candida, вирус простого герпеса. Характерно, что процесс присоединения инфекции усугубляется патофизиологическими расстройствами, лежащими в основе патогенеза АД и квалифицирующимися в настоящее время как суперантигены, усиливающие и пролонгирующие аллергическую реакцию. Поэтому в диагностически сложных случаях целесообразно провести соответствующее дополнительное обследование: посев отделяемого (если таковое есть) или мазка с кожи на среду Эндо и среду Сабуро (селективная среда для грибов) и мазок на полимеразную цепную реакцию на вирус герпеса.
Поэтому в диагностически сложных случаях целесообразно провести соответствующее дополнительное обследование: посев отделяемого (если таковое есть) или мазка с кожи на среду Эндо и среду Сабуро (селективная среда для грибов) и мазок на полимеразную цепную реакцию на вирус герпеса.
Лечение АД в грудном возрасте — одна из самых сложных и неблагодарных задач для врача-педиатра. Так как клинический дебют АД в большинстве случаев приходится на период грудного вскармливания, многие специалисты — нутрициологи, педиатры и аллергологи рекомендуют назначать матерям строгую элиминационную диету с ограничением не только высокоаллергенных продуктов, таких как шоколад, клубника, цитрусовые и т. д., но и сахара, соли, цельного молока, жирного, копченого, острого и т. д. Нередко дело доходит до того, что кормящей женщине предписывают соблюдение диеты, крайне бедной не только микроэлементами и витаминами, но и основными нутриентами — белками, жирами и углеводами. Это, естественно, отражается на составе грудного молока, которое теряет свое основное назначение — обеспечивать растущий организм ребенка всем необходимым для нормального роста и развития [11].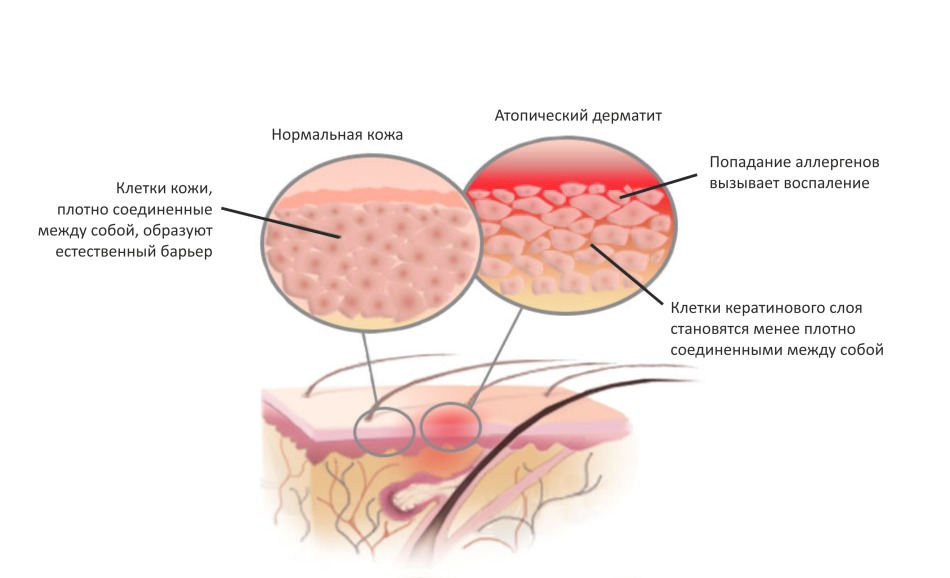 При этом многочисленные исследования последних лет показали, что четкой зависимости между проведением элиминационной диеты матери и выраженностью АД не существует, поэтому держать мать «на голодном пайке» нет никакой необходимости.
При этом многочисленные исследования последних лет показали, что четкой зависимости между проведением элиминационной диеты матери и выраженностью АД не существует, поэтому держать мать «на голодном пайке» нет никакой необходимости.
Диета кормящей женщины при развитии АД у ребенка должна оставаться полноценной и разнообразной, с незначительным ограничением основных продуктов питания (табл. 1). Исключение составляют только высокоаллергенные продукты, являющиеся облигатными аллергенами, — шоколад, какао, натуральный кофе, орехи, мед, цитрусовые, красная икра. Их применять не следует. Необходимо также избегать избыточного потребления сахара, конфет и других сладостей, так как при этом возрастает содержание сахара в грудном молоке. Лук, чеснок, редька, редис, пряности, острые приправы, а также крепкие бульоны — мясные, рыбные, куриные и грибные — могут изменять вкус грудного молока, поэтому их вводят в рацион любой кормящей женщины в ограниченном количестве. В то же время кормящим женщинам можно порекомендовать включить в свой рацион специальные продукты: быстрорастворимые молочные напитки «Фемилак» (Россия), «Энфа-мама» (США), «Думил Мама плюс» (Дания) и др. , которые способствуют обогащению грудного молока витаминами и микронутриентами. Эти напитки используются как отдельно, так и для приготовления различных блюд. Количество напитков устанавливается индивидуально, с учетом характера питания и состояния здоровья женщины, и составляет, как правило, 1–2 порции (200–500 мл) в день.
, которые способствуют обогащению грудного молока витаминами и микронутриентами. Эти напитки используются как отдельно, так и для приготовления различных блюд. Количество напитков устанавливается индивидуально, с учетом характера питания и состояния здоровья женщины, и составляет, как правило, 1–2 порции (200–500 мл) в день.
Если АД развивается у ребенка, находящегося на искусственном или смешанном вскармливании, особенно в том случае когда установлена пищевая аллергия к белкам коровьего молока, целесообразно перевести малыша на лечебное питание. При этом возможны, по крайней мере, три варианта: использование смесей, основанных на высокой степени гидролиза белков коровьего молока; применение смесей на соевой основе и использование молока других животных или смесей, приготовленных на основе молока других животных. Каждый из этих вариантов имеет свои достоинства и недостатки. Однако у них есть один общий недостаток — ни одна из смесей не служит адекватной заменой грудного вскармливания по своим протективным, биологическим и социальным свойствам.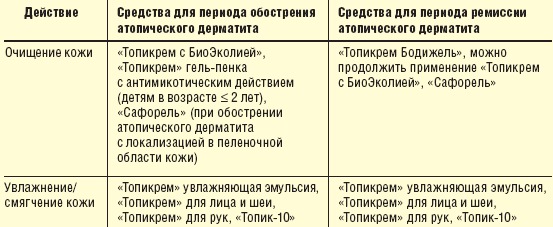
Смеси, созданные на основе соевого белка, в течение последних десятилетий довольно широко использовались с лечебной целью у детей с непереносимостью белков коровьего молока. Таких смесей довольно много: Алсой (Нестле, Швейцария), Бона-соя (Кюмос, Финляндия), Вайсоя (Вайт Лабораториз, Великобритания), Нутрилак-соя (Россия), Нутрисоя (Нутриция, Голландия), Симилак-изомил (Эббот Лабораториз, США), СМА Нурсой (Вайт Ледерле, США), Соя Семп (Семпер, Швеция), Фрисосой (Фризленд, Голландия), Хумана ЛП (Хумана, Германия), Хайнц-соевая смесь (Хайнц, США), Энфамил-соя (Мид Джонсон, США) и др.
Белковый субстрат этих продуктов представлен изолятом соевого белка. При этом он лишен таких компонентов, как ингибитор трипсина. Нет в соевых смесях и трудно перевариваемых углеводов (рафиноза и стахиоза), которые содержатся в соевых бобах и вызывают у детей метеоризм и диарею. Жировой компонент смесей формируется за счет растительных масел (подсолнечного, соевого, кокосового, кукурузного, рапсового и др. ), обеспечивающих оптимальное соотношение полиненасыщенных жирных кислот. Углеводный компонент чаще представлен декстрин-мальтозой, оказывающей благоприятное воздействие на микробный пейзаж кишечника. В отдельных смесях углеводный компонент может быть представлен также глюкозой, сахарозой или фруктозой в различных соотношениях. Все соевые смеси лишены лактозы, поэтому они используются не только при непереносимости белков коровьего молока, но и для лечебного питания детей с лактазной недостаточностью, алактазией и галактоземией. Смеси на соевой основе обогащены витаминами, минералами, микроэлементами, таурином, т. е. максимально адаптированы для питания детей первого года жизни.
), обеспечивающих оптимальное соотношение полиненасыщенных жирных кислот. Углеводный компонент чаще представлен декстрин-мальтозой, оказывающей благоприятное воздействие на микробный пейзаж кишечника. В отдельных смесях углеводный компонент может быть представлен также глюкозой, сахарозой или фруктозой в различных соотношениях. Все соевые смеси лишены лактозы, поэтому они используются не только при непереносимости белков коровьего молока, но и для лечебного питания детей с лактазной недостаточностью, алактазией и галактоземией. Смеси на соевой основе обогащены витаминами, минералами, микроэлементами, таурином, т. е. максимально адаптированы для питания детей первого года жизни.
Нежелательным эффектом смесей на соевой основе является появление у детей склонности к запорам и нарастающая в последние годы аллергия к белкам сои.
Наиболее радикальным лечебным эффектом при непереносимости белков коровьего молока обладают продукты для искусственного вскармливания на молочной основе с высокой степенью гидролиза белков. К ним относятся такие смеси, как Алфаре (Нестле, Швейцария), Нутрамиген и Прегестимил (Мид Джонсон, США), Пепти-Юниор (Нутриция, Голландия).
К ним относятся такие смеси, как Алфаре (Нестле, Швейцария), Нутрамиген и Прегестимил (Мид Джонсон, США), Пепти-Юниор (Нутриция, Голландия).
Имеются также гипоаллергенные смеси типа Хумана ГА 1, Хумана ГА 2 (Хумана, Германия), ХИПП ГА (Хипп, Австрия), Фрисопеп (Фризленд, Голландия), которые характеризуются низкой степенью гидролиза белков коровьего молока. Показания к назначению смесей с высокой и низкой степенью гидролиза различны:
- гипоаллергенные смеси с высокой степенью гидролиза используются только с лечебной целью при наличии у ребенка аллергии к белкам молока и сои или поливалентной пищевой аллергии;
- гипоаллергенные смеси с низкой степенью гидролиза не являются лечебными и назначаются с целью профилактики пищевой аллергии к белкам коровьего молока у детей группы риска по развитию данной патологии, а именно: малышам с длительной диареей инфекционного и неинфекционного генеза, детям с аллергическим анамнезом, глубоко недоношенным детям.
Молочная основа этих смесей подвергается ферментативному гидролизу, что позволяет существенно снизить антигенный потенциал белкового компонента. Причем чем выше степень гидролиза и меньше размер пептидов, полученных в результате гидролиза, тем ниже антигенный потенциал белкового компонента смеси. В качестве белкового субстрата используются различные источники белка: казеин и сывороточные белки молока, белки мяса, бычий коллаген и др. Специальные технологии (обработка на адсорбентах) предусматривают очистку их от нежелательных продуктов гидролиза. В состав этих лечебных смесей также входят растительные масла, среднецепочечные триглицериды, полимеры глюкозы, витаминно-минеральный комплекс, таурин. Аминокислотный состав таких смесей приближен к таковому у женского молока.
Эти смеси обладают очень низкими антигенными свойствами, легко усваиваются организмом ребенка первого года жизни, не требуют напряжения ферментативной и соковыделительной функций его желудочно-кишечного тракта. Включение полимеров глюкозы (модифицированных крахмалов) способствует снижению осмолярности, а также стимулирует рост нормальной микрофлоры в кишечнике.
Включение полимеров глюкозы (модифицированных крахмалов) способствует снижению осмолярности, а также стимулирует рост нормальной микрофлоры в кишечнике.
Отрицательной особенностью лечебных смесей с высокой степенью гидролиза белков являются неудовлетворительные органолептические свойства. Смеси имеют запах и привкус подгоревшего или прогорклого молока и дети привыкают к ним с большим трудом, даже в первые дни жизни. Необходимы большое терпение, а порой и изобретательность (вплоть до введения различных фруктовых, овощных и иных добавок) со стороны родителей и медицинского персонала, чтобы приучить ребенка к данному продукту питания.
Наконец, существует, как уже говорилось, третий вариант. Можно попытаться заменить коровье молоко в питании ребенка на молоко других животных (козье, кобылье, верблюжье). Но необходимо помнить, что это будет неполноценная замена (неадаптированное питание), которая при большом объеме и/или длительном применении неизбежно приведет к отрицательным последствиям, свойственным использованию неадаптированных смесей (перегрузка белками, жирами, диапедезное желудочно-кишечное кровотечение).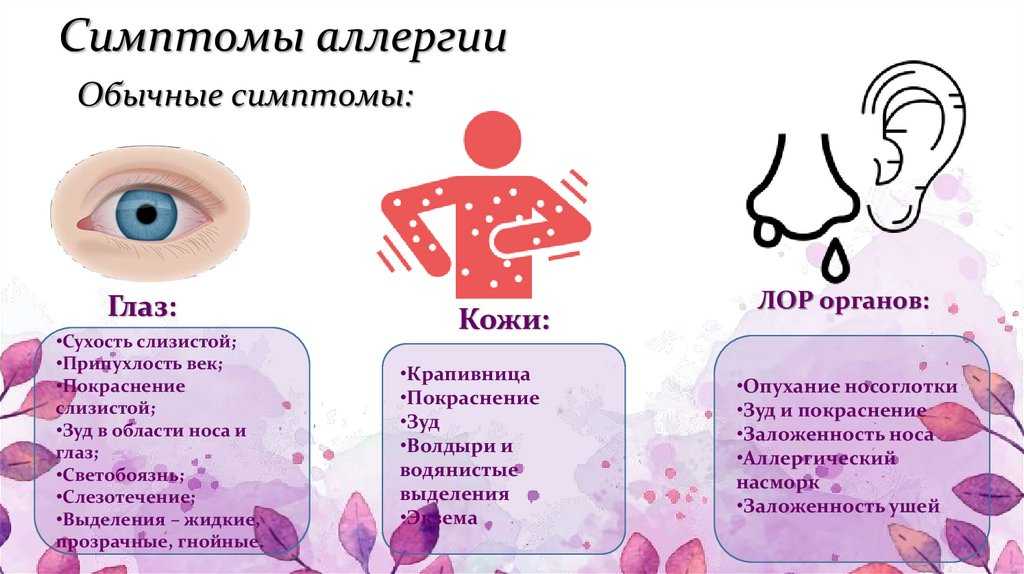 Следует отметить, что в настоящее время появились попытки создания адаптированной смеси на основе козьего молока (Нэнни, Новая Зеландия).
Следует отметить, что в настоящее время появились попытки создания адаптированной смеси на основе козьего молока (Нэнни, Новая Зеландия).
К сожалению, при генетически детерминированном АД у детей грудного возраста диетотерапия оказывает весьма ограниченное воздействие. Значительно более эффективна она при АД, ассоциированном с пищевой аллергией. В этом случае диетотерапия является решающей.
Системная терапия АД у грудных детей крайне затруднена в силу возрастных ограничений, накладываемых на использование большинства противоаллергических препаратов. К применению у детей первого года жизни разрешены только некоторые антигистаминные лекарственные средства I поколения. Это димедрол, супрастин, фенистил, пипольфен и кетотифен (табл. 2). Назначение их показано при выраженном зуде у ребенка. При этом следует обратить внимание на две особенности антигистаминов I поколения. Во-первых, все препараты I поколения назначаются на ограниченный период времени — не более 7–10 дней, так как после 7–8-го дня начинается падение их фармакологического эффекта. Во-вторых, в раннем детском возрасте эта группа лекарственных средств может вызывать парадоксальную реакцию — возбуждение, нарушение сна, беспокойство. Особенно часто парадоксальная реакция отмечается при использовании дифенгидрамина (димедрола). Появление такой реакции является поводом к отмене препаратов.
Во-вторых, в раннем детском возрасте эта группа лекарственных средств может вызывать парадоксальную реакцию — возбуждение, нарушение сна, беспокойство. Особенно часто парадоксальная реакция отмечается при использовании дифенгидрамина (димедрола). Появление такой реакции является поводом к отмене препаратов.
| Таблица 2. Антигистаминные препараты, разрешенные к применению у детей грудного возраста |
Таким образом, основное место в терапии АД у грудных детей занимает местное лечение, которое направлено на уменьшение сухости и зуда кожных покровов и местное противовоспалительное воздействие.
Уменьшение сухости, отчасти способствующее также облегчению зуда, достигается благодаря широкому использованию увлажняющих и смягчающих средств. С этой целью прежде всего показано проведение ежедневных ванн с температурой воды, не превышающей 36°С, при этом исключается использование мыла, моющих гелей и пенок.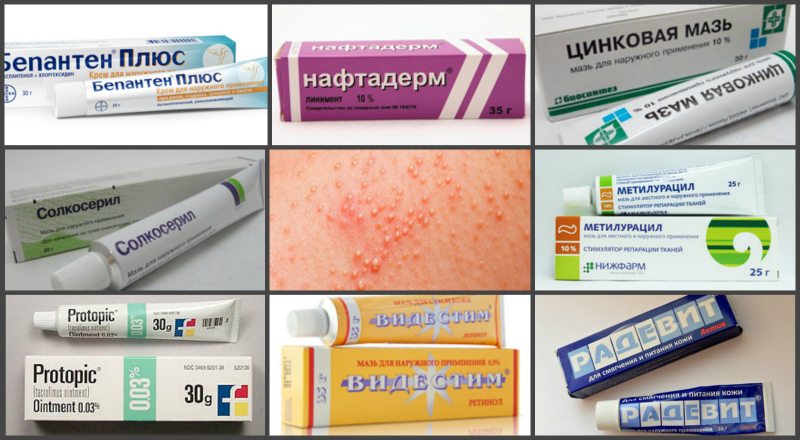
Процедуру приема гигиенической ванны у детей с АД следует проводить не чаще 1 раза в 10 дней, при этом необходимо использовать специальные мыла, например обогащенное липидами «мыло с кольд-кремом», мыло с нейтральной реакцией pH. Обычное туалетное мыло, мыло «Детское» и другие способны значительно усилить сухость кожи.
Помимо ежедневных ванн, следует в течение дня дополнительно орошать кожу ребенка, используя спреи термальных вод. Появление мокнутий не исключает орошения кожи и даже купания. Однако в этих случаях после купания необходима дополнительная обработка участков, на которых возникли мокнутия, примочками и влажно-высыхающими повязками.
При отсутствии мокнутий сразу после ванны необходимо обработать кожу ребенка смягчающими лечебными кремами, например кремом «Мюстела», применять который рекомендуется с периода новорожденности, или «Атодерм».
В первые дни терапии АД необходимо обрабатывать кожу ребенка смягчающим кремом многократно, до 5–10 раз. Желательно сочетать эти процедуры с орошением кожи и последующим промоканием мягкой пеленкой или салфеткой, а также нанесением смягчающего крема.
Желательно сочетать эти процедуры с орошением кожи и последующим промоканием мягкой пеленкой или салфеткой, а также нанесением смягчающего крема.
Второе направление местной терапии — назначение противовоспалительных средств. Долгое время в лечении грудных детей использовались местные средства, приготовленные на основе нафталана, дегтя, АСД III фракции и т. д. Эти препараты обладают невысокой эффективностью и в большинстве случаев представляют собой нестандартизованные лекарственные средства. Большим шагом вперед явилось появление в последние годы нового нестероидного противовоспалительного препарата — пимекролимуса (ингибитора кальциневрина) в виде 1% крема элидел. Использование этого нестероидного препарата разрешено с
3-месячного возраста. Поэтому не случайно в настоящее время местная терапия АД строится следующим образом [7]:
- при первых проявлениях дерматита рекомендуется проведение интенсивной гидратации и смягчения кожи, как описано выше;
- при прогрессировании процесса, если нет мокнутия, наряду с уходом за кожей ребенка, назначается обработка пораженных участков кремом элидел;
- только при отсутствии эффекта от использования крема элидел в терапию вводятся наружные глюкокортикостероиды.

Следует отметить, что назначение наружных глюкокортикостероидов грудным детям также имеет ряд особенностей: во-первых, используются нефторированные препараты; во-вторых, накладываются ограничения на дозирование препаратов (табл. 3). Это позволило значительно повысить безопасность современных наружных глюкокортикостеродов и использовать их длительное время, необходимое для полного исчезновения кожных проявлений АД.
Также нельзя не отметить совершенствование наружной терапии АД в грудном возрасте: широкое использование увлажнения и смягчения кожных покровов как основу терапии; своевременное (раннее) введение в схему терапии АД нестероидного препарата 1% крема элидел, сдерживающее развитие симптомов АД и существенно сокращающее потребности в использовании глюкокортикостероидных препаратов у детей грудного возраста.
Г. А. Самсыгина, доктор медицинских наук, профессор
РГМУ, Москва
По вопросам литературы обращайтесь в редакцию.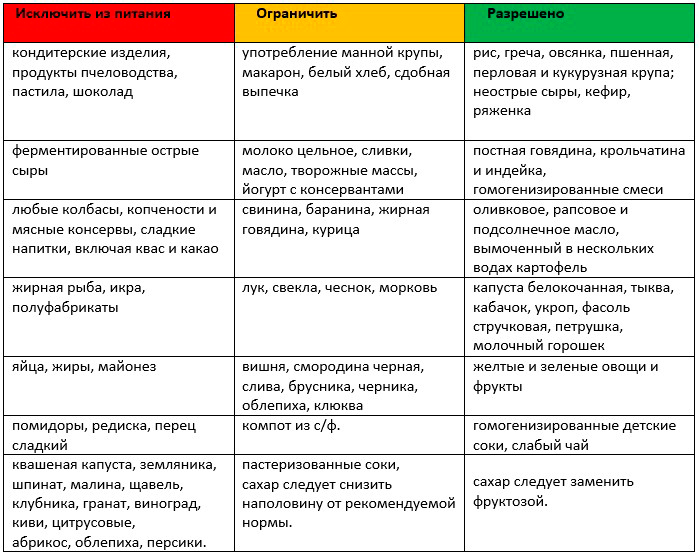
Диета кормящей матери и ребенка с атопическим дерматитом
Вопрос:
03.08.2018
Восьмимесячная девочка с атопическим дерматитом средней степени тяжести, начавшимся в возрасте до трех месяцев. На строгом грудном вскармливании, мать не соблюдает никаких диетических ограничений. Оценка аллергии методом Immunocap выявила специфический IgE к арахису — 2,84, миндалю — 2,13, пшенице — 7,32, яичному белку — 9.0,85, коровье молоко 3,63. Нет аллергической чувствительности к сое, креветкам, треске. Аллергической чувствительности к пылевым клещам, собакам, кошкам или альтернариозу не выявлено. Общий IgE не повышен на уровне 70. ОАК показывает периферическую эозинофилию на уровне 1400/мм3. Рекомендуемый уход за кожей включает длительные ванночки для купания, частое нанесение увлажняющего крема с применением гидрокортизоновых 1% и 2,5% мазей.Мать связалась с рекомендациями по отказу от вышеуказанных продуктов в ее рационе во время грудного вскармливания, с рекомендациями по переходу на сильно гидролизованную смесь из-за опасений относительно питательной ценности ее грудного молока (если вышеуказанные диетические ограничения введены в рацион матери) .
Через 6 недель наблюдения было отмечено значительное улучшение состояния кожи пациентки, при этом мать сообщила, что она продолжала кормить исключительно грудью, полностью соблюдая вышеуказанные диетические ограничения. Мать не хочет использовать какие-либо местные стероидные продукты для лечения пациента и поэтому наносит только увлажняющий крем.
К сожалению, пациент потерял 6 унций за 6 недель с момента первоначального осмотра. Внешнее направление предполагает отсутствие необходимости в каких-либо диетических ограничениях для матери в вышеуказанном случае и впоследствии рекомендует продолжать грудное вскармливание, немедленно добавляя в рацион матери коровье молоко, яйца, арахис, лесной орех и пшеницу. Практические параметры не относятся конкретно к диетическим ограничениям матери во время грудного вскармливания в таких случаях, как описано выше, в которых уже существует атопический дерматит и у пациента обнаружена значительная пищевая чувствительность. Что вы думаете об этом сценарии?
Ответ:
Экзему обычно можно контролировать с помощью разумных мер по предотвращению и местной терапии. Правильное питание имеет решающее значение для роста и развития ребенка и, на мой взгляд, перевешивает любые опасения по поводу экземы. Нецелесообразно использовать недостаточное для роста питание из-за нежелания применять местно гидрокортизон. Задокументированное совместное обсуждение с обоими родителями для принятия решения должно проанализировать доказанные риски недостаточного питания для здоровья и развития ребенка по сравнению с отсутствием доказанных побочных эффектов местных кортикостероидов низкой силы. Крисаборол не одобрен для применения у младенцев в возрасте до 2 лет, но может обеспечить безопасную альтернативу лечению без кортикостероидов. Наконец, в свете LEAP и других данных, я хотел бы убедить родителей, что раннее регулярное употребление продуктов, распознаваемых специфическими IgE, снижает риск развития анафилактической чувствительности (1-4). В долгосрочной перспективе более симптоматическая экзема предпочтительнее отказа от пищи, возможно, на всю жизнь из-за риска анафилаксии.
Правильное питание имеет решающее значение для роста и развития ребенка и, на мой взгляд, перевешивает любые опасения по поводу экземы. Нецелесообразно использовать недостаточное для роста питание из-за нежелания применять местно гидрокортизон. Задокументированное совместное обсуждение с обоими родителями для принятия решения должно проанализировать доказанные риски недостаточного питания для здоровья и развития ребенка по сравнению с отсутствием доказанных побочных эффектов местных кортикостероидов низкой силы. Крисаборол не одобрен для применения у младенцев в возрасте до 2 лет, но может обеспечить безопасную альтернативу лечению без кортикостероидов. Наконец, в свете LEAP и других данных, я хотел бы убедить родителей, что раннее регулярное употребление продуктов, распознаваемых специфическими IgE, снижает риск развития анафилактической чувствительности (1-4). В долгосрочной перспективе более симптоматическая экзема предпочтительнее отказа от пищи, возможно, на всю жизнь из-за риска анафилаксии.
Подводя итог, я бы не рекомендовал ограничивать калории и питание для лечения экземы. Альтернативы включают в себя предоставление разнообразного рациона матери и продолжение грудного вскармливания, докорм смесями, основанными на толерантности ребенка, или использование элементарных смесей. Для долгосрочной минимизации пищевой аллергии я предпочитаю грудное вскармливание с добавлением смеси. Я хотел бы заверить о побочных эффектах местных кортикостероидов низкой силы, сделать акцент на смягчающих средствах, как вы сделали, и рассмотреть возможность использования крисаборола не по прямому назначению. Вы также можете оценить чувствительность к аллергенам в помещении и попытаться ограничить контакт с домашними животными или пылевыми клещами, если обнаружен значительный специфический IgE.
1. Du Toit, George, et al. «Пищевая аллергия: обновленная информация о профилактике и переносимости». Journal of Allergy and Clinical Immunology 141.1 (2018): 30-40.
2. дю Туа, Джордж и др. «Профилактика пищевой аллергии». Journal of Allergy and Clinical Immunology 137.4 (2016): 998-1010.
«Профилактика пищевой аллергии». Journal of Allergy and Clinical Immunology 137.4 (2016): 998-1010.
3. Фишер, Хелен и др. «Проблемы предотвращения пищевой аллергии: уроки, извлеченные из LEAP и EAT». Анналы аллергии, астмы и иммунологии (2018).
4. Дю Туа, Джордж и др. «Рандомизированное исследование потребления арахиса у младенцев с риском аллергии на арахис». Медицинский журнал Новой Англии 372.9 (2015): 803-813.
Я надеюсь, что эта информация поможет вам и вашей практике.
Всего наилучшего.
Деннис К. Ледфорд, доктор медицины, FAAAAI
Что нужно знать о послеродовой экземе
Экзема — кожное заболевание, характеризующееся сухостью, зудом и воспалением кожи. После родов экзема может обостриться из-за требований ухода за ребенком и гормональных изменений в организме.
Во время беременности и после родов у многих людей возникают изменения кожи, в том числе экзема. Это может быть связано с гормональными изменениями, частым мытьем рук или другими триггерами.
Взрослые обычно испытывают вспышки экземы на участках тела, отличных от детских. Экзема может появиться:
- вокруг глаз
- на лице
- на задней части шеи
- в местах сгибания, таких как внутренняя сторона локтей или задняя часть коленей
У рожавших людей он также может развиться в области гениталий.
Симптомы экземы могут включать чрезвычайно сухую кожу или кожу, склонную к раздражению. Расчесывание может привести к открытым язвам, из которых сочится прозрачная жидкость или кровоточат.
В этой статье описываются причины и триггеры послеродовой экземы, методы лечения и советы по грудному вскармливанию при экземе на сосках.
Изменения уровня гормонов в организме и функции иммунной системы могут вызвать развитие или обострение экземы во время или после беременности.
До беременности в организме доминирует Th2 с точки зрения иммунитета. Клетки Th2 борются с инородными телами, такими как бактерии и вирусы. Поскольку половина генетического кода ребенка исходит от мужчины, доминирование Th2 будет означать, что иммунная система будет атаковать эту половину как инородное тело внутри беременной женщины.
Поскольку половина генетического кода ребенка исходит от мужчины, доминирование Th2 будет означать, что иммунная система будет атаковать эту половину как инородное тело внутри беременной женщины.
Таким образом, во время беременности организм переключается на доминирование Th3 для иммунной функции. Клетки Th3 работают, чтобы бороться с токсинами и аллергенами вне клеток. В результате беременная временно более чувствительна к аллергенам и, возможно, более склонна к экземе.
Даже после рождения ребенка может пройти несколько месяцев, прежде чем гормоны и иммунитет вернутся к уровню до беременности.
Если женщина кормит грудью, происходят дополнительные гормональные изменения для производства молока.
Узнайте здесь о восстановлении после родов.
Общей проблемой для людей, ухаживающих за младенцами, является развитие симптомов экземы из-за частого мытья рук. Регулярная смена подгузников, очистка от срыгиваний и приготовление пищи требуют дополнительного мытья рук, что может нарушить кожный барьер.
Американская академия дерматологии предлагает ухаживать за сухой кожей рук и предотвращать ее путем:
- мытья рук теплой водой с мылом в течение не менее 20 секунд
- нанесения увлажняющего крема сразу после мытья рук, чтобы зафиксировать влагу
- использование увлажняющих средств без отдушек и красителей, содержащих минеральное масло или вазелин
Если симптомы экземы рук сохраняются, человек может обратиться за советом к врачу или дерматологу. Они могут назначить актуальные кортикостероиды, чтобы помочь.
Хотя некоторые факторы, такие как генетическая предрасположенность к экземе, не поддаются контролю, люди могут избегать других факторов. К ним относятся триггеры окружающей среды и поведение, которое может раздражать кожу.
Некоторые предметы повседневного обихода могут раздражать кожу и вызывать вспышки. Если люди заметят, что определенные мыла, лосьоны, моющие средства, чистящие средства или ткани вызывают покраснение, сухость или зуд, они могут отказаться от их использования.
Другие триггеры, на которые следует обратить внимание, включают следующее:
- сухой воздух, экстремальная жара или холод
- ароматизаторы
- металлы, особенно никель
- формальдегид, который входит в состав некоторых косметических и туалетных принадлежностей
- изотиазолиноны, которые являются антибактериальным ингредиентом в продуктах личной гигиены, таких как детские влажные салфетки
- кокамидопропилбетаин, который загущает шампуни и лосьоны
- парафенилендиамин, который можно найти в красках для кожи и временных татуировках
Стресс также является триггером для экземы, поэтому люди могут попытаться минимизировать стресс, чтобы уменьшить тяжесть обострений .
Узнайте больше о триггерах экземы здесь.
Если у женщины во время кормления грудью появилась экзема на сосках, она может ухаживать за своей кожей, используя увлажняющие средства для поддержания кожного барьера и уменьшения зуда и боли.
Если у женщины во время грудного вскармливания возникает экзема сосков, которая не реагирует на другие вмешательства, можно попробовать местные кортикостероиды. Лучше всего применять лекарство сразу после кормления грудью, давая по крайней мере час, чтобы лекарство впиталось. Им следует полностью вытереть грудь перед тем, как снова кормить грудью.
Человек может сцедить немного грудного молока, чтобы протереть сосок. Жир в молоке может помочь сохранить влагу в сосках и уменьшить сухость.
В обзоре, опубликованном в журнале Nutrients за 2019 год, сделан вывод о том, что целебные свойства грудного молока могут помочь успокоить воспаленные и потрескавшиеся соски.
Узнайте больше о пользе грудного молока при экземе здесь.
Избегание триггеров — первый шаг в лечении послеродовой экземы. Человек может поговорить с врачом о плане лечения для устранения обострений и предотвращения инфекции.
Лечение может включать:
- избегание расчесывания раздраженной кожи
- использование увлажняющих средств вместе со стероидными кремами или мазями для местного применения
- короткие ногти для предотвращения повреждения кожи
- с использованием увлажнителя воздуха
- избегая раздражающих веществ, таких как ароматизаторы, моющие средства, мыло и некоторые ткани
- избегая чрезмерного нагрева или изменений температуры
- не трите кожу слишком сильно или слишком долго
- нанесение смазывающих кремов или мазей на влажную кожу для удержания влаги
Узнайте о 12 натуральных средствах от экземы здесь.
Могу ли я передать экзему своему ребенку?
Невозможно узнать, разовьется ли у ребенка экзема, даже если она есть у одного или обоих родителей. По данным Национального общества экземы, нет четких доказательств того, что изменение образа жизни до зачатия или во время беременности предотвращает экзему у детей.
Вероятность развития экземы у ребенка, если ни у родителей, ни у других детей нет экземы, астмы или сенной лихорадки, составляет 1 к 10. лихорадка составляет 1 к 4. Вероятность развития экземы у ребенка, если другие дети в ближайших родственниках или оба родителя болеют экземой, астмой или сенной лихорадкой, составляет 1 к 2.
Экзема неинфекционна, поэтому ребенок не может заразиться через прикосновение после рождения.
Как лечить экзему на лице?
Средства для лечения экземы на лице уменьшают раздражение от косметики, лосьонов или мыла. Человек должен попробовать использовать щадящий режим ухода за кожей и лечить экзему местными стероидами и смягчающими средствами.
Другие шаги, которые необходимо предпринять, включают:
- высушивание кожи похлопывающими движениями, а не растирание
- избегание мыла, моющих средств, отшелушивающих средств и тоников
- нанесение мягкого смягчающего средства два раза в день на сухие или воспаленные участки
- избегание косметических увлажняющих средств
- избегайте продуктов с пометкой «натуральные», «прошедшие дерматологические испытания» или «гипоаллергенные», поскольку они могут вызывать раздражение и вызывать аллергические реакции
- ищите минеральную косметику, которая обычно меньше раздражает при экземе
- использование крема со стероидами слабой активности один раз в день или по назначению врача, обычно на ночь перед сном
- использование сильнодействующих стероидов только под руководством врача, так как они могут вызвать истончение кожи при неправильном использовании
Местные ингибиторы кальциневрина могут быть хорошим вариантом для длительного лечения экземы лица, поскольку они не способствуют истончению кожи. Однако они делают кожу чувствительной к свету, поэтому люди могут захотеть использовать их ночью. Люди, использующие эти лекарства, должны всегда использовать защиту от солнца.
Однако они делают кожу чувствительной к свету, поэтому люди могут захотеть использовать их ночью. Люди, использующие эти лекарства, должны всегда использовать защиту от солнца.
Узнайте больше о том, как избавиться от экземы на лице, здесь.
При правильном лечении люди могут справиться с послеродовой экземой, но найти то, что работает, можно путем проб и ошибок.
У некоторых людей экзема проходит в послеродовой период, когда уровень гормонов начинает нормализоваться, но у других экзема может сохраняться.
Изменения уровня гормонов и иммунной системы организма во время беременности могут вызвать послеродовую экзему.
Экзема у взрослых обычно возникает на:
- лице
- шее
- сгибах рук или ног
- коже вокруг глаз У воспитателей, которые часто моют руки, также может развиться инфекция на руках.
Смягчающие средства и модификация образа жизни могут лечить экзему. В настоящее время лечения нет, и часто возникают рецидивы.

