39 недель ктг норма: КТГ плода при беременности — цены, показания, противопоказания, расшифровка
КТГ плода — исследование, расшифровка
КТГ при беременности, КТГ плода – это один из методов исследования, применяемый в акушерстве. С помощью этого метода происходит исследование сердцебиения плода и сокращения матки одновременно.
Исследование КТГ плода
Исследования КТГ плода проводят для определения частоты сокращений сердца плода и тонуса матки. Используются для этой цели два датчика, которые накладываются на область живота женщины: один датчик устанавливается возле генерирующего узла матки, второй датчик в месте, где наиболее хорошо прослушивается сердцебиение плода (зависит от положения плода в матке). Сокращения сердца плода фиксируются с помощью ультразвукового датчика, а тонус матки определяется с помощью тензометрического датчика. Это позволяет получить сразу два графических изображения – тахограмму и гистерограмму. Приборы КТГ также регистрируют шевеление плода. КТГ плода проводится двумя видами – наружным способом и внутренним.
Наружный способ (непрямая КТГ) проводится во время беременности или родов, когда околоплодный пузырь находится в неповрежденном состоянии.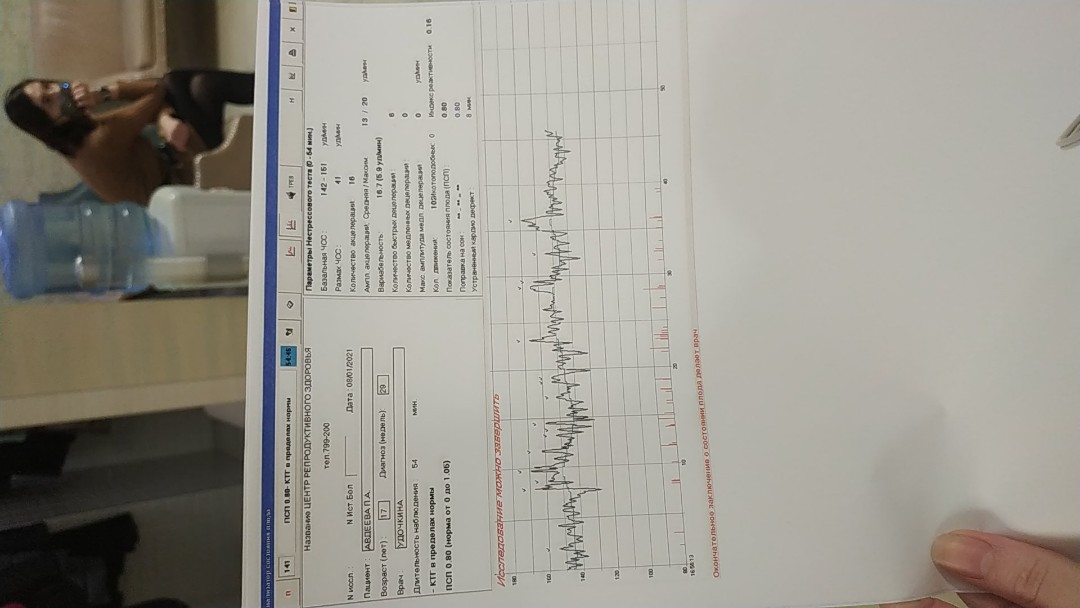 Датчик для снятия гистерограммы крепится в области дна матки, для регистрации ЧСС плода – в месте, наиболее доступном для фиксирования сердцебиения плода.
Датчик для снятия гистерограммы крепится в области дна матки, для регистрации ЧСС плода – в месте, наиболее доступном для фиксирования сердцебиения плода.
Внутренняя КТГ применяется врачами при нарушении оболочки плодного пузыря. В этом случае изменение сердечных сокращений плода измеряются игольчатым спиралевидным электродом. Электрод вводится к предлежащей части плода. Для регистрации сокращений миометрия в полость матки вводится специальный катетер. С его помощью измеряется внутриматочное давление.
КТГ при беременности позволяет контролировать следующие показатели:
- Базальный ритм плода
- Изменение сердечного ритма
- Повышение частоты пульса при повышении активности (миокардиальный рефлекс плода)
- Изменения ЧСС плода, которые возникают периодически
КТГ плода – тахограмма
Тахограмма – это исследование регистрирует изменение сердечных сокращений плода во времени. График показывает время исследования в минутах и частоту сердечных сокращений в минуту. Если происходит повышение частоты сердечных сокращений плода, то кривая идет вверх, если частота сердечных сокращений падает – кривая идет вниз.
Если происходит повышение частоты сердечных сокращений плода, то кривая идет вверх, если частота сердечных сокращений падает – кривая идет вниз.
Состояние плода оценивается по базальному ритму – средней частоте сокращения сердца плода, акцелерации – ускорению сердечного ритма, децелерации – замедлению сердечного ритма, вариабельности ритма сердца – средней высоте отклонений в частоте сердечных сокращений.
КТГ при беременности – измерение НГГ
Наружная гистерограмма – исследование, которое регистрирует изменения в сокращении миометрия, является кривой маточных сокращений. Такое исследование проводится в случае риска преждевременных родов, для определения тонуса матки в совокупности с исследованием работы сердца плода.
КТГ расшифровка
КТГ расшифровка базального ритма — считается нормальной при 110-160 ударах в состоянии покоя плода, 130-190 ударах в минуту при активном состоянии плода, оценивается базальный ритм в баллах от 0 до 2.
- Меньше 100 ударов (брадикардия) или больше 189 (тяжелая тахикардия) – 0 баллов (опасное состояние плода).
 Тахикардия может говорить о плодной инфекции, лихорадке, при увеличении пульсации сердца до 240 ударов в минуту и выше — развивается сердечная недостаточность, которая сопровождается неиммунной водянкой.
Тахикардия может говорить о плодной инфекции, лихорадке, при увеличении пульсации сердца до 240 ударов в минуту и выше — развивается сердечная недостаточность, которая сопровождается неиммунной водянкой. - От 100 до 120 и от 160 до 180 ударов в минуту – 1 балл.
- От 121 до 159 ударов в минуту – 2 балла.
КТГ расшифровка децелерации – в нормальном состоянии у плода отсутствует замедление частоты сердечных сокращений или они короткие и неглубокие. Оцениваются децелерации в баллах от 0 до 2. На графике они выглядят как впадины.
- Поздние, атипические или вариабельные тяжелые – 0 баллов.
- Вариабельные легкие или умеренные, ранние тяжелые – 1 балл.
- Ранние легкие или умеренные, отсутствуют – 2 балла. Децелерации бывают нормальные и патологические. Если КТГ показывает высокоамплитудные децелерации, а в это время плод не шевелится – это настораживает врача, который сразу же сверяется со вторым графиком – сокращениями матки, сокращения матки могут вызывать возникновение децелераций.

КТГ расшифровка акцелераций – 2 и более акселераций в течение 10 минут считаются нормой, оцениваются акцелерации в баллах от 0 до 2. На графике КТГ выглядят как высокие зубцы.
- Нет акцелераций за 30 минут – 0 баллов (считается тяжелым нарушением состояния плода).
- От одной до четырех, единичные или периодические акцелерации – 1 балл.
- Больше 5 единичных акцелераций – 2 балла.
КТГ расшифровка вариабельности – в норме высота отклонений от 11 до 25 ударов сердца в минуту. Оценивается вариабельность в баллах от 0 до 2. Чаще всего врачам не нравится изменение высоты зубчиков от 0 до 10 ударов в минуту. Это может быть нормой, если исследование КГТ неделями сделано на сроке не больше 28 недель. Также такие показатели регистрируются во время сна плода.
- Меньше 3 ударов сердца – 0 баллов.
- От 3 до 6 ударов – 1 балл.
- Больше 6 ударов сердца – 2 балла. Если происходит изменение амплитуды менее чем на 5 ударов в минуту и менее 3 эпизодов в минуту – это говорит о дистрессе плода, если вариабельность превысила 25 ударов в минуту – это может говорить о гипоксии плода или обвитии пуповиной.

Учитывается шевеление плода – если шевелений не было – 0 баллов, от 1 до 2 шевелений – 1 балл, больше 3 шевелений плода – 2 балла.
Для расшифровки КТГ плода используют балльную систему:
- 9-12 баллов – состояние плода нормальное, рекомендуется наблюдение.
- 6-8 баллов – гипоксия плода, экстренных угроз нет, рекомендовано повторение КТГ плода.
- От 5 и менее баллов – у плода выраженное кислородное голодание, требуется срочное родоразрешение.
Согласно КТГ расшифровке – 0 баллов говорит о явных признаках страдания плода, 1 балл – это первые признаки нарушений, 2 балла – показатели нормы. Суммируя баллы за показатели исследования, можно получить баллы КГТ плода – от минимальных 0-2 до максимального значения. В этом случае максимальная оценка говорит о благоприятном прогнозе для беременности и родов. Если КГТ при беременности ниже 7 баллов – это говорит о легкой форме дистресса плода, требует наблюдения за самочувствием плода во время родов и наблюдения за новорожденным в послеродовом периоде. КГТ плода менее 4 баллов – это тяжелое состояние плода, которое требует срочного родоразрешения с применением кесарева сечения или путем стимуляции родовой деятельности и активной родовспомогательной тактики.
КГТ плода менее 4 баллов – это тяжелое состояние плода, которое требует срочного родоразрешения с применением кесарева сечения или путем стимуляции родовой деятельности и активной родовспомогательной тактики.
Исследование КТГ неделями начинается с 32 акушерской недели, что позволяет эффективно диагностировать работу сердца плода. КТГ плода проводится в обязательном порядке в случае: сердечно-сосудистого или хронического эндокринного заболевания беременной, если у беременной температура тела выше 38 градусов, беременность переношенная или начались преждевременные роды, рано созрела плацента, обнаружена внутриутробная задержка развития плода, назначена стимуляция родовой деятельности, для назначения КТГ существует ряд других причин, которые требуют диагностики сердечной деятельности плода.
Клиника «Центр ЭКО» города Волгограда проводит диагностику и лечение бесплодных пар, предоставляет широкий спектр услуг по программе экстракорпорального оплодотворения.
Как живется, малыш? — ТОГБУЗ «ГКБ им.
 Арх. Луки г. Тамбова»
Арх. Луки г. Тамбова»
В ТОГБУЗ «ГКБ им. Арх. Луки г. Тамбова» плановое занятие школы практического мастерства было посвящено кардиотокографии как методу функциональной оценки плода во время беременности и в родах.
С докладом выступила акушерка отделения патологии беременных акушерского стационара Анастасия Валерьевна Ступникова.
Каждая женщина мечтает родить здорового, крепкого малыша, с этим не поспоришь. Равно как и с тем, что внутриутробная жизнь плода столь же подвержена изменениям и трансформации, как и жизнь малыша после рождения. К сожалению, не всегда эти изменения носят позитивный характер. Узнать, как живется малышу в материнской утробе, помогает такой метод ультразвуковой оценки плода, как кардиотокография.
При КТГ оценка состояния плода проводится непосредственно по частоте его сердечных сокращений и по тому, как меняется ЧСС в течение времени и в зависимости от активности плода и маточных сокращений.
Дело в том, что малыш может быть небольшим для срока по данным фетометрии, могут быть нарушения гемодинамики 1-й или даже 2-й степени по данным допплерометрии, но при этом его компенсаторных механизмов вполне достаточно, он адаптирован к таким условиям и не требует какого-то срочного вмешательства. Но бывает и иначе… Бывает так, что в какой-то момент происходит срыв адаптационных возможностей плода и его состояние резко ухудшается. Иногда это занимает недели, а иногда, особенно во время процесса родов, часы или даже минуты.
Но бывает и иначе… Бывает так, что в какой-то момент происходит срыв адаптационных возможностей плода и его состояние резко ухудшается. Иногда это занимает недели, а иногда, особенно во время процесса родов, часы или даже минуты.
Как же понять, что наступил уже этот день, час, эти минуты, когда нужно проводить срочное родоразрешение, как правило, путём операции кесарево сечение? Или же ребёнок чувствует себя достаточно хорошо, чтобы продолжить своё развитие и созревание у мамы в животике?
Наибольшее распространение получили именно эти два способа оценки состояния плода – допплерометрия и КТГ. Последнее исследование дает уникальную для будущей мамы возможность заранее узнать о возможной патологии развития ребенка и его заболеваниях, например, гипоксии. По сути, методика представляет собой одновременную запись сердечной активности плода и сокращений матки. На основе этих данных можно судить о здоровье будущего малыша.
Предтечей КТГ стало открытие швейцарского хирурга Мауера, который еще в 1818 году сообщил, что, приложив ухо к животу женщины, можно с уверенностью узнать, жив плод или нет. Несколько позже, в 1821 году, французский врач Н. Каргарадес применил для выслушивания сердечной деятельности плода стетоскоп, изобретённый Лаеннеком. Наряду с этим он впервые сформулировал семь основных положений о клинической значимости выслушивания сердца плода, которые, впрочем, оказались дискуссионными и были позже оспорены рядом акушеров (Е. Кеннеди, Р. Берсоном и другими).
Несколько позже, в 1821 году, французский врач Н. Каргарадес применил для выслушивания сердечной деятельности плода стетоскоп, изобретённый Лаеннеком. Наряду с этим он впервые сформулировал семь основных положений о клинической значимости выслушивания сердца плода, которые, впрочем, оказались дискуссионными и были позже оспорены рядом акушеров (Е. Кеннеди, Р. Берсоном и другими).
Словом, возможность мониторного контроля состояния плода интересовала медиков давно. Поскольку сердечная деятельность является универсальным ответом на любые нарушения, происходящие в организме плода, ее анализ всегда был одним из основных способов наблюдения за внутриутробным состоянием малыша. С этой целью проводилась аускультация — выслушивание сердечных тонов плода, а в 1906 году в клинической практике впервые была предпринята попытка провести электрокардиологическое исследование сердечной деятельности плода. К сожалению, в следующие почти 100 лет несовершенство аппаратуры не позволило добиться высокого качества регистрации исследуемого сигнала и не дало медикам шансов всерьез рассматривать результаты кардиомониторных наблюдений. Только в последние десятилетия, характеризующиеся развитием электроники и вычислительной техники, были разработаны и внедрены новые методы диагностики нарушений состояния плода, в частности, метод кардиотокографии (КТГ).
Только в последние десятилетия, характеризующиеся развитием электроники и вычислительной техники, были разработаны и внедрены новые методы диагностики нарушений состояния плода, в частности, метод кардиотокографии (КТГ).
В настоящее время необходимость периодического мониторинга состояния ребенка во время беременности и в родах является общепризнанной, особенно с учетом того, что центральная задача акушерства заключается в снижении перинатальной заболеваемости и смертности. И здесь роль КТГ трудно переоценить.
Тем более, что это совершенно безболезненная и безвредная процедура, при которой не нужно проколов и повреждений кожи, инъекций и других манипуляций, но при этом позволяющая объективно оценить самочувствие малыша внутри живота мамочки – насколько комфортно ему там находиться. Метод используется во время беременности, в третьем триместре, и в процессе родов – по нему определяют состояние плода, не страдает ли он от гипоксии. С помощью метода регистрируются сердцебиение ребенка, шевеления его и сокращения стенки матки, это все выдается в виде графиков на специальной бумаге, чтобы врач по графикам мог сделать заключения.
Электронные приборы внутри аппарата переводят волновую энергию в ритм сердечных сокращений, значения подсчитывают ежесекундно и на графике регистрируют точкой координат. Передвижение ленты аппарата составляет из точек график в виде кривой линии, которая отражает колебания сердечного ритма малыша.
Второй график на ленте параллельно фиксирует степень напряжения мышцы матки – то есть ее тонус. В некоторых аппаратах есть специальный датчик с кнопкой для мамы – если она чувствует шевеление – она его нажимает, а новейшие аппараты сами фиксируют движения крохи. Эти данные сводит воедино мощный компьютер и выдает заключение о состоянии ребенка в утробе матери, что позволяет спрогнозировать течение беременности.
А если это роды – решить вопрос о ведении лекарств или о экстренном вмешательстве, вплоть до кесарева сечения.
Поводами к осуществлению процедуры могут послужить самые различные факторы. К ним в первую очередь относят гестоз, резус-конфликт, маловодие, двойню (а также тройню и так далее), изменение характера движений плода и нарушения кровотока матери.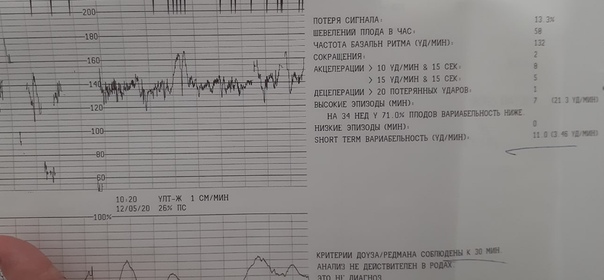 Кроме того, ее обязательно назначают при наличии таких болезней у беременной, как сахарный диабет и гипертония.
Кроме того, ее обязательно назначают при наличии таких болезней у беременной, как сахарный диабет и гипертония.
Различают два способа проведения исследования:
Наружный.
Внутренний.
Наружный метод применяется в третьем триместре и во время родов. Датчик при этом накладывается на переднюю брюшную стенку. Женщина находится в положении лежа. Пока живот не слишком большой, она может лежать на спине. К моменту родов, чтобы избежать давления на нижнюю полую вену, беременная находится на левом боку или в положении полусидя.
Второй датчик регистрирует деятельность матки. Его накладывают на правый маточный угол. Именно из него начинается волна сокращений, которая распространяется на весь орган.
Пациентке в руки дается еще один датчик. С его помощью она сама регистрирует моменты движений ребенка. При нажатии на кнопку, в ленте появляется соответствующая отметка.
Сколько длится запись, зависит от индивидуальных особенностей. Обычно это срок от 20 до 40 минут. Расшифровка результатов КТГ требует не менее 20 минут зарегистрированного базального ритма, в котором будет отмечено не менее 2 эпизодов шевеления по 15 секунд и более. Число сердечных сокращений при этом должно увеличиваться.
Расшифровка результатов КТГ требует не менее 20 минут зарегистрированного базального ритма, в котором будет отмечено не менее 2 эпизодов шевеления по 15 секунд и более. Число сердечных сокращений при этом должно увеличиваться.
Внутренняя КТГ выполняется только в родах. Эта методика не так популярна, как наружное исследование.
Показатели нормы состояния плода при КТГ оцениваются по следующим данным:
– частота сердечных сокращений;
– базальный ритм – величина сердечных сокращений, которая наблюдается в период между схватками в течение 10 минут;
– вариабельность базального ритма – высота изменений сердечных сокращений;
– акцелерации – короткое ускорение ЧСС на 15 секунд и более или на 15 ударов сердца;
-– децелерации – уменьшение ЧСС на 15 ударов или в течение 15 секунд.
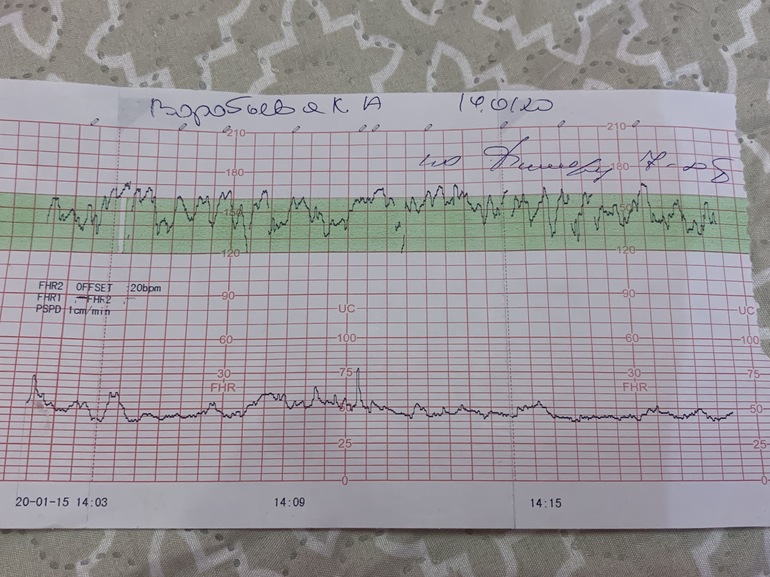
Каждому из приведенных понятий соответствует своя норма. Базальный ритм должен быть в диапазоне 120-160 ударов в минуту. Вариабельность плода при КТГ составляет 5-25 ударов. Если посмотреть на ленту КТГ, то основное колебание линии ЧСС должно находиться в этих пределах.
Если посмотреть на ленту КТГ, то основное колебание линии ЧСС должно находиться в этих пределах.
Акцелерации – внезапные подъемы сокращений сердца. Обязательно должны присутствовать в течение 10 минут, в норме регистрируется 2 и более подъема ЧСС.
Децелерации – это снижение количества сокращений сердца. В норме они отсутствуют или появляются эпизодические непродолжительные и неглубокие. Длительное снижение ЧСС говорит о патологических состояниях.
Требования к норме для результата исследования отличаются в зависимости от срока беременности. К моменту доношенной беременности (с 38 недель) все показатели должны быть в пределах указанной нормы. У незрелого ребенка на 36 неделе допускаются небольшие отклонения, но количество баллов не должно быть менее 8, в ленте записи присутствуют в достаточном количестве и акцелерации, и децелерации. Допускается низкая вариабельность в пределах 3-6.
Если в записи кардиотокографии отсутствуют выраженные акцелерации и децелерации, это нельзя назвать нормой. Наблюдается монотонное сердцебиение плода, которое говорит о гипоксии. В некоторых случаях такое изменение ритма наблюдается во время сна ребенка. Чтобы удостовериться в этом, акушерка или врач пробуют пошевелить головку плода через живот.
Наблюдается монотонное сердцебиение плода, которое говорит о гипоксии. В некоторых случаях такое изменение ритма наблюдается во время сна ребенка. Чтобы удостовериться в этом, акушерка или врач пробуют пошевелить головку плода через живот.
Нестрессовые тесты не представляют никакой опасности ни ребенку, ни течению беременности. Это хорошее подспорье для врача, которое помогает правильно среагировать при изменении ситуации.
39 неделя беременности | +Мама
Вот и приближается конец вашего нелёгкого пути. Совсем скоро вы испытаете невероятную смесь эмоций и, наконец, увидите вашего кроху. Скорее всего, усталость вас покинет ещё не скоро, но та невероятная радость, которую мама испытывает при взгляде на своего новорождённого малыша, будет намного сильнее.
39 неделя беременности: что происходит с малышом
Ребёнок на 39 неделе беременности абсолютно готов к рождению. Он сможет сам дышать, его организм справится с терморегуляцией, а пищеварительная система настроена на переваривание первых порций молозива, которое совсем скоро малыш получит от мамы. При этом нельзя сказать, что все системы его организма совершенны. Некоторые из них будут развиваться на протяжении какого-то времени после появления ребёнка на свет. Например, «взрослая» пища для крохи – ещё слишком тяжёлая, поскольку микробиом кишечника (микрофлора) ещё не сформирован. А нервной системе предстоит совершенствоваться даже не 1 год.
При этом нельзя сказать, что все системы его организма совершенны. Некоторые из них будут развиваться на протяжении какого-то времени после появления ребёнка на свет. Например, «взрослая» пища для крохи – ещё слишком тяжёлая, поскольку микробиом кишечника (микрофлора) ещё не сформирован. А нервной системе предстоит совершенствоваться даже не 1 год.
Ранее малыш мог переворачиваться, но теперь его положение окончательное. По большей части это головное предлежание, когда головка плода расположена ко входу в малый таз. Это – наиболее удобное и безопасное положение для него, поскольку появление его на свет таким образом естественно. В редких случаях малыши находятся в тазовом предлежании, или же они лежат поперёк. Оценивая ряд факторов, врачи принимают решение, могут ли произойти роды естественным путём. Чаще всё же приходится прибегнуть к кесареву сечению, и вероятно, что врачи его проведут именно на этой неделе.
Вес плода на 39 неделе беременности уже равен 3200–3400 г, его рост достигает 50-52 см. Однако помните о том, что малыши появляются на свет такими разными по весу и росту, что переживать об отличии данных вашего крохи от приведённых в нашей статье вообще не стоит.
Однако помните о том, что малыши появляются на свет такими разными по весу и росту, что переживать об отличии данных вашего крохи от приведённых в нашей статье вообще не стоит.
39 неделя
Ваш ребенок размером с арбуз-малютку
Шевеления на 39 неделе беременности
Плод на 39 неделе беременности может немного снизить свою активность, что связано с его подготовкой к родам. Это, кстати, является одним из признаков приближения родов. В то же время, если до этого на результатах КТГ (кардиотокографии) была выявлена начинающаяся гипоксия, то нужно внимательно отнестись к уменьшению количества движений малыша. Такие изменения нужно обговорить со своим врачом, чтобы не пропустить ухудшение состояния ребёнка.
Что происходит с будущей мамой
Поскольку родить беременная может в любой момент, она чутко прислушивается ко всему, что с ней происходит. Когда наступает 39 неделя беременности, предвестники родов дают о себе знать. Что к ним можно отнести?
- Если у вас опустился живот, до родов осталось совсем немного времени.
 Правда точно сказать, через сколько вы родите, нельзя – у кого-то родовой процесс начинается через пару дней, а кому-то нужно ждать ещё неделю-другую.
Правда точно сказать, через сколько вы родите, нельзя – у кого-то родовой процесс начинается через пару дней, а кому-то нужно ждать ещё неделю-другую. - Снижение активности ребёнка говорит о его готовности появиться на свет. Главное, чтобы это не было признаком его плохого самочувствия.
- Вы почувствовали снижение аппетита? Скорее всего, в ближайшее время вы родите. Всё дело в том, что ваш организм не хочет перегружать себя перевариванием тяжёлой пищи и накапливает силы перед родами.
- Отошла слизистая пробка. Выглядеть она может по-разному, имея оттенок от бежевого до розоватого, иногда в ней встречаются прожилки крови, а общий объём слизистого комка – около 2 столовых ложек. Особенно важно соблюдать гигиену после этого события, ведь открывается доступ в матку с амниотическим пузырём. Именно по этой причине и от интимной жизни стоит воздержаться.
- Если тренировочные схватки на 39 неделе беременности стали более активными, а помимо этого вы отмечаете появление тянущих и слегка болезненных ощущений в нижней части живота (они порой могут распространяться и в поясничную область), будьте внимательны.
 Ведите подсчёт времени, в течение которого длятся эти схватки, замеряйте интервал между ними. Походив по дому, вы можете заметить, что они прошли. В таком случае это тренировочные схватки, но такие изменения говорят о том, что вы совсем скоро родите. А в том случае, когда ощущения становятся более интенсивными, интервал между схватками становится равным 5 минутам, а время схватки приближается по своей длительности к 1 минуте, отправляйтесь в роддом.
Ведите подсчёт времени, в течение которого длятся эти схватки, замеряйте интервал между ними. Походив по дому, вы можете заметить, что они прошли. В таком случае это тренировочные схватки, но такие изменения говорят о том, что вы совсем скоро родите. А в том случае, когда ощущения становятся более интенсивными, интервал между схватками становится равным 5 минутам, а время схватки приближается по своей длительности к 1 минуте, отправляйтесь в роддом.
Выделения на 39 неделе беременности ничем не должны отличаться от тех, к которым вы уже привыкли. Поэтому изменения в них должны стать поводом для обращения к гинекологу, который ведёт вашу беременность. Причём на таком сроке действовать нужно быстро, чтобы не пострадал ваш кроха.
Болит живот на 39 неделе беременности
Причём тревожным симптомом может быть то, что помимо боли в животе женщина замечает появление на прокладке крови. И не так важно, мало её или много. В любом случае нужно, чтобы её как можно скорее доставили в приёмное отделение родильного дома, ведь именно так может проявляться отслойка плаценты. А это явление угрожает жизни мамы и её малыша, особенно если процент отслойки не так уж и мал.
А вот если тянет живот на 39 неделе беременности, но помимо этого нет других симптомов, вполне возможно, что у вас просто повышается тонус матки. И это нормально, ведь даже такая нагрузка, как пешая прогулка, может привести к напряжению миометрия. Поэтому не стоит отходить далеко от дома, чтобы можно было быстро вернуться. В крайнем случае посидите какое-то время на какой-нибудь лавочке, чтобы матка немного расслабилась. Но в том случае, когда тянущие ощущения перерастают в болезненные, не проходят и усиливаются, также стоит без промедления обратиться к врачу.
Секс на 39 неделе беременности
Если вы задумались, можно ли поддерживать интимную близость с партнёром на таком сроке, вам нужно точно оценить своё состояние. Воздержаться от секса стоит тогда, когда на то есть прямой запрет гинеколога в связи с особенностями течения вашей беременности. Также не стоит рисковать, если у вас уже отошла слизистая пробка. Если тонус матки в последнее время часто повышается, будьте готовы к тому, что после полового акта у вас может начаться родовая деятельность. К тому же считается, что сперма влияет на размягчение шейки матки, а это также ускоряет наступление родов. А вот в том случае, когда вы у себя не замечаете никаких предвестников родов, то занятия сексом помогут сократить время ожидания. Об этом вы можете поговорить со своим гинекологом.
Роды на 39 неделе беременности
Как отмечалось выше, малыш уже готов встретиться с условиями мира, которые пока являются чужими для него. Да и с 38 недели беременности роды уже не считаются преждевременными. Поэтому нет ничего страшного в том, если вы родите на этой неделе. Ваш ребёночек появится на свет абсолютно здоровым, если беременность протекала без осложнений и в процессе исследований не было выявлено никаких патологий.
Необходимые исследования и анализы
И на этой неделе вам могли назначить анализ мочи. Если до этого у вас отмечались подъёмы давления, то к приёму врач мог попросить вас измерять своё АД, и отмечать результаты. Потому что в случае существенного повышения давления, наличия отёков и белка в анализе мочи можно говорить о том, что у беременной развивается гестоз. В таком случае на сроке 39 недель вас сразу отправят на сохранение и, может быть, к концу этой недели вы уже родите.
Поскольку к концу беременности у женщин выявляются разные проблемы той или иной степени тяжести, их могут отправить в стационар, где есть возможность не только ежедневно проверять состояние будущей мамы, но и оказать первую помощь. На 39 неделе вам дополнительно могут провести УЗИ и КТГ, если наблюдаются симптомы, указывающие на наличие патологии в организме беременной или плода.
Возможные проблемы
Проблема, с которой может столкнуться женщина – это отёки на 39 неделе беременности. Они появляются практически у каждой будущей мамы в связи с особенностями течения беременности. Они не приносят никаких удобств беременным, ведь и без того есть большая нагрузка в виде большого живота и переживания, связанные с предстоящими родами. Чтобы немного облегчить состояние женщина может сделать следующее:
- Поменьше есть солёную пищу, при приготовлении заменить соль на специи.
- При наличии жажды пить небольшими глотками, чтобы слишком много жидкости не задерживалось в организме.
- Почаще занимать позицию, в которой ноги будут немного приподняты. В таком случае улучшается венозный отток и немного снижается отёчность.
- Двигайтесь в течение дня. Если всё время лежать, жидкость с большей вероятностью застаивается.
Ещё одна проблема – неожиданные роды. Чтобы родовая деятельность не застала вас врасплох, будьте готовы к ней в любой момент. Вещи, собранные в роддом, должны находиться на видном месте, чтобы любой близкий вам человек с лёгкостью нашёл их и довёз вам при необходимости. С собой надо носить обменную карту, в которой содержится вся необходимая информация о вашей беременности. Не отходите далеко от дома, если вы гуляете, а также откажитесь от поездок. Также вы можете попросить ваших близких взять на себя такие обязанности, как походы в магазин или сопровождение детей в школу (при наличии такой обязанности у вас).
Рекомендации
В любой момент вы можете стать мамой. Настройтесь на предстоящие роды, соберитесь с силами, поменьше переживайте. Если боль пугает вас, помните о том, что существуют способы снять боль во время родов.
Также полезно думать о том, что вся боль пройдёт, и её сменит нежное чувство радости от встречи с малышом. К тому же многие женщины проходили через это не раз и отзываются о родах, как о периоде болезненном, но приводящем к облегчению.
Полезным будет вспомнить дыхательные техники, которые облегчают состояние роженицы. Если вы знаете, как правильно дышать во время родов, вам легче будет выполнять команды акушерок и гинекологов. Самое главное, слушайте, что вам говорят и чётко выполняйте то, что от вас требуют. Таким образом вы не только облегчите работу врачам, но и снизите вероятность разрывов, сильных болевых ощущений и затянутых родов.
Узнайте больше о развитии малыша во время беременности с календарем на официальном сайте +Мама
КТГ при беременности — норма
Во время вынашивания малыша любая мать переживает о том, насколько комфортно ребенку внутри нее, и старается обеспечить его всем нужным для полноценного роста и развития. Именно поэтому все будущие мамочки неукоснительно проходят многочисленные анализы и разнообразные исследования, среди которых важное место занимает КГТ плода во время беременности. Однако не все досконально понимают суть и важность данного исследования. В этой статье описаны самые популярные вопросы, относящиеся к этому виду анализа.
Зачем делать анализ КГТ при беременности?
Кардиотография (КГТ) производится с целью получения данных о сердечной деятельности плода и частоты, с какой бьется его сердечко. Также изучается двигательная активность ребенка, с какой частотой сокращается детородный орган и как малыш реагирует на оказываемое на него давление. Процедура КГТ при беременности, совместно с УЗИ и доплерометрией, дает реальный шанс установить любые отклонения от нормального процесса вынашивания, изучить реакцию сердца и сосудов плода на сократительную функцию матки. При помощи данного анализа можно определить такие опасные ситуации как:
- кислородное голодание ребенка;
- внутриутробное инфицирование;
- многоводие или нехватка амниотической жидкости;
- фетоплацентарный дефицит;
- неприродное строение сердца и сосудов у плода;
- преждевременные роды;
- старение плаценты и прочее.
Своевременное уточнение всех этих обстоятельств дает возможность врачу принимать экстренные меры и корректировать протекание вынашивания.
Когда делают КГТ при беременности?
Самым оптимальным периодом для осуществления данного исследования является третий триместр вынашивания, начиная примерно с 32-й недели. Это обуславливается тем, что к этому времени у ребенка уже есть полностью сформированный сердечный сократительный рефлекс, установлена взаимосвязь между активностью сердца и движениями малыша, определился цикл «сон-бодрствование». Конечно, сделать исследование можно и раньше, но в таком случае показатели КГТ при беременности могут быть недостоверными.
Подготовка к КГТ при беременности
Женщине не нужно готовиться к исследованию заблаговременно. На живот будущей матери прикрепят два датчика, регистрирующих активность матки, плода и сердечные сокращения ребенка. Обязательным условием является удобное положение тела женщины, неважно, будет она сидеть или лежать. В руки беременной вкладывается устройство с кнопкой, на которую она должна давить каждый раз, когда малыш начинает шевелиться.
Норма КГТ при беременности
Сразу оговоримся, что данные, полученные таким образом, не могут служить серьезным основанием для подтверждения того или иного диагноза. Для получения достоверной информации исследование должно быть проведено несколько раз. Существуют определенные стандарты обследования КГТ при беременности, например:
- в спокойном состоянии средняя частота сокращений сердца ребенка должна составлять 110-160 ударов за минуту, в период активности — 130-190;
- норма маточных сокращений обязана быть в пределах 15% от ЧСС плода;
- ускорение частоты сокращения сердечной мышцы малыша не должно составлять более 2 показателей за минуту.
В зависимости от полученных данных составляется заключение о состоянии плода, которое ориентируется на общепринятую шкалу или 10-ти бальную систему. В том случае, если КГТ при беременности плохое, врач вполне может назначить женщине стимулирование родов раньше срока.
Вредно ли КГТ при беременности?
Это, пожалуй, самый волнующий для будущих матерей вопрос. Данное исследование не может нанести крохе никакого вреда, в отличие от отказа его осуществлять. КГТ можно делать по мере необходимости, хоть каждый день.
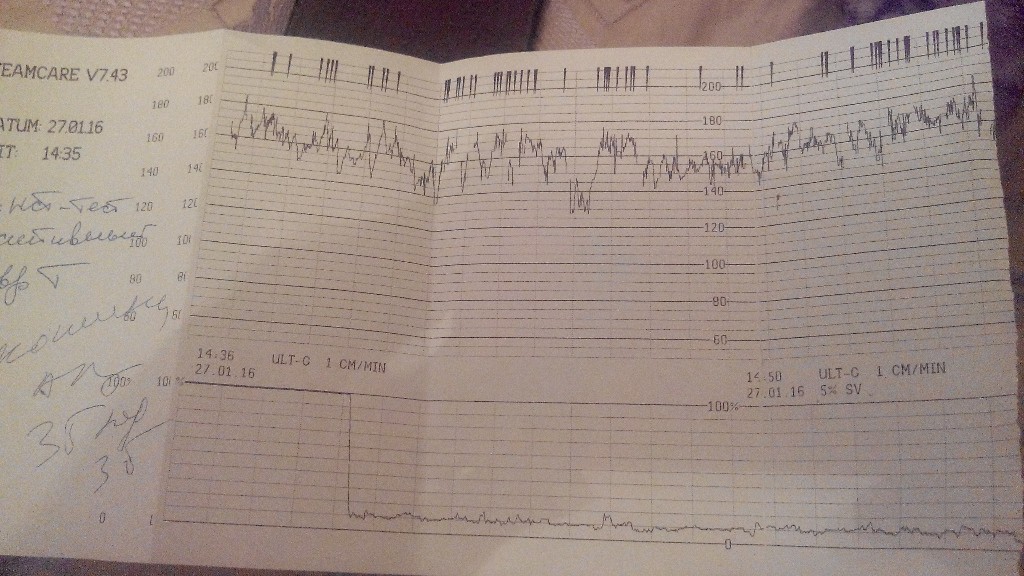
Кардиотокография (КТГ) — это метод функциональной оценки состояния плода во время беременности и в родах на основании регистрации частоты его сердцебиений и их изменений в зависимости от сокращений матки, действия внешних раздражителей или активности самого плода. КТГ в настоящее время является неотъемлемой частью комплексной оценки состояния плода наряду с ультразвуковым исследованием и допплерометрией. Такое наблюдение за сердечной деятельностью плода значительно расширяет возможности диагностики, как во время беременности, так и в родах, и позволяет эффективно решать вопросы рациональной тактики их ведения.
Многоканальная наружная гистерография (НГГ) позволяет получать информацию о сократительной деятельности матки в разных ее отделах, как в норме, так и при патологии. Метод простой, неинвазивный и дает возможность судить о месте и начале возникновения волны сокращения, направлении и скорости ее распространения, координированности сокращений различных отделов матки, позволяет регистрировать длительность, величину, характер схваток и интервал между ними.
Антенатальная кардиотокография плода.
В настоящее время кардиотокография является ведущим методом оценки состояния плода во время беременности.
Большинство медиков подчеркивают, что именно в III триместре беременности (срок с 32 недель и более) достигает зрелости миокардинальный рефлекс и другие проявления жизнедеятельности плода, оказывающие влияние на характер его сердечной деятельности, в частности становление цикла активности и покоя плода, и проведение кардиотокографии плода наиболее эффективно. Хотя пульс плода может улавливаться прибором и с меньшим сроком беременности.
Ведущим для оценки состояния плода при использовании КТГ является активный период плода, поскольку изменения сердечной деятельности в период покоя могут быть аналогичны тем, которые наблюдаются при нарушении его состояния.
В настоящее время физиологическое состояние плода условно делят на 4-е цикла (фазы). Взаимосвязь фаз состояния здорового плода и характера КТГ представлена в таблице 5.1.
Таблица 5.1.
|
Фазы жизнедея-тельности плода |
Биофизическая характеристика фаз | |||
|
Нестрессовый тест |
Движения глаз |
Движения
тела |
Длительность, % | |
|
С1F |
нереактивный |
нет |
единичные |
25% —
20–22мин — 45 мин |
|
С2F |
реактивный |
есть |
периодические |
55% —
40 – 45 мин — 90 мин |
|
С2F
«переходное
состояние» |
нереактивный |
есть |
нет |
10%
8 – 10 мин |
|
С3F |
реактивный с нестабильным ритмом, высокими продолжительными акцелерациями или тахикардией |
есть |
активные |
10%, |
Фаза С1F
В фазе «глубокого сна» определяется стабильный низкоамплитудный сердечный ритм с редкими акцелерациями. Амплитуда осцилляций обычно не превышает 6 уд/мин, средняя частота акцелераций составляет 3 акцелерации в час, т.е. на 20-и минутных сеансах акцелераций может не быть совсем, и в этих случаях нестрессовый тест даст ареактивный результат.
Так как ареактивный нестрессовый тест в половине случаев встречается при гипоксии и ацидозе плода, то в таких случаях существует опасность ложного диагноза, в т.ч. и пропуска патологии.
Проблема дифференциальной диагностики удовлетворительного и неудовлетворительного состояния плода может быть решена путем увеличения продолжительности сеанса. Если при увеличении времени обследования не происходит смены реактивности, то можно предполагать наличие у плода дистресса.
Фаза С2F
Во время фазы «поверхностного сна» отмечаются высокая амплитуда осцилляций с частыми акцелерациями, реактивный нестрессовый тест. Средняя частота акцелераций составляет 20 – 22 акцелерации в час или 3 за 10 мин на фоне достаточной вариабельности сердечного ритма.
Фаза С3F
В этой фазе движения тела отсутствуют. Акцелераций нет. Нестрессовый тест ареактивный.Амплитуда осцилляций высокая. КТГ не информативная.
Фаза С4F
Для фазы «бодрствование» характерны продолжительные движения тела. В этой фазе наблюдается нестабильность базального ритма с высокими длительными акцелерациями или тахикардией. Нестрессовый тест реактивный.
Таким образом, в антенатальном периоде характер сердечного ритма, внешний вид кардиотахограммы и её численные параметры зависят от фазы физиологического состояния плода. Более того, нормативные значения КТГ и диагностическая значимость нестрессового теста актуальна только для фазы C2F, то есть фазы «поверхностного сна». Для всех остальных фаз имеющиеся кардиотокографические критерии благополучия плода «адекватно не работают». А для фазы «глубокого» сна характерны низкоосцилляторный вариант кардиотахограммы, вплоть до линейного. Последний может быть причиной ненужного ятрогенного вмешательства в гестационный процесс. С другой стороны, пренебрежение к маловариабельному варианту кардиотахограммы может послужить причиной отказа от необходимого врачебного вмешательства в гестационный процесс.
Средняя длительность периода «глубокого сна» плода равняется приблизительно 20 минутам, максимальная – 40 — 45. Следовательно, если момент начала исследования совпал с минутой засыпания здорового плода, но любителя поспать, то нереактивный стрессовый тест может наблюдаться на протяжении 40 – 45 минут. По истечении этого времени вариабельность ритма и/или реактивность теста должны восстановиться. Последующие 20 минут вполне достаточно для установления реактивности теста, даже если фаза C1F сменится фазой C3F (длительность до 10 минут), также не предполагающей наличие акцелераций.
Поэтому если в течение 60 минут нестрессовый тест остается ареактивным (низкая вариабельность, отсутствие акцелераций), то это, вероятно, связано с нарушением адаптация плода, и его состояние вызывает тревогу.
При анализе КТГ оценивается ряд основных ее параметров: — базальная частота сердечных сокращений плода (БЧСС), вариабельность ЧСС (амплитуда и частота осцилляций), наличие, частота и тип временных изменений ЧСС в виде ускорения (акцелерация) или замедления (децелерация) сердечного ритма, количество шевелений плода, количество сокращений матки за время сеанса и ряд других показателей.
БЧСС определяют как среднее значение ЧСС плода в промежутках между акцелерациями и децелерациями. БЧСС подвержена постоянным небольшим изменениям, что обусловлено реактивностью автономной системы сердца плода. В мониторе производится расчет среднего значения БЧСС за сеанс, а также крайние отклонения от нее. При этом кривая БЧСС выводится на графике ЧСС после сеанса. В таблице 5.2 приведена шкала диагностики плода в зависимости от БЧСС.
Существенную роль при анализе состояния плода играют показатели вариабельности сердечных сокращений плода относительно базального ритма. О вариабельности ЧСС судят по отклонению от БЧСС. Подсчет вариабельности частотного ритма проводят в течение каждой минуты по амплитуде и частоте. Амплитуду осцилляций определяют по отклонениям от среднего ритма, а частоту осцилляций – по количеству пересечений осцилляций «плавающей линией», т.е. линией, соединяющей середины амплитуд.
Таблица 5.2. Диагностика состояния плода по диапазону значений БЧСС
|
Диапазон БЧСС,
уд/мин |
Состояние |
Примечание |
|
120…160 |
Нормокардия | |
|
161…180 |
Умеренная тахикардия |
В приборе звучит сигнал тревоги при значении БЧСС более 170 уд/мин |
|
> 180 |
Тяжелая тахикардия | |
|
100…119 |
Умеренная брадикардия |
В приборе звучит сигнал тревоги при значении БЧСС менее 110 уд/мин |
|
< 100 |
Тяжелая брадикардия |
Классификация вариабельности сердечного ритма плода:
- по амплитуде:
- «немой» тип – менее 3 ударов/мин;
- низкоундулирующий тип – от 3 до 5 ударов/мин;
- ундулирующий тип – от 6 до 25 ударов/мин;
- сальтаторный тип – более 25 ударов/мин;
- по частоте осцилляций:
- низкая – менее 3 осцилляций вмин;
- умеренная – от 3 до 6 в мин;
- высокая – более 6 в мин.
Акцелерация – транзиторное ускорение (учащение) ЧСС плода на 15 уд/мин и более по сравнению с базальным ритмом и продолжительностью более 15 сек. Увеличения ЧСС плода, имеющие параметры ниже указанных, трактуются как медленные осцилляции и относятся к показателю вариабельности. Акцелерации возникают в ответ на двигательную активность плода (спорадические) и маточные сокращения (периодические). При неосложненном течении беременности акцелерации регистрируются с частотой от 4 и более за 30 мин, их продолжительность составляет от 20 до 60 с и более, амплитуда 15 уд/мин и более, волна акцелерации обычно зубчатая. По форме акцелерации могут быть разнообразными (вариабельными) или похожими друг на друга (униформными). Появление на КТГ вариабельных спорадических акцелераций является наиболее достоверным признаком удовлетворительного состояния плода и с высокой вероятностью свидетельствует об отсутствии тяжелого ацидоза и гипоксического состояния плода. В то же время регистрация униформных периодических акцелераций, как бы повторяющие по форме маточные сокращения, свидетельствует об умеренной гипоксии плода, особенно в сочетании с тахикардией.
Помимо осцилляций и акцелераций при анализе КТГ обращают внимание на децелерации (замедления ЧСС). Под децелерациями понимают эпизоды замедления ЧСС на 15 уд/мин и более и продолжительностью 15 сек и более. Децелерации обычно возникают в ответ на сокращения матки или движения плода.
В антенатальный период рассчитываются оценки по Фишеру и/или Кребсу в соответствии с общепринятой оценкой параметров сердечной деятельности плода в антенатальный период, представленных в таблице 5.3 и таблице 5.4 [2].
Критерии оценки состояния плода по Фишеру:
- от 8 до 10 баллов – отсутствие гипоксии у плода;
- от 5 до 7 баллов – начальные признаки гипоксии;
- 4 балла и менее – выраженные признаки гипоксии.
Критерии оценки состояния плода по Кребсу:
- от 9 до 12 баллов – состояние плода удовлетворительное;
- от 6 до 8 баллов – гипоксия плода, угрозы гибели в ближайшие сутки нет;
- 5 баллов и менее – выраженная гипоксия плода, угроза внутриутробной гибели.
Таблица 5.3 – Шкала оценки КТГ по Fischer и соавторы (1976г.)
|
Основные
характеристики |
Параметры ЧСС |
Баллы | ||
|
0 |
1 |
2 | ||
|
Базальная ЧСС плода |
ЧСС плода, |
Менее 100 или более 180 |
100..119 или 161..180
или тахикардия) |
От 120 до 160 |
|
Вариабельность (изменчивость) |
Амплитуда осцилляций, уд/мин |
Менее 5 |
От 5 до 9 или
более 25 |
От 10 до 25 |
|
Частота осцилляций, осц/мин |
Менее 3 |
От 3 до 6 |
Более 6 | |
|
Временные |
Учащения ЧСС плода (тахикардии или акцелерации) |
Отсутствие |
От 1 до 4 |
5 и более |
|
Урежения ЧСС плода (брадикардии или децелерации). |
Поздние
Длительные
вариабельные |
Ранние |
Отсутствуют или спонтанные | |
Таблица 5.4 – Шкала оценки КТГ по Krebs и соавторы (1978г.)
|
Основные
характеристики |
Параметры ЧСС |
Баллы | ||
|
0 |
1 |
2 | ||
|
Базальная ЧСС плода |
ЧСС плода, |
Менее 100 или более 180 |
100..119 или 161..180 |
От 120 до 160 |
|
Вариабельность (изменчивость) |
Амплитуда осцилляций, уд/мин |
Менее 5 |
От 5 до 9 или
Более 25 |
От 10 до 25 |
|
Частота осцилляций, осц/мин |
Менее 3 |
От 3 до 6 |
Более 6 | |
|
Временные |
Учащения ЧСС плода |
Отсутствие |
От 1 до 4 |
5 и более |
|
Урежения ЧСС плода (брадикардии или децелерации). |
Поздние
Длительные
вариабельные
|
Ранние |
Отсутствуют или спонтанные | |
|
Шевеление плода за 30 минут |
– |
Нет |
От 1 до 4 |
5 и более |
В настоящее время принято считать, что наиболее важными характеристиками сердечной деятельности плода (СДП) является вариабельность сердечного ритма, так как акцелерации сравнительно редки, а децелерации далеко не всегда свидетельствуют о «страдании» плода.
Если базальный ритм, амплитуда и частота осцилляций оценены в 5 или 6 баллов, при этом отсутствуют акцелерации (0 баллов) и были 1 или 2 децелерации (1 или 0 баллов), состояние плода следует считать удовлетворительным, или продолжить сеанс до появления акцелераций.
При физиологическом течении беременности для скрининга состояния плода обычно достаточно при КТГ учитывать наличие акцелераций ЧСС, обусловленных движением плода – нестрессовый тест (НСТ).
Тест считается положительным (реактивным, нормальным), если в течение 20 мин наблюдения на КТГ регистрируются не менее 2 акцелераций. Если 2 акцелерации регистрируются за более короткий период времени (более 10 мин), тест прекращают, считая его реактивным.
Реактивный тест наблюдается у большинства пациенток и является достоверным показателем благополучного состояния плода и прогноза для новорожденного. При этом должно быть зарегистрировано хотя бы одно шевеление плода и не было ни одной децелерации в проведенном сеансе. В противном случае в конце сеанса тест считается отрицательным (ареактивным, патологическим).
В мониторе анализируется широко используемый в кардиотокографии показатель КВВ (STV) – кратковременная вариабельность. Данный показатель рассчитывается как разность между средними пульсовыми интервалами, зарегистрированными в течение предыдущего и последующего промежутков времени, равного 4 сек. В норме этот показатель более 5 мс. Значение КВВ менее 3 мс указывает на критическое состояние плода, и требуется экстренное принятие мер, направленных на улучшение состояния плода, или срочного родоразрешения. При значении КВВ от 3 мс до 5 мс состояние плода является подозрительным и требуется дальнейшие тщательные обследования пациентки другими методами и приборами.
Для характеристики вариабельности сердечного ритма плода применяется также показатель ДВВ (LTV) – долговременная вариабельность, вычисляется как среднее значение разницы между минимальными и максимальными пульсовыми интервалами за каждую минуту или в случае длительной акцелерации между максимумом и базальным уровнем. Для исключения влияния децелераций на ДВВ минуты, в которых они встречаются, исключаются из подсчета. Нормальное значение ДВВ при физиологически протекающей беременности соответствует 50 мс, что почти эквивалентно 17 уд/мин. Нижняя граница нормальных значений ДВВ – 30 мс.
Ещё одним критерием, оценивающим вариабельность сердечного ритма плода, является учет эпизодов высокой и низкой вариабельности. К эпизодам высокой вариабельности относят те части регистрации сердцебиений, в которых, как минимум, 5 из каждых 6-ти последовательных минут имеют ДВВ выше, а к низкой – ниже определенного уровня. Сам уровень не имеет абсолютного значения. В начале он устанавливается в 32 мс для эпизодов высокой вариабельности, и 30 мс для эпизодов низкой вариабельности. Если в течение 20-и минут регистрации программа не обнаруживает эпизоды высокой вариабельности, производится повторный анализ со значениями уровней 24 и 22 мс, соответственно. Наличие эпизодов высокой вариабельности в записи КТГ является достаточно хорошим показателем удовлетворительного состояния плода.
В последнее время для скрининга состояния плода используют также критерии Dawes-Redman (Доуза-Редмана). В этих критериях дополнительно учитываются значения кратковременной – КВВ (STV) и долговременной – ДВВ (LTV) вариабельности.
Кроме этого, монитор автоматически рассчитывает и отображает тип КТГ согласно классификации Международной Федерации Акушеров Гинекологов – FIGO (см. табл. 5.5, 5.6).
Таблица 5.5 – Классификация КТГ по FIGO (2015 г.).
|
Тип КТГ
Параметр ЧСС |
Нормальная |
Подозрительная |
Патологическая |
|
Базальная ЧСС плода, уд/мин |
110 — 160 |
Не хватает хотя бы одной характеристики нормы, но без патологических признаков |
Менее 100 |
|
Вариабельность базаль-ного ритма, уд/мин |
5 — 25 |
Сниженная вариабельность. Повышенная вариабельность. Синусоидальная кривая | |
|
Децелерации |
Нет повторяющихся децелераций* |
Повторяющиеся, поздние или пролонгированные (длительные) децелерации в течение более 30 мин. (или более 20 мин. при сниженной вариабельности). Пролонгированные децелерации длительностью более 5 мин. |
*Децелерации считаются повторяющимися, когда они связаны с более чем 50% схваток. Отсутствие акцелераций в родах не имеет определенной значимости.
Таблица 5.6 – Интерпретация результатов КТГ по FIGO (2015 г.).
|
Норма |
Подозрительная |
Патологическая | |
|
Интерпретация
результатов |
Нет гипоксии/ацидоза |
Низкая вероятность гипоксии/ацидоза |
Высокая вероятность гипоксии/ацидоза |
|
Клиническое ведение по результатам |
Нет необходимости вмешательства для улучшения оксигенации плода |
Меры для корректировки обратимых причин (состояний), если они выявлены, тщательный контроль или дополнительные методы обследования |
Незамедлительная коррекция обратимых причин (состояний), дополнительные обследования, или если это невозможно, то ускорить роды. В острых (экстренных) ситуациях должно быть выполнено немедленное родоразрешение. |
Мониторинг беременных женщин рекомендуется проводить один раз в две недели. При беременности с повышенной степенью риска должен быть предусмотрен более высокий ритм мониторного контроля. Во время обследования, следует избегать длительного нахождения беременной в положении на спине, так как у нее может развиться гипотензия (синдром сдавливания нижней полой вены) и ухудшиться самочувствие. Поэтому необходимо следить за состоянием беременной и предупредить ее о том, чтобы она сообщила об ухудшении самочувствия. Если беременная плохо переносит положение на спине, то мониторинг можно проводить в положении пациентки лежа на боку, в удобном полусидящем положении или же сидя.
Интранатальная кардиотокография плода.
В настоящее время имеются следующие показания к интранатальной КТГ: – преждевременные и запоздалые роды, возбуждение и стимуляция родовой деятельности, появление аускультативных симптомов гипоксии плода, роды при плацентарной недостаточности, узком тазе, рубце на матке и др.. При этом, рекомендуемая продолжительность сеанса обследования должна быть не менее 40 мин., в идеале – 60 мин. и более.
В сеансах интранатальной кардиотокографии не учитываются шевеления плода, поэтому не проводится Нестрессовый тест, кардиотахограмма не проверяется на соответствие критериям Доуза-Редмана и не рассчитывается оценка по Кребсу.
Оценка по Фишеру рассчитывается в соответствии с таблицей 5.3.
Классификация КТГ по FIGO выполняется в соответствии с таблицей 5.5.
Подозрительные КТГ – требуют коррекции состояния плода, и дальнейшего динамического наблюдения за ним, с целью дальнейшего принятия решения о тактике ведения родов в зависимости от результатов коррекции.
Патологические КТГ – требуют экстренного принятия мер, направленных на улучшение состояния плода, или срочного родоразрешения.
Оценка результатов сеанса кардиотографии должна быть многофакторной, т.е. включать в себя не только рассмотрение всех факторов сердечной деятельности плода, но и качественную оценку маточной активности. Поэтому в приборе рассчитываются параметры, характеризующие маточную активность:
- количество схваток за сеанс;
- количество схваток за каждые 10 мин.;
- продолжительность схваток;
- длительность маточного цикла (МЦ).
В I-м периоде родов в норме происходит 4 – 5 схваток за 10 мин, при этом, интервал между схватками (в норме) составляет примерно 60 сек. Продолжительность схваток в I-м периоде родов по мере их прогрессирования увеличивается с 60 сек до 100 сек.
Для наблюдения за прогрессом родовой деятельности и состоянием плода в интранатальном периоде каждые 10 и 60 мин выполняется расчет и сохранение основных параметров: – базальной ЧСС, кратковременной вариабельности, количества акцелераций, количества децелераций с площадью потери ударов более 20, суммы потерянных ударов децелераций, длительности эпизодов высокой и низкой вариабельности, длительности эпизодов синусоидального ритма, количества и продолжительности схваток. По результатам расчетов формируется таблица (см. рис.2.32).
Кроме этого, по рассчитанным 10-и минутным данным строятся графики зависимости от времени следующих параметров КТГ: – базальной ЧСС, КВВ(STV), площадей акцелераций и децелераций (см. рис.2.33).
Как и при антенатальной кардиотокографии, при проведении сеансов обследования в родах, необходимо качественно выполнять наложение датчика УЗД и ТОКО – датчика. При этом, важным условиям является установка ТОКО – датчика, в промежутках между схватками.
Наружная гистерография (НГГ)
Проведение четырехканальной НГГ возможно с 16 недель беременности с использованием одного датчика, с 20 до 28 недель – двух или трех, с 29 до 40 – трех и более.
НГГ является методом доклинической диагностики угрозы прерывания беременности, преждевременных родов, а также нарушений СДМ в родах.
НГГ должна проводиться у беременных женщин:
- с факторами риска по невынашиванию беременности;
- для диагностики угрозы прерывания беременности;
- для оценки эффективности проведенного лечения угрозы прерывания беременности и угрожающих преждевременных родов;
- для определения биологической готовности организма женщины к родам (перед родами).
При родах применение НГГ позволяет количественно и качественно оценить сократительную деятельность матки (СДМ), с целью выявления ее нарушений у женщин группы риска по развитию аномалий родовой деятельности: многоводие, маловодие, плоский плодный пузырь, крупный плод, многоплодная беременность, хроническая плацентарная недостаточность, тазовое предлежание плода, миома матки, аномалии развития матки, гестозы, патологические состояния матки и ее шейки и др. Кроме того, проведение НГГ при родах позволяет провести дифференциальную диагностику между патологическим подготовительным периодом и началом I – го периода родов.
По многоканальной наружной гистерограмме можно оценить различные нарушения «тройного нисходящего градиента», проявляющиеся дискоординацией сократительной деятельности основных функциональных отделов матки. Нарушение названного градиента может быть тотальным, охватывающим интенсивность, продолжительность, распространение, либо частичным (нарушения одного или двух компонентов). Чем значительней нарушения «тройного нисходящего градиента», тем больше затягиваются роды. Только многоканальная наружная гистерография позволяет правильно оценить нарушения «тройного нисходящего градиента». В режиме наружной гистерографии анализируется сократительная деятельность в четырех зонах.
При проведении сеанса НГГ на экране и на печати будут построены временные диаграммы сократительной деятельности, по которым можно оценить тонус и интенсивность сократительной деятельности, а также координированность СДМ.
Кроме этого, дополнительно рассчитываются параметры для каждого ТОКО-датчика, характеризующие маточную активность:
- количество схваток за сеанс;
- количество схваток за каждые 10 мин.;
- продолжительность схваток;
- длительность маточного цикла (МЦ).
Для диагностики наружной гистерографии во время беременности женщин анализируется спонтанная сократительная деятельность матки (ССДМ), изменяющаяся в зависимости от срока беременности, особенно за 2 или 3 недели до родов. Выделяют два типа сокращений: с большой амплитудой и продолжительностью (тип Braxton – Hicks) и с малой амплитудой и продолжительностью (тип Alvares). Частота регистрации этих типов сокращений зависит от срока беременности.
При физиологически протекающей беременности до 25 недель регистрируются по данным наружной гистерографии только малые сокращения типа Альвареца продолжительностью от 35 до 60 с (2 или 3 сокращения за 60 мин). Начиная с 26 до 30 недель, появляются большие сокращения типа Брекстона-Гикса, причем за 60 мин 3 или 4 малых и 1 большое сокращение (продолжительность большого сокращения от 50 до 70 с и более). При сроке беременности от 31 до 37 недель – 2 больших и 2 малых спонтанных сокращения матки. При сроке от 38 до 40 недель регистрируются спонтанные сокращения в соотношении: 3 больших и 1 малое или все сокращения типа Брекстона-Гикса с появлением тройного нисходящего градиента маточных сокращений (ССДМ приобретает координированный характер). Возрастание частоты маточных сокращений к концу беременности отражает важные эндокринные изменения в организме женщины, что связано с подготовкой к будущим родам. Поэтому мониторинг сократительной деятельности матки в последние недели беременности имеет большое практическое значение, так как характер маточной активности, который сформировался к окончанию беременности, в большинстве случаев проявляется в характере родовой деятельности.
При угрозе прерывания беременности повышается маточная активность, приобретая, как правило, дискоординированный характер, или преобладают большие сокращения типа Брекстона-Гикса продолжительностью от 60 с и более. Причем высокоамплитудные сокращения регистрируются в основном в области дна матки.
Регистрация ССДМ у беременных в динамике имеет важное практическое значение для прогноза родов и профилактики аномалий родовой деятельности. Появление повышенной ССДМ (увеличение количества малых, больших или дискоординированных сокращений) на сроках беременности от 16 до 36 недель указывает на угрозу прерывания беременности.
При отсутствии координированной ССДМ на сроке беременности 39 или 40 недель или появление дискоординированной ССДМ свидетельствует об отсутствии «биологической готовности» к родам.
Рекомендуемая литература:
- Воскресенский С.Л. Оценка состояния плода. Кардиотография. Допплерометрия. Биофизический профиль: Учебное пособие. – Мн.: Книжный Дом, 2004г. – 304с.
- Руководство по безопасному материнству. М.: Издательство «Триада-Х», 2000г. – 531с.
- Клинические руководство по асфиксии плода и новорожденного. Под редакцией: А. Михайлова и Р. Тунелла. Санкт-Петербург: Издательство «Петрополис», 2001г. – 144с.
- Серов В.Н., Стрижанов А.Н. Практическое руководство. М.: Медицина, 1989г.
Источники в Интернете:
1. http://www.spectromed.com/download/pdf/lib/ktg_minsk.pdf — учебно-методическое пособие “Кардиотокография в антенатальном периоде”. Воскресенский С.Л., Зеленко Е.Н.
Вопрос-ответ на актуальные темы о здоровье
01.04.2021
Анонимный пациент
Екатерина, добрый день) У меня проблема, из-за гормонального сбоя были сильные внутренние прыщи, а сейчас от них остались темные пятна, даже тональником их сложно маскировать( я почитала, что лазером можно удалить, но не знаю каким лучше, может вы подскажете, или вообще может не лазером пятна убрать, а как-то по другому? Заранее большое спасибо!
Посмотреть ответ
19.03.2021
Пациент
Здравствуйте! Я родила ребенка и ему поставили диагноз апплазия части кожного покрова головы и сказали, что это генетическое заболевание. Можно ли как-то узнать точно ли это апплазия, а не неосторожность врачей при КС?
Посмотреть ответ
11.03.2021
Варвара , 25 лет, Новосибирск
Здравствуйте!
Скажите пожалуйста, делаете ли Лапароскопию по удалению эндометриозных кист и очагов эндометриоз по ОМС? Если нет, то подскажите стоимость (правый яичник-6,5 см, левый-2 кисты по 1,5 см, очаги) Две лапароскопии были проведены( одна запланированная, вторая экстренная( разрыв, но не удалили а просто коагулировали).
Посмотреть ответ
11.03.2021
Валерия Романова , 38 лет, Новосибирск
Здравствуйте, скажите пожалуйста 1,5 года назад забеременила в вашей клинике,. Был криоперенос. Сейчас хочу узнать не утилизирован мой материал, хочу оплатить просрочку для дальнейшего использования.
Посмотреть ответ
11.03.2021
Александра, 35 лет, Новосибирск
Могу я стать сурагатной мамой если я из украины
Посмотреть ответ
11.03.2021
Дарья , 35 лет, Новосибирск
Добрый день! У меня срок беременности 21 неделя, поставили диагноз: гипоплазия костей носа. На 12 неделе все было хорошо, размер косточки был 1,9 мм, сейчас в 21 неделю 4,3 мм. Биохимический анализ, хороший.
В таком случае какая вероятность потологии?
Посмотреть ответ
11.03.2021
Кристина , 29 лет, Новосибирск
здравствуйте, подскажите стоимость вакцинации пентаксим?
Посмотреть ответ
10.03.2021
Юлия, 40 лет, Новосибирск
Здравствуйте. Подскажите что принимать при воспаление поджелудочной железы. Раньше ставили диагноз панкреатит. Принимаю таблетки панкреатин омепразол нольпаза
Посмотреть ответ
10.03.2021
Юлия, 27 лет, Новосибирск
Здравствуйте!
Мне 27 лет, первая беременность, проблем не было не до не во время, токсикоза нет, всё протекает отлично, у мужа есть 1 ребёнок от первого брака. У ребёнка G6pD.
После прохождения 1-го скрининга в 13,2 недель по узи всё в норме, единственное голова по измерениям оказалась на 13,6 дней.
Доктора насторожил только анализ хгч МоМ и меня отправили с ним к генетику, но и после общения с ним я ничего не поняла и не знаю что делать. Надеюсь вы подскажете.
fb-hCG 88,3 ng/ml 2,20 Скорр.MoM
PAPP-A 7,25 mIU/ml 1,68 Скорр.MoM
Шлейная складка 1,40 мм
Генетик сказал, следующее:
Индивидуальный риск по хромосомной патологии менее 1%(низкий)
Риск по вырожденным порокам развития и наследственным болезням для плода до 5% (низкий, общепопуляционный)
Но при этом порекомендовала в ближайшее два дня сдать нипт, сказала что решать мне и особо сильных рисков нет, но лучше сдать. Я так и не поняла насколько мне действительно его нужно сдавать.
Сейчас у меня уже 15,4 недель, возможно ли пересдать анализ крови сейчас или это можно было только в 13 недель сдавать, или дождаться 2 скрининга или всё же нужно делать срочно нипт?
Посмотреть ответ
09.03.2021
Аноним, Новосибирск
Здравствуйте. Подскажите, пожалуйста. Сейчас 34 недели беременности. В 31 неделю начался зуд в области передней стенки живота и икр ног, высыпания по типу крапивница на животе, сейчас на данный момент эти высыпания сливаются и образуются «липешки», на икрах высыпания нет, только зуд. Обращалась на прием к дерматологу, сказали аллергия на стиральный порошок, поменяла порошок на гипоаллергенный, детский, переполоскала вещи, что были постираеы с предыдущим порошком. По назначению местно крем декспантенол на высыпания и гель атопик. Лучше не стало. Зуд усиливается в ночное время. Анализы от 26.01.2021 алт-5,5, аст-26.7, общ.белок-69.0,общ.билируб-13.4, гемоглобин-99, эр-3.4, лейк-12,3, тромб-215. Моча норма. Диету стараюсь соблюдать. Бабушка уже пытается лечить народными средствами. Что делать?
Посмотреть ответ
09.03.2021
Аноним, Новосибирск
Дочери 16 лет в области шеи папиллматозный невус 3 штуки,сколько будет стоить их удаление ,чтоб не осталось шрамов-каким лучше способом удалять
Посмотреть ответ
09.03.2021
Татьяна, 32 года, Новосибирск
Здравствуйте, беременность 18 недель при прохождении первого скрининга в 12 недель пришёл анализ с повышенным хгч, при повторной пересдаче показало высокий риск по трисомии 21
Посмотреть ответ
09.03.2021
Елена, 19 лет, Новосибирск
1 скрининг: показатели крови РАРР-А-0,46 .Это норма?
Посмотреть ответ
09.03.2021
Наталья, 18 лет, Новосибирск
Добрый день! Подскажите, РРА на сроке 12 недель 0,46
Гинеколог сказал что можно сдать еще анализ, а если денег нет, то не сдавать, потому как ничего страшного нет, не знаю что делать
Посмотреть ответ
03.03.2021
Наталья, 41 год, Новосибирск
Здравствуйте. У меня 1 марта отошли воды на 21 неделе. 2 марта сделали узи сказали 80мл, зев закрыт, у меня ещё ушивание шейки матки. 3 марта сделала узи сказали вод вообще нету. Как так если у меня уже не подтекают. Сегодня всячески мне навязывали советы прервать беременность. Ну я естественно отказалась. Сердце бьётся, шевеление есть. Не ужто нельзя сохранить беременность? Вот хотела у вас узнать возможно ли это????
Посмотреть ответ
03.03.2021
Гаухар, 53 года, Новосибирск
Здравствуйте! сыну 5 лет,в отябре выявили гидронефроз. 10 ноября сделали операцию. поставили стендт, 9 декабря удалиили стендт. При выписке лохпнка была 28 мм. 15 января 37. 24 февраля 31мм, 3 марта 34мм. Что делать незнаю
Посмотреть ответ
03.03.2021
Ульяна, 24 года, Новосибирск
Здравствуйте! Беременность 12-13 недель, по результатам первого скрининга биохимия:
Свободная бета-субъединима ХГЧ 18,65 Ме/Л эквивалентно 0,578 МоМ
PAPP-A 0.823 МЕ/л эквивалентно 0,303 МоМ
Подскажите какое значение результатов?
Посмотреть ответ
03.03.2021
мария, 46 лет, Новосибирск
сколько стоит пройти колоноскопию и УЗИ сосудов нижних конечностей
Посмотреть ответ
03.03.2021
мария, 46 лет, Новосибирск
Здравствуйте, анализы сданные по месту жительства в г. Мирный РС(Якутия) подойдут?
Посмотреть ответ
02.03.2021
Наталья, 31 год, Новосибирск
Здравствуйте!мне 31 год.4 беременность
Три беременности проходили без особенностей,дети здоровы
Первый раз столкнулась с такими результатами скрининг теста
Хгч-8,52нг/мл-0,24 мом
Папа-а-0,347 мед/мл -0,69 мом
Твп 1,0 мм-0,72 мом
Итог риск на Дауна -1:100000
Риск на СД (только по биохимии) : 1:29820
Риск на эдвардса 1:95492
Риск на Патау/тертера 1:100000
Стоит ли переживать о врождённых пороках?
Какой шанс родить здорового ребенка?
Посмотреть ответ
Вопрос-ответ на актуальные темы о здоровье
01.04.2021
Анонимный пациент
Екатерина, добрый день) У меня проблема, из-за гормонального сбоя были сильные внутренние прыщи, а сейчас от них остались темные пятна, даже тональником их сложно маскировать( я почитала, что лазером можно удалить, но не знаю каким лучше, может вы подскажете, или вообще может не лазером пятна убрать, а как-то по другому? Заранее большое спасибо!
Посмотреть ответ
19.03.2021
Пациент
Здравствуйте! Я родила ребенка и ему поставили диагноз апплазия части кожного покрова головы и сказали, что это генетическое заболевание. Можно ли как-то узнать точно ли это апплазия, а не неосторожность врачей при КС?
Посмотреть ответ
11.03.2021
Варвара , 25 лет, Новосибирск
Здравствуйте!
Скажите пожалуйста, делаете ли Лапароскопию по удалению эндометриозных кист и очагов эндометриоз по ОМС? Если нет, то подскажите стоимость (правый яичник-6,5 см, левый-2 кисты по 1,5 см, очаги) Две лапароскопии были проведены( одна запланированная, вторая экстренная( разрыв, но не удалили а просто коагулировали).
Посмотреть ответ
11.03.2021
Валерия Романова , 38 лет, Новосибирск
Здравствуйте, скажите пожалуйста 1,5 года назад забеременила в вашей клинике,. Был криоперенос. Сейчас хочу узнать не утилизирован мой материал, хочу оплатить просрочку для дальнейшего использования.
Посмотреть ответ
11.03.2021
Александра, 35 лет, Новосибирск
Могу я стать сурагатной мамой если я из украины
Посмотреть ответ
11.03.2021
Дарья , 35 лет, Новосибирск
Добрый день! У меня срок беременности 21 неделя, поставили диагноз: гипоплазия костей носа. На 12 неделе все было хорошо, размер косточки был 1,9 мм, сейчас в 21 неделю 4,3 мм. Биохимический анализ, хороший.
В таком случае какая вероятность потологии?
Посмотреть ответ
11.03.2021
Кристина , 29 лет, Новосибирск
здравствуйте, подскажите стоимость вакцинации пентаксим?
Посмотреть ответ
10.03.2021
Юлия, 40 лет, Новосибирск
Здравствуйте. Подскажите что принимать при воспаление поджелудочной железы. Раньше ставили диагноз панкреатит. Принимаю таблетки панкреатин омепразол нольпаза
Посмотреть ответ
10.03.2021
Юлия, 27 лет, Новосибирск
Здравствуйте!
Мне 27 лет, первая беременность, проблем не было не до не во время, токсикоза нет, всё протекает отлично, у мужа есть 1 ребёнок от первого брака. У ребёнка G6pD.
После прохождения 1-го скрининга в 13,2 недель по узи всё в норме, единственное голова по измерениям оказалась на 13,6 дней.
Доктора насторожил только анализ хгч МоМ и меня отправили с ним к генетику, но и после общения с ним я ничего не поняла и не знаю что делать. Надеюсь вы подскажете.
fb-hCG 88,3 ng/ml 2,20 Скорр.MoM
PAPP-A 7,25 mIU/ml 1,68 Скорр.MoM
Шлейная складка 1,40 мм
Генетик сказал, следующее:
Индивидуальный риск по хромосомной патологии менее 1%(низкий)
Риск по вырожденным порокам развития и наследственным болезням для плода до 5% (низкий, общепопуляционный)
Но при этом порекомендовала в ближайшее два дня сдать нипт, сказала что решать мне и особо сильных рисков нет, но лучше сдать. Я так и не поняла насколько мне действительно его нужно сдавать.
Сейчас у меня уже 15,4 недель, возможно ли пересдать анализ крови сейчас или это можно было только в 13 недель сдавать, или дождаться 2 скрининга или всё же нужно делать срочно нипт?
Посмотреть ответ
09.03.2021
Аноним, Новосибирск
Здравствуйте. Подскажите, пожалуйста. Сейчас 34 недели беременности. В 31 неделю начался зуд в области передней стенки живота и икр ног, высыпания по типу крапивница на животе, сейчас на данный момент эти высыпания сливаются и образуются «липешки», на икрах высыпания нет, только зуд. Обращалась на прием к дерматологу, сказали аллергия на стиральный порошок, поменяла порошок на гипоаллергенный, детский, переполоскала вещи, что были постираеы с предыдущим порошком. По назначению местно крем декспантенол на высыпания и гель атопик. Лучше не стало. Зуд усиливается в ночное время. Анализы от 26.01.2021 алт-5,5, аст-26.7, общ.белок-69.0,общ.билируб-13.4, гемоглобин-99, эр-3.4, лейк-12,3, тромб-215. Моча норма. Диету стараюсь соблюдать. Бабушка уже пытается лечить народными средствами. Что делать?
Посмотреть ответ
09.03.2021
Аноним, Новосибирск
Дочери 16 лет в области шеи папиллматозный невус 3 штуки,сколько будет стоить их удаление ,чтоб не осталось шрамов-каким лучше способом удалять
Посмотреть ответ
09.03.2021
Татьяна, 32 года, Новосибирск
Здравствуйте, беременность 18 недель при прохождении первого скрининга в 12 недель пришёл анализ с повышенным хгч, при повторной пересдаче показало высокий риск по трисомии 21
Посмотреть ответ
09.03.2021
Елена, 19 лет, Новосибирск
1 скрининг: показатели крови РАРР-А-0,46 .Это норма?
Посмотреть ответ
09.03.2021
Наталья, 18 лет, Новосибирск
Добрый день! Подскажите, РРА на сроке 12 недель 0,46
Гинеколог сказал что можно сдать еще анализ, а если денег нет, то не сдавать, потому как ничего страшного нет, не знаю что делать
Посмотреть ответ
03.03.2021
Наталья, 41 год, Новосибирск
Здравствуйте. У меня 1 марта отошли воды на 21 неделе. 2 марта сделали узи сказали 80мл, зев закрыт, у меня ещё ушивание шейки матки. 3 марта сделала узи сказали вод вообще нету. Как так если у меня уже не подтекают. Сегодня всячески мне навязывали советы прервать беременность. Ну я естественно отказалась. Сердце бьётся, шевеление есть. Не ужто нельзя сохранить беременность? Вот хотела у вас узнать возможно ли это????
Посмотреть ответ
03.03.2021
Гаухар, 53 года, Новосибирск
Здравствуйте! сыну 5 лет,в отябре выявили гидронефроз. 10 ноября сделали операцию. поставили стендт, 9 декабря удалиили стендт. При выписке лохпнка была 28 мм. 15 января 37. 24 февраля 31мм, 3 марта 34мм. Что делать незнаю
Посмотреть ответ
03.03.2021
Ульяна, 24 года, Новосибирск
Здравствуйте! Беременность 12-13 недель, по результатам первого скрининга биохимия:
Свободная бета-субъединима ХГЧ 18,65 Ме/Л эквивалентно 0,578 МоМ
PAPP-A 0.823 МЕ/л эквивалентно 0,303 МоМ
Подскажите какое значение результатов?
Посмотреть ответ
03.03.2021
мария, 46 лет, Новосибирск
сколько стоит пройти колоноскопию и УЗИ сосудов нижних конечностей
Посмотреть ответ
03.03.2021
мария, 46 лет, Новосибирск
Здравствуйте, анализы сданные по месту жительства в г. Мирный РС(Якутия) подойдут?
Посмотреть ответ
02.03.2021
Наталья, 31 год, Новосибирск
Здравствуйте!мне 31 год.4 беременность
Три беременности проходили без особенностей,дети здоровы
Первый раз столкнулась с такими результатами скрининг теста
Хгч-8,52нг/мл-0,24 мом
Папа-а-0,347 мед/мл -0,69 мом
Твп 1,0 мм-0,72 мом
Итог риск на Дауна -1:100000
Риск на СД (только по биохимии) : 1:29820
Риск на эдвардса 1:95492
Риск на Патау/тертера 1:100000
Стоит ли переживать о врождённых пороках?
Какой шанс родить здорового ребенка?
Посмотреть ответ
Предотвращение ранних родов по немедицинским показаниям и связанных с ними неонатальных заболеваний
Номер 765
(Заменяет Заключение Комитета № 561, апрель 2013 г. Подтверждено в 2021 г.)
Комитет акушерской практики Общества материнско-фетальной медицины
Это заключение Комитета было разработано Комитетом по акушерской практике в сотрудничестве с членами комитета Энн Э.Б. Бордерс, MD, MSc, MPH, и Мередит Л.Бирснер, доктор медицины, и член по связям с Обществом медицины матери и плода Синтия Гьямфи-Баннерман, доктор медицины, магистр наук.
РЕЗЮМЕ: Существуют медицинские показания для беременности, для которых имеются доказательства или заключения экспертов в пользу родоразрешения по сравнению с выжидательной тактикой в раннем периоде. Однако риск неблагоприятных исходов выше у новорожденных, родившихся в раннем сроке, по сравнению с новорожденными, родившимися на 39 неделе беременности.Помимо непосредственных неблагоприятных перинатальных исходов, многочисленные исследования показали повышенную частоту неблагоприятных долгосрочных исходов у новорожденных, связанных с поздними и ранними родами, по сравнению с доношенными родами. Недавний систематический обзор показал, что у детей, родившихся на поздних и ранних сроках, более низкие показатели успеваемости по ряду когнитивных и образовательных показателей по сравнению с их сверстниками, родившимися на доношенном сроке. Необходимы дальнейшие исследования, чтобы лучше понять, основаны ли эти различия в первую очередь на сроке беременности на момент родов или на медицинских показаниях для ранних родов.Только документальное подтверждение легочной зрелости плода не обязательно указывает на то, что другие физиологические процессы у плода развиты адекватно. По этой причине не рекомендуется проводить амниоцентез при созревании легких плода для определения сроков родов, даже при неоптимальных сроках беременности. Избегание родов по немедицинским показаниям до 39 0/7 недель беременности отличается и не должно приводить к увеличению выжидательной тактики у пациентов с медицинскими показаниями к родам до 39 0/7 недель беременности.Поэтому управленческие решения должны уравновешивать риски продления беременности с неонатальными и младенческими рисками, связанными с ранними родами. Несмотря на то, что существуют определенные показания для родов до 39 недель беременности, следует избегать раннего родоразрешения по немедицинским показаниям. В этот документ вносятся изменения, чтобы отразить обновленные данные о ранних родах, не показанных по медицинским показаниям.
Рекомендации
Американский колледж акушеров и гинекологов (ACOG) и Общество материнско-фетальной медицины (SMFM) дают следующие рекомендации:
Роды по немедицинским показаниям, включая кесарево сечение, индукцию родов и созревание шейки матки, не должны происходить ранее 39 0/7 недель беременности.
Было обнаружено, что реализация политики по снижению количества родов по немедицинским показаниям до 39 0/7 недель беременности снижает количество таких родов и, как следствие, улучшает общие исходы новорожденных.
Избегание родов по немедицинским показаниям до 39 0/7 недель беременности отличается и не должно приводить к увеличению выжидательной тактики у пациентов с медицинскими показаниями к родам до 39 0/7 недель беременности.
Показания к родам до 39 0/7 недель беременности должны быть четко задокументированы и обсуждены с пациенткой.
Поскольку недыхательная заболеваемость также увеличивается при ранних родах, документация о легочной зрелости плода не оправдывает ранние роды по немедицинским показаниям. Амниоцентез для определения зрелости легких плода не следует использовать для определения сроков родов, даже при неоптимальных сроках беременности.
Предпосылки
Этот документ пересматривается, чтобы отразить обновленные данные о немедицинских показаниях в раннем сроке родов. Исторически ACOG и SMFM выступали за отсрочку плановых (т.е. не показанных по медицинским показаниям) родов до 39 недель беременности или позже. Кроме того, ACOG и SMFM заявили, что профиль зрелости легких плода не является показанием для родов при отсутствии других клинических показаний 1. В 2009 г. было проведено несколько крупных когортных исследований, включая исследование
Юнис Кеннеди Шрайвер
Сеть отделений материнско-фетальной медицины Национального института детского здоровья и развития человека (NICHD) сообщила, что ранние роды (37 0 / 7–38 6/7 недель беременности) были связаны с повышением неонатальной и младенческой заболеваемости и смертности по сравнению с роды на сроке беременности 39 и более недель.Исследование NICHD также показало, что более одной трети родов, не показанных по медицинским показаниям, произошло на сроке менее 39 недель беременности 2 3 4 5. После этих отчетов в августе 2009 года ACOG и SMFM опубликовали рекомендации по предотвращению родов, не показанных по медицинским показаниям, при сроке менее 39 0. / 7 недель беременности 6. В 2013 году ACOG и SMFM подтвердили прекращение родов по немедицинским показаниям на сроке менее 39 0/7 недель беременности 1. В период с 1981 по 2006 год доля родов на сроке менее 39 недель увеличилась почти на 60%. , тогда как роды на сроке 39 недель и более снизились более чем на 20%.Однако с 2006 года, когда штат и страна сосредоточили внимание на сокращении срочных родов по немедицинским показаниям, роды на сроке менее 39 недель беременности снизились на 12%, а роды на сроках 39 недель или более увеличились на 9%. Кроме того, в стране снизилось количество индукций на сроке 36–38 недель гестации, с наибольшим сокращением на 38 неделе беременности 7 8.
Существуют медицинские показания для беременности, для которых существуют доказательства или заключения экспертов в поддержку родов по сравнению с выжидательной тактикой. в раннем периоде. Вставка 1.Читатель отсылается к ACOG
Поздние и ранние роды по медицинским показаниям
Мнение Комитета 1 и Калькулятор установленной доставки ACOG www.acog.org/acogapp для получения дополнительной информации. В этом документе основное внимание уделяется неонатальным и младенческим исходам и потенциальным неонатальным осложнениям, связанным с немедицинскими показаниями в раннем сроке родоразрешения. В этом документе 36 недель беременности означают 36 0 / 7–36 6/7 недель беременности, 37 недель беременности означают 37 0 / 7–37 6/7 недель беременности, 38 недель беременности означают 38 0 / 7– 38 6/7 недель беременности, 39 недель беременности означают 39 0 / 7–39 6/7 недель беременности, а 40 недель беременности означают 40 0 / 7–40 6/7 недель беременности.
Примеры медицинских показаний для поздних или ранних родов *
Преэклампсия, эклампсия, гестационная гипертензия или осложненная хроническая гипертензия
Олигогидрамнион
Предыдущее классическое кесарево сечение или предшествующая миомэктомия
Предлежание плаценты или приросшая плацента
Многоплодная беременность
Ограничение роста плода
Прегестационный диабет с сосудистыми заболеваниями
Прегестационный или гестационный диабет — плохо контролируемые
2 плодных оболочек
2
Холестаз беременности
Аллоиммунизация беременных с известными или предполагаемыми эффектами плода
* Читателю отсылаем к Заключению Комитета по поздним и ранним родам по медицинским показаниям ACOG и SMFM ( 1) и приложение-калькулятор показанной доставки ACOG по адресу
www.acog.org/acogapp
для дополнительной информации.
Неонатальная и младенческая заболеваемость и смертность
Перинатальные исходы
Риск неблагоприятных исходов выше у новорожденных, родившихся в раннем периоде (37 0 / 7–38 6/7 недель гестации) по сравнению с новорожденными, родившимися в 39 лет. недель беременности. Вставка 2. Поскольку развитие легких продолжается и в раннем детстве, респираторные заболевания являются относительно обычным явлением у новорожденных, родившихся в раннем возрасте. 9 Ретроспективное когортное исследование Консорциума по безопасному труду, в которое вошли 233 844 родов, показало, что среди всех младенцев, родившихся на 37 неделе гестации, независимо от показаний, были более высокие показатели дыхательной недостаточности (скорректированное отношение шансов [OR], 2.8; 95% ДИ, 2,0–3,9) и использования аппарата ИВЛ (скорректированный ОШ, 2,8; 95% ДИ, 2,3–3,4) по сравнению с младенцами, родившимися на 39 неделе беременности 10. Кроме того, более высокая частота респираторного дистресс-синдрома, преходящего тахипноэ новорожденный, пневмония, а также использование сурфактанта и осциллятора было зарегистрировано для младенцев, родившихся на 37 неделе беременности, по сравнению с детьми, родившимися на 39 неделе беременности. Несколько выше частота респираторной недостаточности (скорректированный OR, 1,4; 95% CI, 1,0–1,9) и использования аппарата ИВЛ (скорректированный OR, 1.2; 95% ДИ, 1,0–1,5) были зарегистрированы для младенцев, родившихся на 38 неделе гестации по сравнению с 39 неделями гестации; однако различия не достигли статистической значимости, и не было обычно сообщаемых различий по каким-либо другим показателям респираторной заболеваемости между этими двумя группами 10.
Заболеваемость новорожденных, связанная с ранними родами
Респираторный дистресс-синдром
Преходящее тахипноэ новорожденного
Использование вентилятора
Пневмония
Дыхательная недостаточность
Поступление в реанимацию новорожденных
Гипогликемия
- 9000 баллов меньше
- 9000 баллов
Неонатальная смертность
При вторичном анализе данных
Юнис Кеннеди Шрайвер
NICHD, новорожденные, родившиеся в раннем периоде путем кесарева сечения при отсутствии показаний для родоразрешения, были связаны с более высоким риском комбинированного исхода респираторных и недыхательных заболеваний новорожденных по сравнению с новорожденными, родившимися на 39 неделе гестации 4.Из этих родов, не показанных по медицинским показаниям, 35,8% были осуществлены на сроке до 39 недель беременности. Уровень комбинированной заболеваемости был выше у новорожденных, родившихся на 37 неделе гестации (скорректированный OR, 2,1; 95% ДИ, 1,7–2,5) и на 38 неделе беременности (скорректированный OR, 1,5; 95% ДИ, 1,3-1,7) по сравнению с с новорожденными, родившимися на 39 неделе беременности. Кроме того, заболеваемость новорожденных, родившихся на сроке 38 4 / 7–38 6/7 недель гестации, оставалась значительно повышенной (относительный риск 1,21; 95% ДИ 1,04–1.40). Эти данные свидетельствуют о том, что следует избегать планового кесарева сечения даже за день до 39 недель беременности.
В большой когорте
плановый срок поставки
(определяемые как роды, не инициированные родами или разрывом плодных оболочек) в течение 3-месячного периода в 27 больницах США частота госпитализаций в отделения интенсивной терапии новорожденных (ОИТН) была выше среди новорожденных, родившихся в раннем периоде 2. Сравнение показателей госпитализации в ОИТН для новорожденных, родившихся на 37 неделе беременности или на 38 неделе беременности, с новорожденными, родившимися на 39 неделе беременности, показали, что 31% из 17 794 родов не имели медицинских показаний.Поступление в отделение интенсивной терапии, которое может зависеть от множества факторов, потребовалось для 17,8% младенцев, родившихся без медицинских показаний на 37 неделе гестации, и для 8% детей, родившихся без медицинских показаний на 38 неделе беременности, по сравнению с 4,6% младенцев, родившихся без медицинских показаний. младенцы, родившиеся на сроке 39 недель беременности или позже (
-П
<0,001 для родов на 38 неделе беременности и 39 неделе беременности).
Другое крупное исследование показало, что, хотя частота аспирации мекония была ниже среди новорожденных, родившихся на 37 неделе гестации (скорректированное OR, 0.62; 95% ДИ, 0,52–0,74) и 38 недель гестации (скорректированный OR, 0,70; 95% ДИ, 0,62–0,79) по сравнению с новорожденными, родившимися на 39 неделе гестации, частота заболевания гиалиновой мембраны была выше на 37 неделе беременности. (скорректированное ОШ, 3,12; 95% ДИ, 2,90–3,38) и 38 недель беременности (скорректированное ОШ, 1,30; 95% ДИ, 1,19–1,43) 11. Когда эти две этиологии легочной болезни были исследованы как комбинированный показатель потребности для неонатальной вентиляции частота заболеваний увеличилась на 37 неделе беременности (скорректированный OR, 2.02; 95% ДИ 1,88–2,18) и 38 недель беременности (скорректированное ОШ 1,15; 95% ДИ 1,08–1,23). Кроме того, в этом исследовании риск 5-минутной оценки по шкале Апгар менее 7 снизился с 1,01% на 37 неделе беременности до 0,69% на 38 неделе беременности и 0,61% на 39 неделе беременности (
-П
<0,001).
Показатели смертности также выше среди новорожденных и младенцев, родившихся в раннем сроке по сравнению с родившимися в срок 12. При использовании 39 недель беременности в качестве контрольной группы относительный риск неонатальной смертности равен 2.3 (95% ДИ, 2,1–2,6) на 37 неделе беременности и 1,4 (95% ДИ, 1,3–1,5) на 38 неделе беременности. Таблица 1. Смертность также значительно выше среди младенцев, родившихся на 37 неделе гестации и 38 недель беременности по сравнению с неделями, родившимися на 39 неделе беременности. Таблица 1. Эти повышенные показатели смертности необходимо уравновешивать с продолжающимся риском мертворождения от недели к неделе на ранних сроках беременности. В исследовании, в котором сравнивали риск неонатальной смертности на данной неделе гестации с риском выжидания, включая мертворождение и неонатальную смертность на следующей неделе гестации, наблюдался повышенный риск смертности от родов на 37 неделе гестации ( 14.4 на 10 000 живорождений) по сравнению с выжидательной тактикой до 38 недель беременности (12,6 на 10 000 живорождений,
-П
<.05) 13. На 38 неделе беременности риск смерти составил 10,5 на 10 000 живорождений по сравнению с 11,6 на 10 000 живорождений при выжидательной тактике до 39 недель беременности. Эта разница в риске 1,1 на 10 000 беременностей достигла статистической значимости (95% ДИ, 0,03–2,18 на 10 000 родов), но для предотвращения одной смерти потребовалось бы 9 042 родов на 38 неделе беременности.
Неблагоприятные долгосрочные исходы у новорожденных
Помимо непосредственных неблагоприятных перинатальных исходов, многочисленные исследования показали повышенную частоту неблагоприятных долгосрочных исходов у новорожденных, связанных с поздними и ранними родами, по сравнению с доношенными родами. Исследования показали, что по сравнению с доношенными детьми, у детей, родившихся на поздних сроках и в раннем сроке, наблюдаются дополнительные долгосрочные неблагоприятные последствия, включая увеличение количества госпитализаций до 18 лет 14 15 лет, более медленное неврологическое развитие 16 17 18, ухудшение когнитивных способностей 19, большее количество случаев учебы в школе. связанные проблемы и более низкая успеваемость 20 21.Недавний систематический обзор показал, что у детей, родившихся на поздних и ранних сроках, более низкие показатели успеваемости по ряду когнитивных и образовательных показателей по сравнению с их сверстниками, доношенными до срока 22. Необходимы дальнейшие исследования, чтобы лучше понять, основаны ли эти различия в первую очередь на гестационном периоде. возраст на момент родов по сравнению с медицинскими показаниями для ранних родов 23.
Зрелость легких плода
Ранее обсуждавшаяся литература предполагает, что частота респираторных заболеваний остается более высокой среди новорожденных, родившихся в позднем и раннем сроках, по сравнению с новорожденными. на 39 неделе беременности.Однако, поскольку недыхательная заболеваемость также увеличивается при ранних родах, документация о легочной зрелости плода не оправдывает ранние роды без медицинских показаний. Ретроспективное когортное исследование 459 новорожденных, родившихся на сроке от 36 0/7 недель до 38 6/7 недель после задокументированной зрелости легких плода, оценило совокупный исход респираторных и недыхательных осложнений. Исследователи обнаружили, что частота комбинированного исхода снижалась с увеличением срока гестации (
-П
для тренда <.001): 9,2% (ДИ = 5,9–14,1%) на 36 неделе беременности, 3,2% (ДИ = 1,5–6,8%) на 37 неделе беременности, 5,2% (ДИ = 2,0–12,6%) на 38 неделе беременности. , и 2,5% (ДИ = 2,2–2,8%) на сроках 39–40 недель беременности 24. Кроме того, вторичный анализ обсервационного исследования от
Юнис Кеннеди Шрайвер
Сеть отделений материнско-фетальной медицины NICHD, которая наблюдала за родами у 115 502 женщин в 25 больницах США с 2008 по 2011 год, показала, что даже при подтвержденной легочной зрелости ранние роды при отсутствии медицинских или акушерских показаний связаны с ухудшением респираторных заболеваний новорожденных. и другие неонатальные исходы по сравнению с доношенными родами 25.Таким образом, хотя тестирование зрелости легких плода может помочь выявить плоды с риском респираторного дистресс-синдрома, результаты легочного теста зрелого плода не позволяют надежно предсказать все возможные респираторные и другие неблагоприятные исходы у новорожденных и не должны использоваться для оправдания родов при отсутствии других показаний. .
Роль амниоцентеза в определении легочной зрелости плода обсуждалась на конференции 2011 г.
Юнис Кеннеди Шрайвер
Медицинский семинар NICHD и SMFM «Сроки выявления поздних и ранних родов» 26.Консенсус заключался в том, что если значительный риск для матери или плода требует родов, амниоцентез не дает дополнительной помощи в управлении лечением. Обратное также считается верным: если роды могут быть отложены в ожидании созревания легких, то показание менее срочное, и быстрое родоразрешение вряд ли показано. Как упоминалось ранее, только документирование легочной зрелости плода не обязательно указывает на то, что другие физиологические процессы плода развиты адекватно. По этой причине амниоцентез зрелых легких плода не рекомендуется для определения сроков родов, даже при неоптимальных сроках беременности 27.
Профилактика ранних родов по немедикаментозным показаниям
Было обнаружено, что внедрение политики по снижению количества родов по немедицинским показаниям до 39 0/7 недель беременности привело к уменьшению количества этих родов и, как следствие, к общему улучшению неонатальные исходы. В недавнем исследовании изучалась реализация трех подходов к этому вопросу: 1) политика жесткой остановки, запрещающая роды по немедицинским показаниям на уровне больниц; 2) политика мягкой остановки, согласно которой поставщики медицинских услуг соглашаются не проводить роды по немедицинским показаниям до 39 недель беременности; и 3) образовательная программа, которая информировала медицинских работников о рисках, связанных с родами до 39 недель беременности.В целом, эти подходы способствовали более чем 50% -ному сокращению количества немедицинских родов по показаниям, независимо от используемой политики 28. Однако наибольшее снижение было в группе, проводившей политику жесткого останова, с 8,2 % до 1,7% (
-П
= 0,007). Снижение было немного меньше в группе политики плавного останова — с 8,4% до 3,3% (
-П
= 0,025), и меньше всего в группе образовательного подхода с 10 баллами.От 9% до 6,0% (
-П
= 0,135), что не было статистически значимым.
Параллельно с этим, Коллаборация по перинатальному контролю качества Огайо решила сосредоточиться на сокращении числа родов, не показанных по медицинским показаниям, на сроках 36 0 / 7–38 6/7 недель гестации 29. В исследовании участвовало 20 больниц в Огайо, и ряд были предоставлены подходы для сокращения количества родов, не показанных по медицинским показаниям, включая улучшенное определение гестационного возраста, использование критериев ACOG и SMFM для показаний к родоразрешению, обучение пациентов и медицинских работников относительно этих показаний и рисков родов по немедицинским показаниям до 39 недель после родов. беременность и измерение исхода запланированных родов без документально подтвержденных показаний.Исследователи сообщили о снижении частоты родов по немедицинским показаниям на сроке 36 0 / 7–38 6/7 недель гестации с 13% до 8% (
-П
= 0,003).
В Южной Каролине число поздних преждевременных родов сократилось на 4,7% с 2011 по 2012 год после того, как Инициатива по исходам в Южной Каролине ввела политику жесткого останова для предотвращения немедленных родов в Южной Каролине. Это сотрудничество между департаментами здравоохранения штата, больницами и другими заинтересованными сторонами привело к почти 50% сокращению немедицинских ранних родов в Южной Каролине 30.
В Орегоне реализация политики жесткой остановки, ограничивающей досрочные выборные роды, привела к сокращению числа вводных инструктажей с 4,0% до 2,5% (
-П
<0,001) и при плановых ранних родах кесарева сечения от 3,4% до 2,1% (
-П
<0,001) до 39 недель гестации без изменений в приеме новорожденных в отделение интенсивной терапии, мертворождении или вспомогательной вентиляции 31.
Многогосударственная программа улучшения качества, Инициатива штата «Большая пятерка» по недоношенности, включала 26 больниц из пяти самых густонаселенных штатов. был сосредоточен на сокращении одноэлементных плановых родов до 39 недель беременности и показал, что внедрение комплексного подхода к быстрому циклическому изменению оказалось эффективным в снижении количества плановых ранних родов с 27.С 8% до 4,8%, снижение на 83% в течение 1 года 32.
Поскольку штаты эффективно сократили ранние плановые роды, многочисленные исследования с использованием данных на национальном уровне населения показали, что даже несмотря на то, что срок беременности в срок увеличился в ответ на попытки сократить ранние плановые роды, эти усилия не повлияли отрицательно на показатели мертворождаемости в стране или даже в штатах с наибольшим сокращением раннего планового родоразрешения 3 23 32 33 34 35. Исследование одного центра показало, что после внедрения политики жесткой остановки они снизились 37–38 недель беременности и снизили частоту госпитализаций в отделение интенсивной терапии новорожденных, родившихся в срок, но также сообщили об увеличении частоты мертворождений на 37 неделе и 38 неделе беременности по сравнению с 2.От 5 на 10 000 рождений до 9,1 на 10 000 рождений (
-П
= 0,03), хотя абсолютный риск был небольшим 36. Последовательное экологическое исследование данных о частичном состоянии также показало увеличение числа доношенных мертворождений за 7-летний период между 2007 и 2013 годами 37. Однако другие исследования со значительно более крупными размерами выборки и популяционные данные показали либо снижение числа мертворожденных 3, либо отсутствие статистически значимых изменений 32 33 34, а также отсутствие связи с увеличением гестационного возраста при доношенных и мертворожденных 23.При анализе 3,5 миллионов рождений в Соединенных Штатах с использованием свидетельств о рождении на уровне штата и данных о внутриутробной смерти за период с 2005 по 2011 гг., Ранние роды снизились с 31,8% до 28,5%, при этом общий риск мертворождения в срок не увеличился (123 Коэффициент мертворождений на 1000 доношенных до 130/1000 коэффициент мертворождений при доношении:
-П
= 0,189) 34. В другом анализе, сравнивающем рождаемость в Соединенных Штатах в период с 2006 по 2012 год, коэффициент мертворождений в недоношенном и доношенном гестационном возрасте остался неизменным и составил 6.05 на 1000, несмотря на сокращение числа рождений на 10–16% на сроках 34–38 недель и увеличение на 17% на 39 неделе беременности. 35.
Эти программы демонстрируют, что сокращение числа рождений на ранних и поздних сроках по немедицинским показаниям возможны преждевременные роды. Исследования ясно показали, что краткосрочные и долгосрочные результаты улучшаются у доношенных детей (39 0/7–40 6/7 недель беременности) по сравнению с поздними недоношенными (34 0/7–36 6/7 недель беременности). ) или на ранних сроках (37 0 / 7–38 6/7 недель беременности).Важно отметить, что многочисленные исследования с использованием данных на национальном уровне населения показали, что даже несмотря на то, что срок беременности при доношенных сроках увеличился в ответ на попытки сократить ранние плановые роды, эти усилия не повлияли отрицательно на показатели мертворождаемости на национальном уровне или даже в штатах с наибольшим сокращением раннего выборная доставка. Следует избегать показанных по немедицинским причинам ранних родов до 39 недель беременности и индукции родов или созревания шейки матки до 39 недель беременности, учитывая краткосрочные и долгосрочные неблагоприятные исходы для новорожденного.Тем не менее, необходимы дополнительные исследования для дальнейшей характеристики беременностей с риском внутриутробной заболеваемости или смертности и оптимального времени для ранних родов по медицинским показаниям.
Выводы
Хотя есть определенные показания для родоразрешения до 39 недель беременности, следует избегать немедицинских показаний для раннего родоразрешения. Для определенных медицинских состояний доступные данные и мнение экспертов поддерживают оптимальное время родов в позднем или раннем сроке для улучшения исходов неонатального и младенческого возраста 1 26.Однако в случае ранних срочных родов по немедицинским показаниям такое улучшение не было продемонстрировано. Фактически, сообщается о более высоких показателях краткосрочной и долгосрочной заболеваемости и смертности среди новорожденных и младенцев, родившихся в раннем периоде, по сравнению с детьми, родившимися на 39 неделе и 40 неделе беременности. Различия в результатах между 37 неделями беременности и 39 неделями беременности согласуются со статистически значимыми худшими результатами на 37 неделе беременности в нескольких исследованиях.Даже при сравнении новорожденных и младенцев, родившихся на 38 неделе гестации, с новорожденными, родившимися на 39 неделе гестации, все еще существует повышенный (хотя и клинически небольшой) риск неблагоприятных исходов. Следовательно, родоразрешение по немедицинским показаниям, включая кесарево сечение, индукцию родов и созревание шейки матки, не должно происходить раньше 39 0/7 недели беременности. Наконец, амниоцентез для определения зрелости легких плода не должен использоваться для определения времени родов, даже при субоптимальных сроках беременности 27.
Показания к родам до 39 0/7 недель беременности должны быть четко задокументированы и обсуждены с пациенткой. Избегание родов по немедицинским показаниям до 39 0/7 недель беременности отличается и не должно приводить к увеличению выжидательной тактики у пациентов с медицинскими показаниями к родам до 39 0/7 недель беременности 26. Следовательно, управленческие решения , следует сбалансировать риски продления беременности с неонатальными и младенческими рисками, связанными с ранними родами.Необходимы дополнительные исследования для определения оптимального времени родов, когда на ранние роды указывает статус матери или плода.
Кардиотокография. Детский пульсометр. Роды и родоразрешение
Что такое кардиотокография?
Кардиотокография (КТГ) измеряет частоту сердечных сокращений вашего ребенка. В то же время он также контролирует сокращения матки (матки). КТГ используется как до рождения (антенатально), так и во время родов, чтобы контролировать ребенка на предмет каких-либо признаков дистресса. Изучая различные аспекты сердечного ритма ребенка, врачи и акушерки могут увидеть, как ребенок справляется.
Что происходит во время кардиотокографии?
Внешний мониторинг
КТГ чаще всего осуществляется извне. Это означает, что оборудование, используемое для наблюдения за сердцем ребенка, размещается на животе матери. Вокруг живота матери надевается эластичный пояс. Он имеет две круглые пластины размером с теннисный мяч, которые соприкасаются с кожей. Одна из этих пластин измеряет частоту сердечных сокращений ребенка. Другой оценивает давление на животик. Таким образом, он может показать, когда происходит каждое сокращение, и оценить его силу.
Акушерка может нанести на кожу немного желе, чтобы получить сильный сигнал.
Ремень CTG подключен к машине, которая интерпретирует сигнал, исходящий от пластин. Пульс ребенка можно услышать как звук биения или пульсации, который издает машина. Некоторых мам это может отвлекать или беспокоить, но можно уменьшить громкость, если вас беспокоит шум. Машина также предоставляет распечатку, которая показывает частоту сердечных сокращений ребенка за определенный период времени.Он также показывает, как частота сердечных сокращений изменяется в зависимости от ваших сокращений.
Если у вас есть КТГ до родов, вас могут попросить нажимать кнопку на тренажере каждый раз, когда ребенок шевелится. В это время у вас не будет никаких схваток, поэтому КТГ будет отслеживать только частоту сердечных сокращений ребенка.
Внутренний мониторинг
Иногда, если сигнал не может быть обнаружен с помощью внешнего монитора или когда мониторинг более важен, можно использовать внутренний мониторинг. Для внутреннего контроля небольшое устройство, называемое электродом, вводится через влагалище и помещается на кожу головы ребенка.Это устройство записывает частоту сердечных сокращений.
Как работает кардиотокография?
КТГ использует звуковые волны, называемые ультразвуком, для определения частоты сердечных сокращений ребенка. Ультразвук — это высокочастотный звук, который вы не можете услышать, но он может быть отправлен (испущен) и обнаружен специальными устройствами.
Ультразвук свободно проходит через жидкость и мягкие ткани. Однако ультразвук отражается как «эхо» (он отражается обратно), когда он попадает на более твердую (плотную) поверхность. Например, ультразвук будет свободно проходить через кровь в камере сердца.Но когда он попадает в твердый клапан, большая часть ультразвука отражается эхом. Другой пример: когда ультразвук проходит через желчь в желчном пузыре, он будет сильно отражаться назад, если попадет на твердый желчный камень.
Итак, когда ультразвук «попадает» в различные структуры тела с разной плотностью, он посылает обратно эхо разной силы.
При КТГ-мониторинге используется специальный вид ультразвука, называемый Doppler®. Этот тип ультразвука используется для измерения движущихся структур, что делает его полезным для мониторинга частоты сердечных сокращений.
Другая пластина на КТГ измеряет, насколько напряжен животик матери. Это измерение используется, чтобы показать, когда матка сокращается.
Что может показать кардиотокография?
Частота сердечных сокращений ребенка колеблется от 110 до 160 ударов в минуту — это нормально. Это намного больше, чем ваша собственная частота сердечных сокращений, которая составляет примерно 60-100 ударов в минуту. Частота сердечных сокращений у вашего ребенка, которая не меняется или слишком низкая или слишком высокая, может сигнализировать о проблеме.
Изменения частоты сердечных сокращений ребенка, происходящие вместе со схватками, образуют закономерность.Некоторые изменения в этом шаблоне могут указывать на проблему. Если результаты анализов предполагают, что у вашего ребенка проблемы, ваш врач может сразу же принять решение о родах. Это может означать, что вам нужно сделать кесарево сечение или родоразрешение с помощью щипцов.
Для чего используется кардиотокография?
При нормальных родах с низким уровнем риска КТГ обычно не требуется. Акушерка будет время от времени прослушивать пульс вашего ребенка, чтобы убедиться, что он в норме. Однако в определенных ситуациях рекомендуется постоянный мониторинг с помощью КТГ.К ним относятся:
- Ваш ребенок рождается рано или кажется меньше, чем ожидалось.
- У вас высокое кровяное давление.
- У вас высокая температура (жар).
- У вас инфекция.
- У вас течет свежая кровь во время родов.
- Вы ждете более одного ребенка (близнецов или более).
- Ребенок открыл кишечник (вышел меконий) в околоплодные воды.
- Акушерка думает, что может быть проблема, послушав на аппарате Pinard® или Doppler®.
- Если у вас произошел разрыв плодных оболочек более чем за 24 часа до начала родов.
- Если ваш ребенок находится в необычном положении.
- Вы ускорили роды с помощью Syntocinon® или вам требуется эпидуральная анестезия для снятия боли.
- Если у вас есть эпидуральная анестезия для снятия боли во время родов, КТГ можно использовать в течение получаса после введения эпидуральной анестезии или после добавления эпидуральной анестезии.
Если у вас есть КТГ, и кривая остается нормальной в течение 20 минут, ее обычно удаляют.
Есть ли побочные эффекты или осложнения при кардиотокографии?
CTG не использует излучение; это считается очень безопасным тестом. В зависимости от используемой машины это может помешать вам свободно передвигаться во время родов. Если КТГ используется, когда в этом нет необходимости, возможно, это увеличивает шансы на вмешательство (например, щипцы или кесарево сечение), в которых на самом деле не было необходимости. Женщины, у которых есть такие инфекции, как герпес, гепатит B или C или ВИЧ, обычно не имеют внутреннего наблюдения, поскольку это может увеличить вероятность передачи инфекции ребенку.
Беременность, 39 недель — Беременность, неделя
Беременность, 39 недель
Ура! Малыш наконец-то дожил до полного срока! Вы, вероятно, чувствуете, что хотите вытащить этого ребенка. Мы не уверены, но нетерпение и дискомфорт, которые испытывают будущие мамы на 39 неделе беременности (и позже!), Могут быть естественным способом подготовить вас к родам. Помните, как вы раньше боялись родов? Теперь, на 39 неделе беременности, вам все равно, что для этого нужно, вы просто не хотите больше беременеть!
Насколько велик ребенок в 39 недель?
На 39 неделе беременности ребенок размером с тыкву.Ваш 39-недельный плод имеет длину около 20 дюймов и вес около 7,3 фунта. И ребенок продолжает расти, несмотря на то, что ему так тесно в животе на 39-й неделе беременности.
39 недель беременности Сколько месяцев?
Ага, 39 неделя беременности — это девятый месяц беременности. На следующей неделе вы завершите последний месяц беременности и дойдете до срока родов (то есть, если на этой неделе у вас не начнутся роды). Это потрясающе!
Симптомы беременности на 39 неделе
Типичные симптомы на 39 неделе беременности — те, которые не являются признаком того, что роды в настоящее время происходят, — аналогичны тем, которые вы испытывали в последние несколько недель.Однако по большей части это признаки того, что роды скоро начнутся. Сюда входят:
- схваток Брэкстона-Хикса. На 39 неделе беременности спазмы или сжатие матки могут казаться постоянными, независимо от того, что вы делаете. Обычно эти «практические» схватки начинаются в передней части тела и ослабевают, когда вы меняете положение. Вы поймете, что это настоящие роды, когда они начинаются в верхней части матки и становятся более частыми и регулярными.
- Тазовое давление. Принимая позу для родов, ребенок может сидеть так низко, что ваша нижняя часть туловища кажется тяжелой и неудобной.
- Молния промежности. Поскольку ребенок очень низкий, его движения могут поразить некоторые чувствительные нервы, вызывая острые ощущения в тазу и влагалище — ага, как молния! Йоу!
- Тяга к гнезду. Некоторые будущие мамы говорят, что у них появляется прилив энергии и сильное желание убраться в доме прямо перед дебютом ребенка. Но не сходи с ума. Вы же не хотите утомляться перед родами.
- Слизистая пробка и / или кровавый след. На 39 неделе беременности выделения толщиной с слизь и иногда с оттенком крови — это слизистая пробка.(Кровь — это, как вы уже догадались, кровавое зрелище.) И хотя многие люди считают это признаком того, что у вас скоро начнутся схватки, точной науки в этом нет, поэтому трудно сказать, когда.
Что я должен чувствовать на 39 неделе беременности?
Наверное всего понемногу! Скорее всего, вы проходите через многие симптомы на 39-й неделе беременности. В один момент вы мчитаетесь с большой энергией, выполняя все дела, которые были до рождения ребенка, по дому, а в следующий вы хотите просто свернуться калачиком в постели с подушкой для тела и вздремнуть.Вы также можете испытывать предвкушение (Боже, ребенок почти здесь!) С небольшой нервозностью (Боже, ребенок почти здесь!). У тебя есть это, мама! И если вы редкая будущая мама, у которой 39 неделя беременности двойней, то вам спасибо! Вы сохранили запекание этих детей, несмотря на вероятность преждевременных родов (и несмотря на ваш общий дискомфорт). Вы, вероятно, чувствуете много симптомов на 39 неделе беременности, в том числе желание вытащить двоих из живота на 39 неделе беременности в мир. Не волнуйтесь — конец так близок!
39 недель беременности Признаки родов
Другие симптомы — это способ вашего тела сказать вам, что ребенок рождается как можно скорее.На 39 неделе беременности вы больше всего думаете о признаках родов. Важно знать, что они из себя представляют, но не беспокойтесь о родах, не осознавая этого. В большинстве случаев симптомы родов будут настолько сильными и настолько отличаться от тех, что вы испытывали, что вы не сможете их игнорировать.
Позвоните своему акушерству, если вы столкнетесь с одной из следующих ситуаций:
- Прорыв воды. Это может быть не так, как в кино — у вас может быть медленная струйка вместо огромного потока воды.Но если на 39 неделе беременности выделения водянистые вместо обычной консистенции, это, вероятно, означает, что ваш амниотический мешок разорвался, и у вас, скорее всего, начнутся роды в течение нескольких часов.
- Регулярные схватки. Если у вас повторяющиеся болезненные сокращения в животе, начните рассчитывать время сокращений. Если они продолжают приходить, а время между ними становится все короче, значит, у вас начальная стадия родов. То, как долго длится этот этап, будет варьироваться от мамы к маме (да, вы скоро станете мамой!), Поэтому держите своего акушера в курсе и следуйте его указаниям, как добраться до больницы к тому времени, когда вы перейдете к активным родам.
- На 39 неделе беременности признаки родов могут еще не появиться, и это тоже нормально! Средняя будущая мама впервые рожает естественным путем на 41 неделе, а вторая мама — на 40 неделе. И хотя у некоторых женщин начинают проявляться признаки схваток — расширенная и / или стертая шейка матки, регулярные схватки и т. Д. — за несколько недель или дней до родов, у других расширение от нуля до 10 сантиметров происходит в течение нескольких часов.
Можете ли вы вести роды без схваток и разрывов воды?
Сокращения — это способ подготовки организма к родам, поэтому они нужны вам во время родов.(Мы говорим о настоящих схватках, а не о схватках типа Брэкстона-Хикса.) Другое дело, когда дело касается отхождения воды, что случается не со всеми женщинами. Если схватки достигли стадии доставки в больницу, и у вас все еще не отошли воды, ваш врач может позаботиться об этом за вас, когда вы приедете. Если вода отошла и нет никаких сокращений, чтобы справиться с этим, обратитесь к акушеру, потому что это может привести к риску заражения.
Стимулирование родов на 39 неделе
Теперь, когда вы на 39 неделе беременности (доношенный срок!) И вам не терпится родить, вы можете задаться вопросом, как вызвать роды естественным путем дома.Глотание касторового масла и прием лечебных трав не считаются безопасными, а острая пища просто не поможет. Но есть несколько вещей, которые обычно безопасны и могут работать:
- Ходьба. Наденьте кроссовки и отправляйтесь в долгую-долгую прогулку. Это не доказанный медициной метод стимулирования родов на сроке 39 недель, но некоторые эксперты считают, что сила тяжести толкнет ребенка на шейку матки, и давление вызовет расширение.
- Иглоукалывание. Опять же, это не доказано, но есть некоторые свидетельства того, что эта древняя практика регулирует кровоток, что стимулирует расширение шейки матки.
- Заниматься сексом. Некоторые считают, что оргазм (которого можно безопасно достичь с партнером или без него) может вызвать схватки. Не повредит попробовать, правда?
Некоторым женщинам на 39 неделе беременности врач может порекомендовать вводное медицинское обследование. Причины для стимулирования родов включают осложнения (преэклампсия, гестационный диабет, сердечные заболевания), проблемы с плацентой и инфекция матки. Индукция также может быть рекомендована, если вы на 39 неделе беременности двойней или если у вас отошли воды, но роды не начались сами по себе.
Следует ли бриться перед родами?
На этой 39-недельной стадии беременности бритье лобковых волос — довольно сложная задача! Вы будете рады узнать, что вам не придется бриться перед родами; на самом деле, если у вас кесарево сечение, вам не рекомендуется этого делать.
УЗИ на 39 неделе беременности
В животе на 39 неделе беременности ребенок, вероятно, теперь может сгибать конечности. Мозг ребенка все еще стремительно развивается — с каждой неделей они становятся умнее! Теперь ногти ребенка могут выходить за кончики пальцев.
УЗИ на 39 неделе беременности и нестрессовый тест могут помочь проверить самочувствие ребенка, особенно если вы на 39 неделе беременности двойней. Увидев результаты этих двух тестов, ваш врач может сказать, что все в порядке, или порекомендовать ранние роды.
На 39 неделе беременности вам больше нечего делать, кроме как каждую неделю посещать врача, ждать ребенка и заниматься мелкими делами. Если они закончат, отлично. Если нет, то ничего страшного. Мы знаем, что расслабляться тяжело, но попробуйте!
Советы для 39 недель беременности
Готовьте
Одна из самых продуктивных вещей, которые вы можете сделать во время фазы гнездования, — это привести свою кухню в порядок.Запаситесь предметами первой необходимости и готовьте блюда, которые можно заморозить, а затем снова разогреть после того, как вы вернетесь домой с ребенком. Поверьте, последнее, чем вы хотите заниматься, знакомясь с новорожденным, — это покупать продукты и готовить изысканные блюда.
Сделайте быстрое погружение
В 39 недель вы, вероятно, чувствуете, что готовы разорваться по швам. Снимите с себя всю нагрузку и вес, отправившись искупаться — сначала посоветуйтесь с акушером, чтобы убедиться, что вы не набрали дозу. Вы почувствуете невесомость, плавающую в воде, и это поможет облегчить боль.
Установите автокресло
Если вы еще этого не сделали, это задача, которую вы (или ваш партнер) должны проверить в списке дел перед отъездом в больницу. Посетите местный инспекционный пункт, например местную полицию или пожарное депо, чтобы убедиться, что вы выполнили свою работу правильно!
Поймай как можно больше ZZZ
Это может быть последняя неделя, на которой ты можешь попытаться немного поспать ночью, так что воспользуйтесь этим! Ложитесь спать пораньше и вздремните, если вам нужно в течение дня.Тебе понадобятся силы для великого дня!
Контрольный список для беременных на 39 неделе беременности
Синусоидальный ритм KTG. Результаты расшифровки и показатели у плода КТГ:
балл
Абсолютно каждая женщина во время беременности переживает, как развивается ее ребенок, в порядке ли он. Сегодня существуют методы, позволяющие существенно достоверно оценить состояние плода. Одним из таких методов является кардиотокография (КТГ), определяющая взаимосвязь между движениями плода и частотой сердечных сокращений.Из этой статьи вы узнаете, что такое КТГ, по каким характеристикам он оценивается, по каким показателям — норма, а что влияет на результаты исследования.
Что такое КТГ
Кардиотокография основана на регистрации частоты и ее изменения в зависимости от влияния внешних раздражителей или активности плода.
Диагностика проводится двумя ультразвуковыми датчиками, один из которых укрепляется на животе беременной, после определения зоны хорошего слышания сердцебиения ребенка.
Предназначен для регистрации сердечной деятельности плода. Датчик воспринимает ультразвуковой сигнал, отраженный от сердца ребенка, который затем преобразуется электронной системой в мгновенную частоту сердечных сокращений. Второй датчик закреплен на животе внизу матки. Регистрирует порезы от матки. Для улучшения прохождения ультразвуковых волн датчики обрабатываются специальным гелем. Также современные устройства оснащены пультом дистанционного управления, нажав на кнопку которого, беременная женщина может отметить движение плода.
Результаты отображаются прибором на бумажной ленте в виде графика. Также здесь отображаются разрезы матки и перемещение плода. По полученным данным можно судить, прежде всего, о состоянии нервной системы малыша, о его защитных и приспособительных реакциях. Если показатели КТГ плода в норме, значит, малыш чувствует себя комфортно, а развитие идет по срокам.
Что нужно ktg
Осмотр беременной в кабинете акушера-гинеколога включает и выслушивание сердцебиения ребенка с помощью стетоскопа.Отклонение от в большую или меньшую сторону говорит о том, что ребенок испытывает дискомфорт. В этом случае врач отправляет будущую маму на более внимательное изучение работы сердечно-сосудистой системы плода — КТГ.
Существует четкая зависимость между самочувствием беременной и состоянием плода. Итак, если беременность протекает спокойно, без внутриутробного инфицирования, угрозы прерывания, гестоза, результаты КТГ, скорее всего, будут в норме. Если при хорошем самочувствии подозрительные результаты КТГ беременны, необходимо через неделю провести повторное обследование.
Если у беременной обнаружены серьезные изменения в состоянии здоровья, необходимо как можно чаще проводить КТГ, чтобы не допустить патологий и вовремя принять необходимые меры.
Особенности исследования
КТГ назначают обычно после 32 недель беременности, поскольку происходит только созревание нервно-мышечных импульсов, и метод становится наиболее информативным.
Например, для КТГ плода нормой 33 недели считается наличие на карте более двух активаций.К этому сроку они вызваны реакцией нервной системы на движения плода или на внешние факторы. В более ранние сроки активация может быть связана с условиями внутриутробного существования плода, поэтому исследование может дать ложные результаты.
Кроме того, плод также устанавливает цикл активности и отдыха, что имеет большое значение для этого исследования. При проведении КТГ в течение остального периода плода результаты всегда будут положительными, даже если у вас действительно гипоксия высокой степени.Именно поэтому исследование следует проводить не менее 40 минут. За это время у плода обязательно повысится двигательная активность, что позволит зафиксировать изменение частоты сердечных сокращений во время его движения.
Очень важно, чтобы во время исследования женщина чувствовала себя спокойно и комфортно. Неудобное положение или яркие эмоции могут спровоцировать более активные движения плода, что приведет к ложным результатам. Обычно во время процедуры женщина сидит в удобном кресле или ложится на кушетку на бок.
Чтобы понять, как расшифровать КТГ плода, подробно разберем, по каким параметрам она оценивается.
Базальная частота сердечных сокращений
Базальная частота сердечных сокращений — это средняя частота сердечных сокращений плода, рассчитанная за 10-20 минут. Определяют при отсутствии движения плода между разрезами матки без внешних раздражителей, исключая активацию и децерации.
При проведении КТГ плода норма БЧС составляет 110–160 выстрелов в минуту.Тахикардия, то есть превышение базовой частоты сердечных сокращений, может наблюдаться при анемии, дефектах развития и недостаточности функции сердца плода, а также при лихорадочном состоянии беременной, наличии неинтроспективная инфекция, повышающая функцию щитовидной железы. Прием препаратов, оказывающих стимулирующее действие, может привести к учащению сердцебиения плода.
Снижение базального уровня ниже нормы (брадикардия) может быть следствием гипоксии, пороков сердца плода, а также пониженного артериального давления матери, гипоксемии, длительного сдавливания пуповины, наличия цитомегаловирусная инфекция у беременной.
Вариабельность сердца
Этот параметр характеризуется наличием мгновенных колебаний — отклонений ЧСС от базального уровня. При анализе КТГ используется амплитуда мгновенных колебаний, по характеру которых выделяются низкие колебания (отклонение менее трех UD / мин), средние (3-6 UD / мин), высокие (амплитуда более 6 льда / мин).
Для КТГ плода норма 36 недель — высокие колебания, свидетельствующие о хорошем самочувствии плода.Наличие невысоких колебаний говорит о патологиях в ее развитии.
Особое внимание при анализе кардиотокограмм уделяется медленным колебаниям. В зависимости от их амплитуды различают монотонный тип, для которого характерна малая амплитуда колебаний (от 0 до 5 уд / мин), переходный тип с амплитудой от 6 до 10 ° С / мин, волновой (от 11 до 10 ° С / мин). 25 уд / мин) и прыжкового типа (амплитуда выше 25 уд / мин). Увеличение амплитуды колебаний может быть связано с умеренной гипоксией плода, а также с воздействием внешних раздражителей, стимулирующих его нервную систему.Снижение амплитуды колебаний может быть вызвано сильной гипоксией, приводящей к угнетению функции нервной системы плода, употреблению наркотических средств, транквилизаторов.
Akelerations
Анколерация — это временное учащение сердцебиения минимум на 15 лед / мин по сравнению с базальным уровнем и продолжительностью более 15 секунд. На кардиотокограмме они выглядят как высокие зубы. Акелекции — это реакция на внешние раздражители, разрезающие матку, на движения ребенка.Их наличие на КТГ плода — норма.
Decomleration
Обманом называется воздействие ЧСС плода не менее 15 ° C / мин продолжительностью более 15 секунд. На графике показаны как существенные впадины. Есть раннее, позднее и переменное дилерство. Кроме того, по амплитуде они классифицируются как легкие с срывом сердцебиения до 30 уд / мин, умеренные — 30-45 уд / мин и тяжелые — от 45 ° С / мин. Снос ЦСС может возникнуть из-за нарушения плацентарного кровотока, сдавливания пуповины.
КТГ плода. Норма показателей
Для оценки состояния плода Всемирной организацией здравоохранения разработаны рекомендации, в которых указаны минимальные и максимальные значения по каждому из параметров. Согласно этим рекомендациям КТГ плода (норма за 33 недели) должна иметь следующие значения:
- Уровень базального сердцебиения: 110-160 уд / мин.
- Вариабельность сердца в диапазоне 5-25 ° C / мин.
- Два и более разгона за 10 минут.
- Отсутствие глубоких деформаций.
Стоит отметить, что для КТГ плода курс 35 недель и более такой же, как и на 33 неделе.
Оценка состояния плода по баллам
Расшифруйте результаты КТГ по 10-балльной системе, оценивая каждый критерий от 0 до 2 баллов. Для КТГ плода норма 36 недель, как и весь третий триместр, составляет 9-10 баллов, если общее количество баллов от 6 до 8, это свидетельствует о кислородном голодании (гипоксии) без угрозы экстренной необходимости, необходимо повторить процедура КТГ через неделю;
Если 5 баллов и меньше — значит, ребенок испытывает сильнейшее кислородное голодание, которое может привести к серьезным неврологическим проблемам, необходимо срочно принять меры.
Необходимо помнить, что даже если КТГ плода имеет 8 баллов и чуть ниже, не стоит заранее пугать. В этом типе исследований, как и во многих других, есть факторы, влияющие на информативность чтения. Результаты сильно зависят, например, от того, спит ребенок или просыпается. Опытные врачи при расшифровке кардиотокограмм учитывают такие факторы, как погода, настроение беременной, уровень глюкозы в крови женщины. Если данные КТГ не соответствуют норме, врач назначит дополнительное обследование.Обычно кардиотокография проводится дважды в третьем триместре беременности, но в некоторых случаях и больше, например, при многоплодной беременности, повышении артериального давления, наличии инфекций, при сахарном диабете, неудовлетворительных результатах УЗИ, кровотечениях, преждевременных схватках.
Возможные ошибки в интерпретации Данных КТГ
- Ребенок в утробе матери находится в постоянном движении. Иногда он может давить на головку пуповины, из-за чего нарушается кровоток в сосудах пуповины, что отражается на результатах КТГ.В этом случае кардиотокограмма будет иметь патологический характер при хорошем состоянии плода.
- Иногда во время плода к защитным реакциям относятся: потребление кислорода тканями и повышенная устойчивость к гипоксии. В таких случаях ребенок страдает, но на КТГ это не отражается.
- При развитии патологии способность тканей воспринимать кислород может снижаться при нормальном его содержании крови, из-за чего у плода не происходит никакой реакции, а КТГ будет в норме, хотя страдает из-за недостатка кислорода.
Учитывая все вышесказанное, необходимо понимать, что КТГ плода при беременности — очень важный диагностический метод, но для получения полной картины происходящего необходимо сравнивать данные КТГ с другими исследованиями. На сегодняшний день широко используются ультразвуковая диагностика и допплерометрия.
Где сделать ктг фетальный
КТГ сделать бесплатно во всех женских консультациях. Можно провести обучение в частных медицинских центрах, но уже на платной основе.
В роддоме также проводится кардиотокография в процессе родов. Помогает оценить самочувствие при родах и разрезе матки, проверить эффективность лечения и тактику родов.
Некоторые будущие мамы опасаются проводить разного рода исследования во время беременности, считая, что они могут нанести вред здоровью будущего малыша. Кардиография абсолютно безопасна, и вы можете делать ее сколько угодно раз без риска для здоровья.К тому же он безболезненный, не вызывает неприятных ощущений.
Желаем легкой беременности и отличного самочувствия!
Кардиотокография (КТГ) — это метод исследования, заключающийся в непрерывной регистрации частоты сердечных сокращений плода и сократительной активности беременной матки.
КТГ — информативный и безопасный метод исследования, помогающий объективно оценить состояние плода и в зависимости от этого выбрать тактику беременной или женской.Кардиотокография быстро заняла лидирующие позиции среди методов изучения состояния плода и дополнила электрическую и фонокардиографию.
Запись КТГ традиционно ведется за 40 минут, но информативный результат получается уже начиная с 15-20 минут записи. За это время можно оценить состояние плода, выявить признаки гипоксии и другие варианты для неблагополучных.
Типы КТГ:
1) непрямой или внешний ктг.Непрямая КТГ широко применяется при беременности и I и II периодах родов.
2) Прямой или внутренний КТГ.
Прямая КТГ производится во время родов при вскрытии плодного пузыря. Сердцебиение плода измеряется с помощью игольчатого электрода, введенного в преждевременную часть плода. Регистрация сокращений матки осуществляется с помощью катетера, введенного в полость матки.
Прямая КТГ на сегодняшний день практически не применяется, так как является инвазивным методом исследования (то есть нарушающим целостность тканей).Это достаточно травматичный, трудоемкий и затратный метод исследования (сложность стерилизации тонкой техники). Поэтому все, что будет сказано далее, касается косвенного КТГ.
Как выглядит КТГ?
Аппарат КТГ выглядит как регистрирующее устройство с двумя датчиками. Крепление датчиков к животу осуществляется эластичными ремнями.
Частота сердечных сокращений плода (сердцебиение) регистрируется ультразвуковым датчиком, установленным в месте наиболее четкого прослушивания сердечных тонов.Позиция слушателя зависит от термина, положения (продольное, наклонное, поперечное) и пронациональности (голова, таз). Этот график называется тахограммой . По оси абсцисс отложено время в секундах. По оси ординат частота сокращений сердца. Пример ниже — это первая, самая верхняя диаграмма.
Сокращающаяся (мышечная) Активность матки регистрируется тензометрическим датчиком (датчик, реагирующий на изменение давления, тона). Датчик накладывается на правый угол матки, так как волна рассечения матки «запускается» именно с этой области.Этот график называется гистерограммой. По этой строке видно, что сокращений нет, или есть периодический тон, или записываются сокращения разной силы и регулярности. В приведенном ниже примере это третье расписание, самое низкое.
Также сейчас многие устройства КТГ позволяют записывать движения плода. Это очень удобно и информативно, так как видно, как ребенок реагирует на собственные движения. Это пример ниже, это второе расписание, выделенное красным.
Противопоказания КТГ
Противопоказаний к КТГ нет, процедура хорошо переносится пациентами и не влияет на ребенка, КТГ можно повторять сколько угодно раз. Сколько требуется для прояснения клинической ситуации.
Показания:
КТГ можно проводить около 28 недель для особых показаний, но на сроке до 32 недель ребенок еще недостаточно созрел и результат не будет максимально информативным.
Срок 28 недель не случаен, именно с этого срока формируется миокардиальный рефлекс, то есть реакция сердцебиения малыша в ответ на собственные движения. К 32 неделе этот рефлекс полностью сформирован и запись КТГ наиболее точно отражает его состояние.
Плановое проведение КТГ
— беременность в сроке 32 недели и более
В третьем триместре проводят 2-3 исследования КТГ. Если беременность протекает благополучно, то этого достаточно.
Ktg в родах
Запись КТГ проводится при поступлении в Роданал всем женщинам, далее частота контроля зависит от клинической ситуации и определяется врачом.
Во втором периоде родового Chiss Fetal он измеряется после каждого набухания, прежде чем это было сделано с помощью классического акушерского стетоскопа, теперь используется датчик CTG. Это информативно и удобно для врача и подопытного кролика.
Управление CTG
Показаниями к более частому исследованию являются следующие ситуации:
— многоплодная беременность
Монохориальные близнецы особенно контролируются, так как у детей общий «дом», то есть плодный пузырь, общее питание и существует риск неравномерного распределения кислорода и питательных веществ между фруктами.В этом случае один из малышей начинает испытывать кислородное голодание, как на примере близнецов КТГ.
По крайней мере, ребенок также выше риска гипоксии.
Многовариантность может быть вызвана обменными нарушениями (в первую очередь сахарным диабетом), различными инфекциями и другими факторами, отрицательно влияющими на состояние плода.
Перенесенной считается беременность по срокам от 41 недели и 3 дней.
— снижение активности плода
При каждом посещении врач спрашивает, как вы ощущаете движения плода, активные или обычные, резкие или совсем не чувствуете.Если сомнений нет, всегда спрашивайте у врача, нормальная ли ситуация.
— подозрение на патологию развития плода
КТГ здесь всегда сопровождает УЗИ и допплерометрию
— нарушения плаценты
В группу патологий входят: преждевременное старение плаценты, плацентарная недостаточность с нарушениями гемодинамики (нарушение кровотока в маточных и пупочных артериях) и без них. Подобные нарушения могут возникать на фоне полного здоровья женщины, но еще чаще у курильщиков, женщин с сердечно-сосудистыми заболеваниями и беременных старше 35 лет.
— влажный акушерский анамнез
Неблагоприятное течение предыдущих беременностей и родов является фактором риска этой беременности и поэтому требует повышенного внимания.
При родах КТГ чаще проводят женщинам, которые вызывают возбуждение или родесценцию родственников окситоцином. Иногда датчик КТГ выдерживает весь период введения препарата и постоянно контролирует сердцебиение плода.
— ранее зарегистрированный сомнительный тип КТГ
Сомнительный тип ТГ может быть связан с биоритмом сна, то есть на момент исследования ребенок спал, мало двигался, сердцебиение мало менялось, график оказался монотонным.Затем следует проконтролировать и правильно подготовить КТГ.
Как подготовиться к КТГ?
Надо приходить натощак, если в предыдущий раз на КТГ малыш спал, сегодня съедят что-нибудь сладкое, движения будут более активными;
Сходите в туалет, так как около 40 минут придется посидеть на одном месте;
Отключите телефон и другие устройства, любые посторонние устройства могут вызвать помехи;
Перед процедурой пройдитесь немного, обойдите, чтобы малыш не спал во время записи.
Как проводится КТГ?
Итак, вы пришли в кабинет CTG …
Запись обычно проводится на кушетке или кушетке, она должна располагаться сбоку (обычно слева) или наполовину, чтобы не было временного сдавления дна вены у беременной матки.
Далее с помощью ремней к вам будут прикреплены датчики, и вы будете в таком положении от 15 до 40 минут, а возможно и дольше, если возникнет необходимость.Следовательно, ваше положение также должно быть удобным для вас. Во время процедуры можно пить, а рядом с кроватью можно поставить бутылку с водой.
Как уже было сказано, сейчас большинство устройств автоматически фиксируют движения плода, но иногда эта функция отсутствует, и тогда следует отмечать периоды движений плода с аппарата. Спросите акушерку, которая ставит датчики, написаны ли приделы у ребенка.
Расшифровка результатов КТГ
Анализ КТГ заключается в расшифровке ряда показателей:
1.Среднечастотные сердечные сокращения
В норме ЧСС 120-160 ударов в минуту. Брадикардия менее 100 и тахикардия более 180 в минуту являются серьезными признаками неблагополучия.
2. Вариабельность сердца
В норме амплитуда колебаний (отклонение от основной линии базальной частоты) 10-25 ударов в минуту и частота более 6. То есть ритм «скачет», отклоняясь от базовой частоты и «скачет». «(колебания) происходят примерно 6 раз в минуту.
Монотонный или тихий ритм с амплитудой 0-5 в минуту
Слегка потакание — 5-10 в минуту
Похититель — 10-15 в минуту
Салюатор — 16-25 в минуту
Обычно ритм ненормальный или уплотняющий, или указывается вариабельность 9-25 в минуту.
Характеристики «Монотонность», «незначительное увеличение» или «вариабельность ритма менее 9 / более 25 ударов в минуту» указывают на гипоксию плода.
3. Рефлекс миокарда
В ответ на собственные стулья Церковь увеличивается, и активность фиксируется. Это называется тестом без обводки.
Стресс-тест — повышение ЦСС плода в ответ на раздражение сосков у самой беременной, связано с выделением гормонов гормонов, повышающих тонус матки. Другие стресс-тесты, связанные с введением лекарств, все еще упоминаются в литературе, но еще не используются.
В приведенном ниже примере движения плода отмечены красным цветом, и видно, что в ответ на активные пики ускорений на верхнем графике (тахограмме). Матка здесь в норме, схваток и приступов нет.
4. Периодические изменения сердечного ритма
Акелекции — это «пики» на графике, вершина которых вычерчена вверх, это означает учащение сердцебиения ребенка. Ускорения соотносятся с диаграммой часовни (движение обычно вызывает учащение пульса) и с данными гистерографа (повышение тонуса матки или схватки вызывают учащение пульса).Акеле на обычной КТГ должно быть не менее двух за 40 минут.
Отклонения — это «пики» с вершиной или «ямкой» на тахограмме:
Ранние или I типа возникают вместе с дракой или через несколько секунд, имеют плавные границы, могут быть одиночными и неглубокими, но не должны идти группами. Это один из признаков сдавливания пуповины во время схватки.
Поздний или II тип регистрируется после схваток, глубоких и их продолжительность больше времени схватки (рассчитывается в секундах по оси абсцисс), значительного нарушения кровообращения в плаценте быть не должно.
Вариант или тип III имеют другую форму, без синхронизации с битами. Они могут указывать на сдавление пуповины, низину, могут появиться одиночные при движениях.
Для оценки КТГ в баллах есть таблица. Этот метод называется оценкой Фишера.
| Параметры ЧСС | Путевая точка | ||
| 0 | 1 | 2 | |
| Базальная ЧСС | > 180 | 100-120 160-180 | 120–160 |
| Изменчивость (частота колебаний в минуту) | Менее 3. | 3-6 | 6 и более |
| Амплитуда колебаний | 5 или меньше | 5-8 или более 25 | 9-25 |
| Изменения CHSS: Akelerations Decomleration | Отсутствует Поздно, длительно или непостоянно | Периодические Поздние, краткосрочные или переменные | Спорадический Ранний или отсутствующий |
8-10
Баллов Нормальный КТГ
6-7
сомнительный тип
Менее 6. — Патологический тип КТГ.
Тактика
При нормальных ктг Беременность или роды продолжают вести по нормам. Это значит, что ребенок не страдает, а беременность / роды протекают благополучно.
При сомнительном типе КТГ Оценивается общий риск, то есть состояние матери, предшествующее заболеванию и осложнениям беременности (преэклампсия, рубец на матке после кесарева сечения). В зависимости от этого принимайте решение. Стоит выбор между дальнейшим динамическим наблюдением и срочной доставкой.Для решения этой проблемы проводятся дополнительные обследования (ультразвуковой контроль с допплерометрией, осмотр консилиумом врачей).
Патологический тип КТГ Указывает на выраженную гипоксию плода и является показанием к экстренным родам. Если это состояние зафиксировано при беременности или с началом родов, то роды производятся путем проверки кесарева сечения. Если гипоксия возникает в результате слабости периода ожидания (непосредственно рождения ребенка), то накладываются акушерские щипцы или производится вакуум-экстракция плода.
Нам повезло, что появился безобидный и информативный метод исследования, который можно использовать как можно чаще, когда это необходимо. Выполняйте рекомендации врача, сообщайте о своих жалобах и сомнениях и не поленитесь прийти на контроль КТГ, если вам назначили. Желаем благополучной беременности и легкого веса. Наблюдайте за собой и будьте здоровы!
Врач акушер гинеколог Петрова А.В.
Во время беременности будущей мамы Много анализов, трижды проходит УЗИ.Примерно после 25-28 недель беременности и до родов всем будущим мамам в первую очередь делают кардиотокографию. Все обследования носят преимущественно профилактический характер, по результатам прямо или косвенно можно судить о развитии плода.
Ультразвуковая диагностика в классическом понимании дает возможность узнать параметры развития будущего ребенка, изучить все его органы и системы. Кардиотокография, как вариант ультразвуковой диагностики (допплерография), также несет информацию о жизни плода, но другого характера.
Зачем проводить КТГ
Кардиотокография длится довольно долго, что особенно неудобно на последних сроках беременности. Но самый главный вывод — это расшифровка и норма показателей состояния плода.
Кардиотокография — это особый метод ультразвуковой диагностики, основанный на непрерывной регистрации и синхронизации эпизодов сердцебиения плода (частоты сердечных сокращений), движений плода и сокращений (тонуса) матки. КТГ похожа на электрокардиографию, но в отличие от ЭКГ при снятии кардиотокограммы электрофизиологическая активность сердца не фиксируется, отдельные зубцы и сегменты не различимы.Стоит отметить, что в пренатальной диагностике КТГ получилась ЭКГ, так как это более простая и информативная процедура исследования.
Во время кардиотокографии фиксируется каждый удар сердца плода, фиксируются его движения. Существуют различные типы устройств КТГ, которые называются кардиотокографами, в некоторых используется 2 датчика: один фиксируется на животе для регистрации разрезов матки и основных движений плода, вторая беременная женщина держит руку в месте сердцебиения. лучше всего слушать.
В других устройствах датчик всего один, он воспринимает и сердечные сокращения ребенка и разрез матки, а дальнейшее движение будущей мамы фиксируется нажатием специальной кнопки.
Кардиотокография проводится в основном лежа или сидя, в период ожидания — иногда стоя. Во время обследования женщине необходимо максимально расслабиться, принять для этого удобную позу, заранее не беспокоясь о результатах исследования.КТГ делают 1 раз в неделю, по мере необходимости чаще, в конце беременности — 38-40 недель — ежедневно. Как и остальные ультразвуковые исследования, кардиотокография совершенно безвредна для будущего ребенка.
Как интерпретировать результаты кардиотокограммы
Fruit Czech на калибровочной ленте CTG и ультразвуковом снимке. Баллы во время учебы также фиксируются, работа над результатами ведется.
Если взять ленту кардиотокограммы или посмотреть на экран монитора, то во время ее записи можно увидеть 3 строки.В верхней строке отображается эпизод сердцебиения плода. Частота сердечных сокращений будущего ребенка меняется в ответ на его движения, сокращения матки, возбуждение и даже чувство голода у матери. Верхняя линия имеет единый обслуживаемый вид. Все «гвоздики» соответствуют аббревиатурам сердечка.
Средняя линия отображает основные движения ребенка. Небольшие движения включают мимику, шевелят пальцами на руках и ногах. Фиксируются крупные движения, когда ребенок перевернулся или решил «поплыть» в животе в любую сторону или, например, толкнуть мать ногой.
В нижней строке отображаются эпизоды рассечения матки. В норме до последних недель беременности, когда появляются тренировочные схватки Брикстона-Хиггса, нижняя линия прямая, то есть во время дрессировки ребенка матка находится в относительно спокойном состоянии, и схватки нет. Периодическое появление эпизодов отделения матки считается нормальным, до 3-4 раз в сутки, не более 5-10 минут.
Более продолжительные эпизоды напряжения матки относятся к патологическим и требуют специального лечения.Наиболее выраженные изменения «геометрии» нижней линии происходят в период ожидания родов, когда матка активно сокращается для изгнания плода, на КТГ фиксируются высокие сокращения.
Для каждой «линии» кардиотокограммы есть свои нормы и показатели.
Особенности сокращений сердца
- Ранние (I тип) — развиваются одновременно с боем или опаздывают на несколько секунд.
- Поздние (II тип) — развиваются после схваток, задерживаются на 30 секунд и более.
- Вариабельный (III тип) — не имеют прямой связи с схваткой, появляются при низких чередованиях, сдавливании сосудов пуповины.
Эпизоды шевеления плода записываются на отдельной «строчке» кардиотокограммы, выглядят как отклонения от единичных. Эпизоды маточных сокращений — наборов — имеют разный характер, частота и интенсивность обычно возрастают по мере приближения к изгнанию плода. В период волн особое значение имеют результаты КТГ, записанные в разгар сокращений.
Нормальные показатели КТГ
Отклонение результатов КТГ от нормы не всегда может быть расшифровано как патология и ни в коем случае не является поводом для паники. Базальный ритм может быть снижен, если ребенок спит или спокойно бодрствует, или отвернулся от датчика.
Поэтому в случае сомнений будущая мама-врач может попросить пройти веревку, съесть что-нибудь сладкое и повторить исследование через 30-40 минут. Если результаты КТГ не восстановились — необходима экстренная госпитализация в акушерский стационар для наблюдения и лечения.
Как еще можно оценить значения кардиотокографии
Помимо оценки каждого показателя КТГ в отдельности, врачи используют оценочную шкалу Фишера. По оценочной шкале Фишера каждому показателю КТГ соответствует от 0 до 2 баллов:
- Базальный ритм: 180 — 0 баллов, 100–120 и 160–180 — 1 балл, 120–160 — 2 балла;
- Частота колебаний (вариабельность): менее 3-х в минуту — 0 баллов, 3-6 — 1 балл, более 6 — 2 балла;
- Амплитуда (вариативность) колебаний: до 5 в минуту — 0 баллов, 5-9 — 1 балл, 10-25 — 2 балла;
- Высокая активация: нет — 0 баллов, редко — 1 балл, частые — 2 балла;
- Высокие детекторы: нет — 2 балла; Краткосрочные — 1 балл, долгосрочные — 0 баллов.
Результат оценивается по шкале Фишера:
- 7-10 баллов — нормальная активность;
- 5-7 баллов — граница плода;
- Менее 5 баллов — патологическое состояние плода, необходима срочная госпитализация и необходимо ухудшение состояния — экстренные роды.
Итак, КТГ 7 баллов соответствует нормальному состоянию плода и беременной женщины.
Большинство современных КТГ-аппаратов кардиотокографов могут автоматически считывать и расшифровывать все показатели и критерии по шкале Фишера, в том числе.
Кардиотокография, как и другие ультразвуковые исследования, является безопасным, безболезненным и эффективным методом исследования. Только кардиотокография может зафиксировать эпизоды перегрузки или срыва сердцебиения плода, а также эпизоды сокращений матки и движений плода. Несмотря на информативность, КТГ нельзя считать изолированным, его следует воспринимать в комплексе с другими обследованиями и анамнезом беременной. Правильно расшифровать и расшифровать КТГ сможет только врач акушер-гинеколог.
Когда будущая мама достигает стадии внутриутробного шевеления плода, это считается достаточно хорошим знаком для развития ребенка. Поскольку определить состояние ребенка по фактору движения практически невозможно, поэтому используются некоторые методы исследования (КТГ, УЗИ, допплерометрия).
Что такое КТГ плода?
- Кардиотокография — Метод определения во время беременности состояния зарождающегося плода по компоненту исследования ультразвукового сигнала и допплерометрии.
- Кардиотокограмма дает результат Сразу в бумажном варианте и по окончании работы оборудования врач акушер-гинеколог по выданной аппаратурой информации делает заключение.
- С КТГ Регистрируют сердцебиение плода, порезы матки, развитие ребенка в материнской утробе. Позволяет контролировать деятельность сердца во время беременности или родов, чтобы расширить диагностические возможности.
- Ультразвуковой датчик При заданной частоте 1,5-2,0 МГц показывает функционирование сердцебиения плода, проводится работа по эффекту Допплерометрия.
- Ktg плода во время беременности Он помогает определить приток кислорода и питательных веществ к ребенку, а также показывает признаки, отрицательно влияющие на развитие, для их дальнейшего предотвращения.
- Многие будущие мамы интересуются , во сколько делают КТГ? Ответ на вопрос был такой, что кардиотокографию назначают обычно с тридцатой недели беременности и на девять месяцев.
- При возникновении осложнений При беременности специалист назначает дополнительное прохождение исследования. В родовом цикле КТГ необходимо определить состояние внутриутробного ребенка, в результате чего принимается решение о ведении родов.
В этой статье вы найдете частоту сердечных сокращений плода по неделям.
Разновидности КТГ аппаратов
Оценка состояния сердца у плода в утробе матери во время кардиографии может быть проведена в каждом медицинском учреждении.Обычно врач прослушивает сердцебиение малыша на акушерском стетоскопе. При необходимости или при сбоях в работе организма проводится кардиотокография.
Различают разновидности КТГ:
Показания кардиотокограммы
Этот метод не противопоказан и совершенно безвреден. КТГ назначается индивидуально для каждого разного. После того, как женщина напоила воду, проводится диагностика. В общем процессе запись происходит в течение получаса или после генерации общего процесса.
При проведении КТГ соблюдаются особые случаи:
- Гипоксия, задержка развития;
- При использовании средств искусственной стимуляции во время родов;
- множественность;
- Обнаружение рубца на матке в результате кесарева сечения или аборта;
- Имеются тяжелые заболевания у беременных;
- Гестоз в поздние сроки;
- Бегущий ребенок или ребенок не в правильном направлении.
Полученные карточки кардиотограммы, их правильная расшифровка дает возможность узнать состояние плода в материнской утробе.В общей процедуре КТГ используется для снижения риска внутриутробного развития плода и различных осложнений. КТГ считается самой безопасной и эффективной процедурой.
Как проходит процедура?
Процесс проведения процедуры полностью безопасен, но его необходимо подготовить :
- Перед проведением нужно постараться выспаться, никаких перепадов настроения, переживаний, расстройств должно быть только спокойствие.
- Лучше всего съесть шоколад или что-нибудь сладкое.
- Беременная находится в положении лежа, живот прикреплен к животу и датчику ультразвукового сигнала.
- С тензодатчиком контролируется отсечка, а ультразвуковой датчик отвечает за сердцебиение, в результате чего устройство отображает график сигналов или сердечного ритма на ленточной бумаге.
Продолжительность процедуры проводится через 30 минут или час.
Бывают редкие ситуации, когда ребенок спит в материнской утробе, в связи с чем тогда очень трудно зарегистрировать движения ребенка.
Помните, что нельзя будить ребенка прикосновениями или поглаживанием живота матери.Исследование покажет ложную информацию из-за вибраций, которая будет отображаться на записи процедуры. В любом случае процедуру можно перенести на другой день.
Часто бывает, что беременные могут выявить нарушение состояния плода по КТГ. Данную процедуру врач может назначить столько, сколько необходимо для того, чтобы выявить причину дальнейшего продуктивного развития плода.
Показывает способность плода переносить нагрузки, собственные движения, сокращения матки и сложность прохождения общих путей.
Нормальные показатели
Процедура занимает много времени от получаса до часа.
Основными показателями КТГ плода являются:
По окончании процедуры показатели плода оцениваются по десятибалльной шкале, после чего баллы КТГ суммируются:
- от 0 до 4 баллов . Гипоксия плода по КТГ ( недостаток кислорода в крови ребенка )
. Желательно экстренное разрешение родов. - от 5 до 7 баллов . Кислородный приток плода небольшой, но это не опасно для жизни ребенка, нужно через двое суток пройти дополнительное обследование на КТГ.
- от 8 до 10 баллов . Состояние ребенка нормальное.
Если сомневаетесь, отправляют на повторную кардиотокографию, так как, возможно, ребенок в утробе матери был пассивным.
Индикаторы расшифровки
Любую беременную можно расшифровать по КТГ, но без врача нельзя сделать вывод о результатах.
В каждой расшифровке КТГ плода по неделям указаны основные показатели:
- на 34 неделю — Базальный ритм сокращения сердца со 120 до 160 ударов в минуту, вариабельность скорости от 25 до 40 ударов в минуту плода.
- на 36 неделе — Характеристика базального ритма остается в норме. Вариабельность колеблется от 10-25. В результате количество итоговых баллов до 8.
Показатели могут постоянно отклоняться от нормы, поэтому сразу паниковать не стоит.Если требуется повторное исследование, ничего страшного в этом нет, так как в следующий раз показатели нормализуются.
Важно не беспокоиться о самой процедуре и во время нее. Здоровье вашего малыша превыше всего.
Причины отклонения показателей от нормы
Отклонения показателей от нормы не являются причиной постановки стопроцентного диагноза. Информация КТГ дает о состоянии здоровья ребенка в утробе матери на определенное время.
Если так получилось, что во время процедуры все было нормально, но потом на графике были скачки, выдающиеся отклонения, то назначают кардиотокографию, УЗИ и допплер.
В случае плохого результата КТГ, при наличии:
- Базальный ритм до 190 уд / мин .;
- Вариабельный ритм до 4 уд / мин;
- Отсутствие приема;
- Медленное торможение.
В случае очень плохого результата КТГ и других исследований у беременной, врач отправляет поперечный разрез на кесарево сечение или вызывает искусственное наложение. В дальнейшем общее разрешение КТГ проводится многократно. Кардиография необходима для определения риска для здоровья плода.
Ошибки при оценке КТГ
Ошибки или сбои в программе, полученной на CTG, как и в любой другой методике вполне допустимы:
- Специалисты Несмотря на то, что есть причины, приводящие к ошибкам, помимо результатов КТГ они также ориентируются на выводы, сделанные с помощью других методов исследования, и в итоге только принимают решение.
- В данной процедуре заложена реакция вегетативной нервной системы на возбудителей болезней.Это изменение частоты сокращений сердца плода показывает особенности процессов в развивающемся плода.
- Предположим, при наблюдении Гипоксия в КТГ происходит, что плод испытывает кислородное голодание, но имеет быструю адаптацию к такому состоянию, и тогда КТГ не сможет показать патологическое состояние, несмотря на то, что есть гипоксия. .
- В другой ситуации Кислород крови поступает в кровь, но плохо усваивается, а также не влияет на работу сердца и графики.
Поэтому КТГ — это просто дополнительная исследовательская процедура, но важное диагностическое оборудование для выявления патологий в материнской утробе.
И не одну КТГ делать надо, а лучше несколько, так как ошибки в процедуре могут быть всегда. Диагноз ставится только в том случае, когда действительно завершены все виды обследований.
Что делать с плохим результатом ктг?
Результат все равно плохой, он не будет некорректным, скорее неинформативным в связи с установленными обстоятельствами и возможными факторами, влияющими на состояние плода.Если есть сомнения в информации, полученной на КТГ о состоянии плода, это просто дополнительное прохождение кардиотокографии.
Аппарат кардиотокограммы не влияет на организм матери и не способствует проявлению каких-либо нарушений как самого плода, так и его состояния. Метод кардиотокографии основан на воздействии ультразвука и ни в коем случае не наносит вреда беременным.
- Ktg хоть и считается чудо-аппаратом Но его преимущество заключается в выявлении возможных признаков отклонений в состоянии здоровья ребенка и матери.
- Допустим, базальная частота сокращений сердца (BDCS) плода должна регистрироваться менее 120 или 160 лед / мин. При необходимости придется посоветоваться с акушером — гинекологом. Каждый период выгоден своим исследовательским показателем.
- До родов КТГ показывает новые сокращения, присутствующие в норме. Если говорить о схватках, то это так называемая реакция матки на движение плода или сокращения матки.
- С большим разом, Соответственно боль быстро. Сердечные разрезы на графике отображаются в виде взлетных и падающих кривых линий.
- Врач считает Минимальным и максимальным значениями для определения среднего и значения количества зубов. Мелкие зубы указывают на отклонения от базального ритма, при котором количество не должно быть в норме до 6 штук на 32 и 39 недель. Высота зубцов в норме от 11 и до 25 уд / мин.
- Допустимая высота от 0 до 10 яиц / мин, если только беременность на раннем сроке Так как плод в это время спокойный. Показатель, превышающий 25 штрихов, свидетельствует о наличии вяжущего плода.
Стоимость процедуры
В бюджетных медицинских учреждениях России процесс КТГ бесплатный.
В частных учреждениях стоимость зависит от качества операции кардиотокограммы и уровня обслуживания, также учитывается состав и обзор учреждения.Стоимость одной процедуры КТГ в российских клиниках колеблется в пределах от 800 до 1200 рублей.
Результат
- Считается, что КТГ является эффективным Диагностический прибор, помогающий выявить нормальное или патологическое состояние плода. Осуществляет диагностику болезней сердца, характерных особенностей родов и состояния ребенка.
- Процедура безболезненна И безопасна для беременных. Снимает показания и фиксирует все шевеления плода.Метод более чем когда-либо, высокоэффективен и предоставляет информацию в полном объеме, полученная информация оформляется в бумажном виде в виде графиков.
- Если в утробе матери Плода два, то подключаются два датчика кардиотокограммы.
- Возможное достоверное определение Колебания сердца, ритм, частота, сокращение сердца, внезапные сокращения или другие реакции плода.
Обследование плода ктг. КТГ исследование при беременности
Можно ли провести процедуру дома?
Теоретически это практически возможно, но стоимость аппаратов для кардиотокографии высока (несколько сотен тысяч рублей), а небольшие любительские аппараты, которые только фиксируют частоту сердцебиения, а не записывают и не анализируют остальные параметры, не справляются. не имеют особого диагностического значения.
Иногда, когда ситуация требует ежедневного наблюдения, женщине временно предоставляется бытовая техника, это решение принимает лечащий врач. Чаще всего это происходит с пациентами современных перинатальных центров, которые лучше оснащены по сравнению с консультациями.
Самодельные замеры смогут показать состояние малыша, а также понять, что скоро роды будут, если малыш сильно шевелится или наоборот их устраивает, а на графике появляются характерные «волны», говорим о стартах и подготовке к родам.Это может произойти в любой момент, начиная с 37-38 недель. Женщинам, начало родовой деятельности которых не должно совпадать с пребыванием в домашних условиях, рекомендуется заранее лечь в роддом. В условиях роддома при необходимости будут проводиться ежедневные КТГ, и будущей маме не придется беспокоиться о состоянии своего малыша.
О том, как проходит КТГ, а также другая полезная информация Для исследования беременных см. Далее.
Существуют методы ультразвуковой диагностики состояния плода у будущих мам, которые считаются абсолютно безвредными для малыша.Одним из таких методов является кардиотокография ( Ктг) при беременности, показатель Или отклонение от нее по тем или иным показателям этого метода диагностики можно выявить по различным шкалам. По полученным результатам можно рассмотреть вопрос о состоянии плода и при необходимости скорректировать беременность.
КТГ не распространяется на обязательные процедуры, поэтому врач может вообще не направлять будущую маму на это исследование, но если возникнут какие-то опасения, процедуру необходимо провести несколько раз.
Особенности процедуры КТГ
Этот метод диагностики применяется в третьем триместре беременности, обычно с 32 недель. Некоторые врачи назначают это исследование на 28 неделе, но критерии диагностики считаются надежными с 32 недели, так как к этому времени у плода стабилизируется цикл покоя.
С помощью КТГ плода оценивается состояние будущего ребенка при естественной двигательной активности. Если малыш никак не показывает ничего или вообще спит, скорее всего, процедуру перенесут или проведут заново — ничего страшного.Поскольку метод абсолютно безвреден для ребенка, можно проводить его бесконечное количество раз.
Если рассматривать вопрос, в каких случаях или когда делают ктг при беременности Обычно это происходит в следующих состояниях:
- выявлено на УЗИ патологии со стороны плаценты,
- подозрение на задержку развития плода,
- возможность,
- снижение активности плода,
- Связанные хронические заболевания у беременных
- или,
- отклонений в прошлом ктг,
- почтовых фруктов выявлено на УЗИ.
Перед процедурой нет специальной подготовки. Однако каждая женщина хочет быть готовой к тому, чего она от нее ожидает. Если назначили Ктг при беременности, как приготовить К ней каждый подскажет здравый смысл. Так как учеба проводится около 40-60 минут, стоит настроиться на продолжительное времяпрепровождение: возьмите легкую закуску (яблоко, хлеб, шоколад), плед и плед для удобства. Обязательно перед процедурой сходите в туалет, иначе придется долго терпеть, а результаты будут ненадежными.
Будущую маму уложат на кушетку или в удобное кресло (нужно уметь лечь или лежать на боку, на спине нельзя) нападут на датчик на животе, информация от которого перейдет к электронному блоку. Врач получает и изучает все данные, которые отражаются на кривой. После исследования врач пишет заключение, которое выдается беременной.
РЕЗУЛЬТАТЫ FRUT: Расшифровка
Мост.Важным вопросом остается метод декодирования KTG Futal . Существует несколько шкал, самая популярная — 10-балльная шкала Фишера и 12-балльная шкала Кребса. Обычно оценивайте показатели по обеим шкалам и записывайте две оценки в заключении. При этом следует учитывать, что данные не должны расходиться по разным шкалам более чем на три балла.
Ниже мы остановимся на шкале Фишера. После выполнения декодирования Ktg Результат следует следующие параметры, которые индивидуально оцениваются от 0 до 2 баллов:
1.Базальный ритм (среднее между значениями сердцебиения плода, не меняется в течение 10 минут и дольше):
- менее 100 и более 180 выстрелов в минуту — 0 баллов,
- от 100 до 119 ударов в минуту и от 161 до 180 ударов в минуту — 1 балл,
- от 120 до 160 ударов в минуту — 2 балла.
2. Изменчивость (амплитуда):
- менее 3 выстрелов в минуту — 0 баллов,
- от 3 до 5 ударов в минуту — 1 балл,
- от 6 до 25 ударов в минуту — 2 балла.
3. Вариабельность (частота в 1 минуту):
- менее 3 — 0 баллов,
- от 3 до 5 — 1 балл,
- больше 6 — 2 балла.
4. Ускорения (увеличение частоты сердечных сокращений плода на 15-20 ударов в минуту относительно базовой частоты, возникающей в ответ на движения плода, надавливание на пуповину, перерезание матки) через 30 минут:
- 0 (отсутствие) — 0 баллов,
- 1-4 (периодическая) — 1 балл,
- от 5 и выше (спорадический) — 2 балла.
5. Декомпиляции (снижение частоты сердечных сокращений в ответ на движение или разрезание матки) через 30 минут:
- тяжелые атипичные деформации — 0 баллов,
- легкий средний обман — 1 балл,
- без обмана или короткий мелкий обман — 2 балла.
Чтобы избежать субъективизма при расшифровке данных КТГ плода, в современном мире Лекарства пытаются создать инструменты и компьютерные программы, автоматизирующие процесс расшифровки.
Обычно во время беременности шкала Фишера представляет собой диапазон данных от 8 до 10 баллов.Результат 6-7 баллов считается претологическим, и врачи, скорее всего, назначат повторное обследование. Если результаты КТГ меньше 6 баллов, это, скорее всего, означает внутриутробную гипоксию плода и требует немедленной госпитализации или срочных родов.
Индикатор состояния плода (PSP)
По результатам графика, полученного КТГ, врачи находят значение ПСП (показатели состояния плода), которое при нормальном развитии меньше 1.Если эти значения находятся в диапазоне от 1 до 2, это может свидетельствовать о начале появления нарушений у плода. Если значение ПСП больше 3, это указывает на критическое состояние плода. Однако на основании этих данных никаких решений не принимается, учитывается весь анамнез беременности. Причинами отклонения показателей могут быть не только проблемы в развитии плода (сердечная недостаточность, анемия, гипоксия), но и некоторые состояния у будущей мамы и ребенка, не связанные с нарушениями (повышение температуры у беременной женщина, фаза сна у ребенка).
Стоит отметить, что метод КТГ является вспомогательным или необязательным, поэтому его результаты основываются только в совокупности с другими диагностическими данными. В основном это влияет на небольшие отклонения от нормы, поэтому не стоит бить тревогу в случае результатов диагностики, кроме разговора и обсуждения результатов с гинекологом.
Во время инструментария ребенка женщине необходимо сдать много анализов и пройти плановые обследования, строго придерживаться рекомендации специалиста по беременности.
Одно из важных исследований, проводимых беременными — кардиотокография или КТГ, позволяющая определить гипоксию плода, патологию развития сердца и другие нарушения, а также принять меры по устранению гипоксии, определить тактика доставки.
Что такое кардиотокография (ктг)
Это один из видов функционального исследования внутриутробного развития ребенка. Он основан на записях показателей пульса, пульса и его изменений в связи с активностью ребенка, сокращениями матки и другими факторами.
Исследование длится пятнадцать-двадцать минут. Разрешается проводить сорок минут. Сколько будет длиться процедура, зависит от состояния беременной и ее малыша. Его можно проводить в спокойном эмоциональном и физическом состоянии матери, а также в процессе общих занятий.
Беременная на сроке 35-37 недель лежала на левом боку. На животе крепятся специальные датчики. Один из них фиксирует сердцебиение, а второй — разрез матки.
Некоторые аппараты КТГ оснащены дополнительным датчиком, фиксирующим движения крохи. Его дает в руки будущей маме и она сама нажимает на кнопку, как только малыш чувствует движение. Соответствующая отметка появится на ленте подачи.
Если в процессе исследования малыш спит или не совершает активных движений, дополнительно проводится кардиотокография.
В каких случаях назначают обследование
КТГ при беременности относится к обязательным функциональным исследованиям.Проводится в третьем триместре беременности на сроке от 32 до 36 недель. Этот период для него самый оптимальный.
В случаях, когда у беременной есть нарушение маточно-плацентарного кровотока или другие патологии, его проводят с 38 до 40 недель беременности регулярно, для постоянного наблюдения за состоянием малыша и исключения Гипоксии. .
В какое время делать процедуру, определяется особенностями беременности, наличием ее осложнений.Первое обследование проводится не ранее 32 недель. В крайнем случае, по показаниям, его проводят через 29 недель, но результат столь раннего обследования считается спорным.
Показания к проведению внепланового исследования (в норме проводится один или два раза):
- Отрицательные запасы крови у матери.
- Наличие абортов, выкидыша и преждевременных родов у беременной.
- Снижение двигательной активности плода.
- Тяжелая беременность (поздний токсикоз, многоплодие, большое или малое скопление воды, «перегрев» или сращение плода, неверный предварительный просмотр).
- Проблемы развития плода, фиксированные на УЗИ (слишком большой или малый размер петушковой сыпи у ребенка, задержка развития, плацентарное кровотечение).
- Наличие у будущей мамы эндокринных заболеваний (сахарный диабет, патология сердечно-сосудистой системы).
Что показывает опрос
кг на 39 неделе и более в ранний срок Ввод предоставляет информацию о сердечной деятельности ребенка, частоте сокращений его сердца при движении и состоянии покоя, реакции плода на контрактную деятельность матка, частота сокращений матки.
Расшифровка расшифровывается с помощью графиков, отражающих несколько основных параметров состояния сердца крохи.
Оценка сердечного ритма
Нормальными показаниями сердечного ритма при расшифровке показаний кардиотокографии для купирования беременности считаются:
- Базальная частота сердечных сокращений в диапазоне от 110 до 160 ударов в минуту. Его среднее значение составляет 145-150 ударов в минуту. Увеличение их количества до 200 — признак серьезной патологии.
- Отсутствие замедлений (пульса сноса).
- Две и более активации за период опроса (в среднем за 20 минут).
Показатели процедуры, соответствующие заданным параметрам, говорят о хорошем развитии и состоянии плода. Отклонения от этих показателей являются признаком нарушений окрашивания малыша или других показателей его состояния, свидетельствующих о том, что необходимо принять меры для их коррекции.
Исследование зубов и зубов
Вариабельность базального ритма отмечается на графике амплитуд, который фиксирует частоту сердечных сокращений ребенка.Он состоит из мелких зубов и крупных зубов. У зубчиков отклонения от основного ритма, зубцы ударов в минуту.
В норме зубчиков на диаграмме их должно быть не более 6, а зубцов от 11 до 25. Часто подсчитать точное количество зубчиков врачу проблематично, поэтому в таких случаях изменение их высоты оценивается.
Превышение показаний более чем на двадцать пять ударов в минуту свидетельствует о недостатке кислорода у плода.
Оценка Академии Ритма
Оценивая данные результатов кардиотокографии на 33-41 неделе инструментальной обработки ребенка, специалист обращает пристальное внимание на высокие зубы на амплитудном графике. Чувство отмечается по амплитудам графика, когда ребенок активно двигается. Если он не совершает активных движений или спит, груз не фиксируется.
Противоположный параметр — пологий. На графике это состояние фиксируется в виде направленных вниз зубцов.Если самое глубокое, врач просматривает второй график исследования. Снижение частоты сердечных сокращений может повлиять на разрезы матки, зафиксированные на второй диаграмме. Для подтверждения того, что вывих не означает патологии плода, назначается повторное обследование.
Если по расписанию в расписании неглубокая неподвижность — это не повод для паники и беспокойства.
Расшифровать графику должен специалист, проводивший исследования, или акушер-гинеколог, наблюдающий беременную.Самостоятельная трактовка результатов КТГ может оказаться ошибочной и станет источником суетных переживаний и стрессов, что категорически противопоказано женщинам в положении.
По результатам кардиотокографии специалист оценивает полученные на мяче графики по Фишеру, присваивая значения, соответствующие состоянию плода: патологическое, дотологическое, нормальное. Оценка соответствует показателям 7,8, 9 баллов из 10.
Значения в 7-8 баллов оцениваются как стартовые кислородные голодания, не несущие угрозы ЧС (предпактологические показатели).Более низкие показатели говорят о сильнейшем недостатке кислорода и угрозе для ребенка (патологические показатели).
Результат расшифровки зависит от периода, в течение которого проводился анализ. Например, для ребенка в возрасте тридцати трех недель нормой будет таблица с двумя активациями (временные исследования сердечного ритма).
Какую патологию может показать кардиотокография
Список достаточно обширный:
- прижатие пуповины или сокрытие, недостаточное кровоснабжение малыша, угрожающее развитием тяжелой гипоксии;
- аномалий и патологий развития сердца — заподозрить их в нарушении сердечного ритма;
- гипоция плода.
- различных заболеваний матери, которые могут повлиять на состояние ребенка;
- осложнений родовой деятельности, из-за которых у ребенка развивается кислородное голодание.
Если результат КТГ плохой, значит, женщине будет назначено повторное исследование, а также допплерометрия и ультразвуковое исследование. При выявленной патологии может быть назначена терапия, после которой необходимо провести повторное контрольное обследование.
Терапия проводится в сроках 34-36 недель.Если выявлены серьезные патологии, с 37 недель до 41 врачи принимают решение о проведении плановых родов путем кесарева сечения или о проведении срочных родов, если существует серьезная угроза для жизни матери и ребенка.
Подготовка и методы CTG
Правильная подготовка к кардиотокографии плода очень важна. Перед процедурой требуется питание. Можно дополнить его небольшим количеством шоколадки или гематогена. Сладкое стимулирует деятельность плода.
Важно, чтобы малыш не спал во время процедуры, для чего маме рекомендуется немного активно двигаться, например, быстро подняться по лестнице перед исследованием, немного подкопить, сделать легкую тренировку, наклоны в стороны, Например. Активные действия матери не дадут крохе заснуть или наоборот, отпустят его и врач сможет получить достоверные данные кардиотокографии.
Важно, чтобы в процессе записи показаний кардиотокографа Женщина находилась в спокойном эмоциональном состоянии и ни о чем не беспокоилась.Частота ее сердечных ритмов, а также тонус матки могут негативно повлиять на результат процедуры.
Желательно перед посещением кабинета CBG сходить в туалет, сходить в туалет, выключить мобильный телефон и настроиться на то, что какое-то время нужно будет провести в одиночестве, не совершая никаких движений.
В некоторые шкафы, где держат КТГ, рекомендуется брать с собой сменную обувь.
Вреден ли КТГ при входе ребенка?
Информации о том, что кардиотокография вредна для ребенка, нет.Не имеет противопоказаний и ограничений, за исключением ограничений по возрасту плода. Раньше на 32 неделе ее результаты сомнительны, потому что ребенок для нее еще маленький.
Некоторые женщины во время процедуры замечают ускорение движений ребенка, его «тревогу», ошибочно полагая, что датчики прибора несут угрозу для ребенка. Действительно, малыш реагирует на звук датчика или на то, что он слишком плотно прижат к животу матери. Необычное поведение малыша проходит, как только процедура заканчивается и не считается опасным.
Кардиографию многим будущим мамам назначают повторно. Не беспокойтесь о частоте исследований. Ни сама процедура, ни количество ее проведений не представляют никакой угрозы. Метод успешно применяется в акушерстве по всему миру.
КТГ и режим питания
Для молодой мамы крайне важно соблюдение режима питания в течение всего периода работы детского инструмента. Сбалансированное, правильно питание без жареных, острых, копченых, копченых блюд — источника минералов и витаминов, отвечающих за рост и развитие крохи.
Специалисты и многие женщины заметили взаимосвязь между результатами анализа темы, голодной или сытой приходящей будущей мамой на процедуру.
Часто, когда мама голодна, ребенок проявляет чрезмерную активность или, наоборот, находится в состоянии сна. Таким образом, перед рекомендацией рекомендуется употреблять легкую пищу. Обязательно завтракайте или поужинайте в зависимости от того, в какое время назначена кардиотокография. Желательно умеренное количество еды, не двигаясь.
Мама со мной на процедуру может взять небольшой шоколад, леденцы, гематоген или любое другое сладкое лакомство. Употребление сладкой пищи стимулирует активность малыша, но лелеять их необязательно.
Подробнее о том, почему этот метод обследования беременных женщин успешно применяется в акушерстве более ста лет, и что он определяет, а также интерпретировать его результаты, вы узнаете из видеороликов:
Заключение
Процедура КТГ очень важна для оценки показателей состояния плода (ПСП).Его стоимость не превышает стоимости ультразвукового исследования и позволяет оценить работу сердца малыша, а также достаточно ли в нем кислорода и питательных веществ для правильного развития и роста.
Результаты кардиотокографии достоверны и информативны. А сама методика позволяет оценить состояние малыша в динамике (при родовой деятельности), что дает возможность принять решение о сроках экстренных родов, если это необходимо.
Кардиотокография — метод пренатальной диагностики состояния плода.Процедура широко распространена, ведь исследование простое, безопасное для мамы и будущего малыша.
- гипоксия плода;
- внутриутробная инфекция;
- низкий или многоходовой;
- аномалий развития сердечно-сосудистой системы плода;
- преждевременное созревание плаценты или угроза преждевременных родов.
Если подозрения на отклонения подтвердятся, это дает возможность врачу своевременно определить необходимость лечебных мероприятий, скорректировать тактику беременных.
Подготовка к исследованию
При правильной подготовке к исследованию вы можете рассчитывать на наиболее точный результат. Сократить время на кардиотокографию можно, если поесть до исследования. Хорошо, если в перекусе есть быстрые углеводы, повышающие уровень глюкозы в крови. Например, мороженое или сладкий чай с булочкой. Повышенный уровень глюкозы разбудит малыша, заставит его более активно двигаться.
Хорошее решение перед cGT Futal Будет небольшая прогулка на свежем воздухе, так как во время учебы ему придется долго сидеть неподвижно сидеть или лежать.Именно по этой причине перед процедурой следует посетить туалет.
Отрицательное перенапряжение и стресс могут повлиять на результаты исследования. Постарайтесь не нервничать, если нужно, во время и катайтесь в спокойном ритме.
Как проходит процедура??????? сердцебиение лучше всего выслушивается.
В некоторых случаях женщине можно дать в руки специальное приспособление с кнопкой, на которое она должна нажимать в момент движения плода.В то же время другие устройства автоматически регистрируют данные о движении. После завершения всех приготовлений начинается запись и регистрация КТГ.
Полученные данные записываются на специальную бумагу, которая выдвигается из устройства с очень медленной скоростью. При этом видно 2 кривые линии.
Верхняя строка характеризует частоту сердечных сокращений (ЧСС) плода, а нижняя (токограмма) — сократительную активность матки. Через определенное время на этой бумаге образуются характерные кривые, которые врач исследует при оценке состояния плода.
Сколько времени занимает
Продолжительность процедуры в среднем 30-40 минут. Однако в некоторых случаях исследование может завершиться через 10-15 минут или наоборот, продолжительностью более часа.
Интенсивно двигает плод только во время фазы бодрствования, а во время сна он относительно фиксируется, поэтому не сработает «обычная» кардиотокография. В нормальных условиях цикл сна малыша длится около 30-40 минут, во время получасового исследования ему нужно будет проснуться хотя бы на несколько минут и приступить к движениям.Если на кардиотокограмме будут зафиксированы характерные изменения, дальнейшее исследование можно не продолжать.
Закончить можно раньше, если сразу после начала малыш активно активно двигается. При этом, если фрукт крупнее или спит в начале процедуры, ее продолжительность может достигать 60 и более минут.
На какой неделе делают КТГ при беременности
Как правило, его назначают с 28 недель беременности. Если есть подозрения на критическую ситуацию с плодом, можно провести исследование и раньше, но в этих случаях прибор зафиксирует только сердце плода.Оценить, как малыш реагирует на разрезы матки, так как характер сердцебиения меняется в зависимости от движений плода и некоторых других факторов, пока невозможно. Следовательно, когда делают КСТ при беременности — 28 недель.
