36 недель беременности роды на этом сроке: Узнавай все о тридцать шестой неделе беременности на сайте Nutricia club
36 неделя беременности — развитие плода, ощущения мамы. Что происходит с мамой на 36 неделе беременности?
Дно матки достигло своего наивысшего положения, вам становится все труднее дышать и ходить. Хорошая новость — это временные трудности, ведь уже совсем скоро ваш малыш появится на свет. С этой недели и вплоть до родов вы будете посещать врача еще чаще, раз в 7–10 дней. Скорее всего, врач попросит вас сдавать анализ мочи при каждом посещении. На этом сроке женщинам часто назначают УЗИ-обследование с допплерометрией чтобы проверить кровоток плаценты.
Пушок на коже малыша редеет, постепенно исчезает первородная смазка. Тело становится более округлым, кожа разглаживается и розовеет. Кора головного мозга уже обладает такой же структурой, как и у взрослого человека.
Самое лучшее, что вы можете сделать для подготовки к родам — это как следует отдохнуть. Если есть силы, постарайтесь максимально подготовиться к жизни с новорожденным — почитайте про грудное вскармливание, постирайте детскую одежду, купите все необходимое (список здесь), подумайте, как удобнее организовать быт в первые недели после родов, чтобы ничто не отвлекало вас от ребенка.
При использовании любых материалов с сайта nutriclub.ru ссылка на сайт обязательна.
© Nutriclub, 2020
Выберите неделю беременности
Недели
1-4Недели
5Недели
6Недели
7Недели
8Недели
9Недели
10Недели
11Недели
12Недели
13Недели
14Недели
15Недели
16Недели
17Недели
18Недели
19Недели
20Недели
21Недели
22Недели
23Недели
24Недели
25Недели
26Недели
27Недели
28Недели
29Недели
30Недели
31Недели
32Недели
33Недели
34Недели
35Недели
36Недели
37Недели
38Недели
39Недели
40
Вам также будет интересно
- breadcrumb» data-qa=»component.breadcrumb»>
Nutriclub — здоровое питание и развитие ребенка
Беременность
Календарь беременности
Неделя 36
36 неделя беременности, симптомы, состояние малыша и мамы, готовность к родам, визиты к врачу
Поздравляем, вы на 9-ом месяце беременности, малыш уже достаточно окреп, и все основные органы и системы сформированы. Как он располагается в утробе, как часто и какие обследования проходить маме на этом этапе, как начинать готовиться к родам, до которых остались считаные недели, а иногда и дни.
Ирина Образцова
Legion-Media
Если ваш малыш — «торопыжка» и решит появиться на свет на этой неделе, он будет считаться «поздним недоношенным» и имеет все шансы на такое же крепкое здоровье, как доношенные дети.
Содержание статьи
Как располагается ребёнок в утробе
К 36 неделям дети, как правило, занимают финальную позицию для родов: вниз головой, лицом к маминому позвоночнику.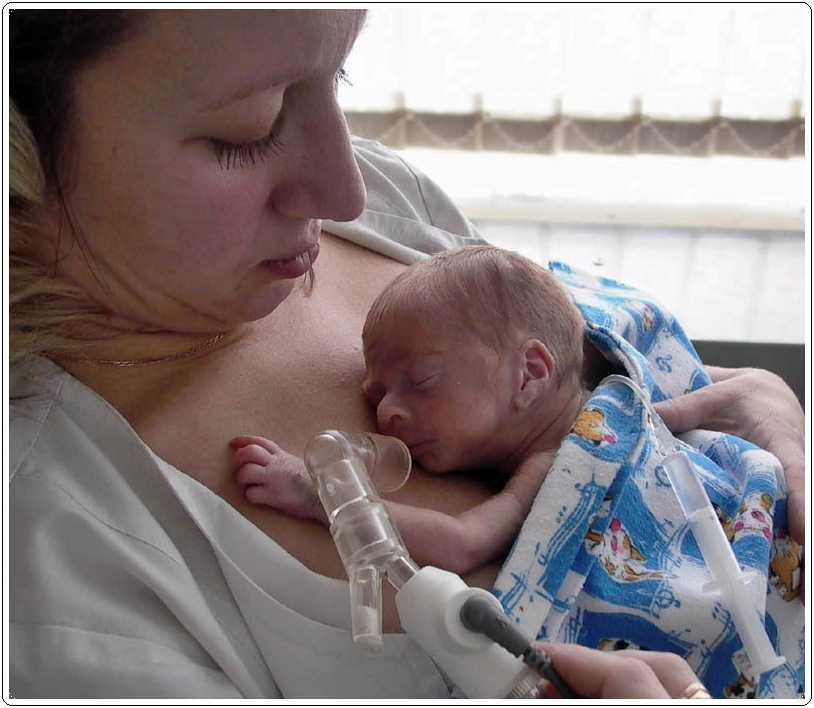 Если ваш ребенок находится в тазовом предлежании (попой и ножками вниз), врач может попытаться помочь ему перевернуться, манипулируя снаружи вашим животом.
Если ваш ребенок находится в тазовом предлежании (попой и ножками вниз), врач может попытаться помочь ему перевернуться, манипулируя снаружи вашим животом.
Частота визитов к врачу
Как правило, врачи рекомендуют маме проходить еженедельный осмотр. Они будут проверять кровяное давление, следить за наличием белка в моче и набором веса, а также проверять, нет ли осложнений и угрозы таких состояний, как преэклампсия и эклампсия.
Лёгкие ребёнка
На 36-ой неделе, как правило, легкие малыша созрели для дыхания во внешнем мире. Когда новорожденный делает первый вдох — примерно через 10 секунд после родов — его легкие расширяются, и любая жидкость, оставшаяся в альвеолах, заменяется воздухом.
Детские кости достаточно твёрдые
Еще один признак готовности «на выход» — состояние костей плода. Они мягче, чем у взрослого, однако уже достаточно затвердели, чтобы скелет выдержал условия безводного пространства. Тем не менее, часть скелета все еще находится в состоянии гибкого хряща, который постепенно превратится в кость, но это произойдет уже снаружи. Слишком твердый скелет помешал бы проходить малышу через родовые пути. Интересный факт: младенцы рождаются с более чем 275 костями, а у взрослых их всего 206. Это потому, что некоторые кости со временем срастаются.
Тем не менее, часть скелета все еще находится в состоянии гибкого хряща, который постепенно превратится в кость, но это произойдет уже снаружи. Слишком твердый скелет помешал бы проходить малышу через родовые пути. Интересный факт: младенцы рождаются с более чем 275 костями, а у взрослых их всего 206. Это потому, что некоторые кости со временем срастаются.
Формируется меконий
То, чем покакает малыш вскоре после родов, когда еще не начал есть. Дело в том, что ближе к родам у малыша начинает отпадать пушок (лануго) и постепенно смываться воскообразное вещество (первородная смазка, или верникс), которое защищает кожу младенца в утробе матери. Ребенок проглатывает их вместе с другими выделениями, и в кишечнике из всего этого формируется темная пластилинообразная масса — меконий, из которого будут состоять первые несколько стулов новорождённого. Кстати, в утробе малыш не полностью очищается от защитных слоев и, рождаясь, может быть все же пушистым и в белесой смазке.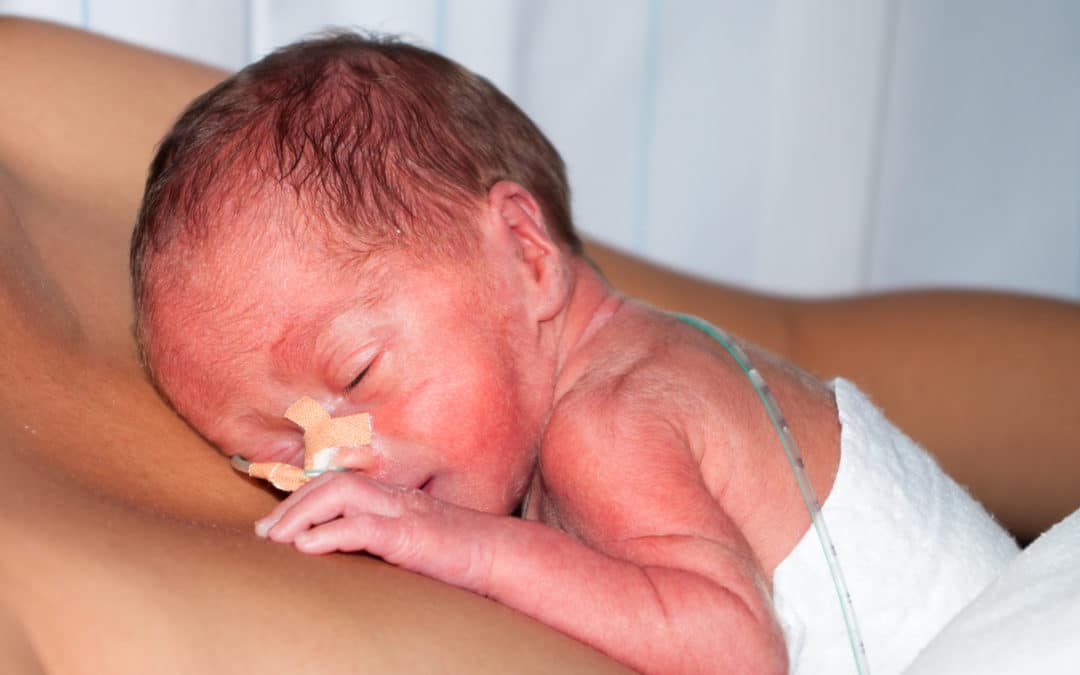 Это нормально.
Это нормально.
С какой овощ размером ваш малыш?
Вы удивитесь — с кочан салата ромэн.
Метрические данные малыша (приблизительные) к 36 неделям:
- Рост — примерно 47 см
- Вес – около 2,8 кг
Какие симптомы сопровождают беременность на 36-ой неделе
Спазмы в животе
Абсолютно нормальное явление на этом сроке. С одной стороны, уже большой живот сдавливает кишечник, у беременной наблюдаются вздутие, запоры и другие «временные неполадки», от этого прихватывает живот. Также до конца беременности, пока матка увеличена, вас может беспокоить боль в круглых связках (которые фиксируют матку) и спазмы как следствие. И, конечно, на этом сроке у некоторых женщин активно идут так называемые схватки Брэкстона-Хиггса, от которых будто каменеет живот. Не волнуйтесь, к родам они не имеют отношения, поэтому их называют ложными.
Однако, спазмы могут быть и настоящими схватками, а значит — началом родов! Обратитесь к врачу, если
- При спазме (схватке) чувствуете боль в пояснице.
- За час чувствуете 6 и более мышечных сокращений (даже если они безболезненны)
- Схватки происходят через равные промежутки времени.
- Есть выделения из влагалища ( скорее всего, отходит слизистая пробка ) или кровотечение. У вас другие признаки преждевременных родов (тошнит, отошли воды и так далее).
- При кровотечении нельзя медлить ни секунды и вызвать скорую.
Головные боли
В период беременности, в том числе на поздних сроках у вас может чаще болеть голова, в том числе из-за мигреней. Однако, бывает наоборот: одно исследование показало, что у двух третей женщин, склонных к мигреням, в период беременности их частота снижается.
Гормональные изменения, обезвоживание и проблемы со сном — это лишь несколько распространенных причин головных болей при беременности. Повышенная забота о себе иногда может помочь вам избежать головных болей — есть и пить достаточно, отдыхать, заниматься спортом. Но если головные боли не проходят, посоветуйтесь с врачом о том, какие препараты можно принимать для их облегчения.
Повышенная забота о себе иногда может помочь вам избежать головных болей — есть и пить достаточно, отдыхать, заниматься спортом. Но если головные боли не проходят, посоветуйтесь с врачом о том, какие препараты можно принимать для их облегчения.
Иногда головная боль на этом сроке беременности может быть признаком преэклампсии или других опасных состояний. Позвоните своему врачу, если головная боль
- Сильная
- Случилась впервые
- Взрывная, резкая
- Сопровождается другими симптомами, например, лихорадкой, ригидностью затылочных мышц или проблемами со зрением.
Выделения из влагалища
С течением беременности их интенсивность и консистенция могут меняться. За этим стоит следить. Густая слизь выходит, если отделяется пробка, а это может быть признаком ранних родов. Слизь может быть прозрачной, розоватой, коричневатой или с примесью крови. После отхода пробки иногда начинаются более темные кровянистые выделения. Не пропустите эти и другие ранние признаки родов, и сразу звоните врачу с любыми тревожными симптомами.
Не пропустите эти и другие ранние признаки родов, и сразу звоните врачу с любыми тревожными симптомами.
Также у вас могут отойти или подтекать воды. Как отличить их от обычных выделений из влагалища? Амниотическая жидкость обычно прозрачная или слегка желтоватая, водянистая, без запаха или со слабым сладковатым запахом. Если у вас отошли воды, амниотическая жидкость может подтекать, течь струйкой или вырваться резким потоком. В любом случае, она будет продолжать течь постоянно.
Головокружения
Во время беременности в вашем теле появляется дополнительный круг кровообращения, чтобы питать плаценту и младенца. Сердечный ритм увеличивается, ваше сердце перекачивает больше крови в минуту и в целом в теле беременной женщины крови больше на 30-50%. С другой стороны, растущая матка сдавливает вены и замедляет кровообращение в нижней половине тела. Такие нагрузки на сердечно-сосудистую систему вызывают головокружения у беременных. Впрочем, эти изменения заложены генетической программой, и тело к ним приспосабливается так, что продолжает обеспечивать достаточный приток крови к мозгу. Однако, если адаптация сердечно-сосудистой и нервной системы к беременным изменениям проходит медленно, от этого тоже может кружиться голова и даже случиться обморок.
Впрочем, эти изменения заложены генетической программой, и тело к ним приспосабливается так, что продолжает обеспечивать достаточный приток крови к мозгу. Однако, если адаптация сердечно-сосудистой и нервной системы к беременным изменениям проходит медленно, от этого тоже может кружиться голова и даже случиться обморок.
Чтобы предотвратить головокружения и избежать обмороков (и падений), не вставайте слишком резко и не ложитесь на спину, так как пережатая полая вена провоцирует отключку. Регулярно ешьте и пейте, избегайте перегрева и занимайтесь адаптированным под беременность спортом.
Если у вас постоянно или частыми приступами кружится голова, перед глазами летают «мушки» и ощущаются другие сосудистые проблемы, обязательно сообщите об этом своему врачу или акушерке.
Боль в области таза
Примерно каждая четвертая мама в третьем триместре беременности ощущает покалывание, жжение или острую боль глубоко в области бедер или паха. И это состояние может сохраняться до нескольких месяцев после родов. Основной виновник этих неприятных ощущений — гормон релаксин, который размягчает и ослабляет связки, подготавливая их к родам (чтобы кости таза мягко расходились и не ломались). От расслабления связок кости могут немного смещаться и оказывать давление на близлежащие мышцы. Увеличение веса и изменение центра тяжести также способствуют возникновению тазовой боли и такого неприятного состояния, как симфизит, расхождение лонного сочленения (лобкового симфиза).
И это состояние может сохраняться до нескольких месяцев после родов. Основной виновник этих неприятных ощущений — гормон релаксин, который размягчает и ослабляет связки, подготавливая их к родам (чтобы кости таза мягко расходились и не ломались). От расслабления связок кости могут немного смещаться и оказывать давление на близлежащие мышцы. Увеличение веса и изменение центра тяжести также способствуют возникновению тазовой боли и такого неприятного состояния, как симфизит, расхождение лонного сочленения (лобкового симфиза).
Что помогает облегчить тазовую боль
- Бандажи и подвязывания живота
- Физиотерапия
- Иглоукалывание
- Разрешенные при беременности обезболивающие препараты.
Опускание живота
Ближе к родам головка ребенка постепенно опускается все ниже в область тазовых костей. Этот процесс сопровождается чувством давления в нижней части живота и делает еще более неудобной ходьбу беременной. Если ребенок опустился совсем низко (значит, скоро роды!), вы можете ощущать сильное вагинальное давление и дискомфорт. Некоторые женщины говорят, что им кажется, будто они держат шар для боулинга между ног.
Если ребенок опустился совсем низко (значит, скоро роды!), вы можете ощущать сильное вагинальное давление и дискомфорт. Некоторые женщины говорят, что им кажется, будто они держат шар для боулинга между ног.
Также по мере опускания ребенка некоторые женщины ощущают острую боль или толчки (пульсацию) в области таза или влагалища. Это называют прострелами в промежности, они происходят, когда головка ребенка давит на шейку матки и нервы вокруг нижней части матки.
Есть и хорошие последствия опускания малыша в область таза: становится легче дышать, поскольку ребенок меньше давит на диафрагму вверху. Наконец-то уменьшается одышка, которая наверняка сопровождала беременную, пока рос живот. Желудок тоже освободится, его перестанут поджимать, он вернется к нормальным размерам, и вы сможете съедать нормальную порцию еды за раз.
Пора собирать сумку в роддом
36 недель — такой срок, когда до родов может быть еще месяц, а может – день. В любом случае, подготовьте сумку в роддом, чтобы стояла наготове. Положите в нее документы, предметы гигиены, удобную одежду для вас и для новорождённого, зарядное устройство для телефона и легкий перекус на роды и послеродовый период (орешки, сухофрукты, шоколадки, печенья, ломтики твердых овощей и так далее). А вот драгоценности и лишние наряды оставьте дома. Вы не должны везти с собой слишком много вещей и каких-либо тяжестей. Подробнее о том, как собрать сумку в роддом, читайте здесь.
В любом случае, подготовьте сумку в роддом, чтобы стояла наготове. Положите в нее документы, предметы гигиены, удобную одежду для вас и для новорождённого, зарядное устройство для телефона и легкий перекус на роды и послеродовый период (орешки, сухофрукты, шоколадки, печенья, ломтики твердых овощей и так далее). А вот драгоценности и лишние наряды оставьте дома. Вы не должны везти с собой слишком много вещей и каких-либо тяжестей. Подробнее о том, как собрать сумку в роддом, читайте здесь.
Что делать, когда начинаются роды
Об этом вам должен рассказать лечащий врач или акушерка. 36 недель – срок, когда беременные заключают контракты с роддомами или выбирают врача. Инструкции о том, в какой момент звонить акушерке и отправляться в роддом, будут зависеть от индивидуальных особенностей вашей беременности и других условий: есть ли повышенные риски, осложнения, какие по счету роды, как далеко от роддома вы живете, планируете ли кесарево сечение или естественные роды.
Заготовьте дома еду на период после родов
Вам точно будет не до готовки, так что лучше замораживайте блюда и их ингредиенты, чтобы домочадцы могли сами все себе сделать и разогреть.
Начните собирать собственный «пул» врачей
Найти хорошего педиатра, который вас устраивает, не всегда просто. Начните искать уже сейчас, чтобы с самого рождения вашего малыша вел хороший специалист. Выясните, какой подход у него к грудному вскармливанию, лечению простуд, пеленанию, одеванию, закаливанию ребенка, задайте все вопросы на темы, которые вас интересуют. Выберите близкий вам подход. Также заранее узнайте график работы врача, возможность внезапных звонков, доступность в нерабочее время и варианты замены, если врач не на связи. Если планируете кормить грудью, выясните, какой консультант по грудному вскармливанию обладает сертификатом IBCLC и наладьте с ним контакт. Для тех, кто пользуется услугами остеопатов, полезно найти грамотного официально обученного специалиста, который работает с новорождёнными детьми.
Живот на 36-ой неделе беременности
Уже начинает надоедать и мешать. Слишком большой, тяжелый, выпирает вперед, перевешивает, меняет в теле центр тяжести, от этого все ноет, тянет и болит. Особенно в тазу и в спине, которая «отваливается» (не у всех, но часто). Обычно на этих сроках женщины с большими животами спасаются эластичным поясом – банаджом, который используют и после родов для поддержки опавшего живота и профилактики опущения органов.
youtube
Нажми и смотри
Респираторный дистресс-синдром новорожденных
Что такое респираторный дистресс-синдром новорожденных?
Доношенная беременность длится 40 недель. Это дает плоду время для роста. В 40 недель органы обычно полностью развиты. Если ребенок рождается слишком рано, легкие могут быть не полностью развиты и функционировать неправильно. Здоровые легкие имеют решающее значение для общего состояния здоровья.
Неонатальный респираторный дистресс-синдром или неонатальный РДС может возникнуть, если легкие не полностью развиты. Обычно это происходит у недоношенных детей. Младенцы с неонатальным РДС испытывают затруднения при нормальном дыхании.
Обычно это происходит у недоношенных детей. Младенцы с неонатальным РДС испытывают затруднения при нормальном дыхании.
РДС новорожденных также известен как болезнь гиалиновых мембран и респираторный дистресс-синдром младенцев.
Что вызывает неонатальный респираторный дистресс-синдром?
Сурфактант – это вещество, которое позволяет легким расширяться и сокращаться. Он также поддерживает открытыми небольшие воздушные мешочки в легких, известные как альвеолы. У недоношенных детей отсутствует сурфактант. Это может вызвать проблемы с легкими и проблемы с дыханием.
РДС также может возникать из-за проблемы развития, связанной с генетикой.
Кто подвержен риску респираторного дистресс-синдрома новорожденных?
Легкие и функция легких развиваются внутриутробно. Чем раньше рождается ребенок, тем выше риск РДС. Дети, рожденные до 28 недель беременности, особенно подвержены риску. К другим факторам риска относятся:
- родной брат или сестра с РДС
- многоплодная беременность (двойня, тройня)
- нарушение кровотока у ребенка во время родов
- роды путем кесарева сечения
- диабет матери
Каковы симптомы неонатального респираторного дистресс-синдрома?
У младенцев обычно появляются признаки РДС вскоре после рождения.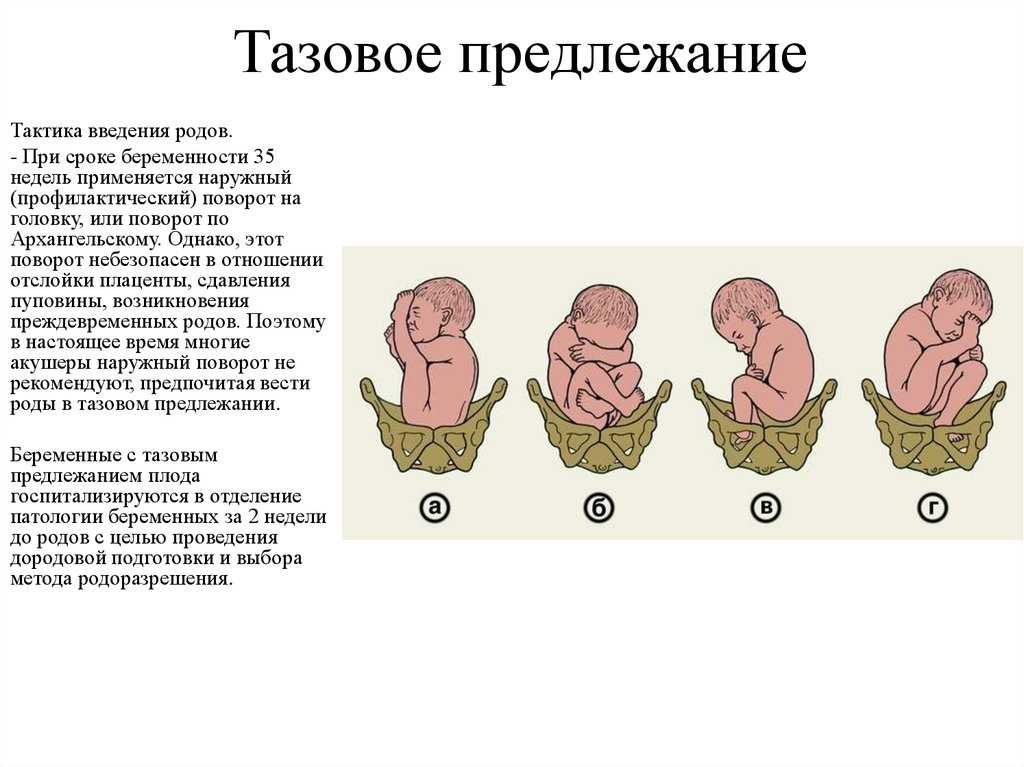 Однако иногда симптомы развиваются в течение первых 24 часов после рождения. Симптомы, на которые следует обратить внимание, включают:
Однако иногда симптомы развиваются в течение первых 24 часов после рождения. Симптомы, на которые следует обратить внимание, включают:
- синеватый оттенок кожи
- раздувание ноздрей
- учащенное или поверхностное дыхание
- снижение диуреза
- хрипение при дыхании
Как диагностируется респираторный дистресс-синдром новорожденных?
Если врач подозревает РДС, он назначит лабораторные анализы, чтобы исключить инфекции, которые могут вызвать проблемы с дыханием. Они также назначат рентген грудной клетки для исследования легких. Анализ газов крови проверит уровень кислорода в крови.
Какие существуют методы лечения респираторного дистресс-синдрома новорожденных?
Когда младенец рождается с РДС и симптомы сразу становятся очевидными, его обычно госпитализируют в отделение интенсивной терапии новорожденных (ОИТН).
Три основных метода лечения РДС:
- заместительная терапия сурфактантом
- аппарат ИВЛ или назальный аппарат постоянного положительного давления в дыхательных путях (NCPAP)
- оксигенотерапия
Заместительная терапия сурфактантом дает младенцу недостающий сурфактант. Терапия обеспечивает лечение через дыхательную трубку. Это гарантирует, что он попадет в легкие. После введения сурфактанта врач подключит младенца к аппарату искусственной вентиляции легких. Это обеспечивает дополнительную поддержку дыхания. Им может понадобиться эта процедура несколько раз, в зависимости от тяжести состояния.
Терапия обеспечивает лечение через дыхательную трубку. Это гарантирует, что он попадет в легкие. После введения сурфактанта врач подключит младенца к аппарату искусственной вентиляции легких. Это обеспечивает дополнительную поддержку дыхания. Им может понадобиться эта процедура несколько раз, в зависимости от тяжести состояния.
Младенец может также получать только ИВЛ для поддержки дыхания. Вентилятор включает в себя помещение трубки в дыхательное горло. Затем аппарат ИВЛ дышит за младенца. Менее инвазивным вариантом поддержки дыхания является аппарат для назального постоянного положительного давления в дыхательных путях (NCPAP). При этом кислород подается через ноздри с помощью небольшой маски.
Кислородная терапия доставляет кислород к органам младенца через легкие. Без достаточного количества кислорода органы не функционируют должным образом. С помощью аппарата ИВЛ или NCPAP можно подавать кислород. В самых легких случаях кислород можно давать без аппарата ИВЛ или назального СИПАП-аппарата.
Как предотвратить респираторный дистресс-синдром новорожденных?
Предотвращение преждевременных родов снижает риск неонатального РДС. Чтобы снизить риск преждевременных родов, получайте постоянный дородовой уход на протяжении всей беременности и избегайте курения, употребления запрещенных наркотиков и алкоголя.
Если вероятны преждевременные роды, мать может получать кортикостероиды. Эти препараты способствуют более быстрому развитию легких и выработке сурфактанта, что очень важно для функции легких плода.
Какие осложнения связаны с респираторным дистресс-синдромом новорожденных?
Неонатальный РДС может ухудшиться в течение первых нескольких дней жизни ребенка. РДС может быть фатальным. Также могут быть долгосрочные осложнения либо из-за слишком большого количества кислорода, либо из-за того, что органам не хватает кислорода. Осложнения могут включать:
- скопление воздуха в мешке вокруг сердца или вокруг легких
- умственная отсталость
- слепота
- сгустки крови
- кровоизлияние в мозг или легкие
- бронхолегочная дисплазия (расстройство дыхания)
- коллапс легкого (пневмоторакс)
- заражение крови
- почечная недостаточность (при тяжелом РДС)
Поговорите с врачом о риске осложнений. Они зависят от тяжести РДС вашего ребенка. Каждый младенец индивидуален. Это просто возможные осложнения; их может вообще не быть. Ваш врач также может связать вас с группой поддержки или консультантом. Это может помочь справиться с эмоциональным стрессом, связанным с недоношенным ребенком.
Они зависят от тяжести РДС вашего ребенка. Каждый младенец индивидуален. Это просто возможные осложнения; их может вообще не быть. Ваш врач также может связать вас с группой поддержки или консультантом. Это может помочь справиться с эмоциональным стрессом, связанным с недоношенным ребенком.
Каковы долгосрочные перспективы?
РДС новорожденных может быть трудным периодом для родителей. Поговорите со своим педиатром или неонатологом о ресурсах, которые помогут вам управлять следующими несколькими годами жизни вашего ребенка. В будущем может потребоваться дальнейшее тестирование, включая проверку зрения и слуха, а также физическую или логопедическую терапию. Обратитесь за поддержкой и ободрением в группы поддержки, чтобы помочь вам справиться с эмоциональным стрессом.
Проблемы с легкими у недоношенного ребенка
Легкие недоношенного ребенка
Нарушения развития легких и дыхания у младенцев »
Респираторный дистресс-синдром (РДС)
Наиболее распространенным заболеванием легких у недоношенных детей является респираторный дистресс-синдром (РДС). Ранее это было известно как болезнь гиалиновых мембран (БГМ). У ребенка развивается РДС, когда легкие не производят достаточного количества сурфактанта. Это вещество, которое удерживает крошечные воздушные мешочки в легких открытыми. В результате у недоношенного ребенка часто возникают трудности с расширением легких, поступлением кислорода и избавлением от углекислого газа. На рентгенограмме легкие ребенка с РДС выглядят как матовое стекло. РДС часто встречается у недоношенных детей. Это связано с тем, что легкие обычно не начинают вырабатывать сурфактант примерно до 30-й недели беременности. Другие факторы, повышающие риск развития РДС у ребенка, включают:
Ранее это было известно как болезнь гиалиновых мембран (БГМ). У ребенка развивается РДС, когда легкие не производят достаточного количества сурфактанта. Это вещество, которое удерживает крошечные воздушные мешочки в легких открытыми. В результате у недоношенного ребенка часто возникают трудности с расширением легких, поступлением кислорода и избавлением от углекислого газа. На рентгенограмме легкие ребенка с РДС выглядят как матовое стекло. РДС часто встречается у недоношенных детей. Это связано с тем, что легкие обычно не начинают вырабатывать сурфактант примерно до 30-й недели беременности. Другие факторы, повышающие риск развития РДС у ребенка, включают:
- Европейская раса
- мужской пол
- семейный анамнез
- материнский диабет
РДС имеет тенденцию быть менее тяжелым у детей, матери которых получали стероидную терапию до родов.
Лечение РДС
К счастью, в настоящее время сурфактант производится искусственно, и его можно давать детям, если врачи подозревают, что они еще не производят сурфактант самостоятельно. Большинству таких младенцев также требуется дополнительный кислород и поддержка аппарата ИВЛ.
Большинству таких младенцев также требуется дополнительный кислород и поддержка аппарата ИВЛ.
Пневмония
Пневмония – это инфекция легких. Обычно его вызывают бактерии или вирусы. Некоторые дети заболевают пневмонией еще в утробе матери, и их необходимо лечить при рождении. У младенцев также может развиться пневмония через несколько недель после родов. Обычно это связано с тем, что они находились на искусственной вентиляции легких из-за проблем с дыханием, таких как респираторный дистресс-синдром или бронхолегочная дисплазия.
Лечение пневмонии
Детей с пневмонией часто необходимо лечить повышенным количеством кислорода или даже искусственной вентиляцией легких (дыхательный аппарат) в дополнение к антибиотикам.
Апноэ недоношенных
Другая распространенная респираторная проблема недоношенных детей называется апноэ недоношенных. Это происходит, когда ребенок перестает дышать. Это часто приводит к снижению частоты сердечных сокращений и уровня кислорода в крови. Апноэ встречается почти у 100 процентов детей, рожденных до 28 недель беременности. Это гораздо реже встречается у недоношенных детей старшего возраста, особенно у тех, кто родился в 34 недели или позже. Апноэ обычно не бывает сразу после рождения. Это чаще происходит в возрасте 1–2 дней и иногда не проявляется до тех пор, пока ребенка не отключат от аппарата искусственной вентиляции легких. Есть две основные причины апноэ у недоношенных детей.
Апноэ встречается почти у 100 процентов детей, рожденных до 28 недель беременности. Это гораздо реже встречается у недоношенных детей старшего возраста, особенно у тех, кто родился в 34 недели или позже. Апноэ обычно не бывает сразу после рождения. Это чаще происходит в возрасте 1–2 дней и иногда не проявляется до тех пор, пока ребенка не отключат от аппарата искусственной вентиляции легких. Есть две основные причины апноэ у недоношенных детей.
- Ребенок «забывает» дышать просто потому, что его нервная система незрелая. Это называется центральным апноэ.
- Ребенок пытается дышать, но дыхательные пути спадаются. Воздух не может поступать в легкие и выходить из них. Это называется обструктивным апноэ.
У недоношенных детей часто бывает «смешанное» апноэ, представляющее собой сочетание центрального и обструктивного апноэ. Ребенка, подверженного риску апноэ, необходимо подключить к монитору, который регистрирует частоту сердечных сокращений, частоту дыхания и уровень кислорода в крови. Если какой-либо из этих показателей падает ниже нормального уровня, звучит сигнал тревоги, предупреждающий персонал больницы о том, что у ребенка эпизод апноэ. Затем персонал стимулирует ребенка, обычно мягко растирая грудь или спину ребенка. Малыш снова начинает дышать. Иногда ребенку требуется помощь с мешком и маской, чтобы снова начать дышать.
Если какой-либо из этих показателей падает ниже нормального уровня, звучит сигнал тревоги, предупреждающий персонал больницы о том, что у ребенка эпизод апноэ. Затем персонал стимулирует ребенка, обычно мягко растирая грудь или спину ребенка. Малыш снова начинает дышать. Иногда ребенку требуется помощь с мешком и маской, чтобы снова начать дышать.
Лечение апноэ недоношенных
Центральное апноэ можно лечить лекарством, называемым аминофиллином, или кофеином. Оба этих препарата стимулируют незрелую дыхательную систему ребенка и уменьшают количество эпизодов апноэ. Если они этого не делают или если эпизоды настолько серьезны, что персоналу приходится часто стимулировать дыхание ребенка с помощью мешка и маски, ребенка, возможно, придется подключить к аппарату искусственной вентиляции легких. Так будет до тех пор, пока не созреет нервная система. Детей с чисто обструктивным апноэ часто необходимо подключать к аппарату искусственной вентиляции легких через эндотрахеальную трубку, чтобы дыхательные пути оставались открытыми. Апноэ недоношенных обычно проходит к тому времени, когда ребенку исполняется 40–44 недели. Сюда входит количество недель беременности плюс количество недель с момента рождения ребенка. Иногда это разрешается уже на 34-35 неделе. Но иногда апноэ сохраняется, и ребенку требуется длительная терапия. Родителям, возможно, придется давать ребенку аминофиллин или кофеин, а также использовать монитор апноэ дома. В этом случае родителей обучают пользоваться монитором и проводить сердечно-легочную реанимацию для стимуляции дыхания. Младенцев не отправляют домой под монитор, если только они не стабильны в других отношениях и у них наблюдаются лишь редкие эпизоды апноэ в течение 24 часов.
Апноэ недоношенных обычно проходит к тому времени, когда ребенку исполняется 40–44 недели. Сюда входит количество недель беременности плюс количество недель с момента рождения ребенка. Иногда это разрешается уже на 34-35 неделе. Но иногда апноэ сохраняется, и ребенку требуется длительная терапия. Родителям, возможно, придется давать ребенку аминофиллин или кофеин, а также использовать монитор апноэ дома. В этом случае родителей обучают пользоваться монитором и проводить сердечно-легочную реанимацию для стимуляции дыхания. Младенцев не отправляют домой под монитор, если только они не стабильны в других отношениях и у них наблюдаются лишь редкие эпизоды апноэ в течение 24 часов.
Осложнения
Пневмоторакс
У детей с РДС иногда развивается осложнение, известное как пневмоторакс или коллапс легкого. Пневмоторакс может развиться и при отсутствии РДС. Это состояние развивается, когда небольшой воздушный мешок в легком разрывается. Воздух выходит из легкого в пространство между легким и грудной стенкой. Если скапливается большое количество воздуха, легкие не могут адекватно расширяться. Пневмоторакс можно дренировать, вставив небольшую иглу в грудную клетку. Если после дренирования иглой пневмоторакс накапливается снова, между ребрами можно ввести плевральную дренажную трубку. Грудную трубку подсоединяют к отсасывающему устройству. Он непрерывно удаляет скопившийся воздух до тех пор, пока небольшое отверстие в легком не заживет.
Если скапливается большое количество воздуха, легкие не могут адекватно расширяться. Пневмоторакс можно дренировать, вставив небольшую иглу в грудную клетку. Если после дренирования иглой пневмоторакс накапливается снова, между ребрами можно ввести плевральную дренажную трубку. Грудную трубку подсоединяют к отсасывающему устройству. Он непрерывно удаляет скопившийся воздух до тех пор, пока небольшое отверстие в легком не заживет.
Бронхолегочная дисплазия
Другим осложнением РДС является бронхолегочная дисплазия (БЛД). Это хроническое заболевание легких, вызванное повреждением легких. БЛД встречается примерно у 25–30% детей, рожденных до 28 недель и весом менее 2,2 фунта. Это чаще всего встречается у очень недоношенных детей, рожденных между 24 и 26 неделями. Основная причина ПРЛ не совсем понятна. Но обычно это происходит у детей, находящихся на искусственной вентиляции легких и/или получающих кислород. По этой причине врачи считают, что эти методы лечения, хотя и необходимы, могут повредить незрелую легочную ткань ребенка. К сожалению, ПРЛ, в свою очередь, может привести к тому, что ребенку потребуется продолжительная оксигенотерапия и поддержка искусственной вентиляции легких. Когда ребенку от 3 до 4 недель, врачи иногда используют мочегонные препараты и ингаляционные препараты. Это может помочь отучить ребенка от аппарата ИВЛ и уменьшить потребность в кислороде. В прошлом врачи часто использовали стероидные препараты для лечения ПРЛ. Но поскольку использование стероидов было связано с более поздними проблемами развития, такими как церебральный паралич, врачи теперь используют стероиды только в самых тяжелых случаях. Хотя пограничное расстройство личности имеет тенденцию улучшаться по мере роста детей, дети с пограничным расстройством личности нередко продолжают получать мочегонную терапию и/или кислород дома в течение нескольких месяцев. Осложнения преждевременных родов »
К сожалению, ПРЛ, в свою очередь, может привести к тому, что ребенку потребуется продолжительная оксигенотерапия и поддержка искусственной вентиляции легких. Когда ребенку от 3 до 4 недель, врачи иногда используют мочегонные препараты и ингаляционные препараты. Это может помочь отучить ребенка от аппарата ИВЛ и уменьшить потребность в кислороде. В прошлом врачи часто использовали стероидные препараты для лечения ПРЛ. Но поскольку использование стероидов было связано с более поздними проблемами развития, такими как церебральный паралич, врачи теперь используют стероиды только в самых тяжелых случаях. Хотя пограничное расстройство личности имеет тенденцию улучшаться по мере роста детей, дети с пограничным расстройством личности нередко продолжают получать мочегонную терапию и/или кислород дома в течение нескольких месяцев. Осложнения преждевременных родов »
Каковы перспективы?
Перспективы недоношенного ребенка с проблемами легких зависят от нескольких факторов, в том числе:
- тип проблемы с легкими, которые у них есть шансы на выживание с последующим нормальным развитием продолжают улучшаться.

