Заеды при беременности причины: Лечение и основные причины заед в уголках рта у детей и взрослых — клиника «Добробут»
причины, почему появляются у беременных и лечение трещин в уголках губ
Содержание
- 1 Причины появления ангулита
- 2 Что делать при трещинах в уголках губ?
- 2.1 Лекарства для лечения беременных
- 2.2 Народные средства
- 3 Профилактика
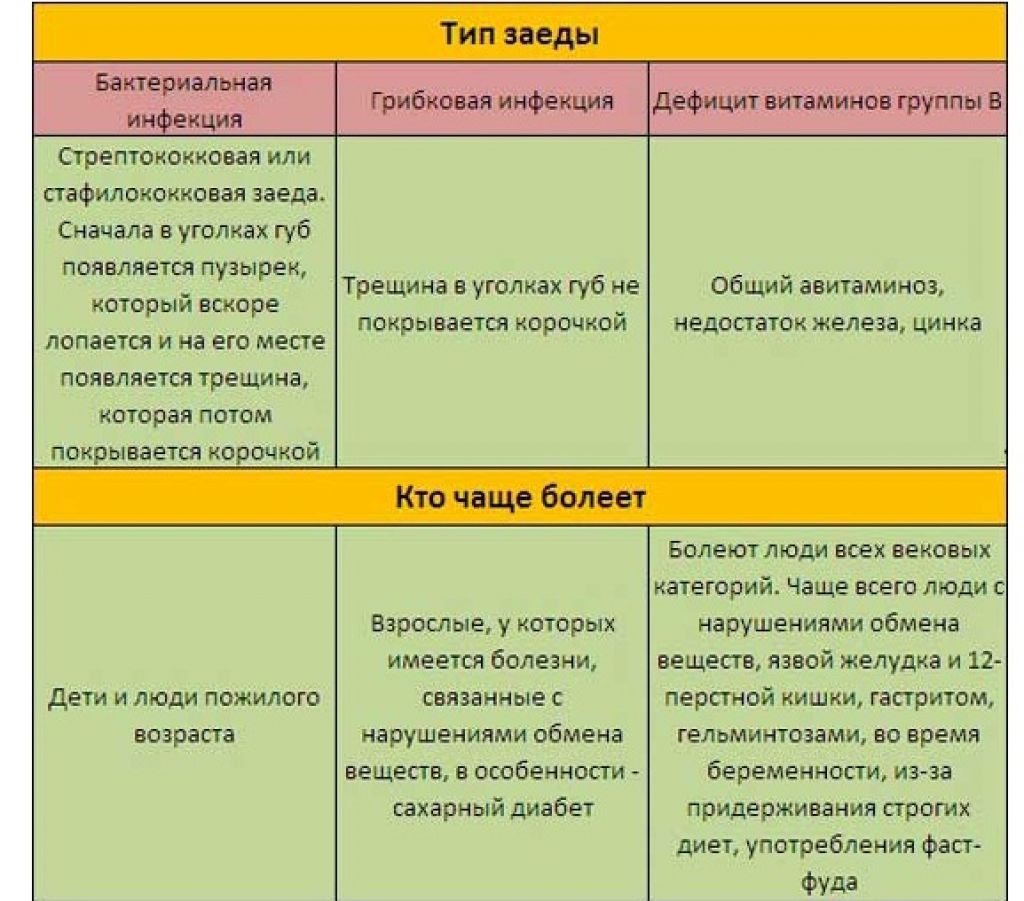
Глубокие и болезненные трещины в уголках губ — это не просто косметический дефект, а достаточно неприятное заболевание. Такое нарушение известно под названием ангулит или заеды, и оно достаточно часто беспокоит беременных женщин.
Причины появления ангулита
Заеды у беременных женщин — это распространенная проблема, и есть две основные причины их возникновения:
- Нехватка питательных веществ, в частности, витаминов группы В. На фоне вынашивания малыша организм будущей матери нуждается в повышенном поступлении витаминов и минералов. И недостаточно качественное питание либо отказ от приема поливитаминных комплексов чревато не только появлением заед, но и возникновением прочих проблем со здоровьем.

- Естественное снижение иммунитета. Во время беременности защитные силы организма существенно снижаются, поэтому будущие мамы находятся в зоне риска развития разных инфекционных заболеваний и прочих проблем со здоровьем.
Кроме того, заеды у беременных женщин могут появиться и по другим причинам, в частности, из-за:
- Анемии. Во время беременности такое состояние может негативно отражаться не только на здоровье будущей матери, но и на развитии ребенка. Для профилактики и своевременного выявления анемии беременным нужно регулярно сдавать анализы, назначенные врачом.
- Стоматологических проблем. Любые заболевания десен и зубов могут поспособствовать появлению заед в уголках рта. Ведь стоматологические проблемы нарушают состав микрофлоры ротовой полости и могут вызывать размножение патогенных бактерий.
- Диабета и прочих эндокринных недугов.
- Нарушений в работе пищеварительного тракта, в том числе дисбактериоза.
Иногда появление заед провоцируется вполне естественными факторами, в частности, постоянной сухостью губ и зоны около рта, переохлаждением и продолжительным нахождением на улице в ветреную погоду.
Заеды в уголках рта могут иметь бактериальную либо грибковую природу. Такие дефекты кожи могут появиться из-за патогенной активности грибков рода Кандида, стрептококков и пр.
Появление ангулита у беременной женщины — это показание для углубленного обследования организма. Ведь такое нарушение может предупреждать о каких-то более серьезных проблемах со здоровьем.
Что делать при трещинах в уголках губ?
Столкнувшись даже с небольшим дискомфортом и болезненностью в уголках рта, нужно немедленно принимать меры по лечению. Ведь если надеяться, что такие симптомы пройдут сами по себе, можно дождаться углубления ранок и возникновения более ярких клинических признаков болезни. Для обработки заед на начальной стадии появления отлично подходит:
- Доступный антисептик, к примеру, раствор Хлоргексидина либо Мирамистина. Таким средством нужно смочить ватный диск и с аккуратностью промокнуть ним трещинку. После больной участок нужно высушить естественным путем.

- Средство с противовоспалительными качествами, например, Холисал. Такое стоматологическое лекарство отлично подходит для местного нанесения на заеды. Его нужно использовать после предварительной антисептической обработки.
- Лекарство с репаративными качествами. Поскорее заживить невоспаленные трещинки, покрывшиеся корочками, поможет витамин А и витамин Е. Такие средства можно приобрести в виде капсул и использовать их для непосредственного нанесения на место поражения.
Если во время беременности появились трещины в углах рта, стоит внепланово заглянуть на прием к врачу. Для начала будущей маме стоит записаться к дерматологу, после этого ей может понадобиться консультация стоматолога и гинеколога.
Лекарства для лечения беременных
Средства для лечения заед у будущих мам подбираются в индивидуальном порядке. Выбор таких лекарств во многом зависит от природы ангулита. Если такое заболевание имеет бактериальный характер, для его терапии могут назначить:
- Масляный раствор Хлорофиллипта.
 Это безопасное лекарство на природной основе, которое способно подавлять активность стафилококков.
Это безопасное лекарство на природной основе, которое способно подавлять активность стафилококков. - Левомеколь. Это мазь с метилурацилом и хлорамфениколом, которая уничтожает патогенных возбудителей и стимулирует процессы регенерации тканей.
- Мазь Банеоцин. Это антибактериальное лекарство, которое отличается широким спектром действия.
- Эритромициновая мазь. Такое лекарство также пользуется популярностью в лечении разных дерматологических заболеваний и неплохо помогает уничтожить разные патологические микроорганизмы.
Возможность применения тех или иных медикаментов во время вынашивания ребенка определяется врачом в индивидуальном порядке.
Если ангулит имеет грибковую природу, используются препараты, которые обладают антимикотическими качествами. При беременности предпочтение отдают:
- Крему Клотримазол.
- Крему Пимафуцин и пр.
Такие лекарства не проникают в системный кровоток и не вызывают нежелательных побочных эффектов. Тем не менее использовать их можно только после одобрения врача и под его контролем.
Тем не менее использовать их можно только после одобрения врача и под его контролем.
Параллельно с местным нанесением лекарств беременным женщинам назначают дополнительный прием витаминов группы В. Также рекомендуется придерживаться диетического питания, правильно ухаживать за полостью рта и исключить влияние агрессивных факторов на губы.
Народные средства
Даже народные средства при беременности могут быть не слишком полезными для здоровья, в частности, провоцировать реакции индивидуальной непереносимости и пр. Врачи не рекомендуют увлекаться домашними рецептами, так как они могут усугубить течение болезни. Но с разрешения доктора можно использовать:
- Настой календулы или ромашки для полоскания ротовой полости.
- Мед для рассасывания и нанесения на пораженные участки.
- Стерильный сок алоэ для нанесения на пораженные участки.
- Облепиховое или оливковое масло для смазывания корочек.
При использовании народных средств нужно быть особенно осторожным. Даже безобидная ромашка во время беременности может спровоцировать аллергию.
Даже безобидная ромашка во время беременности может спровоцировать аллергию.
Профилактика
Чтобы избежать возникновения заед во время беременности, нужно:
- Правильно питаться и употреблять достаточное количество обычной чистой воды.
- Исключить злоупотребление сладостями и откровенно вредными продуктами.
- Регулярно ухаживать за ротовой полостью.
- Избегать обезвоживания кожи, применять специальные кремы либо помады для увлажнения губ.
- Следить за качеством косметических средств, исключить применение чужой косметики.
- Исключить влияние ветра и сквозняков на нежную кожу губ.
- Беречься от патогенных микроорганизмов. В частности, не стоит касаться губ грязными руками, нечистым полотенцем и пр.
 Очень важно исключить разгрызание ногтей и кончиков ручек либо карандашей.
Очень важно исключить разгрызание ногтей и кончиков ручек либо карандашей.
Кроме всего прочего, будущим мамам настоятельно рекомендуется регулярно посещать доктора и придерживаться всех его рекомендаций. Своевременная диагностика позволяет избежать многих неприятностей и проблем со здоровьем.
Железо во время беременности: норма, дефицит, препараты.
Пройди онлайн опрос
Узнай, какой уровень является нормой
Одним из важнейших участников, поддерживающих нормальное состояние организма беременной, является
железо. Недостаток или избыток данного микроэлемента сигнализирует о проблеме в работе организма
будущей матери, что может негативно повлиять на исход ее беременности. В период вынашивания ребенка
потребность в железе возрастает, так как оно требуется для роста плаценты и формирования здорового
плода, поэтому часто количество железа в организме будущей матери находится на грани нормы и может
приводить к последующему развитию железодефицитной анемии. Для исключения вероятности возникновения
Для исключения вероятности возникновения
жезодефицитных состояний рекомендуется контролировать его уровень в организме как при планировании
беременности, так и непосредственно в период беременности. При снижении уровня железа требуется его
нормализовать.
Гемоглобин и пределы его нормальных значений
Анемия – это уменьшение содержания гемоглобина и/или снижение количества эритроцитов в
крови, приводящее к снижению снабжения тканей кислородом. Нарушение нормального поступления
кислорода к тканям организма опасно как для будущей мамы, так и для формирующегося плода. Основным
признаком появления анемии является пониженный уровень гемоглобина — белка, содержащего железо и
отвечающего за транспортировку кислорода к тканям. Именно этот белок придает крови красный цвет.
Схема транспортировки кислорода и углекислого газа
- Кислород связвается с гемоглобином
- Гемоглобин переносит кислород из легких во все ткани организма
- Эритроциты переносят углекислый газ обратно в легкие
Латентный дефицит железа
В течение всего процесса беременности отмечаются разные нормальные уровни гемоглобина, что связано с
разной потребностью организма в железе в зависимости от триместра.
Нормальное состояние
I триместр
110 — 160 г/л
Нормальное состояние
II триместр
105 — 140 г/л
Нормальное состояние
III триместр
110 — 140 г/л
Нижней границей нормального уровня гемоглобина у беременных женщин, как правило, считается
110 г/л, значение от 90 до 110г/л – анемия 1 степени, от 70 до 90 г/л – анемия 2 степени и меньше 70
г/л – анемия 3 степени.
Чем опасен дефицит железа у беременных
В России железодефицитная анемия регистрируется у 39-44% беременных
женщин12. Эти данные согласуются и с общей мировой статистикой, по данным Всемирной
организации здравоохранения
(ВОЗ)17.
Железо необходимо для образования различных клеток крови плода и дальнейшего роста плаценты.
Особенно важно то, что при формировании тканей у будущего ребенка происходит поэтапное
поглощение железа, в зависимости от задач1. В первую очередь плоду необходимо
железо для организации процессов кроветворения, а потребности крайне важных тканей
(например, ткани мозга) удовлетворяются в качестве второй важной задачи. Когда железо
находится в организме в достаточном количестве, то никаких проблем не возникает. А вот при
его недостаточности многие органы и ткани, формирующиеся у ребенка, не получают железо, в
том числе и мозг. В совокупности проблема приводит к необратимым повреждениям в период
формирования организма1. Более того, железодефицитная анемия является опасным
Более того, железодефицитная анемия является опасным
фактором неблагоприятного исхода беременности.
Особенно важно то, что при формировании тканей у будущего ребенка происходит
поэтапное поглощение железа, в зависимости от задач1.
Некоторые исследования подтверждают взаимосвязь
железодефицита у беременных с:
- повышенным риском заболеваемости и смертности у младенцев14
- развитием послеродового сепсиса15
- возникновением у ребенка патологии почек16
- нарушениями нервно-психического развития детей16
- повышается летальный риск при родоразрешении у рожениц13
- повышается риск развития синдрома задержки роста будущего ребенка2
Кроме того, анемия нередко приводит к рождению недоношенных детей и зачастую является
причиной послеродовой депрессии у женщин18.
Причины возникновения дефицита железа
Причины дефицита железа у беременной женщины достаточно многочисленны
Наиболее распространенные из них:
- Гинекологические проблемы, имеющиеся у женщины до наступления беременности (миома матки,
эндометриоз, обильные маточные кровотечения, урогенитальные инфекции) - Повторная беременность после непродолжительного интервала между предыдущей беременностью и
родами - Наличие хронических заболеваний, например, печени, почек, сахарный диабет и прочие
- Высокий уровень эстрогенов (особые гормоны)
- Сильный токсикоз
- Недостаточное содержание железа в рационе питания
Как беременная женщина может заподозрить дефицит железа по симптомам?
Обычно беременные женщины при наличии железодефицитной анемии имеют такие
жалобы, как:
Спонтанные головные боли
Усиленное сердцебиение
Общая слабость, повышенная утомляемость
Эпизоды шума в ушах
Бледность кожи
Сухость кожи
Нарушение вкуса привычных продуктов из рациона питания
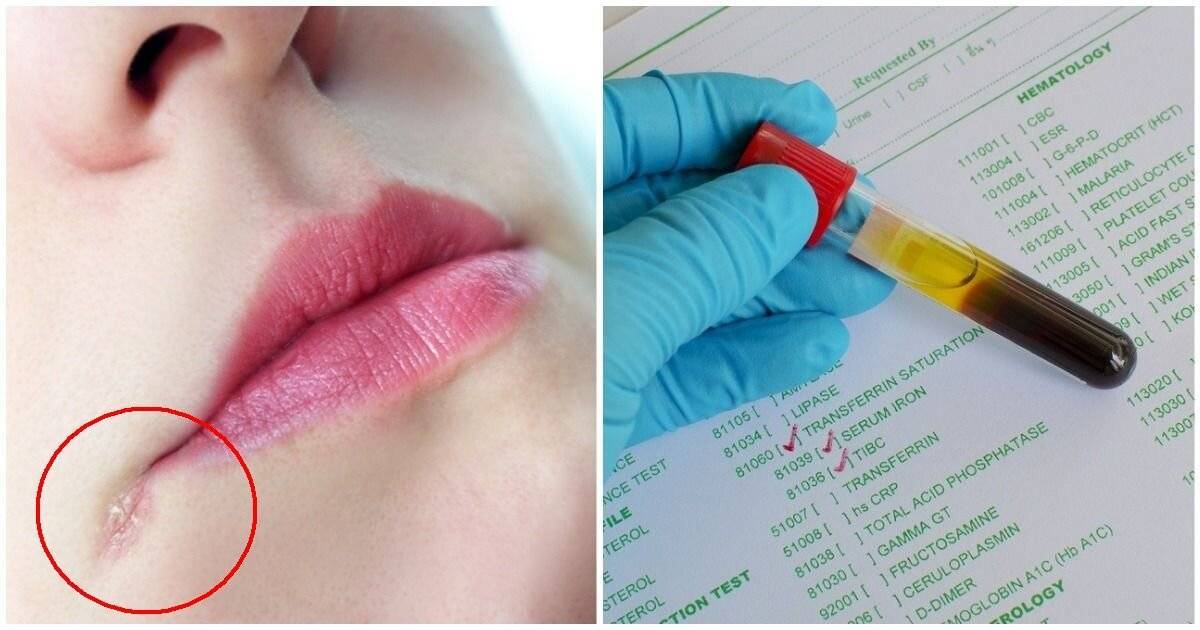
Трещины в уголках рта, часто называемые как «заеды» (ангулярный стоматит)
Спонтанное выпадение волос
Пройди онлайн диагностику дефицита железа
Пройди онлайн тест
Диагностика уровня железа
Наиболее часто используемый диагностический алгоритм включает следующие этапы:
I этап – сбор анамнеза, оценка жалоб
При первичном приеме беременной женщины врач-гинеколог производит оценку внешнего вида
пациентки, осуществляет сбор сведений о перенесенных и хронических заболеваниях (включая
заболевания членов семьи), предыдущих беременностях (если таковы имелись), приеме
лекарственных препаратов. Так врач сможет оценить возможные факторы риска и назначить
Так врач сможет оценить возможные факторы риска и назначить
посещение смежных специалистов например, эндокринолога, кардиолога).
II этап – сдача общего анализа крови
Результат исследования будет включать следующие показатели, характеризующие
железодефицитную анемию у пациентки:19
- Гемоглобин (Hb) <110 г/л
- Гематокрит (Hct) <35%
- Среднее содержание гемоглобина в эритроцитах (МСН) <27 пг
- Средняя концентрации гемоглобина в эритроцитах (МСНС) <30 г/дл
- Средний объем эритроцитов (МСV) <80 фл
III этап – при наличии отклонений на первых двух уровнях диагностики следует провести более глубокую оценку дефицита железа
20
Всем пациенткам с подозрением на железодефицитную анемию (ЖДА) рекомендуется сдать
анализы на сывороточные показатели обмена железа:
- уровень ферритина сыворотки
- уровень железа сыворотки крови
- коэффициент насыщения трансферрина железом
- железосвязывающую способность сыворотки
- уровень трансферрина сыворотки крови
Все вышеперечисленные исследования входят список бесплатных анализов обязательного
медицинского страхования (ОМС) и должны назначаться лечащим врачом.
Гепсидин
Существуют отдельные белки, обеспечивающие всасывание, транспортировку и хранение железа. Таким
белком является – «гепсидин». Когда запасы железа снижаются и становятся менее
доступными, уровень гепсидина снижается8. Однако если уровень гепсидина
повышается – это является признаком воспалительного процесса в организме. Так как
организм в случае воспаления мобилизует силы на борьбу с причиной воспаления, то отвлекается
от процесса «обработки» поступаемого железа и формирования его запасов11.
Интересно, что организм беременной заранее подготавливается к большему расходу
железа в этот период. Поэтому активируются различные механизмы для увеличения всасывания
железа. Ввиду этого иногда гепсидин может быть снижен и при нормальных уровнях
железа6.
Основные показатели статуса железа
8 (адаптировано Taylor C.L.,
Brannon P.M., 2017)10
| Показатель | Диагностика | Преимущества | Ограничения |
|---|---|---|---|
| Гемоглобин (Hb) | Анемия | Доступный скрининг (входит в ОМС) | Имеет низкую специфичность и чувствительность. Гемодилюция беременных (неравномерное
увеличением объёма циркулирующей плазмы крови и количества эритроцитов) существенно влияет на показатель. На показатель влияет ряд факторов, например воспаление, ожирение |
| Ферритин сыворотки (SF) | Анемия | Резерв железа | На показатель влияет воспаление |
| Растворимый рецептор к трансферрину (sTfR) | Неадекватная тканевая доступность. Железодефицитный эритропоэз (разновидность Железодефицитный эритропоэз (разновидность
процессов кроветворения) | Меньше зависит от воспаления | Менее доступен, нет стандартных референсных значений (на этапе разработки) |
| Соотношение sTfR/ферритин | Общий запас железа в организме | Отражает полный статус железа в организме | Требуется два измерения. Меньше зависит от воспаления |
| Коэффициент насыщения трансферрина | Железодефицитный эритропоэз (разновидность процессов кроветворения) | Доступный скрининг (входит в ОМС) | Варьируется в течение суток и после приема пищи (необходимо сдавать утром натощак,
после 8-14 часов ночного периода голодания) |
| Гепсидин | Определяет потребность в железе и его расход | Относительно чувствительный | Экспериментальный, на этапе разработки |
Диагностические критерии железодефицитных состояний у беременных
8
| Показатель | Железодефицитная анемия (ЖДА) легкой степени | |
|---|---|---|
| ЖДА у беременных без хронического воспаления | ЖДА у беременных с хроническим воспалением | |
| Изменение эритроцитарных индексов: МСV 14,5% | Есть | Есть или нет |
| Гемоглобин (НЬ) | 90-110 | 90-110 |
| Эритроциты (RBС) | 3,3-3,7 | 3,3-3,7 |
| Гематокрит (объем эритроцитов в крови), % | 30,5-35 | 30,5-35 |
| Ферритин сыворотки | ≤30 | >30 |
| Коэффициент насыщения трансферрина железом | <16 | 1-я стадия ≥ 16, 2-я стадия <16 |
| Железо сыворотки мкмоль/л | <12,5 | 1-я стадия ≥ 13, 2-я стадия <12,5 |
Восполнение недостатка железа у беременных
Для лечения железодефицитной анемии и ее профилактики, как правило, используют
препараты на основе различных форм (солей) железа (сульфата, фумарата, глюконата). Они имеют хорошую
Они имеют хорошую
биодоступность и являются средствами терапии первой линии.
Однако форма сульфата железа обладает рядом преимуществ
перед другими формами солей железа
(II):8
- плохо растворим в воде, но при этом хорошо растворяется, например, в желудочном соке,
поэтому сразу после растворения в желудке обладает высокой биодоступностью (большое
количество железа всасывается в организм). - не склонен связываться с различными другими веществами в организме, поэтому данная форма «не
задерживается» в верхних отделах желудочно-кишечного тракта и не обладает характерным
«железным» вкусом. - отмечается более равномерное всасывание препарата, что позволяет лучше поддерживать процесс
его «обработки» организмом. Это в свою очередь может повышать безопасность препаратов,
Это в свою очередь может повышать безопасность препаратов,
содержащих такую форму железа. - по результатам нескольких исследований отмечается высокий уровень эффективности и профиля
безопасности сульфата железа (II) при лечении железодефицитной анемии, в том числе и при
необходимости ее профилактики9. - важно отметить, что возможно сочетание сульфата железа (II) с аскорбиновой кислотой, что
улучшает всасывание самого железа и усиливает восстановление гемоглобина.
Дозировки препаратов железа должен определять только врач,
исходя из данных анализов крови.
Чем опасен избыток железа у беременных
Избыток железа у беременных встречается не так часто, как его дефицит. Превышение
Превышение
нормального уровня содержания железа чревато появлением расстройств желудочно — кишечного тракта,
гестационного сахарного диабета, формированием заболеваний нервной системы3-6.
Согласно зарубежным исследованиям, высокий уровень гемоглобина и ферритина сыворотки крови (SF)
беременной женщины при избыточном употреблении железа связан со следующими осложнениями
беременности:
- Гипертензивными нарушениями (например, повышение артериального давления)
- Гестационным сахарным диабетом
- Задержкой роста плода5,6
При возникновении такой проблемы необходимо посетить гематолога (специалист в области
нарушений крови). Только специалист сможет назвать точную причину избытка железа, дать необходимые
рекомендации (например, потреблять остаточное количество жидкости, скорректировать диету), назначить
специальные препараты (при наличии заболеваний).
#ТЫНЕЖЕЛЕЗНАЯ
Авторы статьи
Ших Евгения Валерьевна
директор Института профессионального образования, доктор медицинских наук, профессор, заведующая кафедрой клинической фармакологии и пропедевтики внутренних болезней ГБОУ ВПО Первый МГМУ имени И.М. Сеченова Минздрава России.
Балалаева Мария Александровна
врач-клинический фармаколог, кандидат медицинских наук, доцент кафедры клинической фармакологии и пропедевтики внутренних болезней ПМГМУ им. И.М. Сеченова, заведующая централизованным отделением клинической фармакологии ФГБНУ РНЦХ им. акад. Б.В. Петровского.
Узнай больше о дефиците железа
Список литературы
- Georgieff M.K. Iron assessment to protect the developing brain. Am J Clin Nutr. 2017;106(Suppl
6):1588S-1593S. doi: 10.3945/ajcn.117.155846. - Haider B.
 A., Olofin I., Wang M., Spiegelman D., Ezzati M., Fawzi W.W. Anaemia, prenatal iron
A., Olofin I., Wang M., Spiegelman D., Ezzati M., Fawzi W.W. Anaemia, prenatal iron
use, and risk of adverse pregnancy outcomes: systematic review and metaanalysis. BMJ. 2013; 346:
f3443. doi: 10.1136/bmj. f3443. - Brannon P.M., Taylor C.L. Iron supplementation during pregnancy and infancy: Uncertainties and
implications for research and policy. Nutrients. 2017;9(12):1327. doi: 10.3390/nu9121327. - Dewey K.G., Oaks B.M. U-shaped curve for risk associated with maternal hemoglobin, iron status,
or iron supplementation. Am J Clin Nutr. 2017;106(Suppl 6):1694S-1702S. doi:
10.3945/ajcn.117.156075. - Zhang C., Rawal S. Dietary iron intake, iron status and gestational diabetes.
 Am J Clin Nutr.
Am J Clin Nutr.
2017;106(Suppl 6):1672S-1680S. doi: 10.3945/ajcn.117.156034. - Fisher A.L., Nemeth E. Iron homeostasis during pregnancy. Iron homeostasis during pregnancy. Am
J Clin Nutr. 2017;106(Suppl 6):1567S-1574S. doi: 10.3945/ajcn.117.155812. - Hajianfar H., Abbasi K., Azadbakht L., Esmaeilzadeh A., Mollaghasemi N., Arab A. The Association
between Maternal Dietary Iron Intake during the First Trimester of Pregnancy with Pregnancy
Outcomes and Pregnancy-Related Complications. Clin Nutr Res. 2020; 9(1):52-62. doi: 10.7762/cnr.
2020.9.1.52. - Бахарева И.В. Применение препаратов железа у беременных: версии и контрверсии. Медицинский
совет. 2020;(13):65-74. doi: 10.21518/2079-701X-2020-13-65-74.
2020;(13):65-74. doi: 10.21518/2079-701X-2020-13-65-74.
- Бахарева И.В. Профилактика и лечение дефицита железа при беременности. RMZH. Mat i ditya =
Russian Journal of Woman and Child Health. 2019;2(3):219-224. (In Russ.) Available at:
https://www.rmj.ru/articles/
ginekologiya/Profilaktika_i_lechenie_ghelezodeficitnyh_sostoyaniy_u_bere-mennyh. - Taylor C.L., Brannon P.M. Introduction to workshop on iron screening and supplementation in
iron-replete pregnant women and young children. Am J Clin Nutr. 2017;106(Suppl 6):1547-1554S.
doi: 10.3945/ajcn.117.155747. - Ross A.C. Impact of chronic and acute inflammation on extra- and intracellular iron
homeostasis. Am J Clin Nutr. 2017;106(Suppl 6):1581S-1587S. doi:10.3945/ajcn.117.155838.
Am J Clin Nutr. 2017;106(Suppl 6):1581S-1587S. doi:10.3945/ajcn.117.155838.
- Кодорова Е. Д. Железодефицитная анемия при беременности // Студенческий вестник.
2019 №29—2 (79). - Daru J, Zamora J, Fernández-Félix BM, Vogel J, Oladapo OT, Morisaki N, TunçalpÖ,
Torloni MR, Mittal S, Jayaratne K, Lumbiganon P, Togoobaatar G, Thangaratinam S, Khan KS. Risk
of maternal mortality in women with severe anaemia during pregnancy and post partum: a
multilevel analysis. Lancet Glob Health. 2018;6(5):e548. - Anemia during pregnancy. Merck Manual Professional Version.
https://www.merckmanuals.com/home/women-s-health-issues/pregnancy-
complicated-by-disease/anemia-during-pregnancy. Accessed Jan. 12, 2022
Accessed Jan. 12, 2022
- Везенмиллер Д. В., Омертаева Д. Е., Айтишева Л. Б., Понамарева О. А. Анемия при
беременности: распространенность, диагностика, способы коррекции // Медицина и экология. 2018 №2
(87). С. 6—25 - Т. В. Брагина, Ю. А. Петров // Особенности течения беременности, состояния плода и
новорожденного у матерей с железодефицитной анемие // ШЧ Акушерство Гинекология УДК 618.3-06 - https://www.who.int/ru/health-topics/anaemia#tab=tab_1
- Vitale SG, Laganà AS, Muscatello MR, La Rosa VL, Currò V, Pandolfo G, et al.
Psychopharmacotherapy in pregnancy and breastfeeding. Obstet Gynecol Surv 2016
Dec;71(12):721-733. 10.1097/OGX.0000000000000369
10.1097/OGX.0000000000000369
- Резолюция совета экспертов по железодефицитной анемии у женщины // Акушерство и
гинекология: новости, мнения, обучение. 2020 Т. 8, № 4 С. 28–36. DOI:
10.24411/2303-9698-2020-14004 - Bermejo F, García-López S. A guide to diagnosis of iron deficiency and iron
deficiency anemia in digestive diseases. World J Gastroenterol 2009;15:4638. - Клинические рекомендации Железодефицитная анемия // Национальное гематологическое
общество // Национальное общество детских гематологов и онкологов, 2021 г.
Показать весь список литератуы
Скрыть весь список литератуы
Как сдать анализ на ферритин?
Получите направление у вашего лечащего врача
Вы можете получить направление для анализа уровня ферритина в сыворотке крови у вашего лечащего врача при наличии симптомов и показаний.
Сдайте анализ самостоятельно
Вы можете проверить уровень ферритина самостоятельно в клиниках и лабораториях вашего города в случае доступности такой услуги.
Где можно сдать анализ?
В том числе вы можете сдать анализ на уровень ферритина:
Перейти на сайт
Перейти на сайт
Перейти на сайт
Информация, содержащаяся на сайте, не заменяет консультацию врача
Имеются противопоказания. Проконсультируйтесь со специалистом
Судороги во время беременности: что нужно знать
У большинства людей, страдающих эпилепсией или судорогами во время беременности, беременность протекает нормально и родится здоровый ребенок. Тем не менее важно, чтобы люди предпринимали шаги для управления любыми потенциальными рисками судорог во время беременности.
Судороги могут возникать во время беременности из-за существовавшей ранее эпилепсии.
Первые припадки могут возникать из-за гормональных изменений, недосыпания, стресса или эклампсии.
В этой статье рассматриваются впервые возникшие припадки и эпилепсия во время беременности, лечение и способы управления потенциальными рисками.
Согласно статье 2020 года, первые приступы во время беременности случаются довольно редко.
Первый припадок во время беременности может указывать на эпилепсию или быть связан с другими факторами.
Другие возможные причины первых припадков во время беременности включают:
- осложнение эклампсии
- стресс
- лишение сна
- гормональные изменения
лепсы, но непонятно как обычно это происходит или если судороги повторяются при последующих беременностях.
Если у женщины случился припадок во время беременности, важно, чтобы кто-то позвонил по номеру 911 и немедленно обратился за медицинской помощью, даже если у человека уже были припадки.
В ожидании профессиональной медицинской помощи люди могут предпринять некоторые шаги, чтобы помочь человеку, у которого случился припадок.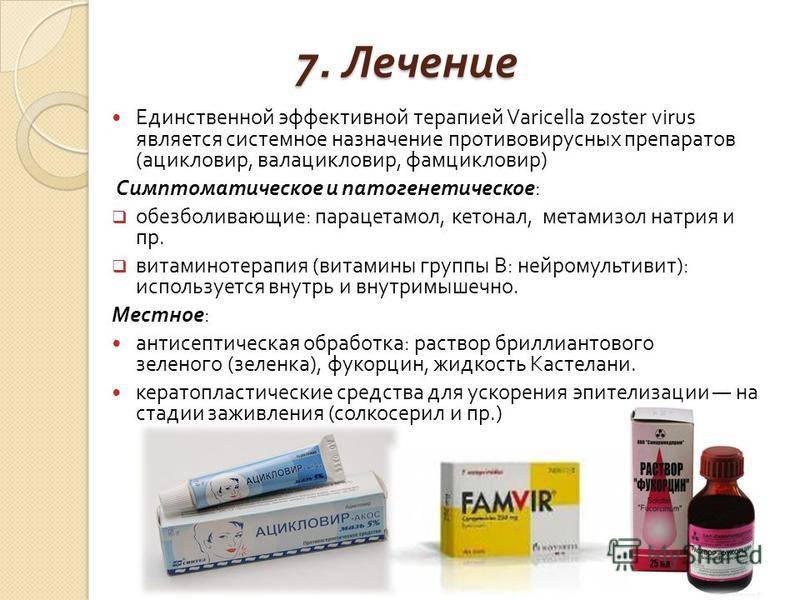
Это зависит от типа припадка, но обычно люди могут помочь:
- сохраняя спокойствие
- проверяя человека, чтобы узнать, есть ли у него какая-либо экстренная информация, например, медицинский браслет
- оставайтесь с ним до тех пор, пока припадок не прекратится и человек полностью не проснется и не придет в сознание
- доставьте человека в безопасное место, чтобы сесть
- просто сообщите о том, что произошло, как только человек сможет понять
Узнайте больше о первой помощи при приступе здесь.
Большинство судорожных припадков во время беременности возникает из-за существовавшей ранее эпилепсии. Беременность может повлиять на тяжесть приступов, а также на их частоту. Это может быть связано с:
- гормональные изменения
- изменения в противосудорожных препаратах
- изменения в том, как человек может придерживаться режима приема лекарств из-за утренней тошноты
- лишение сна
Некоторые люди обнаруживают, что судороги усиливаются во время беременности, в то время как другие обнаруживают, что судороги остаются прежними или улучшать.
Если человек с эпилепсией планирует забеременеть, важно, чтобы он поговорил с врачом, чтобы помочь спланировать беременность.
Большинство людей с эпилепсией имеют нормальную беременность и 90% вероятность родить здорового ребенка.
Существует несколько повышенный риск врожденных аномалий из-за противосудорожных препаратов, травм в результате судорог или генетических заболеваний.
Узнайте больше об эпилепсии и беременности здесь.
Врач может прописать некоторые противосудорожные препараты, безопасные для приема во время беременности.
Препараты ламотриджин и леветирацетам могут быть более безопасными для использования во время беременности, чем другие противосудорожные препараты.
Некоторые противосудорожные препараты могут не подходить во время беременности. Вальпроат натрия может увеличить вероятность врожденных аномалий или трудностей в развитии и обучении у ребенка.
Прием противосудорожного препарата топирамата на ранних сроках беременности может увеличить вероятность рождения ребенка с расщелиной губы или неба.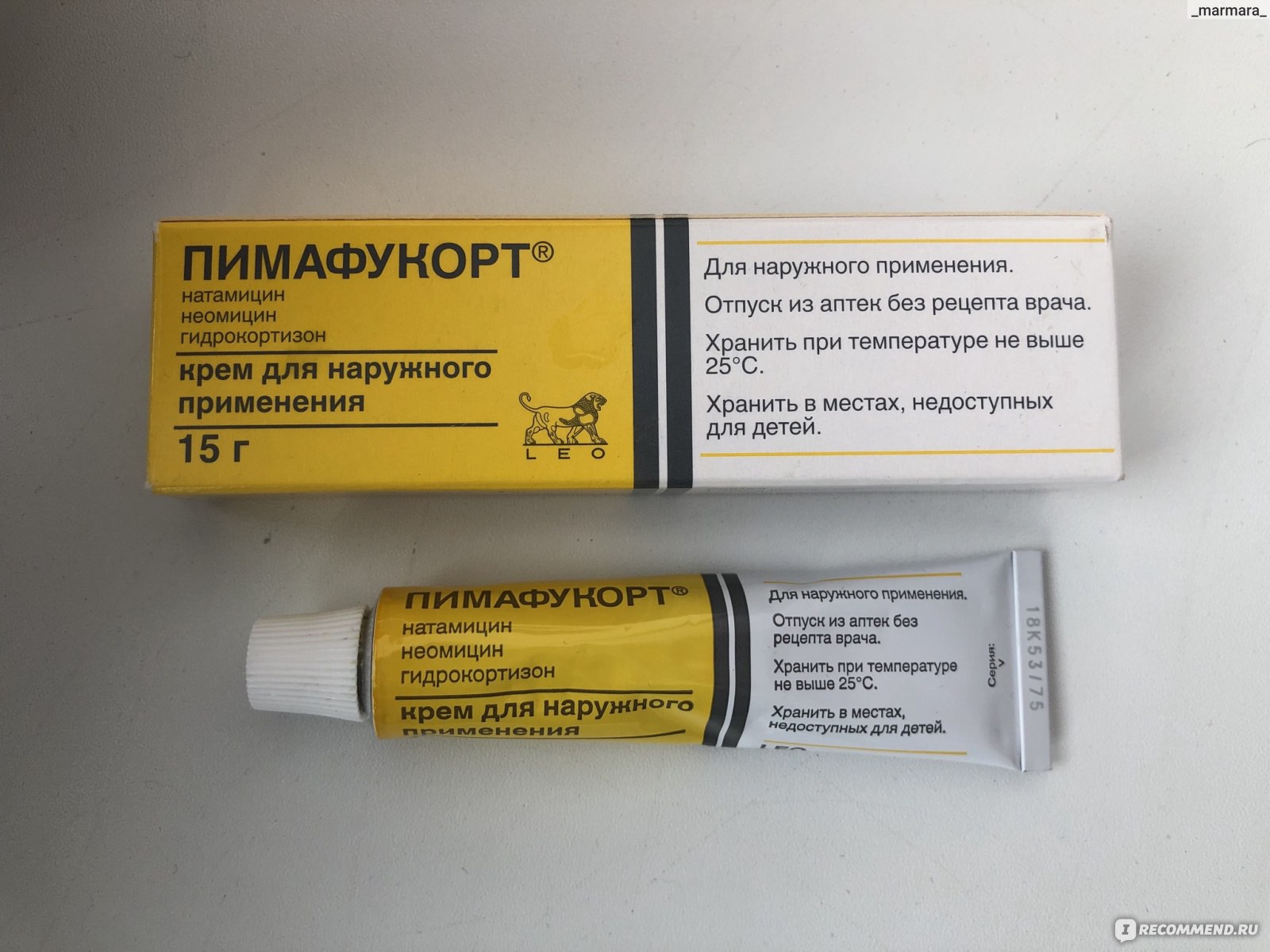
Риск может быть выше у людей, которые принимают топирамат в первую очередь для лечения эпилепсии, что может быть связано с более высокими дозами.
Ведение
Меры по лечению эпилепсии во время беременности включают:
- Обсуждение противоэпилептических препаратов (ПЭП) с врачом, который может предложить изменение типа или дозировки лекарств, а также мониторинг уровня ПЭП в крови
- прием любых противоэпилептических препаратов по назначению врача
- прием фолиевой кислоты до и во время беременности, что может помочь предотвратить врожденные проблемы
- посещение всех предродовых осмотров и любых посещений невролога и акушера
- сообщение врачу о любых изменениях в приступах
Во время беременности женщине может потребоваться более высокая доза противоэпилептических препаратов, чем обычно, для предотвращения судорог, особенно если она принимает ламотриджин.
Судороги во время беременности представляют значительный риск для матери и плода.
Беременная женщина с эпилепсией подвергается значительному повышенному риску неблагоприятных исходов, включая преэклампсию, преждевременные роды, мертворождение и кесарево сечение.
По данным Общества эпилепсии, нет никаких доказательств того, что следующие приступы причиняют какой-либо вред плоду: Однако в обзоре 2018 г. что судороги во время беременности представляют опасность для беременной и плода.
В нем говорится, что у беременных с эпилепсией повышен риск осложнений, таких как преждевременные роды, преэклампсия и мертворождение.
Кроме того, если какой-либо припадок вызывает травму, он может представлять опасность для беременной и плода.
Тонико-клонические судороги потенциально могут вызвать выкидыш или нанести вред беременной женщине. Человек с тонико-клоническими судорогами может снизить этот риск, правильно принимая лекарства и обсуждая лечение с врачом.
Кроме того, некоторые противосудорожные препараты могут представлять опасность для плода, поскольку они могут проникать через плаценту и влиять на развитие плода.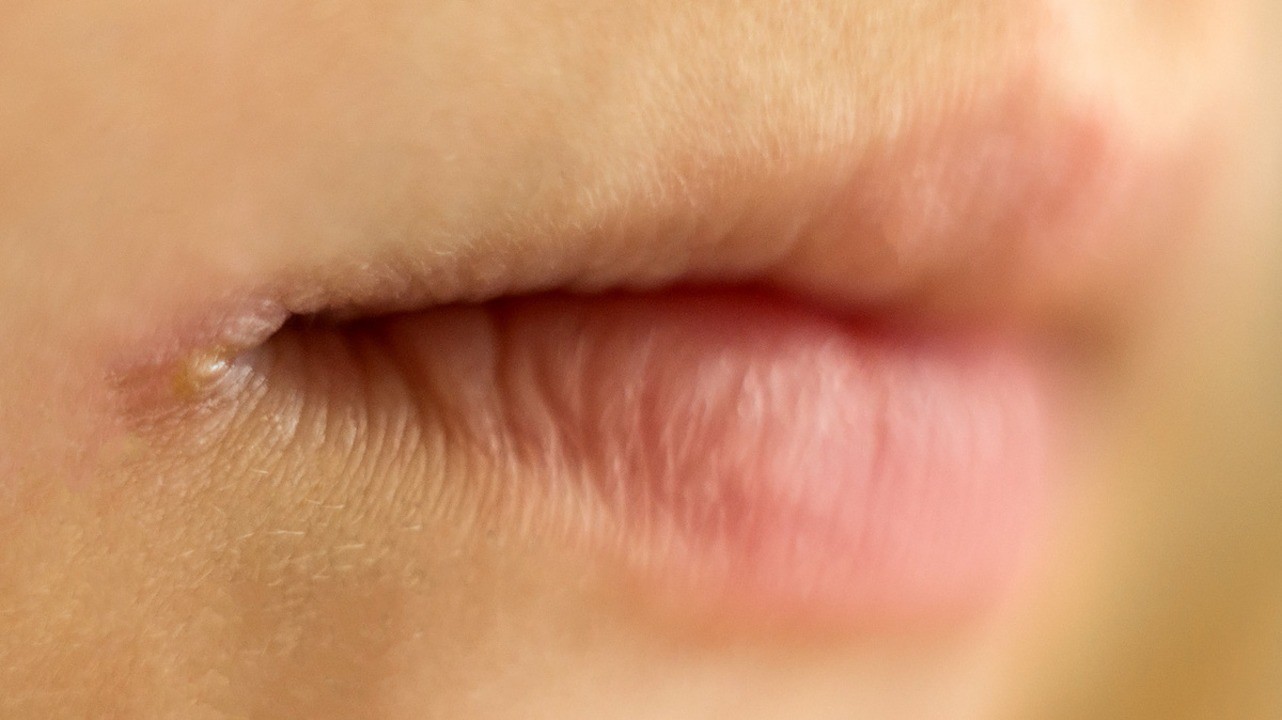
Принятие мер по минимизации или предотвращению судорог во время беременности может помочь снизить любой потенциальный риск для плода.
В этом разделе приведены ответы на некоторые распространенные вопросы о судорогах и беременности.
Может ли припадок вызвать выкидыш?
Согласно статье 2019 года, данные свидетельствуют о том, что судороги могут быть связаны с выкидышем. Общество эпилепсии также заявляет, что тонико-клонические припадки имеют потенциальный риск выкидыша.
Кроме того, судороги, в результате которых человек падает и травмируется, могут представлять опасность для плода.
Однако лечение, направленное на то, чтобы помочь людям максимально избежать приступов во время беременности, может помочь снизить риск выкидыша или причинения вреда плоду.
Исследования 2019 года показывают, что в большинстве случаев при лечении приступов у людей с эпилепсией могут не возникать приступы во время беременности или у них могут быть хорошо контролируемые приступы без изменения их частоты.
На что похожи судороги во время беременности?
Ощущение судорог во время беременности может зависеть от типа судорог.
Как правило, приступ может вызвать у людей:
- потливость
- тошноту
- изменение зрения
- потерю контроля над движениями
- потерю сознания или сознания
- чувство усталости или сна y потом
Люди с Эпилепсия может обнаружить, что частота приступов изменяется во время беременности или остается неизменной.
Во время беременности у человека могут возникнуть первые судорожные припадки из-за гормональных изменений, эклампсии или недосыпания. В некоторых случаях первый припадок во время беременности может быть первым признаком эпилепсии.
Важно, чтобы человек проконсультировался с врачом до и во время беременности, если у него случаются судороги. Противосудорожные препараты могут помочь людям контролировать судороги, что может привести к лучшим исходам беременности.
Хотя судороги во время беременности могут представлять определенный риск для беременной женщины и плода, у большинства людей с эпилепсией беременность протекает благополучно с высокой вероятностью рождения здорового ребенка.
Судороги во время беременности: что нужно знать
Большинство людей с эпилепсией или судорогами во время беременности имеют нормальную беременность и здорового ребенка. Тем не менее важно, чтобы люди предпринимали шаги для управления любыми потенциальными рисками судорог во время беременности.
Судороги могут возникать во время беременности из-за существовавшей ранее эпилепсии.
Первые припадки могут возникать из-за гормональных изменений, недосыпания, стресса или эклампсии.
В этой статье рассматриваются впервые возникшие припадки и эпилепсия во время беременности, лечение и способы управления потенциальными рисками.
Согласно статье 2020 года, первые приступы во время беременности случаются довольно редко.
Первый припадок во время беременности может указывать на эпилепсию или быть связан с другими факторами.
Другие возможные причины первых припадков во время беременности включают:
- осложнение эклампсии
- стресс
- лишение сна
- гормональные изменения
лепсы, но непонятно как обычно это происходит или если судороги повторяются при последующих беременностях.
Если у женщины случился припадок во время беременности, важно, чтобы кто-то позвонил по номеру 911 и немедленно обратился за медицинской помощью, даже если у человека уже были припадки.
В ожидании профессиональной медицинской помощи люди могут предпринять некоторые шаги, чтобы помочь человеку, у которого случился припадок.
Это зависит от типа припадка, но обычно люди могут помочь:
- сохраняя спокойствие
- проверяя человека, чтобы узнать, есть ли у него какая-либо экстренная информация, например, медицинский браслет
- оставайтесь с ним до тех пор, пока припадок не прекратится и человек полностью не проснется и не придет в сознание
- доставьте человека в безопасное место, чтобы сесть
- просто сообщите о том, что произошло, как только человек сможет понять
Узнайте больше о первой помощи при приступе здесь.
Большинство судорожных припадков во время беременности возникает из-за существовавшей ранее эпилепсии. Беременность может повлиять на тяжесть приступов, а также на их частоту. Это может быть связано с:
- гормональные изменения
- изменения в противосудорожных препаратах
- изменения в том, как человек может придерживаться режима приема лекарств из-за утренней тошноты
- лишение сна
Некоторые люди обнаруживают, что судороги усиливаются во время беременности, в то время как другие обнаруживают, что судороги остаются прежними или улучшать.
Если человек с эпилепсией планирует забеременеть, важно, чтобы он поговорил с врачом, чтобы помочь спланировать беременность.
Большинство людей с эпилепсией имеют нормальную беременность и 90% вероятность родить здорового ребенка.
Существует несколько повышенный риск врожденных аномалий из-за противосудорожных препаратов, травм в результате судорог или генетических заболеваний.
Узнайте больше об эпилепсии и беременности здесь.
Врач может прописать некоторые противосудорожные препараты, безопасные для приема во время беременности.
Препараты ламотриджин и леветирацетам могут быть более безопасными для использования во время беременности, чем другие противосудорожные препараты.
Некоторые противосудорожные препараты могут не подходить во время беременности. Вальпроат натрия может увеличить вероятность врожденных аномалий или трудностей в развитии и обучении у ребенка.
Прием противосудорожного препарата топирамата на ранних сроках беременности может увеличить вероятность рождения ребенка с расщелиной губы или неба.
Риск может быть выше у людей, которые принимают топирамат в первую очередь для лечения эпилепсии, что может быть связано с более высокими дозами.
Ведение
Меры по лечению эпилепсии во время беременности включают:
- Обсуждение противоэпилептических препаратов (ПЭП) с врачом, который может предложить изменение типа или дозировки лекарств, а также мониторинг уровня ПЭП в крови
- прием любых противоэпилептических препаратов по назначению врача
- прием фолиевой кислоты до и во время беременности, что может помочь предотвратить врожденные проблемы
- посещение всех предродовых осмотров и любых посещений невролога и акушера
- сообщение врачу о любых изменениях в приступах
Во время беременности женщине может потребоваться более высокая доза противоэпилептических препаратов, чем обычно, для предотвращения судорог, особенно если она принимает ламотриджин.
Судороги во время беременности представляют значительный риск для матери и плода.
Беременная женщина с эпилепсией подвергается значительному повышенному риску неблагоприятных исходов, включая преэклампсию, преждевременные роды, мертворождение и кесарево сечение.
По данным Общества эпилепсии, нет никаких доказательств того, что следующие приступы причиняют какой-либо вред плоду: Однако в обзоре 2018 г. что судороги во время беременности представляют опасность для беременной и плода.
В нем говорится, что у беременных с эпилепсией повышен риск осложнений, таких как преждевременные роды, преэклампсия и мертворождение.
Кроме того, если какой-либо припадок вызывает травму, он может представлять опасность для беременной и плода.
Тонико-клонические судороги потенциально могут вызвать выкидыш или нанести вред беременной женщине. Человек с тонико-клоническими судорогами может снизить этот риск, правильно принимая лекарства и обсуждая лечение с врачом.
Кроме того, некоторые противосудорожные препараты могут представлять опасность для плода, поскольку они могут проникать через плаценту и влиять на развитие плода.
Принятие мер по минимизации или предотвращению судорог во время беременности может помочь снизить любой потенциальный риск для плода.
В этом разделе приведены ответы на некоторые распространенные вопросы о судорогах и беременности.
Может ли припадок вызвать выкидыш?
Согласно статье 2019 года, данные свидетельствуют о том, что судороги могут быть связаны с выкидышем. Общество эпилепсии также заявляет, что тонико-клонические припадки имеют потенциальный риск выкидыша.
Кроме того, судороги, в результате которых человек падает и травмируется, могут представлять опасность для плода.
Однако лечение, направленное на то, чтобы помочь людям максимально избежать приступов во время беременности, может помочь снизить риск выкидыша или причинения вреда плоду.
Исследования 2019 года показывают, что в большинстве случаев при лечении приступов у людей с эпилепсией могут не возникать приступы во время беременности или у них могут быть хорошо контролируемые приступы без изменения их частоты.
На что похожи судороги во время беременности?
Ощущение судорог во время беременности может зависеть от типа судорог.
Как правило, приступ может вызвать у людей:
- потливость
- тошноту
- изменение зрения
- потерю контроля над движениями
- потерю сознания или сознания
- чувство усталости или сна y потом
Люди с Эпилепсия может обнаружить, что частота приступов изменяется во время беременности или остается неизменной.
Во время беременности у человека могут возникнуть первые судорожные припадки из-за гормональных изменений, эклампсии или недосыпания. В некоторых случаях первый припадок во время беременности может быть первым признаком эпилепсии.
Важно, чтобы человек проконсультировался с врачом до и во время беременности, если у него случаются судороги. Противосудорожные препараты могут помочь людям контролировать судороги, что может привести к лучшим исходам беременности.