Сколько по времени можно носить бандаж при беременности в день: Как правильно одевать и носить бандаж для беременных до родов
Сколько носить шейный бандаж? | Med-magazin.ua
В шее проходят артерии, питающие головной мозг, то есть отвечающие за его кровоснабжение. Этим объясняется то, что при любых нарушениях в шейном отделе могут возникнуть головные боли, головокружения, повышение давления, обмороки и другие неприятности. Избежать этого поможет специальный воротник Шанца. Но, чтобы применение было эффективным, нужно знать, как правильно носить шейный бандаж.
В этой статье вы узнаете:
1. Конструкция и задачи шейных бандажей (#yak1)
2. Когда необходим воротник Шанца (#yak2)
3. Типы шейных бандажей (#yak3)
4. Правила применения (#yak4)
Конструкция и задачи шейных бандажей
Воротник Шанца представляет собой изделие, охватывающее шею и застегивающееся сзади с помощью липучек. Он может иметь разную степень жесткости. Бандаж фиксирует все шейные позвонки в физиологически нормальном положении. Он непозволяет человеку поворачивать голову и сгибать шею. Воротник обеспечивает правильное распределение нагрузки, создаваемой черепом, на плечевые суставы и мышцы, максимально разгружает позвоночник в данном сегменте. Благодаря стабилизации шейного отдела и поддержке мышечно-связочного аппарата, снижается болевой синдром. Как носить воротник Шанца в случае если проблема связана с тем, что деформированные и изменившие положение позвонки сдавливают артерии и нервные окончания? Иногда их рекомендуется применять круглосуточно. Это необходимо, чтобы зафиксировать позвонки на своих местах, увеличить расстояние между ними, освободить зажатые сосуды и нервные корешки, нормализовать кровообращение.
Он непозволяет человеку поворачивать голову и сгибать шею. Воротник обеспечивает правильное распределение нагрузки, создаваемой черепом, на плечевые суставы и мышцы, максимально разгружает позвоночник в данном сегменте. Благодаря стабилизации шейного отдела и поддержке мышечно-связочного аппарата, снижается болевой синдром. Как носить воротник Шанца в случае если проблема связана с тем, что деформированные и изменившие положение позвонки сдавливают артерии и нервные окончания? Иногда их рекомендуется применять круглосуточно. Это необходимо, чтобы зафиксировать позвонки на своих местах, увеличить расстояние между ними, освободить зажатые сосуды и нервные корешки, нормализовать кровообращение.
Когда необходим воротник Шанца
От здоровья шейного отдела зависит самочувствие человека и общее состояние организма. Этот сегмент уязвим для травм и подвержен различным заболеваниям. Для их профилактики и ускорения реабилитации применяется бандаж. Сколько носить воротник Шанца зависит от назначения. В частности, показаниями являются:
В частности, показаниями являются:
- Кривошея у новорожденных;
- Заболевания: спондилез, остеохондроз, миозит, спондилоартроз, межпозвонковая грыжа и другие;
- Травмы шейного отдела;
- Нарушения функций мышечно-связочного аппарата;
- Послеоперационный период;
- Различные неврологические нарушения, вызывающие устойчивое головокружение, головные боли.
Сколько нужно носить воротник Шанца, если он используется для предупреждения травм и рецидивов заболеваний? В этом случае его надевают на короткое время, когда предполагается напряжение шейного отдела или предстоит сидячая работа.
Типы шейных бандажей
Воротники Шанца различаются жесткостью материала, а соответственно, и степенью фиксации. Именно от этого параметра во многом зависит, как носить шейный бандаж. Предлагаются следующие типы:
- Мягкие – обеспечивают легкую фиксацию.
 Они применяются при миопатиях, неврологических болях, незначительных повреждениях связок, мышц;
Они применяются при миопатиях, неврологических болях, незначительных повреждениях связок, мышц; - Полужесткие – изделия средней степени фиксации могут иметь пластиковую вставку. Их носят в период обострения хронических заболеваний и при умеренной тяжести травм шейного отдела позвоночника;
- Жесткие (Филадельфия) – выполнены из вспененного полиуретана, могут иметь отверстие для трахеотомии. Они используются после операции, при нестабильности в шейном позвоночном отделе, при серьезных повреждениях и неосложненных переломах.
Нужную степень жесткости бандажа должен определять врач, самостоятельно можно выбрать лишь воротник легкой фиксации для профилактики.
Правила применения
Важно не только выбрать изделие нужной степени жесткости, а и знать, как и сколько можно носить воротник Шанца. Это строго индивидуально и зависит от сложности диагноза. Понятно, что человеку с переломом позвоночника важно, чтобы шея была все время иммобилизована – как в гипсе. В таком случае бандаж требуется круглосуточно. Если болевой синдром не явно выражен, повреждение незначительное, то можно ограничиться ношением по 20-30 мин в день, в период, когда возможна нагрузка на шею или мышечное напряжение. При заболеваниях позвоночника в шейном отделе его рекомендуют носить 2 раза в день по часу, но это также зависит от выраженности симптоматики. Длительное применение не рекомендуется, поскольку мышцы привыкают к постоянной помощи извне, начинают «лениться» и постепенно атрофируются.
В таком случае бандаж требуется круглосуточно. Если болевой синдром не явно выражен, повреждение незначительное, то можно ограничиться ношением по 20-30 мин в день, в период, когда возможна нагрузка на шею или мышечное напряжение. При заболеваниях позвоночника в шейном отделе его рекомендуют носить 2 раза в день по часу, но это также зависит от выраженности симптоматики. Длительное применение не рекомендуется, поскольку мышцы привыкают к постоянной помощи извне, начинают «лениться» и постепенно атрофируются.
Сколько часов в день можно носить воротник Шанца?
Максимальное время ношение не должно превышать 4 часов в день, за исключением случаев, когда назначено постоянное применение. При этом общее количество часов ношения в сутки зависит от степени повреждения шейного отдела и выраженности болей.
Можно ли лежать в шейном бандаже?
Поскольку иногда врач назначает многочасовое, а иногда и круглосуточное ношение, то лежать в бандаже можно.
Как носить воротник Шанца при Кривошее?
При кривошее воротник может использоваться по 10-20 минут в день 1-2 месяца, а иногда круглосуточно в течение полугода. Это зависит от характера патологии и степени ее тяжести. Схему ношения определяет врач. Рекомендуется надевать его после массажа или лечебной физкультуры, так действие воротника усиливается.
Как правильно носить воротник Шанца взрослому?
Режим ношения назначает врач в зависимости от серьезности ситуации и выраженности болей. Общие рекомендации такие:
— При ушибах шейных позвонков и надрыве связок носят в течение дня, иногда может потребоваться круглосуточное использование. Длительность лечения 2-4 недели, время ношения постепенно уменьшается и добавляются специальные упражнения;
— При хронических болях воротник носится при сидячей работе и других неудобных положениях головы. Время — не более 3-х часов в день, при обострении оно может быть увеличено до 6-8 часов.
— После сеансов массажей носят первые 2-3 часа.
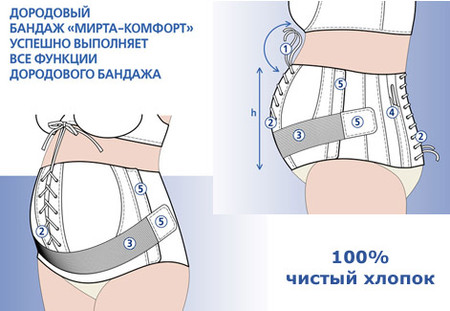
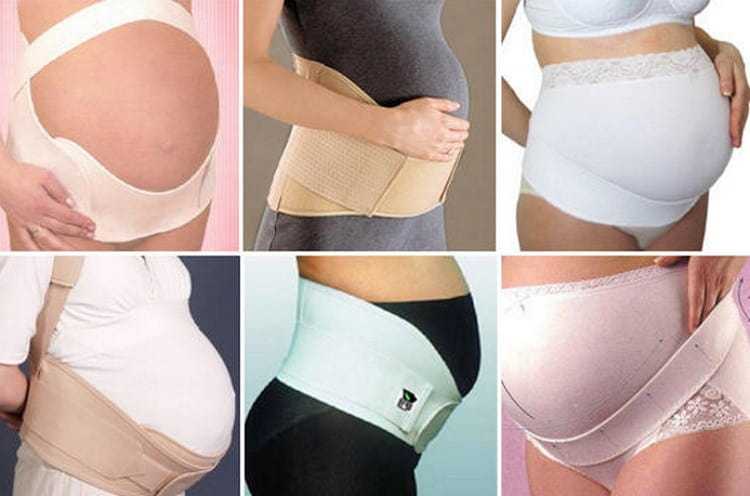
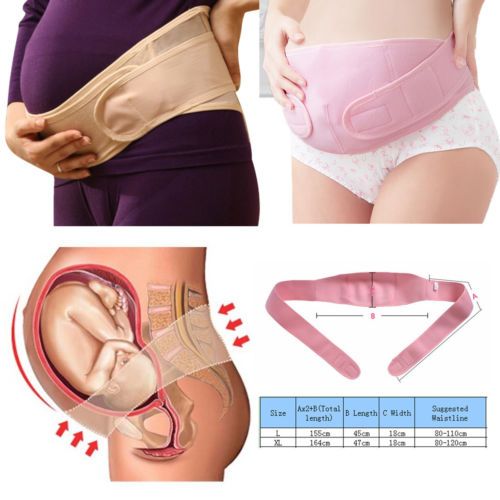
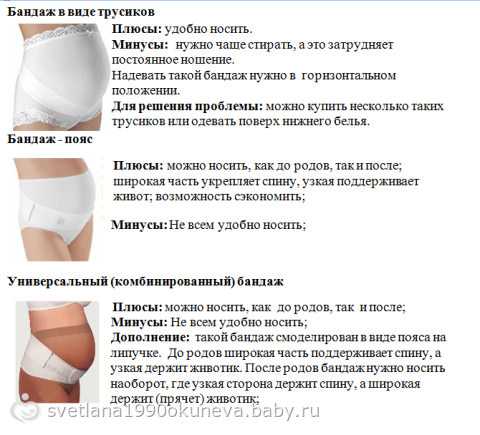
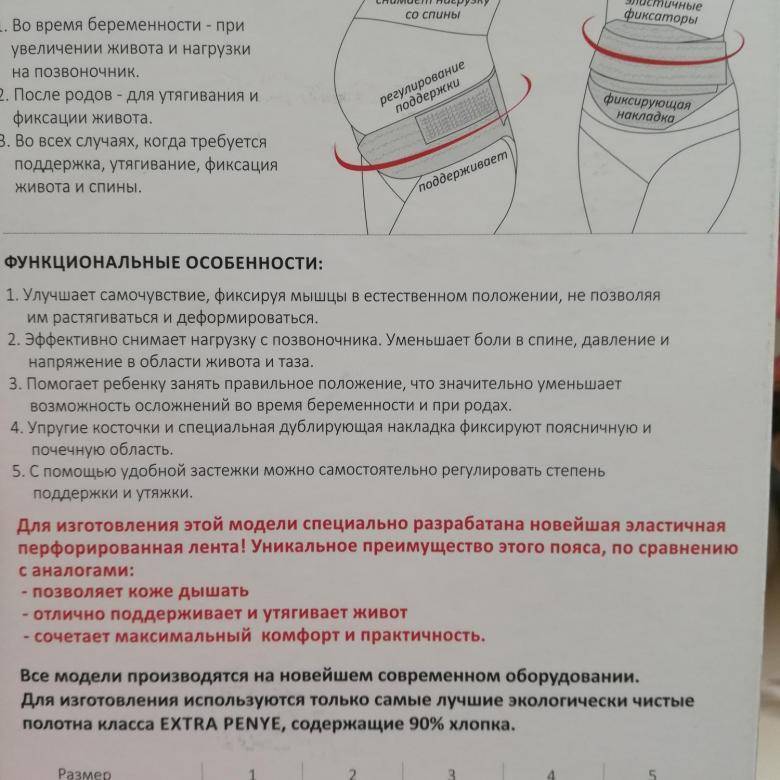
Как правильно надевать и носить бандаж во время беременности?
Бандаж для беременных предоставляет возможность избавиться от многих неприятностей, вызванных изменениями в организме будущей матери. Он уменьшает интенсивность болевых ощущений, облегчает дыхание и улучшает наполнение легких кислородом, а также восстанавливает нормальную осанку. Бандажи могут назначаться врачом при возникновении некоторых проблем:
- чрезмерном тонусе матки;
- остеохондрозе и других заболевания позвоночника;
- избыточном объеме околоплодных вод.
Какими бывают бандажи?
Широкое распространение получила медицинская повязка в виде плотных трусиков, снабженных эластичной поддерживающей накладкой спереди. Она создает минимальное давление на живот, однако, требует частой стирки для обеспечения необходимого уровня гигиены.
Если вас интересует, какой бандаж лучше по удобству надевания, стоит отдать предпочтение эластичному поясу с регулировкой длины. Он может надеваться в положении стоя, а также быстро расстегивается, что особенно актуально, если беременная женщина нередко ощущает позывы к мочеиспусканию.
Он может надеваться в положении стоя, а также быстро расстегивается, что особенно актуально, если беременная женщина нередко ощущает позывы к мочеиспусканию.
Существуют и отдельные виды бандажей, отличающиеся временем ношения – до родов и после них. Оптимальным вариантом в плане удобства и минимальных затрат является комбинированная модель. Она представляет собой широкий прорезиненный пояс с удобным механизмом регулировки длины.
Как выбирать бандаж?
При выборе медицинской поддерживающей повязки стоит отдать предпочтение модели, не содержащей в своем составе распространенных аллергенов:
- синтетических волокон;
- латекса;
- хлора.
Также необходимо выбирать модель, идеально подходящую по размерам. Следует помнить, что бандаж должен максимально мягко и нежно удерживать живот, но не сдавливать его – это чревато гипоксией плода с необратимыми последствиями. Перед покупкой желательно проконсультироваться у гинеколога, который расскажет, какие модели поддерживающих повязок допустимы для вас и в чем заключаются их главные преимущества.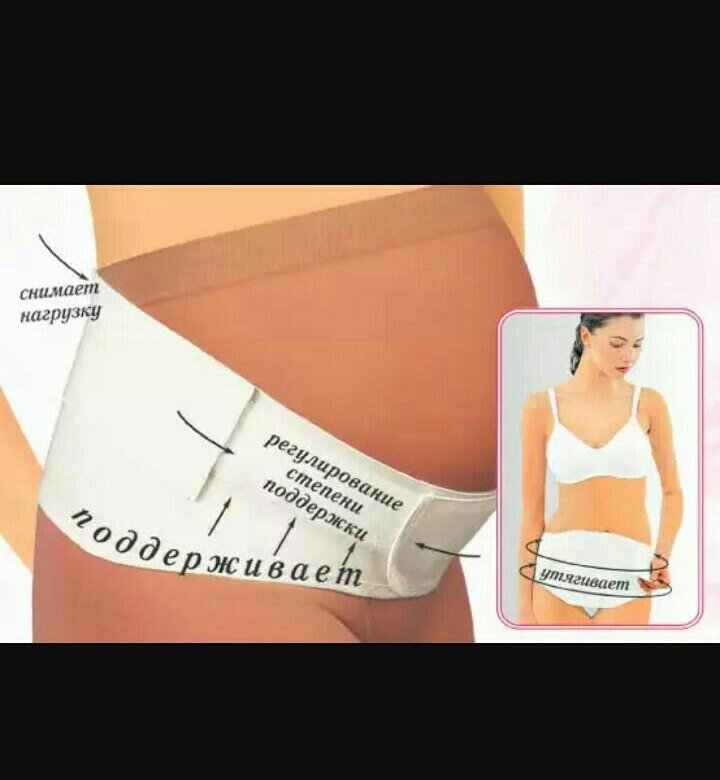
Есть ли противопоказания к ношению бандажа?
Специалисты утверждают, что при соблюдении всех рекомендаций никакого вреда организму ребенка и матери бандаж не наносит. Общие противопоказания к его использованию полностью отсутствуют. Единственное исключение – индивидуальная чувствительность к компонентам, используемым в производстве повязок. Также не всегда удается купить идеально подходящую готовую модель – иногда приходится изготавливать нужные изделия на заказ.
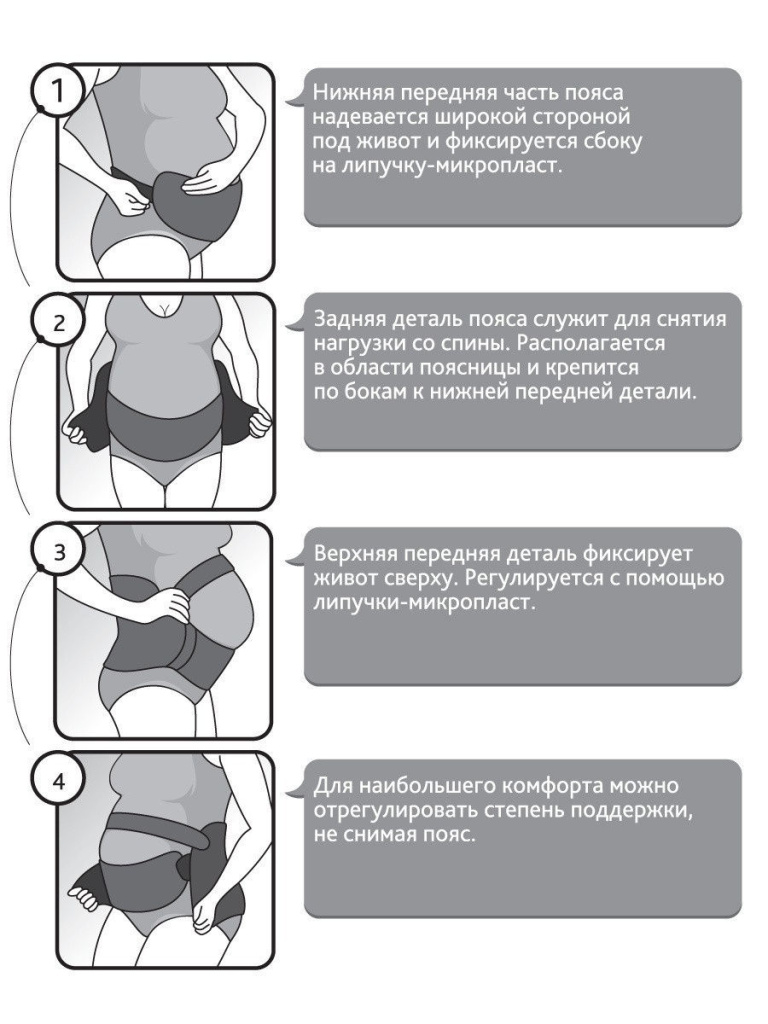
Как надевают бандаж для беременных?
Если вы не знаете, как надевать поддерживающую повязку, обязательно задайте вопрос гинекологу, который поможет справиться с этой трудностью в первый раз. Врач покажет, как должен застегиваться бандаж и в каком положении ему находиться не следует. В Москве также существуют специализированные подготовительные курсы для молодых мам, где вас научат использовать бандаж.
Любой вид бандажа желательно надевать лежа, что предоставляет возможность существенно уменьшить нагрузку на живот. Следует удобно разместиться на спине, положив под таз валик либо небольшую подушку. Он плотно натягивается и застегивается в нужном положении. После этого обязательно нужно проверить, не ощущается ли давление – если вы почувствовали дискомфорт, поддерживающую повязку лучше снять, чтобы сделать вторую попытку.
Следует удобно разместиться на спине, положив под таз валик либо небольшую подушку. Он плотно натягивается и застегивается в нужном положении. После этого обязательно нужно проверить, не ощущается ли давление – если вы почувствовали дискомфорт, поддерживающую повязку лучше снять, чтобы сделать вторую попытку.
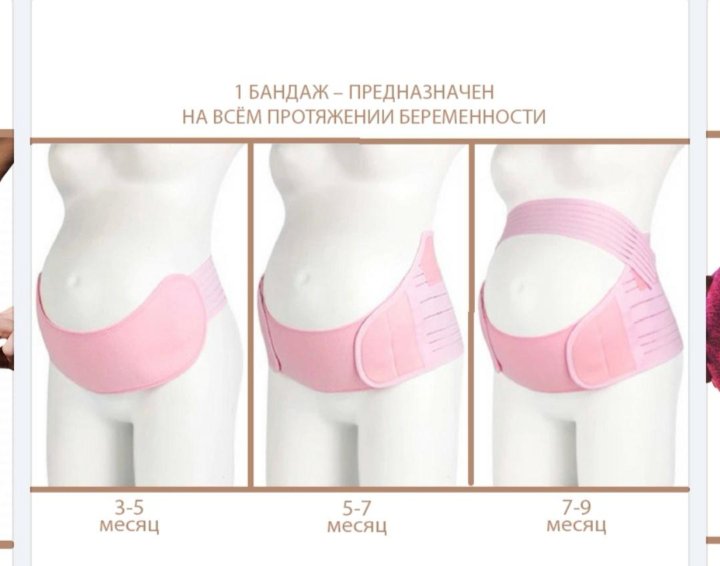
Как носят бандаж?
Бандаж обычно надевают на 4 либо 5 месяце беременности. Каких-либо общих рекомендаций, как правильно носить бандаж, не существует. Следует всегда опираться на свои ощущения – поддерживающая повязка не должна вызывать чувство дискомфорта или сдавленности, а также затруднять дыхание. Обязательно нужно снимать бандаж при:
- резком движении ребенка, его беспокойстве;
- учащенном дыхании и сердцебиении;
- появлении боли и ощущения сильного давления.
Если беременная женщина ощущает позывы к мочеиспусканию, ей следует приподнять живот и зафиксировать его, используя бандаж. В таком положении существенно уменьшается давление на мочевой пузырь.
Сколько времени можно носить бандаж беременным?
Большинство квалифицированных врачей сходится во мнении, что бандаж, который надевают утром и снимают вечером, не наносит никакого ущерба ребенку. Однако, существуют ситуации, при которых могут существовать индивидуальные рекомендации по использованию поддерживающих повязок – поэтому перед их покупкой стоит получить консультацию профессионального гинеколога.
В мировой медицинской практике существует рекомендация, согласно которой каждые 2,5–3 часа ношения бандажа нужно снимать его на 30 минут, чтобы восстановить нормальное кровообращение всех внутренних органов и тела ребенка. Сколько носить бандаж в день, каждая женщина решает сама, это зависит от режима ее активности.
Врачи не рекомендуют сидеть в бандаже – при таком положении тела повязка будет только ухудшать кровообращение, не выполняя никакой полезной функции.
Консультант интернет-магазина netran.ru
Володьков Алексей Викторович
Варикозное расширение вен и сосудистые звездочки
Вены несут деоксигенированную кровь обратно к сердцу. В наших ногах кровь собирается в поверхностных венах, чуть ниже поверхности кожи, и доставляется в более глубокие вены, которые проходят в наших икроножных мышцах. Мышечная деятельность наших икр помогает перекачивать кровь против силы тяжести по направлению к сердцу. Односторонние клапаны внутри вен предотвращают обратное движение крови.
В наших ногах кровь собирается в поверхностных венах, чуть ниже поверхности кожи, и доставляется в более глубокие вены, которые проходят в наших икроножных мышцах. Мышечная деятельность наших икр помогает перекачивать кровь против силы тяжести по направлению к сердцу. Односторонние клапаны внутри вен предотвращают обратное движение крови.
Если эти клапаны не закрываются должным образом, кровь скапливается в поверхностных венах. Со временем пораженные вены набухают от крови (становятся «варикозными»). Варикозные вены выглядят бугристыми, извитыми и темно-синими.
Сосудистые звездочки похожи на варикозные вены, но меньшего размера и расположены ближе к поверхности кожи. Часто они красные или синие и могут выглядеть как ветки деревьев или паутина. В основном они находятся на ногах или лице человека. Они могут охватывать небольшую или большую площадь.
Эти проблемные вены можно лечить двумя основными способами. Хирургия обычно используется только на более крупных варикозно расширенных венах, в то время как склеротерапия может помочь с более мелкими венами.
Лечение варикозного расширения вен и сосудистых звездочек проводится не только в косметических целях. Варикозное расширение вен может вызвать множество проблем со здоровьем, таких как образование тромбов, венозная экзема, повреждение и изъязвление кожи и, в редких случаях, рак кожи.
Причины варикозного расширения вен и сосудистых звездочек
Нам неизвестны причины варикозного расширения вен и сосудистых звездочек. Однако во многих случаях они передаются семьями. Кажется, что женщины сталкиваются с этой проблемой чаще, чем мужчины. Изменения уровня эстрогенов в крови женщины могут иметь значение в развитии варикозного расширения вен. Такие гормональные изменения происходят в период полового созревания, беременности, грудного вскармливания и менопаузы.
Факторы, которые могут увеличить риск развития варикозного расширения вен, включают:
- стояние или сидение в течение длительного времени
- неподвижность в течение длительного времени, например, прикованность к постели
- отсутствие физических упражнений
- ожирение.

Симптомы варикозного расширения вен
Проблемы могут возникнуть, если неисправные клапаны расположены в венах, проходящих через икроножные мышцы (глубокие вены). Сопутствующие проблемы могут включать:
- боли в ногах
- кожные высыпания, такие как экзема
- коричневатые «пятна» на поверхности кожи, вызванные прорезыванием капилляров
- кожные язвы
- образование тромбов в венах (тромбофлебит).
Профилактика варикозного расширения вен и сосудистых звездочек
Некоторые рекомендации, которые могут помочь предотвратить варикозное расширение вен и сосудистые звездочки, включают:
- Носите поддерживающие чулки.
- Поддерживайте хороший контроль веса.
- Регулярно занимайтесь физическими упражнениями.
- Избегайте ношения высоких каблуков, так как они влияют на нормальное функционирование крупных вен.
Лечение варикозного расширения вен и сосудистых звездочек
В некоторых случаях варикозное расширение вен и сосудистые звездочки можно лечить склеротерапией, которая представляет собой инъекцию раздражающих химикатов (склерозатов) в пораженную вену. Раздражитель вызывает спазм вены и ее спадение. Со временем стенки спавшейся вены срастаются, и закупоренная вена больше не может нести кровь.
Раздражитель вызывает спазм вены и ее спадение. Со временем стенки спавшейся вены срастаются, и закупоренная вена больше не может нести кровь.
Вены на ногах медленно очищаются после склеротерапии, и это может занять от двух до шести месяцев, в зависимости от их размера. Компрессионный трикотаж, надетый на ногу, помогает ускорить этот процесс. Небольшие вены нуждаются в сжатии в течение примерно трех-шести дней, в то время как более крупные вены требуют около шести недель.
Процедура склеротерапии
Сама процедура склеротерапии занимает не менее полутора часов. После этого вам нужно выделить дополнительное время на прогулку. Процесс включает:
- Хирург отмечает место инъекции на ваших ногах, пока вы стоите.
- Хирург делает вам инъекции, пока вы лежите.
- Вы надеваете компрессионные повязки и чулки сразу после инъекций. Повязки должны быть тугими.
- Затем вы должны пройти около получаса.

Тонкая игла, используемая для инъекций, не вызывает сильной боли, только легкое ощущение покалывания. Некоторые люди могут испытывать чувство жжения после инъекции. Это исчезает через несколько секунд.
В каждую вену может потребоваться несколько инъекций с интервалом в несколько недель. За один сеанс лечения можно инъецировать множество различных вен. Аллергические реакции на склерозанты очень редки.
Если проблемная вена не видна глазу, хирург использует ультразвуковой аппарат для облегчения направления иглы (эхосклеротерапия). Это позволяет хирургу четко видеть как нормальные, так и аномальные вены под кожей. Склеротерапия под ультразвуковым контролем лучше всего подходит людям с:
- варикозное расширение вен
- сосудистые звездочки, которые не реагируют на стандартные инъекции
- язвы на ногах
- другие осложнения варикозного расширения вен, такие как пигментация и экзема.
После склеротерапии варикозного расширения вен или сосудистых звездочек
Для улучшения кровообращения в глубоких венах после лечения необходимо ходить. Вы должны носить компрессионный трикотаж, чтобы снизить риск синяков и отеков, а также других осложнений, таких как воспаление и образование тромбов. Между процедурами и после лечения рекомендуются регулярные физические упражнения, контроль веса и использование поддерживающих чулок (если это целесообразно).
Вы должны носить компрессионный трикотаж, чтобы снизить риск синяков и отеков, а также других осложнений, таких как воспаление и образование тромбов. Между процедурами и после лечения рекомендуются регулярные физические упражнения, контроль веса и использование поддерживающих чулок (если это целесообразно).
Побочные эффекты склеротерапии варикозного расширения вен или сосудистых звездочек
Некоторые из возможных побочных эффектов и осложнений склеротерапии включают:
- кровоподтеки – обычно в месте инъекции. Это исчезнет через несколько недель.
- Коричневые линии или пятна – они могут появиться на коже в месте инъекции кровеносных сосудов. Это может произойти, когда кровь из обработанной вены попадает на кожу. В большинстве случаев это обесцвечивание со временем исчезнет. У небольшого числа людей (менее пяти процентов) коричневые линии могут сохраняться до года или дольше. Во время склеротерапии лучше не принимать железосодержащие добавки, так как коричневые линии вызваны содержанием железа в красных кровяных тельцах.
 Лазерная терапия может лечить стойкие линии или пятна, хотя это лечение не может гарантировать эффективность
Лазерная терапия может лечить стойкие линии или пятна, хотя это лечение не может гарантировать эффективность - припухлости – могут возникать в более крупных венах с инъекциями. Они называются «захваченной кровью» и не опасны. Их либо удалят через несколько недель после инъекции, либо они исчезнут сами по себе. Для предотвращения отека после лечения лучше всего носить компрессионные чулки
- матирование – после склеротерапии может образоваться сеть тонких кровеносных сосудов. Это может быть связано с рядом причин, включая отсутствие компрессии, неадекватную компрессию, гормональные добавки, добавки витамина Е, использование кремов против синяков или кремов, содержащих витамин Е, и неадекватное лечение основных вен. Матирование может пройти самопроизвольно, но это может занять год или больше. Его также можно лечить с помощью специальных инъекционных методик
- язвы (большие язвы) – они могут образовываться в месте инъекции. Они могут возникнуть сразу после инъекции или через несколько дней.
 Они возникают редко, но могут быть болезненными и после заживления обычно оставляют шрамы
Они возникают редко, но могут быть болезненными и после заживления обычно оставляют шрамы - воспаление (флебит) и тромбы – могут поражать обработанные крупные вены
- аллергия на раствор раздражителя
- раздражение вен, отличных от предполагаемого варикозного расширения вен
- случайное введение раздражающего раствора в артерию, вызывающее повреждение ткани.
Воспаление (флебит) и тромбы могут возникнуть после склеротерапии, если:
- компрессия не применялась
- компрессия была недостаточной
- вы принимаете противозачаточные таблетки или заместительную гормональную терапию
- основная тенденция к свертыванию крови
- лечение было проведено сразу после дальней поездки или серьезной операции
- основной источник утечки в вену не лечился должным образом
- воспаление распространяется на глубокие вены, вызывая тромбоз глубоких вен (ТГВ). ТГВ является редким, но серьезным осложнением склеротерапии.
 Он может распространяться на легкие, вызывая легочную эмболию (сгустки в легких) и даже смерть.
Он может распространяться на легкие, вызывая легочную эмболию (сгустки в легких) и даже смерть. - Женщинам рекомендуется прекратить прием всех гормональных добавок перед склеротерапией (проконсультируйтесь с врачом).
Хирургия варикозного расширения вен
Варикозное расширение крупных поверхностных вен (длинных или коротких подкожных вен) обычно лечат хирургическим путем. Как правило, хирург делает несколько небольших разрезов (разрезов), чтобы добраться до вены, а не один большой разрез. В зависимости от расположения варикозно расширенных вен эти разрезы могут быть, например, в паху или за коленом.
К хирургическим методам относятся:
- лигирование и удаление — хирург разрезает и перевязывает вену (это называется лигированием). Удаление вены включает в себя введение тонкого инструмента в вену через небольшой разрез. Затем вена вытягивается через второй разрез
- флебэктомия – хирург делает небольшие разрезы, затем специальным крючком удаляет вены.

Медицинские вопросы перед операцией по поводу варикозного расширения вен
Врачи используют ряд тестов, чтобы решить, какой тип операции лучше всего подходит для вас. Эти тесты включают физикальное обследование и ультразвуковое сканирование. Вам необходимо обсудить ряд вопросов со своим врачом или хирургом, в том числе:
- ваша история болезни, так как некоторые ранее существовавшие состояния могут повлиять на решение об операции и анестезии
- любые лекарства, которые вы принимаете на регулярной основе, включая препараты, отпускаемые без рецепта любые лекарства
- независимо от того, беременны вы или нет. Операция по поводу варикозного расширения вен, как правило, не рекомендуется женщинам во время беременности.
Сразу после операции по поводу варикозного расширения вен
После операции по поводу варикозного расширения вен вы можете ожидать:
- тугую повязку на ногах для уменьшения кровоподтеков
- обезболивающие препараты
- поощрение прогулок
- пребывание в больнице в течение одного или двух дней.

Побочные эффекты операции по поводу варикозного расширения вен
Некоторые из распространенных побочных эффектов операции по поводу варикозного расширения вен включают:
- отек, который может исчезнуть через несколько недель. Это, скорее всего, на стопах и лодыжках
- рубцы, хотя рубцы, как правило, менее заметны, чем варикозное расширение вен. Рубцы исчезают со временем
- коричневое окрашивание кожи, хотя оно имеет тенденцию к исчезновению со временем
- боль, отек и кровоподтеки на коже и икроножных мышцах
- повреждения нервов, вызывающие участки онемения или «мурашки по коже» . Эти пятна могут восстановиться со временем (в некоторых случаях до двух лет) или они могут быть постоянными.
Осложнения хирургического лечения варикозной болезни
Операция по поводу варикозного расширения вен считается безопасной, но любая операция сопряжена с определенным риском.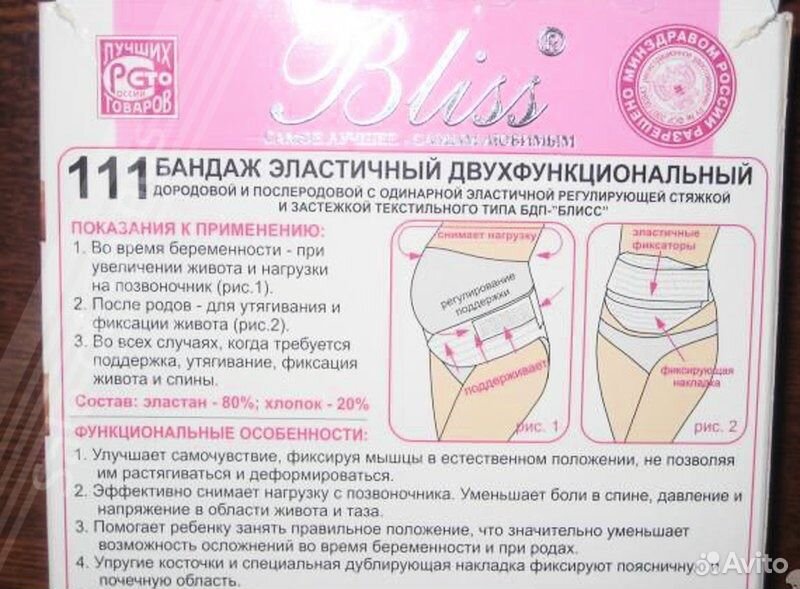 Возможные осложнения могут включать:
Возможные осложнения могут включать:
- инфекцию, особенно если у вас были кожные язвы
- образование тромбов в глубоких венах
- кровотечение или синяк.
Самопомощь в домашних условиях после операции по поводу варикозного расширения вен
Следуйте указаниям своего врача, но общие рекомендации по самообслуживанию включают:
- Разрешить одну (или, возможно, две) недели после операции не работать. В это время необходимо избегать любых тяжелых физических нагрузок.
- Не снимайте повязки самостоятельно. Оставьте бинты, чтобы ваш врач снял их.
- Чтобы бинты оставались сухими во время принятия душа, оберните перевязанную ногу полиэтиленом.
- Каждый день гуляйте не менее получаса.
- Солнечные ожоги могут усугубить шрамы. По возможности избегайте пребывания на солнце в течение шести месяцев.
- Носите компрессионный трикотаж столько времени, сколько порекомендует врач.
- Избегайте длительного стояния или сидения со скрещенными ногами.
- Если ваши ноги продолжают болеть, вам могут понадобиться поддерживающие чулки.
Долгосрочные перспективы после операции по поводу варикозного расширения вен
Вам необходимо пройти обследование через несколько недель после операции и еще раз через несколько месяцев. Около 20 процентов людей, перенесших операцию по поводу варикозного расширения вен, со временем приобретут новые формы варикозного расширения вен.
Другие формы лечения варикозного расширения вен
Некоторые другие формы лечения варикозного расширения вен включают:
- Вены запечатываются электрическим током (электродессация).
- Вены разрушаются лазером или высокоинтенсивным светом.
Где можно получить помощь
- Ваш врач
- Ваш хирург
- Дерматолог
- Австралазийский колледж дерматологов Тел.
 1300 361 821 или (02) 8765 0242
1300 361 821 или (02) 8765 0242
Лимфедема: симптомы, причины и лечение
Обзор
Лимфедема — это отек, который возникает, когда что-то влияет на вашу лимфатическую систему (в центре). Голень без лимфедемы (справа). Голень с легкой/умеренной лимфедемой (слева).
Что такое лимфедема?
Лимфедема — это опухоль в различных частях тела, которая возникает, когда что-то влияет на вашу лимфатическую систему. Ваша лимфатическая система собирает лишнюю жидкость, белки и токсины из ваших клеток и тканей и возвращает их в кровоток.
Когда ваша лимфатическая система работает плохо, ваше тело накапливает жидкость и может начать отекать. Отек обычно поражает руки и ноги, но может поражать и другие участки тела. Лимфедема также увеличивает риск развития инфекции там, где у вас есть заболевание.
Это может произойти после определенных операций или из-за определенных заболеваний или генетических заболеваний. У вас может развиться лимфедема спонтанно, то есть это происходит по неизвестной причине.
Симптомы лимфедемы могут быть легкими, вызывая небольшой отек и дискомфорт. Однако иногда лимфедема может вызывать значительный отек, который может быть болезненным и вызывать проблемы с кожей, такие как инфекции и раны. Медицинские работники не могут вылечить лимфедему, но у них есть методы лечения лимфедемы, уменьшающие отек и дискомфорт. Есть также много вещей, которые вы можете сделать, чтобы ограничить влияние лимфедемы на качество вашей жизни.
Как лимфедема влияет на мой организм?
Если у вас лимфедема, ваши руки, ноги, ступни и другие части тела могут выглядеть и ощущаться опухшими. Лимфедема может быть болезненной и может повлиять на вашу способность справляться с повседневными делами. Многие люди с лимфедемой стесняются того, как лимфедема меняет их внешний вид.
Является ли лимфедема серьезным заболеванием?
Может быть. Если у вас лимфедема, вы можете подвергаться риску развития инфекций, которые начинаются на коже. Эти инфекции могут быть опасными для жизни. В редких случаях лимфедема может также привести к лимфангиосаркоме, очень редкому раку кожи.
В редких случаях лимфедема может также привести к лимфангиосаркоме, очень редкому раку кожи.
Существуют ли различные типы лимфедемы?
Да, лимфедема бывает двух видов — первичная и вторичная.
Что такое первичная лимфедема?
Первичная лимфедема возникает в результате редких наследственных заболеваний, которые влияют на развитие лимфатической системы. Первичная лимфедема поражает примерно 1 из 100 000 человек в США. Лимфедема из-за этих состояний может появиться в следующих возрастах:
- Младенчество : Младенцы могут родиться с болезнью Милроя, наследственной формой лимфедемы.
- Половое созревание, во время беременности или до 35 лет : Болезнь Мейге (ранняя лимфедема может поражать людей в период полового созревания или беременности и до 35 лет.
- После 35 лет : Редкая лимфедема с поздним началом (поздняя лимфедема) может вызывать лимфедему с отеком, ограниченным ногами.

Что такое вторичная лимфедема?
Вторичная лимфедема может возникнуть, если ваша лимфатическая система повреждена в результате операции, травмы или лучевой терапии. Лимфедема чаще всего встречается у людей, перенесших лечение рака молочной железы. Тем не менее, не у всех, кто лечится от рака молочной железы, развивается лимфедема.
Является ли лимфедема формой рака?
Нет, это не форма рака.
Симптомы и причины
Каковы симптомы лимфедемы?
Наиболее распространенным симптомом является отек. Отек может развиваться медленно. Вы можете не заметить необычного отека на ранних стадиях лимфедемы. Отек от лимфедемы также может возникнуть внезапно. Другие симптомы лимфедемы, которые вы можете заметить, включают:
- Вы не видите и не чувствуете вены или сухожилия на руках и ногах.
- Ваши руки или ноги немного отличаются по размеру.
- Ощущение, будто ваши суставы необычно тугие или негибкие.
- Ваша кожа кажется опухшей или красной.

- Отек рук или ног или других частей тела.
- Ваши руки, ноги или другие части тела кажутся неудобными тяжелыми или полными.
- Ваша одежда или украшения сидят плотнее, чем обычно.
- Вы чувствуете жжение или зуд.
- Ваша кожа становится заметно толще.
Что вызывает лимфедему?
Лимфедему могут вызвать несколько факторов, в том числе:
- Операция по поводу рака молочной железы : Иногда операция по поводу рака молочной железы включает удаление лимфатических узлов под мышками и возможное повреждение близлежащих лимфатических сосудов.
- Тазовая хирургия : Операция по удалению тазовых лимфатических узлов может вызвать лимфедему.
- Лучевая терапия : Лучевая терапия может привести к рубцеванию и повреждению лимфатической системы, воспалению кожи и давлению на лимфатическую систему циркуляции.
- Травма : Ваша лимфатическая система представляет собой богатую сеть сосудов, которые находятся как непосредственно под кожей, так и глубоко.
 Иногда травма участка тела может привести к повреждению лимфатических сосудов под кожей, вызывая лимфедему.
Иногда травма участка тела может привести к повреждению лимфатических сосудов под кожей, вызывая лимфедему. - Инфекция : Инфекция может усилить повреждение лимфатической системы.
- Наличие ожирения : У людей, страдающих ожирением, может быть избыточный жир (жировая ткань), который оказывает давление на лимфатические узлы и сосуды. Это дополнительное давление может повлиять на лимфодренаж.
- Недостаток активности : Мышцы ног усиливают циркуляцию лимфы. Если вы малоподвижны, у вас могут появиться отеки на ногах.
- Опухоли : Опухоли могут блокировать отток лимфы.
- Заболевания сердца : У людей с проблемами сердца, особенно застойной сердечной недостаточностью, может развиться лимфедема. Ваши лимфатические протоки опорожняют лимфу обратно в сердце. Если ваше сердце работает не так, как должно, вы можете заметить, что набираете вес или ваши ноги опухают.

- Проблемы с кровеносными сосудами : Кровеносные сосуды переносят от 80% до 90% жидкости по всему телу. Когда что-то влияет на ваши кровеносные сосуды (сосудистую систему), у вас могут развиться хронические проблемы с кровеносными сосудами. Хронические проблемы с кровеносными сосудами могут вызвать лимфедему.
- Болезнь почек : Ваши почки удаляют из организма лишнюю жидкость и продукты жизнедеятельности. Если ваши почки не работают должным образом, у вашего организма могут возникнуть проблемы с удалением жидкости. Избыток жидкости может вызвать отек, который приводит к лимфедеме.
Диагностика и тесты
Как медицинские работники диагностируют лимфедему?
Если у вас опухоль, которая может быть вызвана лимфедемой, ваш лечащий врач может провести несколько анализов, чтобы определить, вызывает ли опухоль лимфедема. Эти тесты могут включать:
- Ультразвуковая допплерография : Этот тест исследует кровоток путем отражения высокочастотных звуковых волн (ультразвука) от эритроцитов.
 Это может помочь найти препятствия и исключить другие возможные причины отека, такие как сгустки крови.
Это может помочь найти препятствия и исключить другие возможные причины отека, такие как сгустки крови. - Магнитно-резонансная томография (МРТ) : Этот тест использует магнит, радиоволны и компьютер для создания серии подробных 3D (трехмерных) изображений внутри вашего тела. Медицинские работники могут использовать этот тест, чтобы увидеть, оказывает ли что-то, например опухоль, давление на вашу лимфатическую систему.
- Компьютерная томография (КТ) : В этом тесте используются рентгеновские лучи для получения подробных изображений структур вашего тела в поперечном сечении. Как и МРТ, поставщики медицинских услуг могут использовать этот тест для проверки признаков того, что что-то оказывает давление на вашу лимфатическую систему.
Существуют ли стадии лимфедемы?
Да, поставщики медицинских услуг используют следующую систему стадирования:
- Стадия 0 : Пораженный участок может ощущаться опухшим, стянутым и тяжелым, но без внешних признаков отека.

- Стадия I : Иногда может возникать отек, который проходит, когда вы поднимаете пораженный участок.
- Стадия II : Пораженный участок почти всегда опухает, и ваша кожа в этом месте может казаться более упругой, чем вокруг.
- Стадия III : Пораженный участок имеет значительный отек с изменениями кожи, такими как изменение ее цвета и текстуры.
Управление и лечение
Как избавиться от лимфедемы?
Лимфедема неизлечима, а значит, от нее нельзя избавиться. Существует множество различных способов лечения лимфедемы, поэтому она не влияет на качество вашей жизни.
Что такое лечение лимфедемы?
Лечение лимфедемы зависит от причины и стадии заболевания. Лечение может включать физиотерапию или другое лечение, чтобы поддерживать движение лимфатической жидкости и уменьшить отек и боль. Ваш лечащий врач может также назначить антибиотики для лечения инфекций или обезболивающие.
Каковы физические методы лечения лимфедемы?
Лечение лимфедемы обычно включает в себя сочетание физиотерапии и одежды или повязок, которые отводят жидкость из областей, пораженных лимфедемой. Если у вас есть физиотерапия лимфедемы, очень важно использовать одежду или повязку после терапии, чтобы поддерживать эффект лечения. Физические методы лечения лимфедемы могут включать:
- Компрессионное белье : Компрессионное белье может представлять собой носки, рукава или бинты, в которых давление перемещает жидкость из тканей в кровоток. Это уменьшит отек и риск осложнений лимфедемы.
- Физиотерапия : Физиотерапевты, специализирующиеся на лимфедеме, проводят мягкий массаж для стимуляции кровообращения. Это ручной лимфодренаж (МЛД). Терапевты могут научить вас выполнять этот массаж самостоятельно.
- Многослойная компрессионная повязка : После процедуры ручного лимфодренажа ваш физиотерапевт может наложить многослойные компрессионные повязки на опухшие участки тела.
 (Если вы когда-либо растягивали лодыжку, вы, возможно, накладывали на нее короткую эластичную повязку, чтобы предотвратить ее отек. Многослойная компрессионная повязка действует таким же образом на вашу лимфедему.) Физиотерапевты накладывают повязки, чтобы оказывать разное давление на опухшие участки тела. Повязки оказывают давление на ткани, возвращая жидкость в кровоток.
(Если вы когда-либо растягивали лодыжку, вы, возможно, накладывали на нее короткую эластичную повязку, чтобы предотвратить ее отек. Многослойная компрессионная повязка действует таким же образом на вашу лимфедему.) Физиотерапевты накладывают повязки, чтобы оказывать разное давление на опухшие участки тела. Повязки оказывают давление на ткани, возвращая жидкость в кровоток. - Компрессионные устройства : Эти пневматические компрессионные насосы обеспечивают постоянное давление, поддерживая движение жидкости по лимфатическим сосудам и венам, чтобы она не скапливалась в руках, ногах и других частях тела. Устройства работают, соединяя помпу с рукавом, который оборачивает пораженные участки. Насос приводит в действие регулярный цикл давления, который надувает и сдувает рукав. Компрессионные помпы также могут уменьшить осложнения лимфедемы.
- Высота : Гравитация играет роль в симптомах лимфедемы. Вы должны стараться держать пораженный участок тела максимально приподнятым.

- Упражнения : Физические упражнения важны для стимуляции лимфатического дренажа.
Существуют ли хирургические методы лечения лимфедемы?
Медицинские работники могут порекомендовать хирургическое вмешательство, если нехирургические методы лечения не помогли вашим симптомам. Это делается в центрах, которые специализируются на этом лечении. Хирургическое вмешательство при лимфедеме обычно проводится только в случае серьезной лимфедемы. Это тоже не полное излечение. Не всем можно делать операцию. Если у вас лимфедема, спросите своего лечащего врача, имеет ли смысл операция для вас. Хирургическое лечение может включать:
- Процедура шунтирования лимфатических сосудов : Эта операция включает в себя соединение и перенаправление лимфатических сосудов и вен, чтобы избежать закупорки и обеспечить отток лимфы в венозную систему вашего тела.
- Трансплантация лимфатических узлов : Хирурги заменяют поврежденные лимфатические узлы здоровыми лимфатическими узлами, взятыми из других частей вашего тела, по существу создавая новую лимфатическую систему для области вашего тела, пораженной лимфедемой.

- Уменьшение объема : Эта операция лечит очень тяжелые формы лимфедемы. Он включает в себя хирургическое удаление всей кожи, жира и тканей в пораженной области вашего тела, а затем наложение кожного трансплантата на эту область.
Профилактика
Как снизить риск развития лимфедемы?
Вы не можете уменьшить все риски лимфедемы, но есть вещи, которые вы можете сделать, чтобы уменьшить и, возможно, предотвратить опухоль. Если вам предстоит операция по поводу рака молочной железы или другое лечение, спросите своего хирурга и других медицинских работников об упражнениях, которые могут уменьшить опухоль. Другие шаги включают в себя:
- Мониторинг вашего тела : Попросите вашего поставщика медицинских услуг измерить пораженный участок вашего тела, чтобы отслеживать незначительные изменения, которые могут быть признаками лимфедемы, которые происходят до того, как вы заметите какой-либо отек. Раннее выявление изменений может помочь вам сразу же начать лечение.

- Подъем пораженных участков : При любой возможности держите пораженную руку или ногу выше уровня сердца.
- Продолжайте двигаться : Пока вы выздоравливаете, найдите способы двигаться медленно, чтобы поддерживать движение жидкостей.
- Избегайте экстремальных температур : Экстремальная жара может увеличить риск лимфедемы.
Дополнительные рекомендации
Может быть трудно устроиться поудобнее, когда рука или нога опухла. Эти предложения могут быть полезны:
- Оставайтесь свободными : Носите свободную одежду, которая не будет стягивать ноги и руки. Избегайте тесных носков, колготок и чулочно-носочных изделий и носите удобную обувь с закрытыми носками. Возможно, вы не сможете носить украшения или часы на пораженной руке, но если можете, убедитесь, что ваши часы или украшения не сдавливают руку.
- Сидите правильно : Когда вы сидите, держите ноги на полу и не скрещивайте ноги, чтобы жидкость в ногах могла продолжать двигаться.
 Старайтесь делать перерывы каждые 30 минут, чтобы встать и подвигаться.
Старайтесь делать перерывы каждые 30 минут, чтобы встать и подвигаться. - Сейф для путешествий : Если в ближайшем будущем вам предстоит полет, спросите у своего поставщика медицинских услуг, следует ли вам носить компрессионное белье на пораженной руке или ноге.
Когда мне следует обратиться к поставщику медицинских услуг?
Свяжитесь со своим лечащим врачом, если вы заметили, что пораженная рука или нога более опухла, или если вы подозреваете, что у вас инфекция.
Перспективы/прогноз
Чего ожидать, если у меня лимфедема?
Лимфедема является хроническим заболеванием. Лечение и изменение образа жизни не излечивают лимфедему, но являются эффективным способом справиться с симптомами лимфедемы.
Жить с
Как лечить лимфедему?
Хотя лекарства от лимфедемы не существует, небольшие изменения в том, как вы проводите свой день, могут помочь уменьшить опухоль и другие симптомы. Небольшие изменения, которые следует учитывать, включают защиту от инфекций, физические упражнения и небольшие изменения в вашем рационе.
Как защититься от инфекций?
Лимфедема подвергает кожу стрессу, делая ее более уязвимой для инфекции в результате таких травм, как порезы, царапины и царапины. Инфекции могут вызвать серьезные проблемы со здоровьем у людей с лимфедемой. Вы можете защитить себя, соблюдая правила гигиены и защищая кожу. Предложения включают:
- Мойте руки : Используйте мыло и теплую воду для мытья рук в течение дня, перед приготовлением пищи и после посещения туалета или прикосновения к грязной одежде или постельному белью.
- Защитите кожу : Наденьте перчатки, чтобы не поцарапать. Используйте электрическую бритву, когда бреетесь. Используйте средство от насекомых, чтобы избежать укусов насекомых, которые могут вызвать желание поцарапать. Надевайте солнцезащитные средства (SPF 30 или выше), когда выходите на улицу.
- Немедленно лечите любые травмы : Даже незначительные травмы могут привести к инфекциям.
 Если у вас есть порезы или царапины, промойте рану водой с мылом, нанесите мазь с антибиотиком и наложите повязку на рану. Позвоните своему поставщику медицинских услуг, если вы видите какие-либо признаки инфекции, включая покраснение, боль, усиление отека или лихорадку.
Если у вас есть порезы или царапины, промойте рану водой с мылом, нанесите мазь с антибиотиком и наложите повязку на рану. Позвоните своему поставщику медицинских услуг, если вы видите какие-либо признаки инфекции, включая покраснение, боль, усиление отека или лихорадку.
Как упражнения помогают при лимфедеме?
Лимфедема возникает, когда жидкость скапливается в одном месте тела. Упражнения — один из лучших способов поддерживать движение жидкости. Поговорите со своим лечащим врачом, прежде чем начинать тренировки. У них будут предложения, и они могут порекомендовать специальные упражнения, которые вы можете выполнять. Другие предложения:
- Разминка и заминка : Независимо от вашего режима, начните с пятиминутной разминки и растяжки и закончите пяти-десятиминутной заминкой.
- Не торопитесь : Дайте своему телу время, чтобы приспособиться к вашим тренировкам. Начните с 10 минут упражнений, ставя перед собой цель заниматься от 20 до 30 минут каждый день.
- Успокойтесь : Избегайте напряженных упражнений, которые оказывают давление на пораженную руку или ногу.
- Ожидание на гирях : Если вы обычно поднимаете тяжести или занимаетесь силовыми тренировками, узнайте у своего лечащего врача, когда вы сможете возобновить тренировки. У них могут быть предложения по упражнениям, которых вам следует избегать, или ограничения по весу, который вы должны поднимать.
- Не заставляйте себя : Обратите внимание на пораженную руку или ногу и сделайте перерыв, если заметите, что ваша рука или нога начинает ослабевать. Выполните упражнение на заминку, а затем отдохните, подняв руку или ногу над сердцем.
- Не преодолевать боль : прекратите любые упражнения, которые причиняют боль, и обратитесь к врачу. Они могут захотеть проверить вашу пораженную руку или ногу.
Как мне поможет изменение диеты?
Здоровое питание может помочь вам контролировать опухоль. Ваша лимфатическая система более эффективна, когда она питается питательными веществами из фруктов, овощей, цельного зерна и нежирного белка. Здоровое питание также помогает поддерживать правильный вес. Некоторые предложения включают:
Ваша лимфатическая система более эффективна, когда она питается питательными веществами из фруктов, овощей, цельного зерна и нежирного белка. Здоровое питание также помогает поддерживать правильный вес. Некоторые предложения включают:
- Передать соль : Соль может вызвать задержку жидкости. Попробуйте свежие травы и другие приправы, чтобы оживить еду.
- Пейте воду : Выпивая восемь стаканов воды каждый день, вы избавляетесь от жидкости.
Записка из клиники Кливленда
Лимфедема — это опухоль в различных частях тела, которая возникает, когда что-то влияет на вашу лимфатическую систему. Это хроническое заболевание, которое может сказаться на вашем здоровье, настроении и самооценке. Лимфедема — тяжелое заболевание. Но вы можете предпринять шаги, чтобы контролировать свои симптомы и облегчить жизнь с лимфедемой. Небольшие изменения, такие как здоровое питание и добавление физических упражнений, могут иметь большое значение.
