При беременности болит диафрагма: Важно знать — Здоровье петербуржца
Важно знать — Здоровье петербуржца
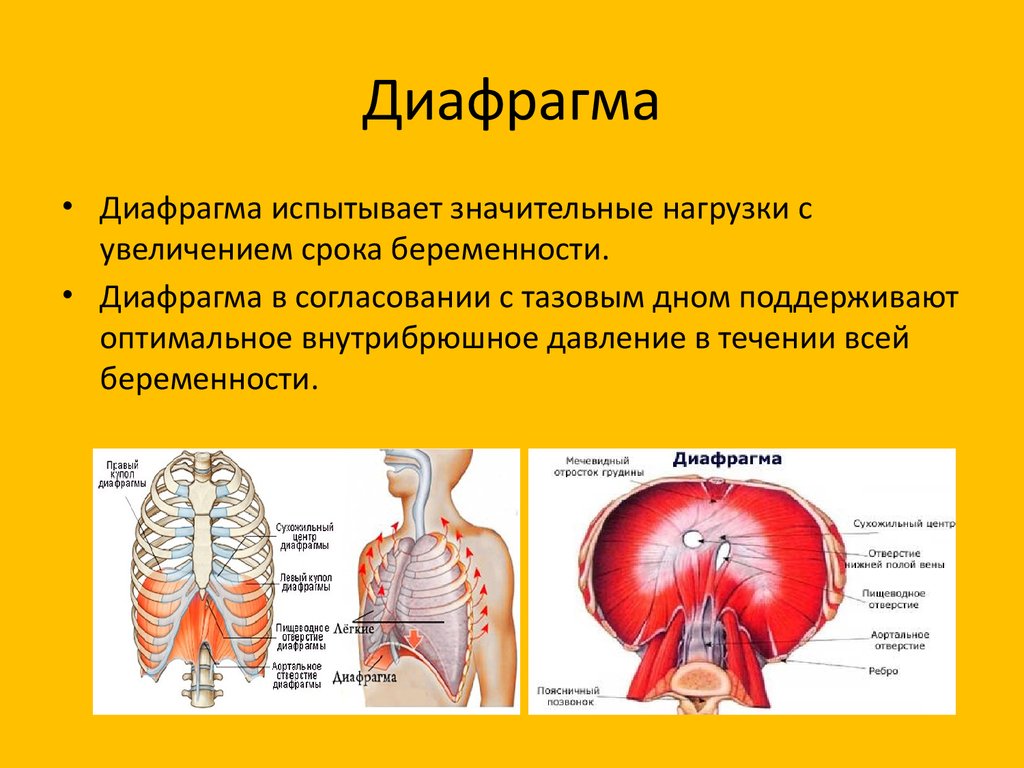
Сердечно-сосудистая система во время беременности функционирует с повышенной нагрузкой. Это обусловлено усилением обмена веществ, увеличением объема циркулирующей крови, развитием маточно-плацентарного круга кровообращения, прогрессирующим нарастанием массы тела беременной и рядом других факторов. По мере увеличения размеров матки ограничивается подвижность диафрагмы, повышается внутрибрюшное давление, изменяется положение сердца в грудной клетке (оно располагается более горизонтально).
Одним из основных изменений сердечно-сосудистой системы, присущих физиологически протекающей беременности, является увеличение объема циркулирующей крови (ОЦК), что отмечается уже в I триместре беременности и в дальнейшем он все время возрастает, достигая максимума к 36-й неделе.
Во время беременности наблюдается физиологическая тахикардия (увеличение частоты сердечных сокращений). Частота сердечных сокращений достигает максимума в Ш триместре беременности, когда этот показатель на 15—20 в минуту превышает исходные данные (до беременности).
Артериальное давление снижается во II триместре на 5—15 мм рт.ст., что обусловлено образованием маточного круга кровообращения, имеющего низкое сосудистое сопротивление, а также воздействием на сосудистую стенку эстрогенов и прогестерона плаценты. Снижение периферического сосудистого сопротивления вместе со снижением вязкости крови значительно облегчает процессы циркуляции. Однако, возможны подъемы артериального давления в III триместре, что может являться одним из признаков развития преэклампсии.
Существенные изменения, имеющие выраженный адаптационный характер, происходят во время беременности и с органами дыхания. Наряду с системой кровообращения органы дыхания обеспечивают непрерывное снабжение плода кислородом. Во время беременности оно возрастает более чем на 30—40 %, что приводит к компенсаторному расширению грудной клетки, увеличению дыхательного объема и расширению бронхов.
Почки во время беременности работают с большим напряжением, поскольку должны выводить из организма продукты обмена так самой беременной, так и растущего плода. Существенные изменения претерпевают процессы кровоснабжения почек. Особенностью почечного кровотока является его увеличение в I триместре и постепенное уменьшение к концу беременности. Вместе с изменением кровоснабжения почек меняется и клубочковая фильтрация, которая значительно возрастает в I триместре беременности (на 30—50 %), а затем постепенно снижается. Фильтрационная способность почек во время беременности возрастает, в то время как канальцевая реабсорбция на всем протяжении беременности остается без значимых изменений. Уменьшение клубочковой фильтрации при почти неизменной канальцевой реабсорбции воды и электролитов способствует задержке жидкости в организме беременной, что является причиной пастозности и отечности тканей на нижних конечностях в конце беременности. Изменения функции почек оказывают выраженное влияние на весь водно-солевой обмен при беременности. Происходит увеличение общего содержания жидкости в организме. К концу беременности количество жидкости в организме беременной может увеличиться на 7 л.
Существенные изменения претерпевают процессы кровоснабжения почек. Особенностью почечного кровотока является его увеличение в I триместре и постепенное уменьшение к концу беременности. Вместе с изменением кровоснабжения почек меняется и клубочковая фильтрация, которая значительно возрастает в I триместре беременности (на 30—50 %), а затем постепенно снижается. Фильтрационная способность почек во время беременности возрастает, в то время как канальцевая реабсорбция на всем протяжении беременности остается без значимых изменений. Уменьшение клубочковой фильтрации при почти неизменной канальцевой реабсорбции воды и электролитов способствует задержке жидкости в организме беременной, что является причиной пастозности и отечности тканей на нижних конечностях в конце беременности. Изменения функции почек оказывают выраженное влияние на весь водно-солевой обмен при беременности. Происходит увеличение общего содержания жидкости в организме. К концу беременности количество жидкости в организме беременной может увеличиться на 7 л.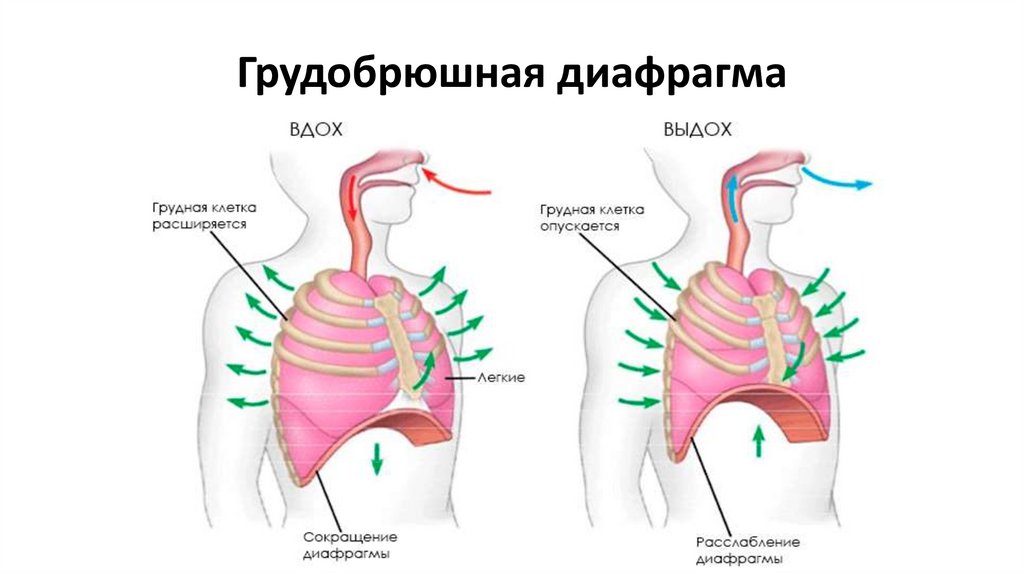
Беременность оказывает выраженное влияние на положение и работу смежных с маткой органов. В первую очередь это касается мочевого пузыря и мочеточников. По мере увеличения размеров матки происходит сдавливание мочевого пузыря. Расширение мочевых путей начинается в I триместре и достигает максимума к 5-8 месяцу беременности. В основе этих изменений лежат гормональные факторы (продукция прогестерона плацентой) и в меньшей степени это связано с механическим сдавливанием мочевыводящих путей беременной маткой. Необходимо отметить, что эти физиологические изменения мочевыводящей системы являются фактором, способствующим развитию инфекции во время беременности (пиелонефрит).
У многих женщин в первый триместр беременности наблюдаются изменения в органах пищеварения.
Тошнота и нередко рвота по утрам, меняются вкусовые ощущения, в результате чего беременные женщины могут с удовольствием употреблять странные сочетания продуктов. Может даже появиться тяга к необычным веществам (мел, глина).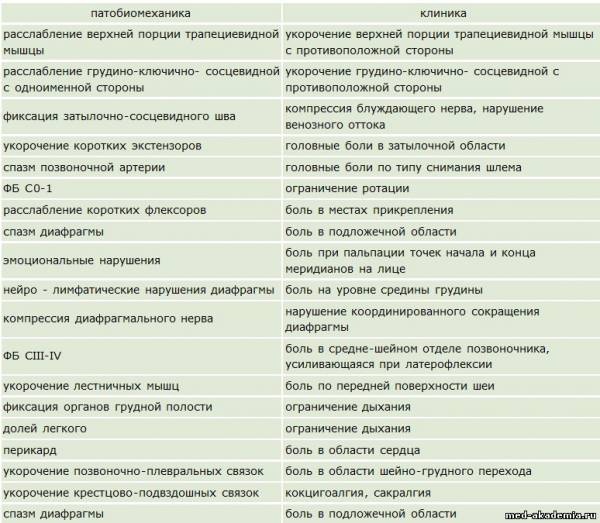 Как правило, эти явления проходят во втором триместре. Беременность оказывает тормозящее воздействие на секрецию желудочного сока и его кислотность. Все отделы желудочно-кишечного тракта находятся в состоянии гипотонии, обусловленной изменениями расположения органов в брюшной полости вследствие увеличения беременной матки, а также особенностями нейрогормональных изменений, характерных для беременности. Здесь важное значение играет прогестерон плаценты, воздействующий на гладкую мускулатуру желудка и кишечника, что часто приводит к жалобам беременных на запоры.
Как правило, эти явления проходят во втором триместре. Беременность оказывает тормозящее воздействие на секрецию желудочного сока и его кислотность. Все отделы желудочно-кишечного тракта находятся в состоянии гипотонии, обусловленной изменениями расположения органов в брюшной полости вследствие увеличения беременной матки, а также особенностями нейрогормональных изменений, характерных для беременности. Здесь важное значение играет прогестерон плаценты, воздействующий на гладкую мускулатуру желудка и кишечника, что часто приводит к жалобам беременных на запоры.
При физиологическом течении беременности изменяется и белково-образовательная функция печени, для обеспечения растущего плода необходимым количеством аминокислот, из которых он синтезирует собственные белки. В I триместре содержание общего белка в крови беременных находится в пределах количества характерного для небеременных женщин. Однако, начиная со второй половины беременности, концентрация общего белка в крови начинает снижаться.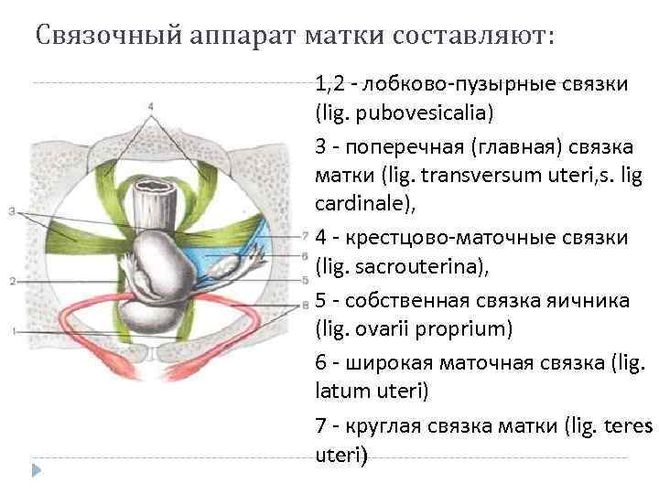 В процессе физиологически протекающей беременности происходит увеличение активности трансаминаз. Также во время беременности в печени усиливаются процессы метаболизма эстрогенов и других стероидных гормонов, продуцируемых плацентой. Дезинтоксикационная функция печени во время беременности несколько снижена. Пигментный обмен при беременности существенно не изменяется.
В процессе физиологически протекающей беременности происходит увеличение активности трансаминаз. Также во время беременности в печени усиливаются процессы метаболизма эстрогенов и других стероидных гормонов, продуцируемых плацентой. Дезинтоксикационная функция печени во время беременности несколько снижена. Пигментный обмен при беременности существенно не изменяется.
У многих беременных женщин появляется, так называемая, утиная походка. Это связано с размягчением тазовых сочленений и небольшим расхождением лонных костей.
Наибольшие изменения в организме женщины в этот период происходят в половых органах.
Матка увеличивается в размерах в течение всей беременности. В течение первых недель беременности она имеет форму груши. В конце 2-го месяца размеры матки увеличиваются приблизительно в 3 раза и она имеет округлую форму. В течение второй половины беременности матка сохраняет свою округлую форму, а в начале третьего триместра приобретает яйцевидную форму. По мере роста матки ввиду ее подвижности происходит ее смещение, чаще вправо.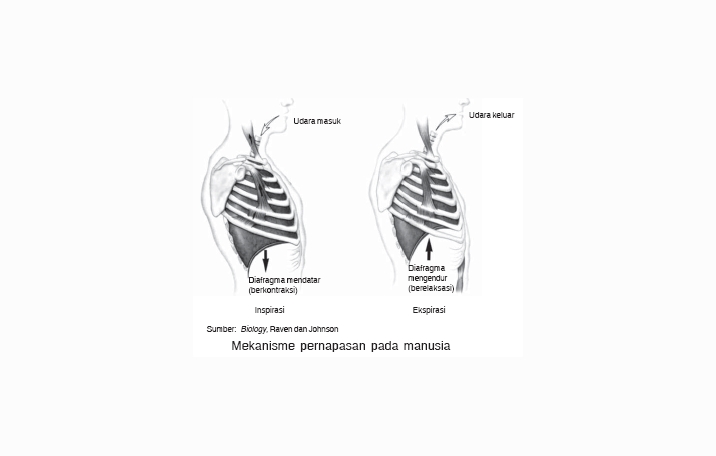
В конце беременности масса матки достигает в среднем 1000 г (до беременности 50—100 г). Объем полости матки в конце беременности возрастает более чем в 500 раз. Увеличение размеров происходит благодаря прогрессирующим процессам гипертрофии и гиперплазии мышечных элементов.
Сосудистая сеть матки увеличивается в результате удлинения и расширения венозной и артериальной сети, а так же вследствие образования новых сосудов. Все эти изменения способствуют усилению кровообращения в матке.
Существенные изменения во время беременности претерпевают и другие отделы половой системы женщины. Маточные трубы утолщаются, кровообращение в них значительно усиливается. Яичники также увеличиваются в размерах, хотя циклические процессы в них прекращаются. В течение первых 4 месяцев беременности в одном из яичников существует желтое тело, которое в дальнейшем подвергается инволюции. В связи с увеличением размеров матки меняется расположение яичников, которые располагаются вне малого таза. Связки матки значительно утолщаются и удлиняются.
Связки матки значительно утолщаются и удлиняются.
Во время беременности происходит увеличение мышечных и соединительнотканных элементов влагалища. Кровоснабжение его стенок увеличивается, наблюдается выраженное серозное пропитывание всех его слоев. Стенки влагалища становятся легкорастяжимыми. Слизистая оболочка влагалища вследствие застойного венозного полнокровия приобретает характерную синюшную окраску.
Молочные железы во время беременности готовятся к предстоящему кормлению: в них увеличивается жировая ткань, число долек, улучшается кровоснабжение. Сами железы увеличиваются в размерах.
Увеличение массы тела беременной обусловлено рядом факторов: ростом матки и плода, накоплением амниотической жидкости, увеличением объема циркулирующей крови, задержкой жидкости в организме, увеличением слоя подкожной основы (жировой клетчатки). Масса тела больше всего увеличивается во второй половине беременности, еженедельная прибавка составляет 250—300 г. На протяжении всей беременности масса тела женщины в среднем увеличивается на 9—12 кг в зависимости от конституции.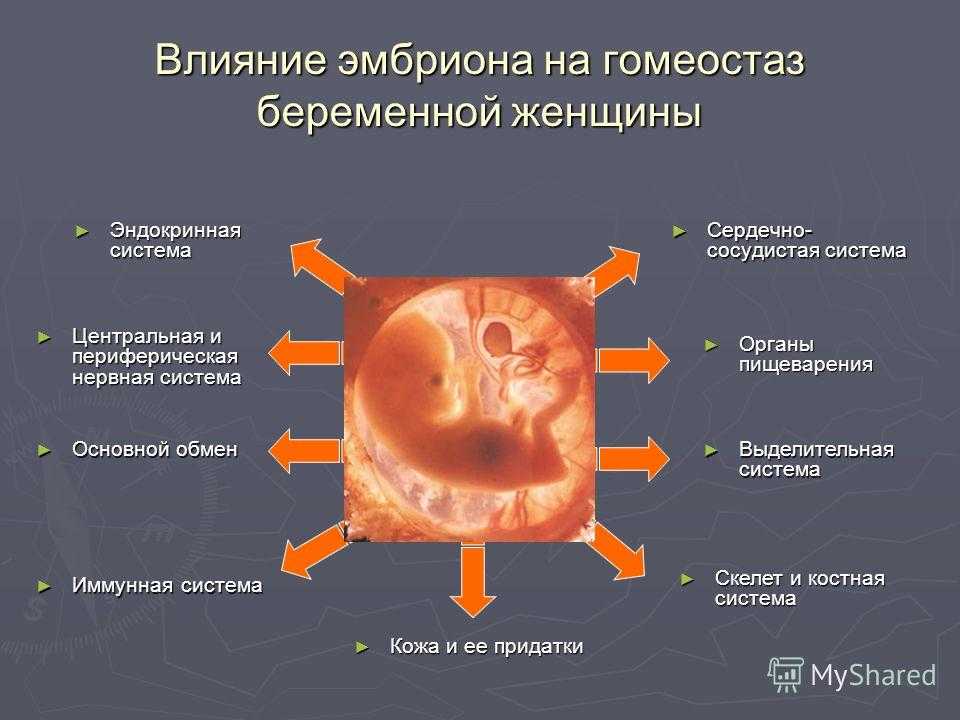
Разумеется, у беременной кроме физиологических изменений происходят и психологические. В первых двух триместрах женщина обеспокоена в основном собственным состоянием. Когда же плод начинает шевелиться, внимание беременной обращается и на него. Она может разговаривать с будущим ребенком, давать ему ласковые прозвища и наделять индивидуальными особенностями. Кроме того, у женщины могут возникать различные опасения и страхи, связанные с изменениями во внешности, взаимоотношениями с близкими людьми и кажущейся потерей привлекательности в глазах мужа. Все физиологические и психические изменения в женском организме во время беременности являются приспособительными. Не следует их бояться, потому что они необходимы для удовлетворения потребностей растущего плода.
В первой половине беременности большинство беспокоит забота о своем здоровье, тогда как во второй половине, особенно после начала шевеления плода, все мысли матери обычно направлены на благополучие ребенка, который уже воспринимается как отдельно существующая личность. Будущая мама часто обращается к нему с ласковыми словами, старается представить его в своих мечтах, наделяя индивидуальными особенностями.
Будущая мама часто обращается к нему с ласковыми словами, старается представить его в своих мечтах, наделяя индивидуальными особенностями.
Остеопатия во время беременности и после родов
Краниальная терапия (краниосакральная терапия, мануальные и остеопатические техники)
Краниосакральная терапия – один из самых мягких и одновременно самых глубоких методов современной терапии. Воздействует на физические и психологические причины заболевания, которые часто неподвластны другим методам. Во внутреннем пространстве позвоночника и черепа обновляется и циркулирует спинномозговая жидкость, или ликвор. Она омывает вещество спинного и головного мозга. В результате движения ликвора циклически изменяется его давление в пределах твердой мозговой оболочки, а ряд костей, тканей и внутренних органов циклически мягко расширяются и сжимаются.
Воздействия терапевта во время сеанса очень легкие и точные, проходят в области черепа, крестца, диафрагм. В результате восстанавливается естественный ритм выработки ликвора, тело освобождается от ограничений физиологической подвижности, улучшается циркуляция спинномозговой жидкости, нормализуются артериальное давление и работа центральной и периферической нервной системы. Достигается антистресс-эффект, запускаются процессы реабилитации.
Достигается антистресс-эффект, запускаются процессы реабилитации.
Протоколы КСТ можно интегрировать в любые телесные практики, либо использовать как самостоятельный вид профилактического и оздоровительного влияния на организм. Применимо для детей любого возраста, взрослых и пожилых.
Прошедшим цикл семинаров: бесплатно предоставляется возможность войти в Ассоциацию Мануальных Практик и получить личный кабинет на сайте osteonika.ee в разделе «ассоциация-профи», где будет ваше фото, контакты и перечень семинаров плюс доступ к учебным файлам (допуск зависит от уровня обучения в Школе).
Висцеральная терапия (мануальные и остеопатические техники)
Курс висцеральной остеопатии и мануальной терапии направлен на изучение причин, приводящих к заболеванию внутренних органов и орган-систем (дыхательной, пищеварительной, урогенитальной, сердечно-сосудистой, нервной).
В ходе курса подробно изучаются анатомо-физиологические и биомеханические связи, их роль в здоровье и развитии патологических состояний. Даются приёмы пальпаторной и визуальной диагностики, использование функцинального тестирования. Студенты получают ценные практические навыки, каждый терапевтический протокол тщательно отрабатывается под наблюдением куратора.
Даются приёмы пальпаторной и визуальной диагностики, использование функцинального тестирования. Студенты получают ценные практические навыки, каждый терапевтический протокол тщательно отрабатывается под наблюдением куратора.
Итог каждого семинара – несколько эффективных протоколов, которые сразу можно использовать в работе.
Прошедшим цикл семинаров: бесплатно предоставляется возможность войти в Ассоциацию Мануальных Практик и получить личный кабинет на сайте osteonika.ee в разделе «ассоциация-профи», где будет ваше фото, контакты и перечень семинаров плюс доступ к учебным файлам (в зависимости от уровня пройденного в Школе обучения).
Структуральная терапия (мануальные и остеопатические техники)
Структуральная остеопатия (мануальная терапия) изучает работу скелетно-мышечной системы. С точки зрения биомеханики рассматриваются патологии: подвывихи позвонков, смещение костей, заболевания суставов; дисбаланс напряжения мышц, фасций и сухожилий, включая структуры, проходящие внутри них. Все нарушения приводят к местным проявлениям в виде отека тканей и возникновении болевых ощущений вследствие раздражения нервных окончаний.
Все нарушения приводят к местным проявлениям в виде отека тканей и возникновении болевых ощущений вследствие раздражения нервных окончаний.
Структуральная остеопатия и мануальная терапия эффективны в качестве профилактики заболеваний опорно-двигательного аппарата, для восстановления организма после спортивных тренировок, тяжелых физических нагрузок; травм и стрессов, связанных также и с физиологическими состояниями организма (в том числе в период беременности). В случае хронических патологий наблюдается удлинение периода ремиссии и явное улучшение общего самочувствия пациентов.
Итог каждого семинара – несколько эффективных протоколов, которые сразу можно использовать в работе.
Прошедшим цикл семинаров: бесплатно предоставляется возможность войти в Ассоциацию Мануальных Практик и получить личный кабинет на сайте osteonika.ee в разделе «ассоциация-профи», где будет ваше фото, контакты и перечень семинаров плюс доступ к учебным файлам (в зависимости от уровня пройденного в Школе обучения).
Клиническая остеопатия и мануальная терапия
Цикл семинаров в рамках обучения в Школе либо как программа повышения квалификации для остеопатов и остеопрактиков, мануальных терапевтов и практиков, реабилитологов, получивших базовое образование по остеопатии (не менее 700 академических часов).
В программе каждого тематического семинара — определённая орган-система:
- Анатомия и топография (нормальная)
- Нормальная физиология
- Иннервация
- Пат. анатомия и физиология, патоморфология
- Клинические проявления болезней
- Анамнез, мануальное остеопатическое обследование и диагностика
- Критичные лабораторные показатели
- Данные радиологических обследований
- Показания и противопоказания к мануальному остеопатическому воздействию
Принципы составления авторских протоколов и индивидуальных методик остеопатической и мануальной реабилитации.
Прошедшим цикл семинаров: бесплатно предоставляется возможность войти в Ассоциацию Мануальных Практик и получить личный кабинет на сайте osteonika. ee в разделе «ассоциация-профи», где будет ваше фото, контакты и перечень семинаров плюс доступ к учебным файлам (в зависимости от уровня пройденного в Школе обучения).
ee в разделе «ассоциация-профи», где будет ваше фото, контакты и перечень семинаров плюс доступ к учебным файлам (в зависимости от уровня пройденного в Школе обучения).
Эстетическая остеопатия
Методика эстетической остеопатии физиологична, универсальна и не имеет возрастных критериев.
Сеанс эстетической остеопатии – это комплексное и глубокое воздействие на весь организм, но специалист уделяет максимум внимания основным процессам, влияющим на внешний вид. Это повышение или снижение тонуса мышц; нарушение артериального, венозного и лимфотока; изменение позиций костей лицевого, мозгового черепа и других костных структур скелета; нарушение баланса нервной и эндокринных систем.
При отклонениях от нормы (по причине хронических стрессов, травм или болезней, негативных или сдерживаемых эмоций) коллагеновые и эластиновые волокна деформируются. Печальные последствия – морщины, обвисшая кожа, жировые складки и изменение контуров лица и тела.
Во время проведения сеанса пациент находится в состоянии восстановительного покоя, запускаются естественные восстановительные силы организма. Здесь срабатывает принцип голографичности: на работу с лицом откликается весь организм, устраняются рецидивирующие боли в разных регионах тела, причины которых ранее выявить не удавалось.
Здесь срабатывает принцип голографичности: на работу с лицом откликается весь организм, устраняются рецидивирующие боли в разных регионах тела, причины которых ранее выявить не удавалось.
Эстетическая остеопатия физиологична, универсальна и не имеет возрастных критериев. Специалистов и преподавателей в этой области очень мало, но у вас есть реальная возможность овладеть этой редкостной по эффективности методикой.
Прошедшим семинары по эстетической остеопатии: бесплатно предоставляется возможность войти в Ассоциацию Мануальных Практик и получить личный кабинет на сайте osteonika.ee в разделе «ассоциация-профи», где будет ваше фото, контакты и перечень семинаров плюс доступ к учебным файлам (в зависимости от уровня пройденного в Школе обучения).
Причины и советы по облегчению
Во время беременности женщины часто испытывают широкий спектр неприятных симптомов. Одной из распространенных жалоб является боль в ребрах, которая имеет несколько возможных причин, которые различаются в зависимости от триместра.
В большинстве случаев причина боли в ребрах безвредна. Растущий плод часто вызывает боли вокруг ребер из-за их положения в утробе матери. Реже медицинские осложнения могут вызвать боль в ребрах, поэтому важно знать настораживающие признаки.
В этой статье мы рассмотрим, что может вызывать боль в ребрах при беременности, как облегчить боль и когда обратиться к врачу.
Наиболее частые причины болей в ребрах во время беременности зависят от триместра. В этом разделе мы рассмотрим возможные причины и причины их возникновения.
Давление растущего плода
Поделиться на PinterestПоложение плода в утробе матери может вызвать боль в ребрах.
В конце второго триместра и в третьем триместре матка расширяется вверх, чтобы вместить развивающийся плод. По мере того, как плод становится все больше и больше, он может начать давить на ребра.
Перенос лишнего веса плода также может увеличить нагрузку на мышцы вокруг живота, что, в свою очередь, может оказать давление на реберные мышцы, вызывая мышечные боли.
Эта боль обычно от легкой до умеренной. Если боль сильная, лучше обратиться к врачу.
Положение плода
Обычно ближе к концу второго триместра плод меняет положение и переворачивается вверх ногами так, что головка обращена вниз, а ножки направлены к ребрам.
В этом новом положении плод может давить на ребра. Их движения также начинают воздействовать на тело женщины. Движения их рук и ног, особенно удары ногами, могут вызывать боли в ребрах и других местах.
Беременная женщина обычно ощущает такую боль в ребрах непосредственно под грудью с той стороны, где находится ребенок. Узнайте больше о положении ребенка в утробе матери здесь.
Боль в круглой связке
Боль в круглой связке является распространенной жалобой при беременности. Круглые связки представляют собой пару тяжей фиброзной ткани, которые соединяют переднюю часть матки с пахом. По мере роста матки во время беременности она может давить на круглые связки, что может вызывать резкую боль при движении.
Боль в круглой связке может возникать в любое время примерно с начала второго триместра. Женщины могут чувствовать боль вокруг ребер, спины или таза.
Камни в желчном пузыре
Беременные женщины имеют более высокий риск развития камней в желчном пузыре, чем другие люди, из-за повышения уровня эстрогена и затрудненного опорожнения желчного пузыря.
По данным одного исследования, примерно у 12% беременных женщин образуются камни в желчном пузыре.
Камни в желчном пузыре могут вызывать или не вызывать симптомы. Когда они это делают, люди обычно испытывают боль в верхней правой части живота.
Камни в желчном пузыре могут появиться в любое время во время беременности. Некоторым женщинам может потребоваться операция по их удалению после беременности.
Инфекция мочевыводящих путей
Поделиться на PinterestРиск развития ИМП у женщин увеличивается во время беременности.
Женщины имеют более высокий риск развития инфекции мочевыводящих путей (ИМП) во время беременности, особенно в третьем триместре.
Беременность может изменить бактерии в мочевыводящих путях, и у женщин могут возникнуть трудности с опорожнением мочевого пузыря, если плод давит на него. Оба эти фактора увеличивают риск ИМП.
Без лечения ИМП может вызвать боль в почках, которая может ощущаться как боль в ребрах.
Человек должен обратиться к врачу, если у него есть следующие симптомы, так как у него может быть ИМП:
- жжение при мочеиспускании
- учащение мочеиспускания
- плохой отток мочи
- лихорадка или озноб
- боль в мочевого пузыря или около почек
Изжога
Во время беременности в организме вырабатывается гормон релаксин. Этот естественный гормон отвечает за помощь мышцам и связкам в подготовке к родам.
Релаксин может вызывать боль в различных частях тела, в том числе вокруг таза и под ребрами. Иногда эта боль может быть вызвана изжогой. Релаксин вызывает изжогу, потому что он расслабляет пищевод, трубку, по которой пища поступает изо рта в желудок, позволяя желудочной кислоте подниматься выше, чем обычно.
Изжога может начаться уже в первом триместре и продолжаться на протяжении всей беременности.
Запор
Запор вызывает боль в животе и редкие или замедленные испражнения, которые могут быть затрудненными, когда они происходят. Иногда беременная женщина может чувствовать боль, связанную с запором, в верхней части живота, под ребрами.
Узнайте больше о запорах во время беременности здесь.
Преэклампсия
Преэклампсия и HELLP-синдром, который врачи считают вариантом преэклампсии, являются двумя осложнениями, которые могут возникать во время беременности и вызывать боль под ребрами.
Боль в правом верхнем квадранте, которую могут вызывать преэклампсия и HELLP-синдром, — это боль в печени. Люди испытывают боль в печени по-разному. Некоторые ощущают это как боль в плече, в то время как другие ощущают боль возле линии бюстгальтера или испытывают серьезную изжогу, не реагирующую на антациды.
Как преэклампсия, так и HELLP-синдром возникают в конце второго триместра и в третьем триместре.
Signs and symptoms include:
- protein in the urine
- high blood pressure
- headaches that do not respond to medication
- malaise
- return of nausea
- severe heartburn
- difficulty urinating
- swelling in the hands и лицо
- внезапная прибавка в весе
- нарушения зрения, включая пятна, называемые мушками под глазами
- боль в правом верхнем квадранте живота
Преэклампсия и синдром HELLP являются опасными осложнениями беременности, которые могут угрожать жизни как женщины, так и ребенка. Эти проблемы требуют незамедлительного медицинского вмешательства.
Если у женщины преэклампсия, врач может порекомендовать досрочное родоразрешение, если преимущества перевешивают риски. Если такие симптомы, как высокое кровяное давление, не исчезают, женщине может потребоваться прием лекарств от кровяного давления после родов.
Поделиться на PinterestВрач может провести медицинский осмотр, чтобы оценить боль в ребрах во время беременности.
Врач часто проводит медицинский осмотр, чтобы определить причину боли в ребрах.
Они также будут задавать вопросы о симптомах женщины, ее проблемах, сроке родов и других факторах. В большинстве случаев они проверят артериальное давление женщины.
В зависимости от стадии беременности врач, скорее всего, некоторое время будет наблюдать за плодом, чтобы убедиться, что его частота сердечных сокращений постоянна.
Если врач подозревает ИМП или другую инфекцию или состояние, он может запросить образец мочи. Если они все еще не уверены, что вызывает боль, они могут заказать анализ крови.
Некоторая боль в ребрах может быть неизбежным следствием того, что ребенок давит на ребра или пинает их. В этих случаях могут помочь теплые ванны и обезболивающие препараты с одобрения врача. Мягкие упражнения также часто помогают бороться с болями, связанными с беременностью.
Лечение боли в ребрах зависит от причины. Например, женщины с ИМП могут принимать антибиотики для лечения инфекции. Если проблема связана с камнями в желчном пузыре, женщине может потребоваться операция по их удалению после родов.
Если проблема связана с камнями в желчном пузыре, женщине может потребоваться операция по их удалению после родов.
Другие меры, которые женщина может предпринять для лечения боли в ребрах в домашних условиях, включают:
- Регулярные и легкие физические упражнения. Особенно полезна растяжка. Женщины могут попробовать некоторые упражнения для беременных, используя мяч для упражнений, чтобы растянуть мышцы спины и груди. Узнайте больше о физических упражнениях во время беременности здесь.
- Использование грелки. Пока она не слишком теплая, грелка должна быть безопасным способом облегчить боль во время беременности. Узнайте больше здесь.
- Разговор с мануальным терапевтом, который специализируется на беременности. Они могут предложить упражнения, изменение позы и другие способы облегчения мышечно-скелетной боли.
- Пробовать йогу. Йога — это мягкий и эффективный способ растянуть мышцы и суставы во время беременности. Эта растяжка может облегчить целый ряд болей, включая боль в спине, ребрах и суставах.
- Носить свободную одежду. Тесная или тесная одежда может усугубить боли при беременности.
Как и многие боли во время беременности, боль в ребрах является нормальным явлением и обычно не вызывает беспокойства. Если боль возникает наряду с другими симптомами, такими как лихорадка, высокое кровяное давление или пятна перед глазами, женщине следует как можно скорее обратиться к врачу.
Причины и когда обращаться за помощью
Беременность может вызывать дискомфорт и боль во многих частях тела. Когда эти ощущения возникают в груди, причиной часто является давление растущего плода, кислотный рефлюкс или другие относительно безобидные проблемы.
В редких случаях эта боль в груди может быть вызвана сердечно-сосудистыми заболеваниями или осложнениями беременности.
Продолжайте читать, чтобы узнать больше о причинах боли в груди во время беременности и о том, когда следует обратиться к врачу.
Многие люди испытывают боль или дискомфорт во время беременности, и некоторые из этих ощущений могут отражать симптомы сердечных заболеваний. К этим проблемам относятся:
К этим проблемам относятся:
- боль в груди
- учащенное сердцебиение
- одышка
- обмороки
- усталость
- затрудненное дыхание во время сна .
Ниже описаны некоторые относительно безобидные проблемы, которые могут вызывать боль в груди во время беременности.
Изжога
Когда человек ест, клапан между пищеводом и желудком открывается, пропуская пищу в желудок. Этот клапан называется пищеводным сфинктером.
Когда человек не ест, сфинктер пищевода обычно закрывается, чтобы предотвратить попадание частично переваренной пищи и желудочного сока обратно в пищевод. Если это происходит, проблема называется кислотным рефлюксом.
Во время беременности повышение уровня гормона прогестерона вызывает расслабление пищеводного сфинктера, увеличивая риск кислотного рефлюкса.
Кислотный рефлюкс может вызывать изжогу, ощущение жжения в горле или во рту, которое обычно возникает после еды, особенно когда человек лежит после еды.
Следующие стратегии могут помочь предотвратить изжогу:
- избегать острой или жирной пищи
- есть небольшими порциями
- дольше оставаться в вертикальном положении после еды
Врач или фармацевт может порекомендовать принимать антациды при постоянной изжоге во время беременности. Этот тип лекарств нейтрализует желудочную кислоту, облегчая боль.
Растущая матка и плод
По мере роста плода и матки увеличивается давление на окружающие органы, включая легкие и желудок.
Это давление может вызвать дискомфорт и боль в груди, как правило, во втором и третьем триместрах. Повышение давления в грудной полости может также вызвать:
- человек быстрее чувствует насыщение во время еды
- учащенное сердцебиение
- кислотный рефлюкс
- одышку
Беременная женщина, у которой наблюдаются вышеперечисленные симптомы, должна обратиться к врачу, чтобы установить причину.
Причиной боли в груди во время беременности может быть серьезная проблема со здоровьем, например, преэклампсия, сердечный приступ или другое заболевание сердца.
Преэклампсия
Боль в груди и плечах во время беременности может указывать на серьезное осложнение, называемое преэклампсией. Иногда это может быть фатальным для матери и плода.
Общие признаки и симптомы преэклампсии включают:
- высокое кровяное давление
- постоянная головная боль
- изжога, которая не проходит при изменении образа жизни или приеме антацидов
- боль в верхней части живота, справа или под ребрами
- отек рук и лица
- внезапное увеличение веса
- нарушения зрения
- белок в моче
Преэклампсия обычно проходит после рождения ребенка. Однако у некоторых людей преэклампсия продолжается после беременности или начинается после родов.
Люди с преэклампсией могут также испытывать сопутствующие осложнения, такие как эклампсия или синдром, который включает разрыв эритроцитов, низкий уровень тромбоцитов и повышенный уровень ферментов печени — обычно называемый HELLP-синдромом.

Беременная женщина может не знать, что у нее преэклампсия или связанные с ней осложнения. Регулярные медицинские осмотры и тесты помогают врачам выявить эти проблемы.
Заболевание сердца или сердечный приступ
Относительно редкой причиной болей в груди во время беременности является сердечный приступ.
Во время беременности объем крови в организме увеличивается, чтобы вместить растущий плод. Чтобы эффективно перекачивать дополнительную кровь, частота сердечных сокращений увеличивается, и это дополнительное напряжение приводит к более высокому риску сердечного приступа.
В исследовании 2018 года изучалась частота сердечных приступов среди беременных женщин в Соединенных Штатах, которые оставались в больнице из-за осложнений во время беременности или периода адаптации после нее. Сердечные приступы случались у 8,1 из каждых 100 000 этих людей.
Люди с болезнью сердца или другими ранее существовавшими сердечными заболеваниями имеют повышенный риск сердечного приступа во время беременности.

Следующие симптомы могут указывать на болезнь сердца:
- боль в груди
- Активное сердцебиение
- Хронический кашель
- головокружение или предобморочное состояние
- отек одной ноги
- одышка
- боль в груди
- учащенное сердцебиение
- боль или дискомфорт в груди
- боль, ощущение давления или сдавливания в центре грудной клетки, которое длится более нескольких минут или проходит и возвращается снова
- одышка, которая может сопровождаться дискомфортом в груди
- холодный пот
- головокружение
- тошнота
- дискомфорт или боль в челюсти, шее, желудке, спине или в одной или обеих руках сердечный приступ должен позвонить 911 немедленно или иным образом обратиться за неотложной медицинской помощью.
. при возникновении любого из вышеперечисленных симптомов следует немедленно обратиться к врачу.
Легочная эмболия
Другой редкой причиной болей в груди во время беременности является легочная эмболия (ТЭЛА).
Во время беременности естественные изменения в организме приводят к более частому образованию тромбов. На самом деле у беременных в 5 раз больше шансов на образование тромбов, чем у небеременных.
ТЭЛА представляет собой тромб, закупоривающий легочную артерию. Это состояние может привести к летальному исходу, если его не лечить немедленно.
ПЭ встречаются редко, но они по-прежнему являются основной причиной материнской смертности в Соединенных Штатах. На самом деле, около 10 процентов материнских смертей в США связаны с ПЭ. Четверть смертей, связанных с ТЭЛА, происходит во время беременности; две трети происходят после родов.

Люди, у которых в анамнезе были тромбы, варикозное расширение вен или тромбоз глубоких вен, более склонны к развитию ТЭЛА во время или после беременности. Люди с избыточным весом или ожирением тоже. ИМТ более 30 подвергает человека более высокому риску, и чем выше ИМТ, тем выше риск.
У беременных, перенесших кесарево сечение, повышен риск образования тромбов. Неподвижность после родов также может увеличить шансы.
Следующие симптомы могут указывать на ТЭЛА:
Беременная женщина, испытывающая эти симптомы, должна немедленно обратиться к врачу.
Кроме того, беременным следует обсудить профилактические меры, особенно если у них есть один или несколько факторов риска ТЭЛА. Регулярные осмотры также могут помочь обнаружить возможные тромбы.
Во многих случаях боль в груди и дискомфорт возникают в результате относительно безобидных проблем.
 Тем не менее, беременная женщина должна обратиться к врачу, если у нее есть какие-либо опасения по поводу своего здоровья или здоровья плода.
Тем не менее, беременная женщина должна обратиться к врачу, если у нее есть какие-либо опасения по поводу своего здоровья или здоровья плода.Важно посещать каждый прием у врача или акушерки и проходить все рекомендуемые анализы. Они могут указать, развились ли какие-либо осложнения, и убедиться, что мать и ребенок здоровы.
Беременные, у которых во время или после беременности возникают какие-либо симптомы болезни сердца или преэклампсии, должны получить немедленную медицинскую помощь.
Крайне важно, чтобы беременные знали о симптомах сердечного приступа. К ним относятся:
