Нарывает палец у грудничка: У малыша нарывает палец — 30 ответов
причины появления, симптомы заболевания, диагностика и способы лечения
Подтверждаю
Подробнее
- ИНВИТРО
- Библиотека
- Справочник заболеваний
- Панариций
Сахарный диабет
Вросший ноготь
Паронихия
Пандактилит
14102
23 Декабря
Панариций: причины появления, симптомы, диагностика и способы лечения.
Определение
Панариций — острое гнойное воспаление тканей пальцев верхних и, реже, нижних конечностей. Заболевание считается одним из самых частых в гнойной хирургии и составляет до 46% случаев от всех обращений, потребовавших хирургического лечения в условиях поликлиники.
Причины возникновения панариция
Панариций может образоваться в результате видимой или незаметной микротравмы. В 33% случаев за развитие воспаления ответственны мелкие колотые раны и занозы, в 25% – ссадины и мелкие царапины. Причиной панариция могут стать травмы, полученные во время выполнения маникюра или инъекции, заусенцы, вросший ноготь (из-за особенностей его анатомического строения или неправильного подстригания).
Некоторые химические вещества, попадая на кожу пальцев, оказывают на нее токсическое воздействие, создавая условия для проникновения возбудителей инфекции. Через поврежденную кожу пальца проникают бактерии, которые и вызывают гнойно-воспалительный процесс, – чаще всего речь идет о золотистом стафилококке, реже – о стрептококке, кишечной палочке, протее. Микрофлора в гнойном очаге может быть представлена микробными ассоциациями из трех и более микроорганизмов.
Микрофлора в гнойном очаге может быть представлена микробными ассоциациями из трех и более микроорганизмов.
К возникновению панариция предрасполагают сахарный диабет 2 типа, авитаминозы, нарушения кровообращения.
Классификация заболевания
Выделяют поверхностные и глубокие формы панариция.
Поверхностные формы:
- кожный панариций,
- подкожный панариций,
- подногтевой панариций,
- панариций околоногтевого валика.
Глубокие формы панариция:
- костный панариций (острый и хронический),
- сухожильный панариций,
- суставной панариций,
- костно-суставной панариций,
- пандактилит.
По этапам развития заболевания выделяют серозную и гнойную стадии. Серозная стадия обратима и может быть купирована консервативными методами – медикаментозной терапией, перевязками, физиотерапевтическим воздействием.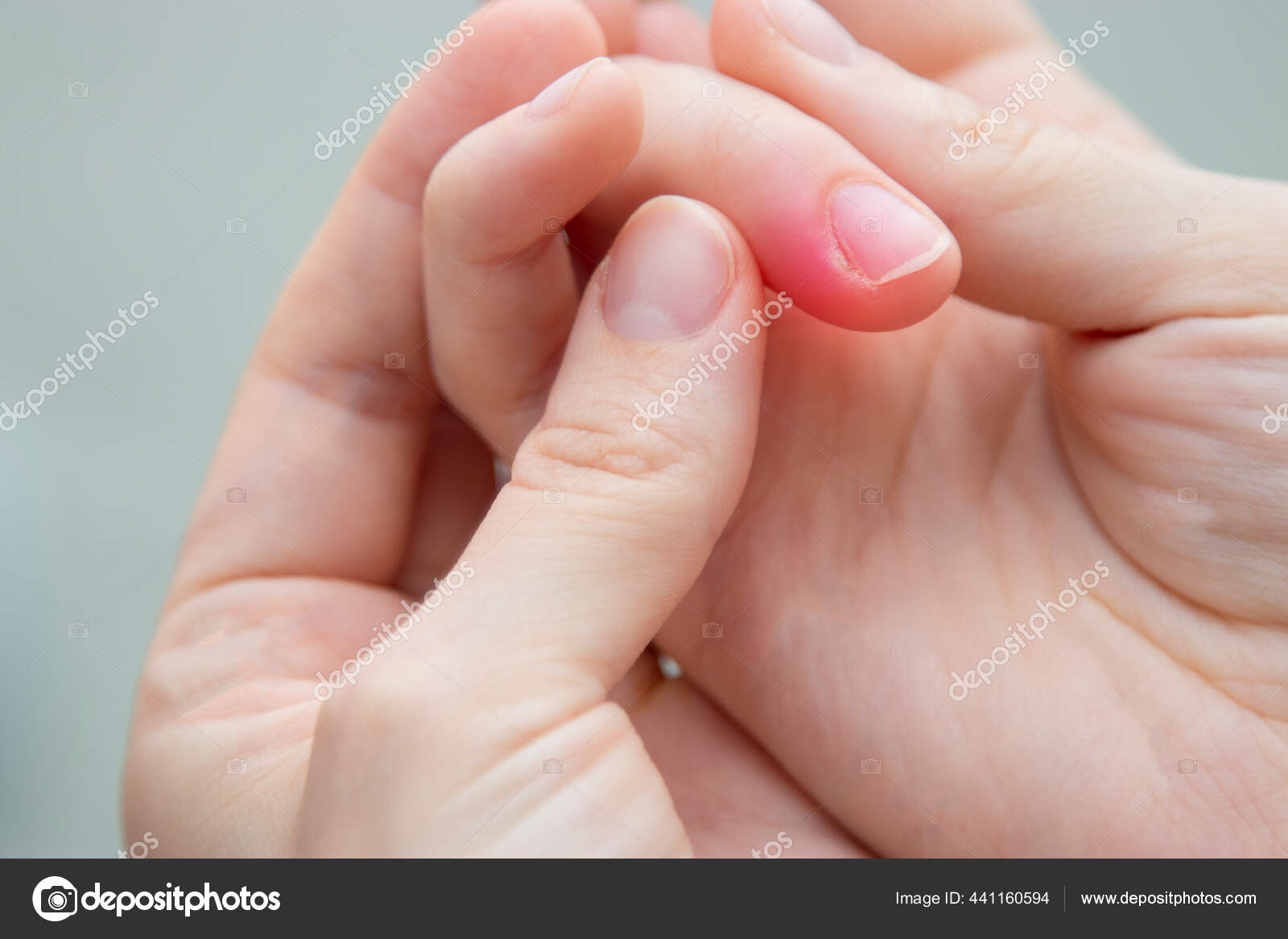 Она характеризуется отеком, покраснением, болезненностью. При гнойной стадии присутствует выраженное воспаление, обусловленное образованием гнойного очага. Эта стадия требует хирургического лечения.
Она характеризуется отеком, покраснением, болезненностью. При гнойной стадии присутствует выраженное воспаление, обусловленное образованием гнойного очага. Эта стадия требует хирургического лечения.
Симптомы панариция
Основным симптомом заболевания всегда является интенсивная пульсирующая боль. Иногда боль усиливается в ночные часы и лишает пациента сна, служит признаком необходимости срочного обращения за медицинской помощью и, возможно, проведения операции.
Гнойник может самопроизвольно вскрыться, в этом случае болевой синдром стихает, что создает ложное впечатление улучшения состояния.
Боль сопровождается отеком мягких тканей и покраснением, но при глубоких панарициях покраснение может отсутствовать или быть незначительным. По мере развития воспалительного процесса ограничивается движение в пальце, особенно при глубоких формах с поражением суставов или сухожилий. У пациента могут наблюдаться повышением температуры тела, слабость, недомогание.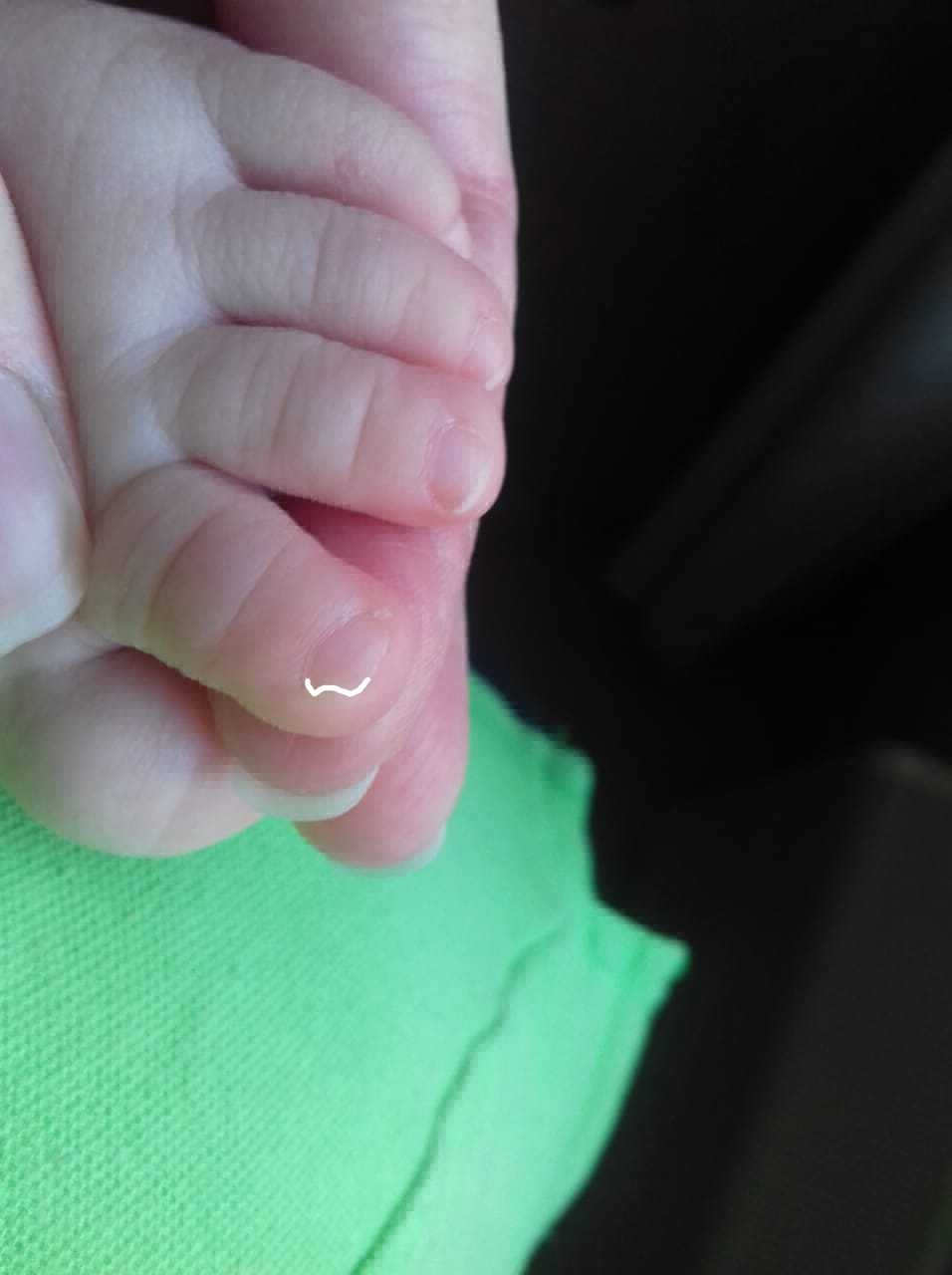
Самой легкой формой заболевания считается кожный панариций. Гнойный очаг формируется в толще кожи, под эпидермисом, в то время как остальные ткани не поражены. Образующийся серозный, серозно-геморрагический или гнойный экссудат приводит к отслойке эпидермиса и формированию пузыря. Около 80% случаев кожного панариция регистрируются на ладонной поверхности пальцев.
Одна из самых частых форм заболевания – подкожный панариций, проявляющийся воспалительным процессом в подкожной жировой клетчатке. В 80-90% случаев процесс локализуется на ладонной поверхности дистальной фаланги, чаще I, II и III пальцев руки. Воспаление клетчатки вызывает отек, который сдавливает сосуды и вызывает сильные пульсирующие боли.
Пораженная фаланга становится красной, отечной, горячей. При этой форме температура может повышаться до 38оС.
При подногтевом панариции воспаление развивается под ногтевой пластиной в результате травмы или попадания занозы под ноготь.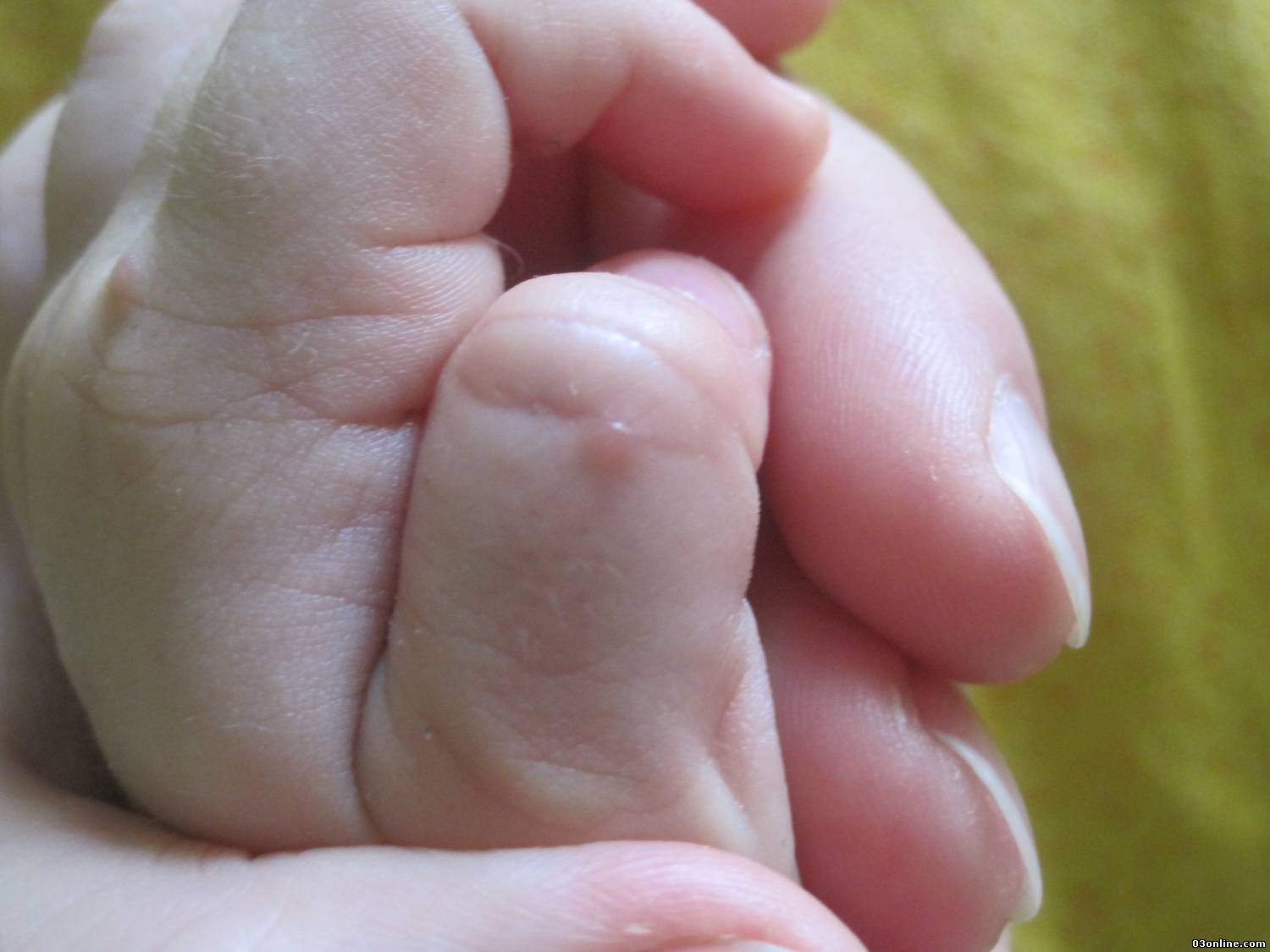 Пациент испытывает постоянную распирающую боль, усиливающуюся при надавливании на ноготь, палец отекает, становится горячим. Накапливающийся гнойный экссудат может отслоить ноготь. Возможно повышение температуры тела.
Пациент испытывает постоянную распирающую боль, усиливающуюся при надавливании на ноготь, палец отекает, становится горячим. Накапливающийся гнойный экссудат может отслоить ноготь. Возможно повышение температуры тела.
Паронихия – это воспаление околоногтевого валика, которое возникает при его повреждении. Валик становится отечным, гиперемированным, гной скапливается под ногтевым валиком и может просвечивать через кожу.
Сухожильный панариций (гнойный тендовагинит) представляет собой глубокую, тяжелую форму воспалительного процесса, который чаще всего развивается в результате позднего или неэффективного лечения подкожного панариция или как следствие травмы. При сухожильном панариции пациенты отмечают интенсивную дергающую и распирающую боль вдоль всего сухожилия, усиливающуюся при сгибании и разгибании пальца, пассивные движения сильно ограничены. Палец может находиться в вынужденном полусогнутом положении и отекать на всем протяжении, иногда воспаление переходит на кисть и предплечье.
Суставной панариций возникает как следствие прогрессирования подкожного и сухожильного панариция, а также в результате травмы тыльной стороны пальца с первичным повреждением капсулы межфалангового сустава. При суставном панариции воспаляются межфаланговые или пястно-фаланговые суставы, в которых накапливается воспалительный экссудат. В результате палец приобретает колбообразный или веретенообразный вид с максимальным объемом в области сустава. Кожа над суставом становится гладкой, блестящей и гиперемированной. Боль усиливается при попытке совершить любое движение. Длительное течение заболевания чревато разрушением суставных хрящей и распространением процесса на костную ткань.
Костный панариций – это воспалительный процесс, протекающий в костях пальцев. Он возникает в результате перехода инфекции с окружающих тканей на кость или как следствие обширной травмы. Для костного панариция характерна распирающая, пульсирующая боль. При локализации процесса на ногтевой фаланге возникает отек, а фаланга становится похожа на колбу.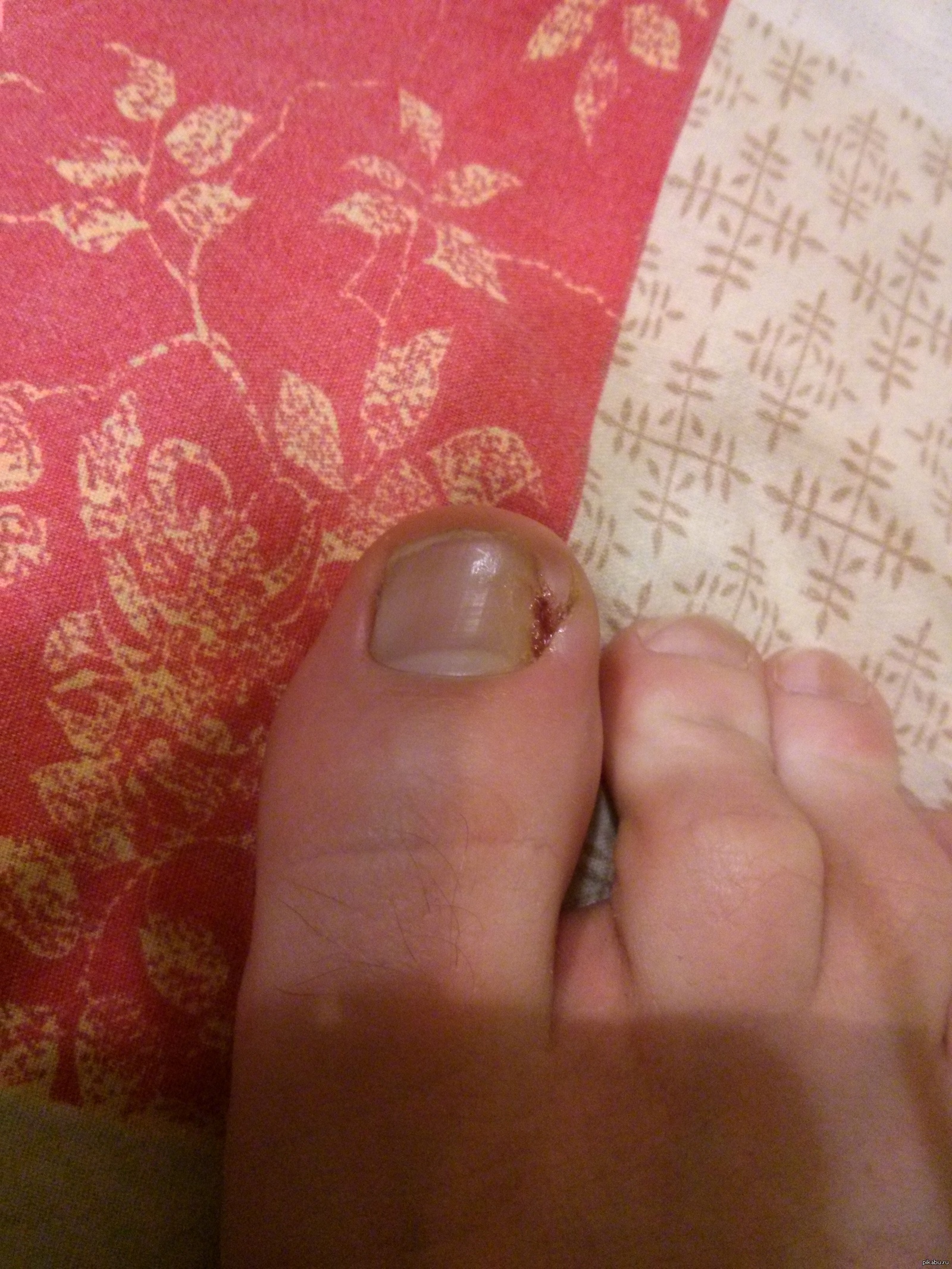 Кожа сильно гиперемирована, горячая. Появляются признаки общей интоксикации: повышение температуры, озноб, головная боль, слабость. Формирование гнойного свища свидетельствует о развитии хронического панариция.
Кожа сильно гиперемирована, горячая. Появляются признаки общей интоксикации: повышение температуры, озноб, головная боль, слабость. Формирование гнойного свища свидетельствует о развитии хронического панариция.
Наиболее тяжелая гнойная патология пальца – пандактилит. Он характеризуется поражением всех анатомических структур пальца (кожи, клетчатки, сухожилий, костей и суставов) и распространяется минимум на две фаланги.
Пандактилит чаще всего рассматривается как следствие запоздалого/недостаточного лечения других форм панариция или как результат обширной травмы пальца. На всем протяжении воспаления наблюдается отек, палец резко утолщен, имеет багрово-синий цвет, очень болезненный, активные и пассивные движения невозможны. Часто образуются множественные свищи, из которых сочится гнойное отделяемое. Палец принимает вынужденное полусогнутое положение. Наблюдается общая интоксикация, регионарные лимфоузлы увеличены и болезненны. При этой форме очень высок риск потери фаланги или всего пальца.
При этой форме очень высок риск потери фаланги или всего пальца.
Диагностика панариция
Диагноз панариция врач может установить на основании клинического осмотра. Рекомендованные обследования:
- общий анализ крови;
Клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов)
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram.
Краткое описание исследования Клинический анализ крови: общий …
До 1 рабочего дня
Доступно с выездом на дом
810 руб
В корзину
Глюкоза (в крови) (Glucose)
Материал для исследования
Сыворотка или плазма крови. Если нет возможности центрифугировать пробу через 30 минут после взятия для отделения сыворотки/плазм…
Если нет возможности центрифугировать пробу через 30 минут после взятия для отделения сыворотки/плазм…
До 1 рабочего дня
Доступно с выездом на дом
335 руб
В корзину
Посев раневого отделяемого и тканей на микрофлору и определение чувствительности к расширенному спектру антимикробных препаратов
Синонимы:
Wound/tissue Culture. Aerobic Bacteria Identification and Antibiotic Susceptibility extended testing.
Краткое описание исследования «Посев раневого отделяемого и тканей на микрофлору и определе…
До 7 рабочих дней
Доступно с выездом на дом
2 520 руб
В корзину

Рентген костей кисти
Рентгенологическое исследование костей кисти предназначено для диагностики травматических повреждений, патологических изменений, а также оценки развития косте…
2 390 руб
Записаться
Рентген костей стопы
Рентгенологическое исследование стопы в двух проекциях позволяет диагностировать травмы и другие патологические изменения, в том числе и плоскостопие.
2 390 руб
Записаться
Рентгенологические признаки могут отставать от клинических, поэтому рентген рекомендовано повторить через 1-2 недели.
- При выраженном интоксикационном синдроме проводится электрокардиографическое исследование
ЭКГ с расшифровкой (ECG with interpretation)
Электрокардиография (ЭКГ) — повсеместно распространенный метод изучения работы сердца, в основе которого лежит графическое изображение электрических импульсов с. ..
..
1 640 руб
Записаться
К каким врачам обращаться
При подозрении на панариций необходимо как можно быстрее обратиться к
хирургу.
При наличии деструкции костной ткани рекомендована консультация травматолога. Если у пациента с панарицием есть сахарный диабет, то требуется консультация
эндокринолога.
Лечение панариция
Панариции лечат хирургическим способом. Объем вмешательства зависит от типа панариция. К общим принципам хирургического лечения панариция относят вскрытие гнойника, удаление гнойно-некротических масс, тщательное очищение (санация) и установка дренажей. Обязательной является антибиотикотерапия.
При кожной форме бывает достаточно надрезать кожу и эвакуировать содержимое, а на дно раны наложить повязку с антибактериальной мазью.
При подкожном панариции в серозной стадии возможно консервативное ведение, но первая проведенная пациентом бессонная ночь считается абсолютным показанием к операции – сильная пульсирующая боль, не дающая спать, является свидетельством нагноения.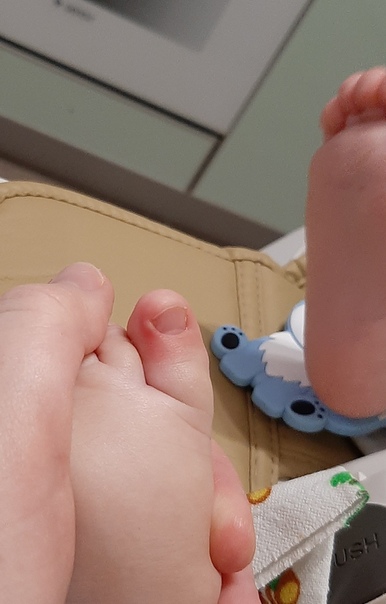
При развитии подногтевого панариция удаляют часть пораженного ногтя или весь ноготь целиком. Паронихию можно лечить консервативно, но при появлении гноя эффективно только хирургическое вмешательство.
Сухожильный панариций лечится экстренно, так как сдавление сухожилия экссудатом быстро приводит к некрозу сухожилий. Область воспаления вскрывают с целью эвакуации экссудата, влагалище сухожилия промывают антисептическим раствором.
Лечение суставного панариция требует артротомии – вскрытия полости сустава с последующей эвакуацией содержимого и дренированием. Если суставные поверхности уже разрушены, производится резекция разрушенных суставообразующих частей кости. В редких случаях необходима ампутация пальца.
На начальных стадиях костно-суставного и костного панариция допускается консервативная терапия, но при отсутствии улучшений в течение 1-2 дней требуется операция.
При пандактилите удаляют некротические ткани, возможна даже ампутация пальца или экзартикуляция (удаление периферического отдела пальца по сустав).
Осложнения
Грозным осложнением панариция является развитие флегмоны кисти – острого разлитого гнойного воспаления глубоких или поверхностных тканей кисти, которое быстро распространяется и не имеет тенденции к ограничению. Например, высок риск развития флегмоны при сухожильных панарициях I и V пальцев, так как сухожильные влагалища этих пальцев распространяются на запястье и предплечье и имеют связь с клетчаточными пространствами предплечья.
Тяжелые гнойно-воспалительные поражения пальца, например пандактилит, могут привести к потере части пальца или полной его ампутации.
Костный панариций опасен развитием хронического остеомиелита, сопровождающегося частичной или полной потерей подвижности пальца.
Профилактика панариция
В профилактических целях необходимо проводить лечение любых микротравм пальцев. Это лечение должно быть направлено и на предотвращение развития инфекции в ране.
Даже небольшую рану нужно своевременно и тщательно обработать и закрыть на короткое время бактерицидным пластырем для защиты травмированной области.
Маникюр и педикюр необходимо выполнять только стерилизованными инструментами, избегать повреждений кожи, а при их возникновении – незамедлительно проводить обработку антисептиком.
Источники:
- Гнойные заболевания кисти, костей и суставов: учебное пособие / В.С. Пантелеев, М.А. Нартайлаков, М.Р. Гараев. — Уфа: ФГБОУ ВО БГМУ Минздрава России, 2021. — 74 с.
- Гнойно-воспалительные заболевания пальцев кисти и стопы (введение в проблему) / А.Г. Сонис, Е.А. Столяров, Д.Г. Алексеев, М.А. Безрукова // Московский хирургический журнал. – 2020. – № 1(71). – С. 62-69.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Рекомендации
Мукополисахаридоз
5959
07 Мая
Укусы комаров. Какие болезни переносят комары на территории России?
5971
07 Мая
Заворот века, или энтропион
5958
06 Мая
Показать еще
Гиперкератоз
Аллергия
Гипогонадизм
Крипторхизм
Лимфогрануломатоз
Лимфома
Миелома
Карцинома
Синдром мальабсорбции
Системная красная волчанка
Дерматомиозит
Сахарный диабет
Ихтиоз
Ихтиоз: причины появления, симптомы, диагностика и способы лечения.
Подробнее
Сахарный диабет
Беременность
Отек
Гипертензия
Протеинурия
Судороги
Эклампсия
Преэклампсия
Гестоз
Гестоз: причины появления, симптомы, диагностика и способы лечения.
Подробнее
Краснуха
Герпес
Сифилис
Сахарный диабет
Гиперметропиея
Астенопия
Выкидыш
Выкидыш: причины появления, симптомы, диагностика и способы лечения.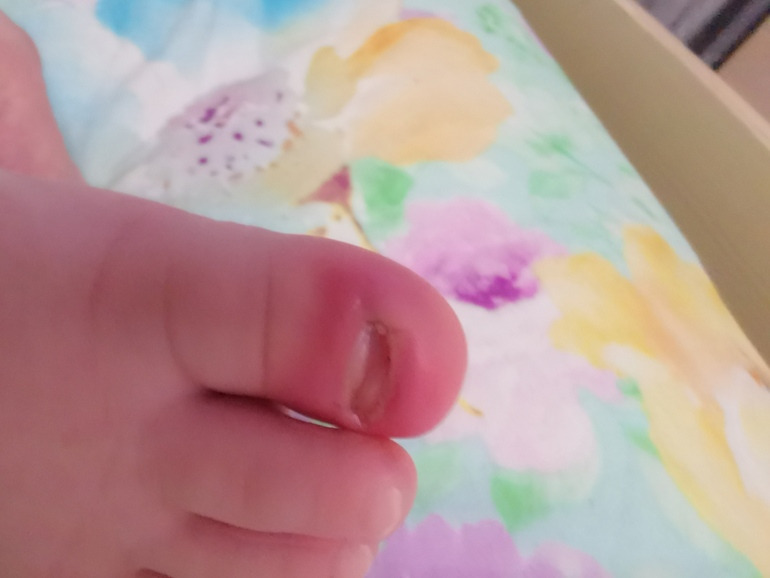
Подробнее
Сахарный диабет
Атеросклероз
ИБС
Гипертония
Ожирение
Тромб
Инфаркт миокарда
Инфаркт миокарда: причины появления, симптомы, диагностика и способы лечения.
Подробнее
Молочница
Налёт
Сахарный диабет
СПИД
Зубные протезы
Зубной камень
Хейлит
Заеды
Ангулярный хейлит
Глоссит
Гингивит
Трещины на губах
Кандидозный стоматит
Кандидозный стоматит: причины появления, симптомы, диагностика и способы лечения.
Подробнее
Ничего не найдено
Попробуйте изменить запрос или выберите врача, или услугу из списка.
Врач не найден
Попробуйте изменить запрос или выберите
врача из списка
Медицинский офис не найден
Попробуйте изменить запрос или выберите
медицинский офис из списка
Терапевт
Травмотолог-ортопед
Эндокринолог
Уролог
Гинеколог
Врач ультразвуковой диагностики
Врач-кардиолог
Врач-педиатр
Ничего не найдено
Попробуйте изменить запрос
Спасибо!
Вы успешно записались на прием
Подробную информацию отправили на вашу электронную почту
Подпишитесь на наши рассылки
Введите e-mail
Даю согласие на
обработку персональных данных
Подписаться
Воспаление пальца у ребенка | БудьЛаска
Это заболевание проявляется гнойным воспалением не только кожного покрова, но и более глубоких тканей пальца, развивающееся из-за проникновения инфекции.
Как правило, нарывы на пальцах рук не требуют проведения какого-либо специального лечения. Они не вызывают осложнений и через несколько дней нарыв вскрывается и гной выходит. Однако, бывают случаи, когда панариций вызывает, например, воспаление кости или случаются другие осложнения. Особенно следует быть внимательными родителям, если у малыша возникает подобное состояние.
Причины появления панариция
Предпосылками для проникновения микробов через кожный покров могут быть ссадины, занозы, мелкие порезы и другие. Бывает, что панариций появляется без видимых причин.
Рассмотрим основные причины появления гнойного воспаления на пальце.
- Из-за того, что маленькие дети часто берут пальцы в рот, грызут ногти, у них часто может появляться панариций.
- Появившийся заусенец на пальце нарывает у ребенка довольно часто, так как образуются надрывы кожи — открытые ворота для инфекции. Особенно, если учесть, что дети забывают мыть руки, часто играют в песочницах.
 Заусенцы могут появляться из-за нехватки витаминов в организме ребенка или из-за различного рода травм.
Заусенцы могут появляться из-за нехватки витаминов в организме ребенка или из-за различного рода травм. - Вросший ноготь повреждает кожу, а через образовавшиеся ранки бактерии попадают внутрь тканей.
- Наличие сахарного диабета, грибка ногтей.
Симптомы заболевания
- Непрерывная пульсирующая боль в месте воспаления.
- Воспаленный кожный покров опухает и приобретает ярко-красную окраску.
- Пальцем больно двигать, из-за сильной боли он не сгибается.
- Нарыв на пальце возле ногтя у ребенка часто сопровождается повышение температуры тела.
Как лечить? Какие меры предпринять?
Ожог крапивой у ребенка
Это обычное растение может причинить вред кожному покрову взрослого человека, не говоря о нежной коже малыша. Но вовремя оказанная первая помощь быстро борется с последствиями таких «встреч»
Существует два способа лечения панариция: консервативный и оперативный. Лечение первым способом возможно лишь тогда, когда заболевание находится в начальной стадии, но все равно под контролем врача-хирурга. Рассмотрим, как можно помочь малышу, который страдает от данной проблемы.
Рассмотрим, как можно помочь малышу, который страдает от данной проблемы.
- Ежедневные теплые (ни в коем случае не горячие) ванночки с слабым раствором марганца. Процедура длится около 10 минут, после чего пальчик необходимо просушить стерильной салфеткой и наложить бинт с тонким слоем левомеколя или диоксидиновой мази. Пальчик забинтовать, но сильно не затягивать.
- Хорошо запечь или сварить в молоке целую луковицу, затем разрезать ее пополам и срезом приложить к воспаленному месту, зафиксировать и оставить на 5-6 часов, после чего компресс поменять на новый. Данный способ лечения способствует быстрейшему созреванию и самовскрытию панариция.
- Компресс с применением листьев алоэ. Понадобятся нижние листы, на которых срезаются шипы, острие и листовую поверхность, после чего обматывают палец и закрепляют при помощи бинта компресс. Менять его следует через 4-4,5 часа.
Если такое лечение неэффективно, у ребенка поднялась температура, а гной не выходит, то следует без промедления доставить малыша в медицинское учреждение к хирургу.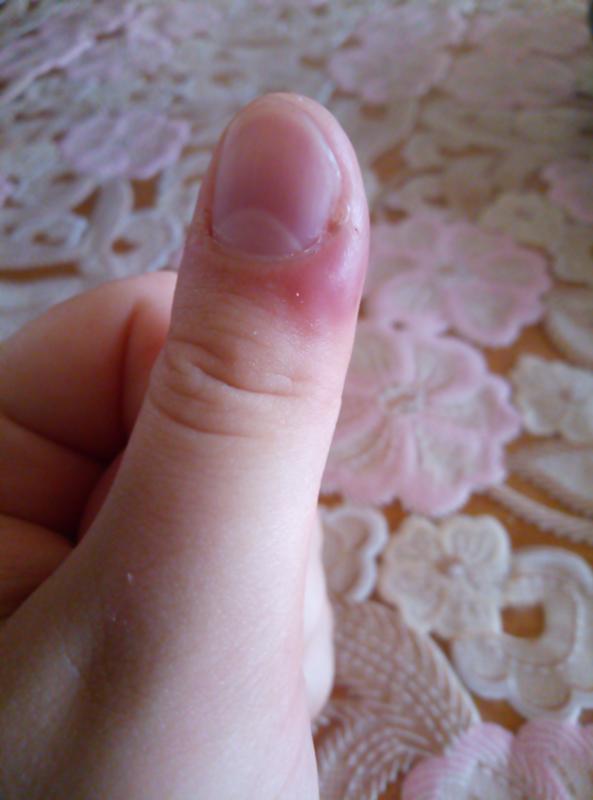 Доктор, проведя местное обезболивание, делает разрез, «чистит» ткани пальца и вводит антибактериальные препараты местного действия. Часто у родителей возникает вопрос: «Можно ли мочить больной пальчик?» Если не наложен компресс, то можно, ведь соблюдать правила личной гигиены — задача первостепенной важности.
Доктор, проведя местное обезболивание, делает разрез, «чистит» ткани пальца и вводит антибактериальные препараты местного действия. Часто у родителей возникает вопрос: «Можно ли мочить больной пальчик?» Если не наложен компресс, то можно, ведь соблюдать правила личной гигиены — задача первостепенной важности.
Если панариций развивается под ногтем, то ноготь удаляется. После операции ребенок нуждается в ежедневных перевязках в течение 6-7 дней.
Что касается применения таблетированных или инъекционных препаратов, то только врач может сделать назначения. Заниматься самолечением категорически не рекомендуется, особенно если это касается здоровья малыша.
Возможные осложнения панариция
Лечение кривошеи у грудничков
Если возникла данная проблема у ребенка, то родители должны непременно проконсультироваться со специалистом, чтобы избежать тяжелых осложнений. Что же может спровоцировать панариций?
- Возможно развитие воспаления сухожилий пальца, так называемый тендовагинит.
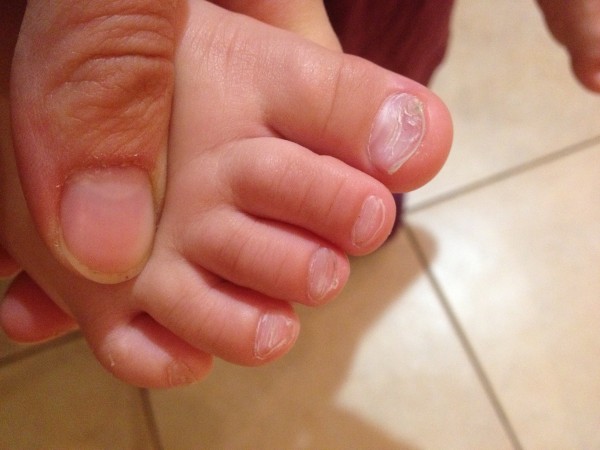 Данное осложнение очень часто заканчивается нарушением подвижности пальца из-за омертвения сухожилия.
Данное осложнение очень часто заканчивается нарушением подвижности пальца из-за омертвения сухожилия. - Флегмона кисти — это распространение гноя на жировую клетчатку. Данное осложнение является тяжелым и начинается с очень сильных болевых ощущений, усиливающихся при движении пальцем. Общее состояние ухудшается, ребенок становится капризным, температура повышается. При данном состоянии лечение только хирургическое.
- Самым опасным осложнением может быть заражение крови, которое без правильного лечения может закончиться летальным исходом.
Профилактика
Чтобы избежать неприятностей в виде панариция пальца, необходимо придерживаться некоторых правил:
- аккуратно, а главное — вовремя, удалять заусеницы;
- при травмировании околоногтевой области, следует обязательно обработать ранку антисептическим средством;
- при частом появлении воспалений пальчика, нужно сдать анализ крови на сахар, так как данное состояние может быть результатом повышенного содержания сахара или недостатком витамина А.
Читать еще:
здоровье ребенка
Мраморная кожа у грудничка: причины Чаще других это наблюдается у малышей, которые еще в утробе перенесли инфекцию, испытали гипоксию, анемию или другие осложнения внутриутробного развития | Как проявляется вирус Коксаки Заболевание легко передается от человека к человеку через плохо помытые руки или посуду, поцелуи, воду бассейна. Инкубационный период заболевания длится 3-6 дней, в этот момент человек уже заболел, но еще не ощущает этого | Чем поить ребенка при простуде? В идеале питьевой режим должен состоять из теплой жидкости без добавок. Не рекомендуется давать ребенку сладкую или слишком кислую воду |
Подкожная эмфизема: Медицинская энциклопедия MedlinePlus
URL этой страницы: //medlineplus. gov/ency/article/003286.htm
gov/ency/article/003286.htm
Чтобы использовать функции обмена на этой странице, включите JavaScript.
Подкожная (под кожей) эмфизема возникает при попадании воздуха в ткани под кожу. Чаще всего это происходит на коже, покрывающей грудь или шею, но может возникать и на других частях тела.
Подкожная эмфизема часто проявляется как гладкое выпячивание кожи. Когда медицинский работник ощупывает (пальпирует) кожу, он производит необычное ощущение потрескивания (крепитация), когда газ проталкивается через ткань.
Это редкое состояние. Возможные причины включают:
- Спадение легкого (пневмоторакс), часто сопровождающееся переломом ребер
- Перелом лицевой кости
- Разрыв или разрыв дыхательных путей
- Разрыв или разрыв пищевода или желудочно-кишечного тракта
Это состояние может возникнуть из-за:
- Тупая травма.
- Взрывная травма.
- Вдыхание кокаина.
- Разъедающие или химические ожоги пищевода или дыхательных путей.
- Травмы при дайвинге.
- Сильная рвота (синдром Бурхаве).
- Проникающие травмы, такие как огнестрельные или колото-резаные ранения.
- Коклюш (коклюш).
- Определенные медицинские процедуры, при которых в тело вводят трубку. К ним относятся эндоскопия (трубка в пищевод и желудок через рот), центральная венозная линия (тонкий катетер в вену, близкую к сердцу), эндотрахеальная интубация (трубка в горло и трахею через рот или нос) и бронхоскопия. (трубка в бронхи через рот).
Воздух также может быть обнаружен между слоями кожи на руках и ногах или туловище после некоторых инфекций, включая газовую гангрену, или после подводного плавания. (У аквалангистов, страдающих астмой, эта проблема возникает чаще, чем у других аквалангистов.)
Большинство состояний, вызывающих подкожную эмфизему, являются тяжелыми, и вы, вероятно, уже лечитесь у врача.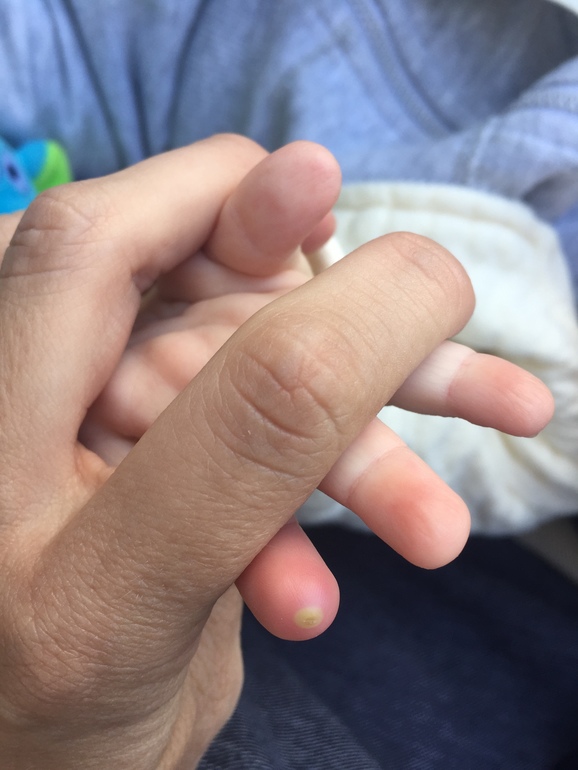 Иногда требуется пребывание в больнице. Это более вероятно, если проблема связана с инфекцией.
Иногда требуется пребывание в больнице. Это более вероятно, если проблема связана с инфекцией.
Если вы чувствуете воздух под кожей в связи с любой из описанных выше ситуаций, особенно после травмы, позвоните по номеру 911 или по номеру местной службы экстренной помощи.
Не вводить никаких жидкостей. Не перемещайте человека, если только нет абсолютной необходимости вывести его из опасной среды. При этом защитите шею и спину от дальнейших травм.
Поставщик будет измерять и контролировать жизненно важные признаки человека, в том числе:
- Насыщение кислородом
- Температура
- Пульс
- Скорость дыхания
- Кровавое давление
- Поддержка дыхательных путей и/или дыхательных путей, включая кислород через внешнее устройство доставки или эндотрахеальную интубацию (помещение дыхательной трубки через рот или нос в дыхательные пути) с подключением к аппарату искусственной вентиляции легких (дыхательный аппарат жизнеобеспечения )
- Анализы крови
- Плевральная трубка — трубка через кожу и мышцы между ребрами в плевральную полость (пространство между грудной стенкой и легким) при коллапсе легкого
- КТ (компьютерная томография) грудной клетки и брюшной полости или области с подкожным воздухом
- ЭКГ (электрокардиограмма или кардиограмма)
- Введение жидкости через вену (в/в)
- Лекарства для лечения симптомов
- Рентген грудной клетки живот и другие части тела, которые могли быть повреждены
Прогноз зависит от причины подкожной эмфиземы.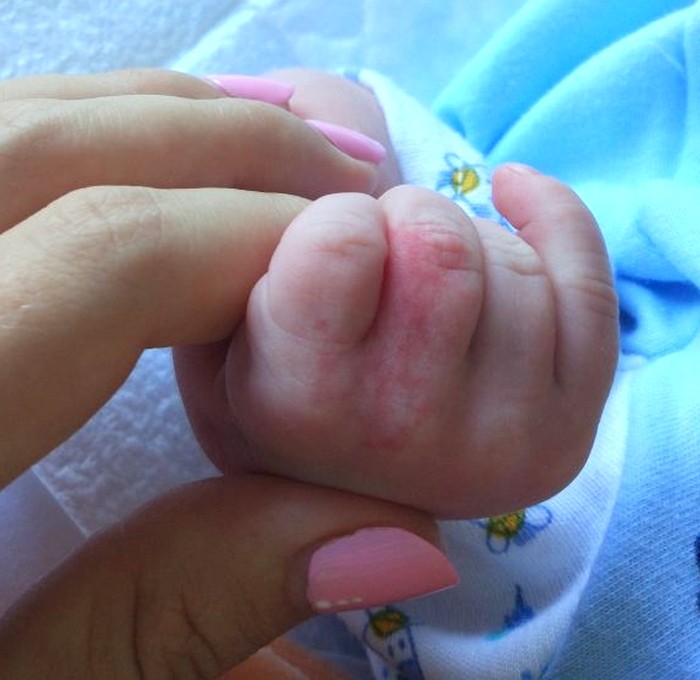 Если они связаны с серьезной травмой, процедурой или инфекцией, тяжесть этих состояний будет определять исход.
Если они связаны с серьезной травмой, процедурой или инфекцией, тяжесть этих состояний будет определять исход.
Подкожная эмфизема, связанная с подводным плаванием с аквалангом, чаще всего менее серьезна.
крепитация; Подкожный воздух; тканевая эмфизема; Хирургическая эмфизема
Дэвис А.С., Мор Н.М. Плевральная болезнь. В: Стены РМ, изд. Неотложная медицина Розена: концепции и клиническая практика . 10-е изд. Филадельфия, Пенсильвания: Elsevier; 2023: глава 63.
Ленц Р.Дж., Лойд Дж.Э. Медиастинит и фиброзирующий медиастинит. В: Broaddus VC, Ernst JD, King TE и др., ред. Учебник Мюррея и Наделя по респираторной медицине . 7-е изд. Филадельфия, Пенсильвания: Elsevier; 2022: глава 116.
Пик DA. Дайвинг и дисбаризм. В: Стены РМ, изд. Неотложная медицина Розена: концепции и клиническая практика . 10-е изд. Филадельфия, Пенсильвания: Elsevier; 2023: глава 131.
Раджа А.С. Торакальная травма. В: Стены РМ, изд. Неотложная медицина Розена: концепции и клиническая практика . 10-е изд. Филадельфия, Пенсильвания: Elsevier; 2023: глава 37.
10-е изд. Филадельфия, Пенсильвания: Elsevier; 2023: глава 37.
Обновлено: Джесси Борке, доктор медицинских наук, CPE, FAAEM, FACEP, лечащий врач Kaiser Permanente, Orange County, CA. Также рецензировали Дэвид С. Дагдейл, доктор медицинских наук, медицинский директор, Бренда Конауэй, главный редактор, и A.D.A.M. Редакционная коллегия.
Травма грудной клетки — травмы, непосредственно угрожающие жизни
Патофизиология и раннее лечение
Немедленно угрожающие жизни травмы от травмы грудной клетки, требующие немедленного вмешательства, указаны ниже. Вмешательства для лечения этих состояний должны быть знакомы всем, кто занимается лечением травм. Эти травмы следует выявить и начать лечение во время первичного осмотра. В небольших учреждениях АРВ-терапия может помочь в выявлении травм и вариантов лечения.
Напряженный пневмоторакс
Напряженный пневмоторакс возникает, когда повреждение плевральной паренхимы создает дефект одностороннего клапана, позволяющий воздуху поступать в плевральную полость, но не выходить, что приводит к повышению давления в плевральной полости. Это повышение внутригрудного давления препятствует вентиляции, в то время как коллапс легкого ухудшает газообмен, что приводит к тахипноэ и гипоксии. Повышенное внутригрудное давление препятствует венозному возврату как из НПВ, так и из ВПВ, а также увеличивает постнагрузку на сердце, что приводит к обструктивному шоку.
Это повышение внутригрудного давления препятствует вентиляции, в то время как коллапс легкого ухудшает газообмен, что приводит к тахипноэ и гипоксии. Повышенное внутригрудное давление препятствует венозному возврату как из НПВ, так и из ВПВ, а также увеличивает постнагрузку на сердце, что приводит к обструктивному шоку.
Общие симптомы и признаки напряженного пневмоторакса включают:
- Респираторный дистресс.
- Возбуждение с тахипноэ.
- Гипоксия.
- Тахикардия.
- Гипотензия.
- Ослабление или отсутствие дыхательных шумов на пораженной стороне.
- Гиперрасширение.
- Снижение подвижности пораженной половины грудной клетки.
- Подкожная эмфизема.
Вздутие шейных вен может быть отмечено, если у пациента нет гиповолемии, однако осмотр обычно ограничивается шейным воротником. Отклонение трахеи является поздним признаком. Пациент может испытывать значительную обструкцию притока к правому сердцу, усугубленную гиповолемией, прежде чем появится заметное отклонение трахеи. Напряженный пневмоторакс может возникнуть в результате тупой или проникающей травмы грудной клетки.
Пациент может испытывать значительную обструкцию притока к правому сердцу, усугубленную гиповолемией, прежде чем появится заметное отклонение трахеи. Напряженный пневмоторакс может возникнуть в результате тупой или проникающей травмы грудной клетки.
Ведение: Если подозревается или не может быть исключен напряженный пневмоторакс у гипотензивного пациента с множественной травмой, не реагирующего на объемную реанимацию, то декомпрессию грудной клетки необходимо выполнить без промедления.
Начало страницы
Декомпрессия грудной клетки на догоспитальном этапе
Декомпрессия иглой —
Игольную декомпрессию можно выполнять во 2-м межреберье (МКП) по среднеключичной линии (МСЛ) или в 5-м межреберье по средней или передней подмышечной линии (при отведенном положении руки). (3) 5-й ICS на средней или передней подмышечной линии может быть труднодоступным, и в таких обстоятельствах используется 2-й ICS-MCL. На 2-й ICS-MCL часто не удается проникнуть иглами в плевральную полость; хотя это основано на использовании более коротких катетеров. (11-14) Клиницисты должны руководствоваться собственным клиническим мнением при выборе места декомпрессии иглой; соображения должны включать толщину стенки грудной клетки, размер игольчатого катетера и идентификацию ориентиров на анатомии пациента. (11)
На 2-й ICS-MCL часто не удается проникнуть иглами в плевральную полость; хотя это основано на использовании более коротких катетеров. (11-14) Клиницисты должны руководствоваться собственным клиническим мнением при выборе места декомпрессии иглой; соображения должны включать толщину стенки грудной клетки, размер игольчатого катетера и идентификацию ориентиров на анатомии пациента. (11)
Можно использовать фирменные устройства, такие как пневмокат или система выпуска воздуха (ARS). Если они недоступны, можно использовать внутривенную канюлю большого диаметра (14 или 16G) с прикрепленным шприцем на 10 мл, хотя следует учитывать длину иглы и толщину грудной клетки. Декомпрессия иглой даст время для транспортировки пациента в медицинское учреждение для окончательной декомпрессии и введения межреберного катетера. Потенциальные ловушки декомпрессии иглой включают перегиб трубки, повреждение нижележащих структур или неправильное положение. (11)
Пальцевая торакостомия —
В отличие от игольной декомпрессии пальцевая торакостомия позволяет максимально и надежно удалить воздух и жидкость из плевральной полости. Пальцевая торакостомия является инвазивной процедурой, поэтому крайне важно, чтобы она выполнялась в асептических условиях, чтобы избежать вторичной инфекции, такой как эмпиема. (15)
Пальцевая торакостомия является инвазивной процедурой, поэтому крайне важно, чтобы она выполнялась в асептических условиях, чтобы избежать вторичной инфекции, такой как эмпиема. (15)
Практические советы по определению безопасной точки введения и выполнению процедуры:
- Определите среднеплечевую точку отведенной руки и отметьте подлежащую кожу по средней подмышечной линии (эта точка соответствует 4-му межреберью при отведенной руке)
- Рука пациента полностью отведена, кожа обработана асептическим препаратом.
- Ширина ладони пациента от подмышечной впадины / линии роста волос
- Если пациент в сознании, требуется введение местного анестетика. Следует рассмотреть возможность дополнительной внутривенной анальгезии.
- Разрез делается через кожу, дерму и фасцию в четвертом или пятом межреберье, непосредственно кпереди от средней подмышечной линии.
- 6. Затем с помощью изогнутых щипцов пересекают межреберье путем тупой диссекции и декомпрессии через плевру, заканчивая проведением пальца в стерильной перчатке.
 (16)
(16) - После успешного завершения процедуры место должно быть временно закрыто мешком для стомы/клапанным мешком, имеющимся в продаже нагрудным уплотнителем или, если это невозможно, трехсторонней повязкой.
** В случае ухудшения состояния пациента следует рассмотреть возможность повторного подметания участка. (17) .**
Декомпрессия грудной клетки в отделении неотложной помощи
Если больной в сознании, а приспособлений для пальцевой торакостомии нет под рукой, то следует провести декомпрессию иглой в 5-м межреберье по средней подмышечной линии. (3) Это уменьшит внутригрудное давление, чтобы дать время для формальной декомпрессии и введения межреберного катетера (ICC), которую следует выполнить после декомпрессии иглой.
Для пациентов, которые либо находятся без сознания, либо находятся в крайнем состоянии, и оборудование и клиницист готовы, то пальцевая торакостомия является методом выбора при напряженном пневмотораксе. Как обсуждалось ранее, эта процедура является инвазивной, поэтому первостепенное значение имеет асептическая техника. Это включает в себя полную хирургическую чистку, а также маски для лица, халаты и стерильные перчатки, а область драпируется со всех четырех сторон при выполнении в отделении неотложной помощи. Техника аналогична описанной выше.
Как обсуждалось ранее, эта процедура является инвазивной, поэтому первостепенное значение имеет асептическая техника. Это включает в себя полную хирургическую чистку, а также маски для лица, халаты и стерильные перчатки, а область драпируется со всех четырех сторон при выполнении в отделении неотложной помощи. Техника аналогична описанной выше.
Стерильное введение межреберного катетера, соединенного с подводным дренажем, и внутривенное введение антибиотиков должны следовать за пальцевой торакостомией, если нет других непосредственных угроз жизни, которые необходимо устранить.
Массивный гемоторакс
Гемоторакс постоянно определяют как скопление крови и жидкости в плевральной полости, препятствующее адекватной вентиляции и сдавливающее легкое; (18) , особенно при наличии >1500 мл или 1/3 объема крови пациента в грудной полости. Гемоторакс может быть вызван кровоизлиянием из межреберных сосудов, грудной стенки, магистральных сосудов, средостения или внутренних грудных артерий.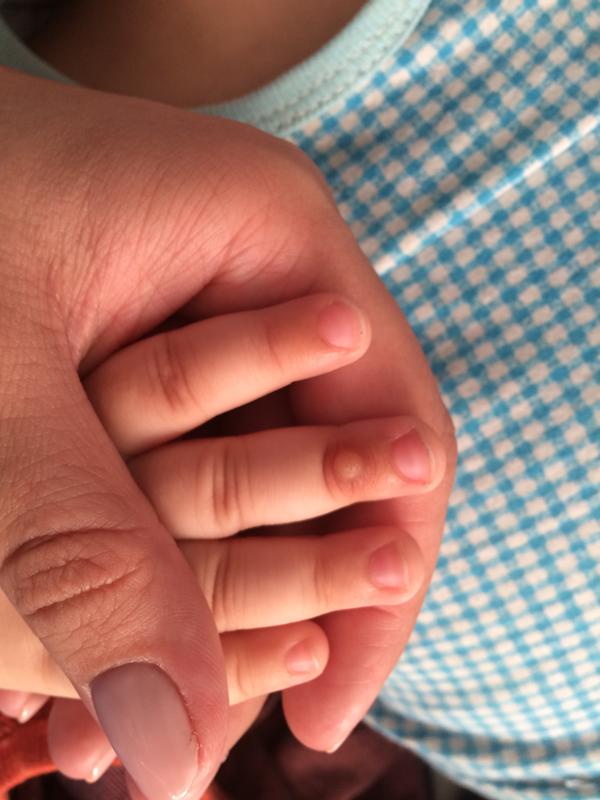 (18) Массивный гемоторакс чаще всего возникает после проникающих травм, но может также возникать после тупой травмы грудной клетки. Эти большие скопления крови приводят к дыхательной недостаточности, гипотонии и шоку.
(18) Массивный гемоторакс чаще всего возникает после проникающих травм, но может также возникать после тупой травмы грудной клетки. Эти большие скопления крови приводят к дыхательной недостаточности, гипотонии и шоку.
Ведение: Диагноз гемоторакса обычно в первую очередь ставится с помощью CXR и eFAST. Ультразвук постоянно демонстрировал более высокую чувствительность при обнаружении гемоторакса по сравнению с рентгенографией. (19-20) Первоначальное лечение включает восстановление объема циркулирующей крови. Методы реанимации с контролем повреждений следует применять до тех пор, пока не будет окончательно остановлено кровотечение. (22) Это включает минимальное (если вообще требуется) использование кристаллоидов, раннее использование продуктов крови и скорость инфузии, титруемую до адекватного (хотя и не нормального) систолического артериального давления. После проведения адекватной реанимации следует ввести межреберный катетер. Это позволит точно измерить кровопотерю, а также некоторый эффект тампонады при межреберном и паренхиматозном кровотечении, когда легкое расправится у грудной клетки.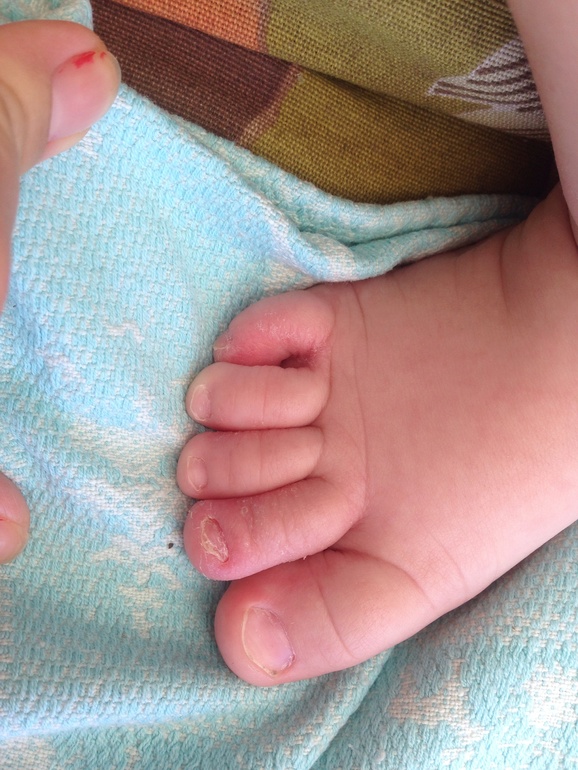 При дренировании >1500 мл, скорее всего, потребуется торакотомия. Активируйте протокол массивной трансфузии, так как пациенту, вероятно, потребуется большое количество крови для восстановления перфузии. Эти пациенты могут быть чрезвычайно сложными, вклад травматологической и / или кардиоторакальной бригады будет полезен для пациента.
При дренировании >1500 мл, скорее всего, потребуется торакотомия. Активируйте протокол массивной трансфузии, так как пациенту, вероятно, потребуется большое количество крови для восстановления перфузии. Эти пациенты могут быть чрезвычайно сложными, вклад травматологической и / или кардиоторакальной бригады будет полезен для пациента.
Вставка плевральной дренажной трубки
Повторное расширение легкого может привести к тампонаде любых кровоточащих сосудов, а также к дренированию пневмоторакса. Место введения такое же, как описано для пальцевой торакотомии. Как только грудная клетка декомпрессирована с помощью пальцевой торакотомии в асептических условиях, вводится ICC, который направляется кзади и к верхушке. Размер трубки имеет большое значение и должен быть большого диаметра (28–32 Fr), чтобы облегчить быстрое дренирование, предотвратить утечку воздуха и позволить удалить большие сгустки крови. После продвижения обеспечьте запотевание и раскачивание трубки при выдохе и наложении шва.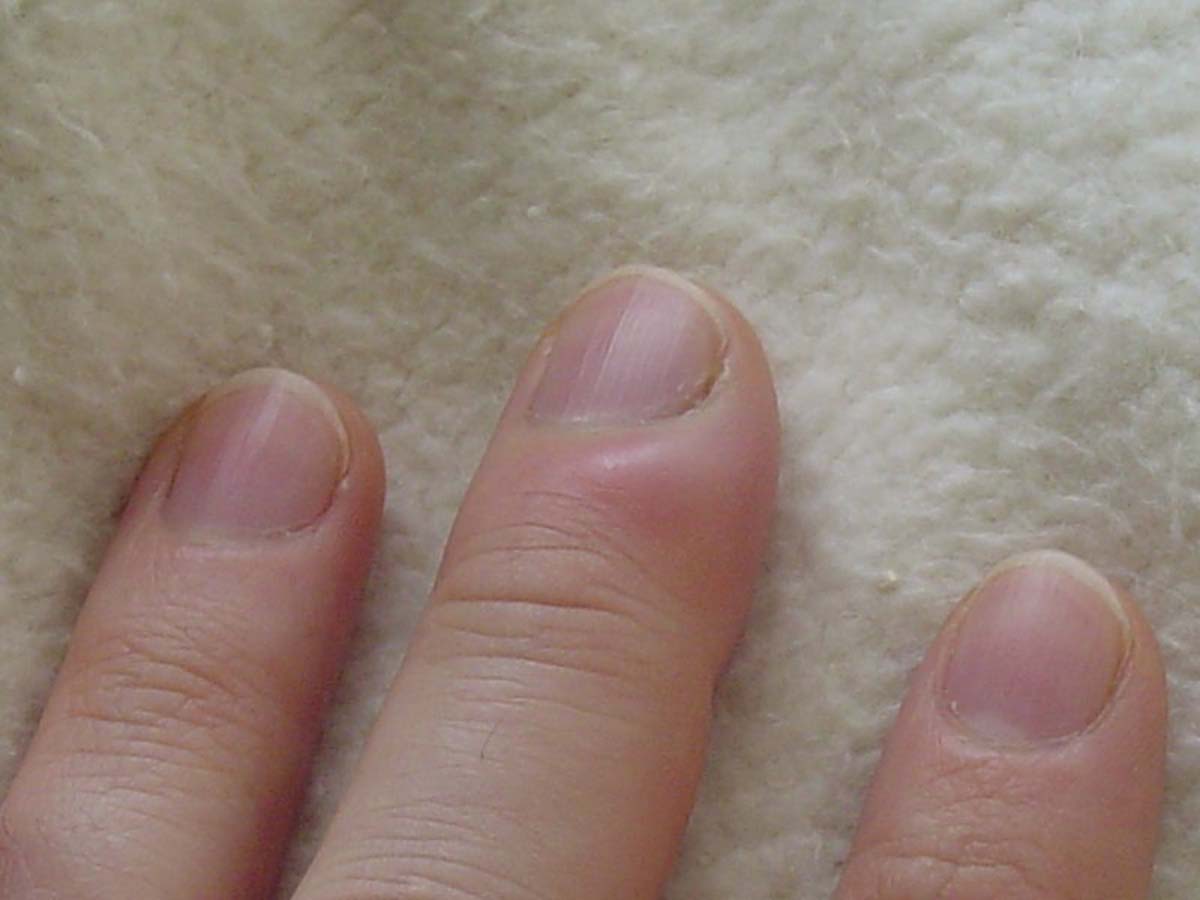 Пузырение является признаком утечки воздуха из плевральной полости и является нормальным явлением на ранних стадиях. Стойкое пузырение может свидетельствовать о бронхоплевральном свище. Размещение должно быть подтверждено с помощью CXR или CT.
Пузырение является признаком утечки воздуха из плевральной полости и является нормальным явлением на ранних стадиях. Стойкое пузырение может свидетельствовать о бронхоплевральном свище. Размещение должно быть подтверждено с помощью CXR или CT.
Тампонада сердца
Тампонада сердца возникает, когда кровь, жидкость или воздух попадают в перикард, ограничивая сердечную деятельность и препятствуя наполнению. Это в первую очередь возникает в результате проникающей травмы, однако также возможно в случаях тяжелой тупой травмы грудной клетки, которая приводит к повреждению правых отделов сердца. Симптомы и признаки развиваются и могут развиваться в течение нескольких минут или, реже, в течение большей части часа. Классическое проявление триады Бекса (гипотензия, повышенное АД, приглушенные тоны сердца) может быть трудно идентифицировать в реанимационном отделении, особенно там, где шум затрудняет выслушивание приглушенных тонов сердца. JVP особенно трудно идентифицировать в условиях гиповолемии или при наличии шейного воротника для иммобилизации позвоночника.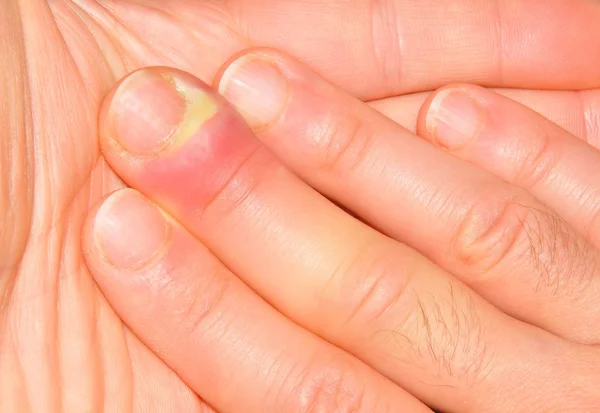 Можно отметить полнокровие лица и шеи в результате обструкции притока, хотя клиницисту может быть трудно заметить это в первую очередь; этот признак является отличительным признаком тампонады сердца и имеет тенденцию быть более выраженным, чем у пациентов с напряженным пневмотораксом.
Можно отметить полнокровие лица и шеи в результате обструкции притока, хотя клиницисту может быть трудно заметить это в первую очередь; этот признак является отличительным признаком тампонады сердца и имеет тенденцию быть более выраженным, чем у пациентов с напряженным пневмотораксом.
Лечение: Окончательное лечение тампонады перикарда включает декомпрессию околосердечной сумки и восстановление дефекта миокарда. Используемый метод зависит от физиологии пациента и имеющихся ресурсов. До тех пор, пока не будет достигнута декомпрессия, следует применять допустимую гипотензию и реанимацию минимальным объемом.
Перикардиоцентез
Перикардиоцентез включает в себя введение иглы в перикард для удаления крови / жидкости для улучшения сердечной функции и обеспечения адекватного наполнения желудочков. (23) Под контролем УЗИ длинная игла 18-22 г, прикрепленная к шприцу, вводится в подмечевидное пространство и направляется к левому плечу под углом 40 градусов с постоянной аспирацией по мере приближения иглы к правому желудочку. После аспирации перикардиальной жидкости канюлю продвигают в полость перикарда и прикрепляют трехходовой кран. Обратите внимание на улучшение производительности. Пациенту потребуется радикальное хирургическое вмешательство для оценки и лечения основной травмы.
После аспирации перикардиальной жидкости канюлю продвигают в полость перикарда и прикрепляют трехходовой кран. Обратите внимание на улучшение производительности. Пациенту потребуется радикальное хирургическое вмешательство для оценки и лечения основной травмы.
Реанимационная торакотомия: Основной целью реанимационной торакотомии является лечение тампонады перикарда путем декомпрессии перикардиального мешка. Хотя внутренний массаж сердца также может быть выполнен, это не является основным показанием для выполнения реанимационной торакотомии.
Если у пациента рефрактерный шок и обученный оператор, например, Хирург или врач скорой помощи/реанимации доступен, пациент должен пройти реанимационную торакотомию. Предпочтительно это должно быть выполнено в операционной (оперативная торакотомия), где имеется оборудование и обученный персонал. Хотя, если у пациента рефрактерный шок (САД <70), состояние пациента может быть сочтено слишком нестабильным для перевода в операционную. Если у пациента пропал выход, процедуру нужно будет проводить немедленно в отделении неотложной помощи. Реанимационная торакотомия должна выполняться только должным образом обученными и сертифицированными операторами в условиях, где есть доступ к необходимым системам и оборудованию для лечения или стабилизации повреждения миокарда или тампонады перикарда.
Если у пациента пропал выход, процедуру нужно будет проводить немедленно в отделении неотложной помощи. Реанимационная торакотомия должна выполняться только должным образом обученными и сертифицированными операторами в условиях, где есть доступ к необходимым системам и оборудованию для лечения или стабилизации повреждения миокарда или тампонады перикарда.
Если нет доступных хирургических служб или кого-либо, обученного процедурам реанимационной торакотомии и восстановления сердца, то пациент должен быть переведен в срочном порядке. Если больной находится в тяжелом шоке (или потерял выброс), тампонада подтверждена на УЗИ, а все остальные причины устранены или устранены, то может быть выполнен перикардиоцентез.
Открытый пневмоторакс
Воздух будет следовать по пути наименьшего сопротивления, поэтому, если отверстие в грудной стенке составляет примерно 2/3 диаметра трахеи или больше, воздух будет проходить через дефект грудной клетки при каждом дыхательном усилии, а не вниз по трахее.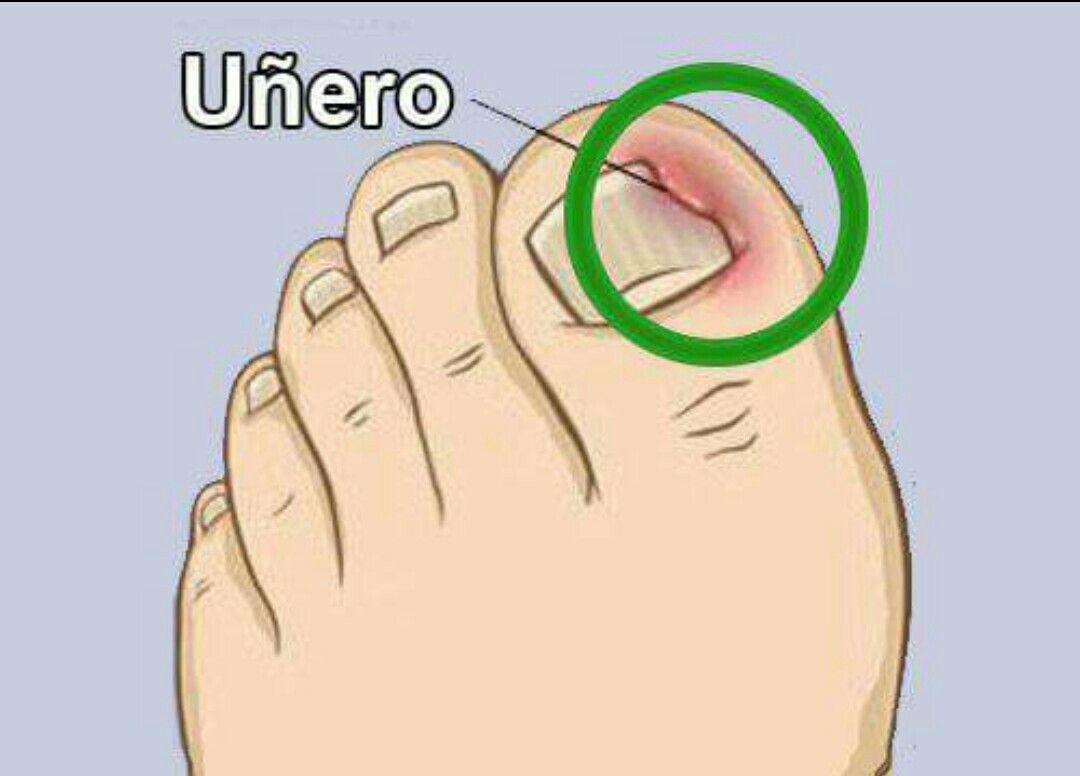 При нарушении вентиляции развиваются гипоксия и гиперкапния. (3) Управление:
При нарушении вентиляции развиваются гипоксия и гиперкапния. (3) Управление:
3-сторонняя окклюзионная повязка
Своевременное закрытие отверстия в грудной клетке стерильной повязкой, закупоренной с 3 (из четырех) сторон. Это позволит воздуху выходить во время выдоха, но не будет поступать во время вдоха. Стерильная окклюзионная повязка должна быть достаточно большой, чтобы перекрывать края раны, а затем надежно заклеиваться лентой с 3 сторон, чтобы обеспечить эффект клапана типа трепетания. Когда пациент вдыхает, повязка предотвращает попадание воздуха, но при выдохе позволяет воздуху выходить. Есть некоторые коммерческие повязки, такие как нагрудные пломбы Ашермана, которые можно использовать.
Затем следует ввести плевральную дренажную трубку в месте, удаленном от раны. После установки межреберного катетера повязку можно заменить на 4-стороннюю окклюзионную повязку. Такие раны, скорее всего, потребуют окончательного хирургического закрытия.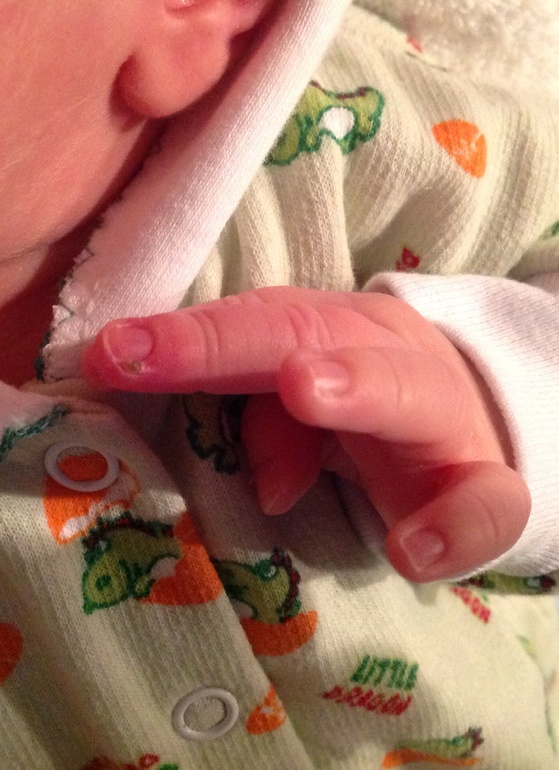
Ушиб грудной клетки и легких
Цеповая травма грудной клетки определяется переломами 2-х и более ребер непрерывно, в 2-х и более местах. Эта травма приводит к тому, что сегмент грудной клетки больше не связан с остальной частью грудной клетки, вызывая нарушение ее целостности. Это может привести к парадоксальному движению грудной клетки, когда цеповой сегмент перемещается внутрь на вдохе и наружу на выдохе. (Это называется клиническим цепом, в отличие от рентгенологического цепа, который выявляется при визуализации).
Работа дыхания значительно увеличивается у пациентов с клинически очевидным повреждением грудной клетки цепом, и у них может быстро развиться дыхательная недостаточность. Травма грудной клетки цепом обычно является результатом воздействия значительной энергетической силы на грудную клетку. Таким образом, травма цепом обычно связана с повреждением нижележащего легкого, а также с болью, приводящей к гипоксемии, гиперкапнии и снижению податливости легких. Пациенты с цепной травмой грудной клетки и ушибами легких подвергаются особому риску дальнейших осложнений, таких как ателектаз, дыхательная недостаточность и пневмония.
Пациенты с цепной травмой грудной клетки и ушибами легких подвергаются особому риску дальнейших осложнений, таких как ателектаз, дыхательная недостаточность и пневмония.
Лечение: Цепная травма грудной клетки представляет собой тяжелую форму травмы грудной клетки и считается непосредственной угрозой жизни. Адекватная оксигенация и обезболивание, а также разумное введение жидкости являются краеугольным камнем лечения. Некоторым пациентам может быть достаточно простых мер по поддержке дыхательных усилий и насыщению кислородом. Регионарная анальгезия может помочь контролировать боль и улучшить оксигенацию. Анализ газов крови следует проводить регулярно, чтобы контролировать вентиляцию легких и реакцию на лечение. Неинвазивная вентиляция (NIV) может помочь пациентам, нуждающимся в поддержке вдоха. Все пациенты с вялой грудной клеткой подвержены риску дыхательной недостаточности и усугубления пневмоторакса, а те, кто находится на НИВЛ, имеют еще более высокий риск.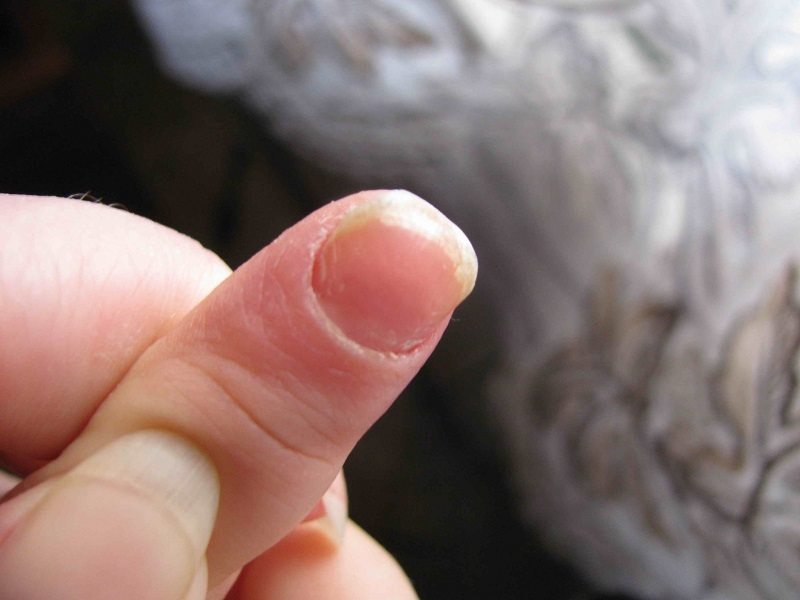 Всем пациентам, у которых развилась дыхательная недостаточность, следует как можно раньше провести интубацию и искусственную вентиляцию легких.
Всем пациентам, у которых развилась дыхательная недостаточность, следует как можно раньше провести интубацию и искусственную вентиляцию легких.
Обширные трахеобронхиальные травмы – гортани/трахеи
Повреждения гортани, трахеи и крупных бронхов встречаются нечасто, однако представляют непосредственную угрозу жизни. При оценке состояния дыхательных путей во время первичного осмотра особое внимание уделяется целостности дыхательных путей, а также симптомам и признакам травмы верхних дыхательных путей.
Защита дыхательных путей имеет приоритетное значение и требует тщательной интубации. Это дополнительно помогает справиться с последующими осложнениями вентиляции с положительным давлением.
Повреждение внутригрудной части трахеи и бронхов обычно выявляют при оценке дыхания — путем выявления пневмоторакса, напряженного пневмоторакса и подкожной эмфиземы, а также выявления значительной утечки воздуха при введении межреберного катетера.
Для большинства пациентов, переживших первоначальный инсульт, интубация и плевральная декомпрессия будут эффективными временными мерами.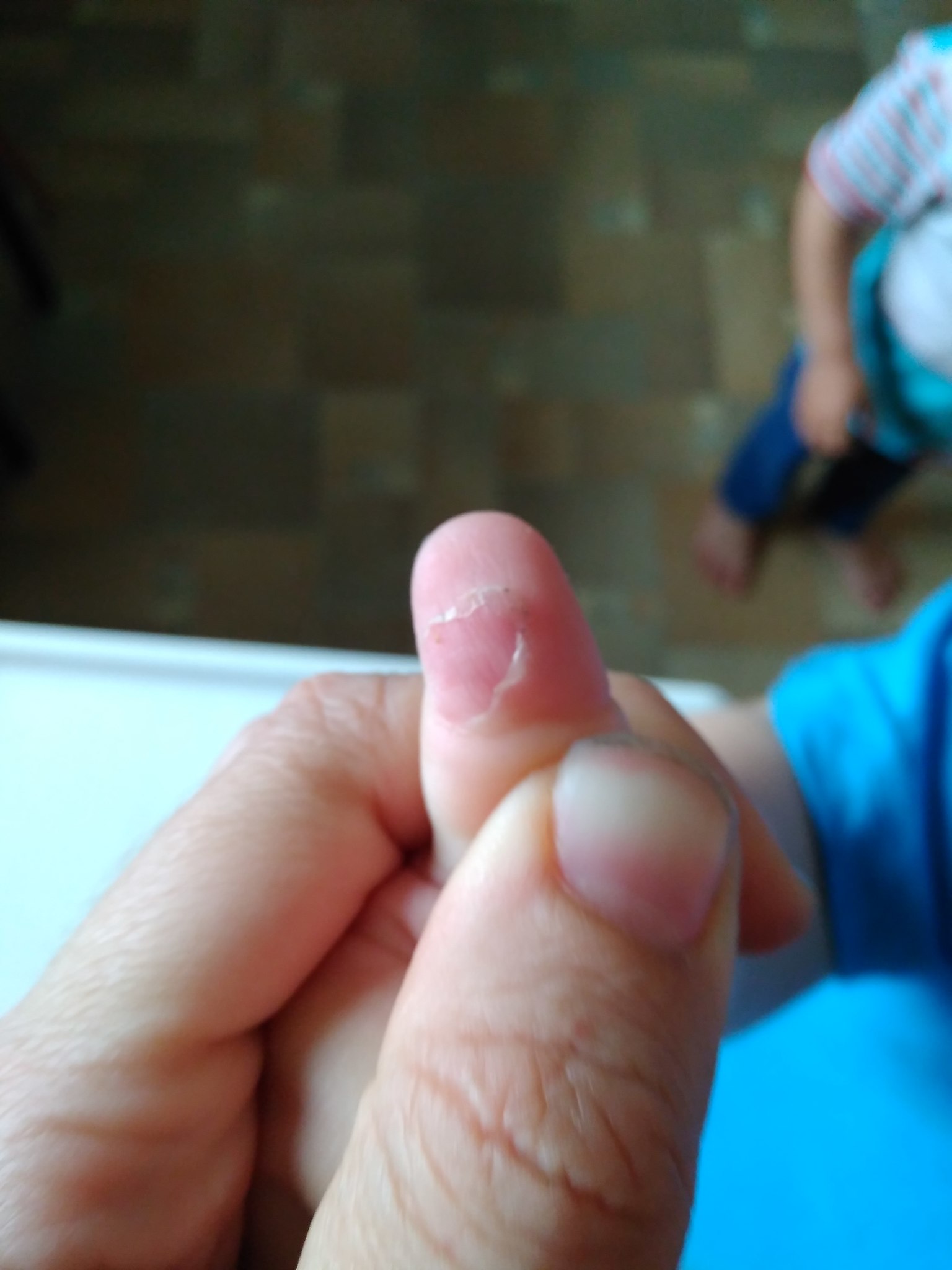 У этих пациентов часто бывает большой или напряженный пневмоторакс со значительной утечкой воздуха. Им может потребоваться два межреберных катетера, чтобы позволить пораженному легкому полностью раздуться. Травма, которая приводит к серьезному трахеобронхиальному повреждению, обычно приводит к сопутствующим травмам грудной клетки, таким как множественные переломы ребер, включая удар молотком, ушибы легких и гемоторакс/пневмоторакс.
У этих пациентов часто бывает большой или напряженный пневмоторакс со значительной утечкой воздуха. Им может потребоваться два межреберных катетера, чтобы позволить пораженному легкому полностью раздуться. Травма, которая приводит к серьезному трахеобронхиальному повреждению, обычно приводит к сопутствующим травмам грудной клетки, таким как множественные переломы ребер, включая удар молотком, ушибы легких и гемоторакс/пневмоторакс.
Потенциально опасные для жизни травмы:
Ряд травм, которые считаются потенциально или вскоре угрожающими жизни, могут быть обнаружены в ходе обследований, проводимых в дополнение к первичному обследованию, и во время вторичного обследования. Эти травмы:
- Простой пневмоторакс
- Травма диафрагмы
- Тупая травма аорты
- Травма пищевода
Простой пневмоторакс: Простой пневмоторакс возникает в результате скопления воздуха между висцеральной и париетальной плеврой в результате тупой или проникающей травмы. Повреждение плевры нарушает поверхностное натяжение между висцеральной и париетальной плеврой, что приводит к коллапсу легкого и нарушению вентиляции/перфузии. (3) Простой пневмоторакс или гемоторакс можно лечить консервативно при тщательном наблюдении. В ситуации, когда врач не уверен в продолжении лечения, можно обратиться за советом к АРВ-препаратам круглосуточно и без выходных.
Повреждение плевры нарушает поверхностное натяжение между висцеральной и париетальной плеврой, что приводит к коллапсу легкого и нарушению вентиляции/перфузии. (3) Простой пневмоторакс или гемоторакс можно лечить консервативно при тщательном наблюдении. В ситуации, когда врач не уверен в продолжении лечения, можно обратиться за советом к АРВ-препаратам круглосуточно и без выходных.
Повреждение диафрагмы: Диафрагма — это мышца, играющая решающую роль в вентиляции. Травма может быть результатом проникающего механизма или тупой травмы с высоким внутрибрюшным давлением. Это повреждение может привести к компрометации легких, неправильному распределению содержимого брюшины в грудную клетку и может быть связано с другими серьезными повреждениями. Левосторонние разрывы диафрагмы встречаются чаще, чем правосторонние, возможно, из-за защиты печенью. Эти травмы может быть трудно диагностировать на начальном этапе, так как рентген грудной клетки может быть неправильно истолкован.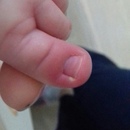 (3)
(3)
Тупая травма аорты: Грудная аорта и ее ветви несут большие объемы крови и поэтому могут привести к быстрому обескровливанию и смерти. Относительно фиксированный характер этих сосудов в грудной клетке делает их восприимчивыми к разрыву во время внезапного торможения при травме. Пациенты с механизмом повреждения, характерным для повреждения аорты, которые не реагируют на реанимационные мероприятия, нуждаются в быстрой диагностике и подготовке к хирургическому вмешательству, если это возможно.
Повреждения пищевода: Повреждения пищевода чаще связаны с проникающими травмами и могут иметь сопутствующие повреждения соседних структур. Признаки повреждения пищевода могут быть малозаметными, что связано с задержкой постановки диагноза. Эти травмы необходимо лечить с помощью специализированного хирургического вмешательства.
Пожилые пациенты:
Пациенты в возрасте старше 65 лет все чаще становятся жертвами тяжелой травмы.
