Длина шейки матки в 37 недель беременности: УЗИ шейки матки при беременности
Ведение беременности с истмико-цервикальной недостаточностью цена в Москве, диагностика и лечение ИЦН при беременности : Медицинский центр «Доктор рядом»
К большому сожалению, далеко не каждая беременность заканчивается благополучно. Среди множества рисков и осложнений присутствует редкий диагноз – истмико-цервикальная недостаточность. Она встречается лишь у 5-9% беременных женщин, но занимает львиную долю среди причин привычного невынашивания.
Если во время беременности вам поставили диагноз истмико-цервикальная недостаточность, не отчаивайтесь и не паникуйте. Помните, что вовремя определить недостаточность шейки матки не так уж и просто. Ведь осмотр в зеркалах при беременности производится очень редко. И своевременно установленный диагноз – это лечение, коррекция и большие шансы на полноценное вынашивание, счастливое материнство.
Клиника «Доктор рядом» предлагает специализированное ведение беременности при истмико-цервикальной недостаточности. Вы можете обратиться к нам на этапе планирования беременности или при подозрении на ИЦН во время вынашивания. Мы окажем современную медицинскую помощь и гинекологическое сопровождение на любом сроке беременности до долгожданных родов.
Мы окажем современную медицинскую помощь и гинекологическое сопровождение на любом сроке беременности до долгожданных родов.
Истмико-цервикальная недостаточность во время беременности
Истмико-цервикальная недостаточность (ИЦН) – это несостоятельность перешейка и шейки матки. Шейка матки – упругий мышечный орган, который выполняет опорную и защитную функцию при беременности. Канал шейки маки при беременности сомкнут, за счет чего удерживается плод и плодные оболочки, а в утробу не попадают инфекции.
Недостаточность шейки матки приводит к ее укорачиванию и открытию внутреннего и наружного зева по мере нарастания нагрузки. Так с каждым месяцем беременности растет плод, количество околоплодных вод. Шейка матки не выдерживает давления, приоткрывается, провисает плодный пузырь, инфицируются плодные оболочки, изливаются воды и начинаются преждевременные роды.
Выкидыш или преждевременные роды во 2-3 триместре беременности часто спровоцированы именно истмико-цервикальной недостаточностью. И если подобная ситуация произошла, настоятельно рекомендуется пройти обследование и лечение. Следует планировать и готовиться к следующей беременности не менее чем через 2 года после выкидыша в результате ИЦН.
И если подобная ситуация произошла, настоятельно рекомендуется пройти обследование и лечение. Следует планировать и готовиться к следующей беременности не менее чем через 2 года после выкидыша в результате ИЦН.
Причины истмико-цервикальной недостаточности
Различают травматическую и функциональную истмико-цервикальную недостаточность, развитие которых спровоцировано разными причинами. Итак:
- Механические травмы – аборт, выскабливания в целях диагностики или лечения, самопроизвольный выкидыш, роды, экстракорпоральное оплодотворение. На месте травмы возникает рубец, который состоит из соединительной ткани. В отличие от здоровой мышечной ткани, соединительная ткань не имеет способности к сокращению, эластичности. Это провоцирует травматическую истмико-цервикальную недостаточность;
- Гормональный сбой, недостаток прогестерона, преобладание андрогенов приводят к развитию функциональной недостаточности шейки матки. Чаще всего она развивается на ранних сроках беременности, начиная с 11 недели.
 В этот период поджелудочная железа плода начинает вырабатывать мужские гормоны. Их переизбыток в организме приводит к ослабеванию мышц шейки матки;
В этот период поджелудочная железа плода начинает вырабатывать мужские гормоны. Их переизбыток в организме приводит к ослабеванию мышц шейки матки; - Многоплодная беременность, многоводие, вес плода более 4 кг, пороки развития матки также могут являться причиной истмико-цервикальной недостаточности.
Симптомы истмико-цервикальной недостаточности
Опасность истмико-цервикальной недостаточности таится и в ее бессимптомности. Лишь в некоторых случаях на первых месяцах беременности возможны признаки ИЦН, которые схожи с симптомами угрозы выкидыша. Это кровянистые выделения, боль внизу живота, ощущение тяжести и распирания во влагалище.
Самопроизвольный аборт или преждевременные роды во 2-3 триместре беременности могут быть симптомами истмико-цервикальной недостаточности. Поэтому перед планированием последующей беременности или же при диагнозе привычного невынашивания следует пройти обследование на ИЦН, а при подтверждении диагноза – соответствующее лечение.
Диагностика истмико-цервикальной недостаточности
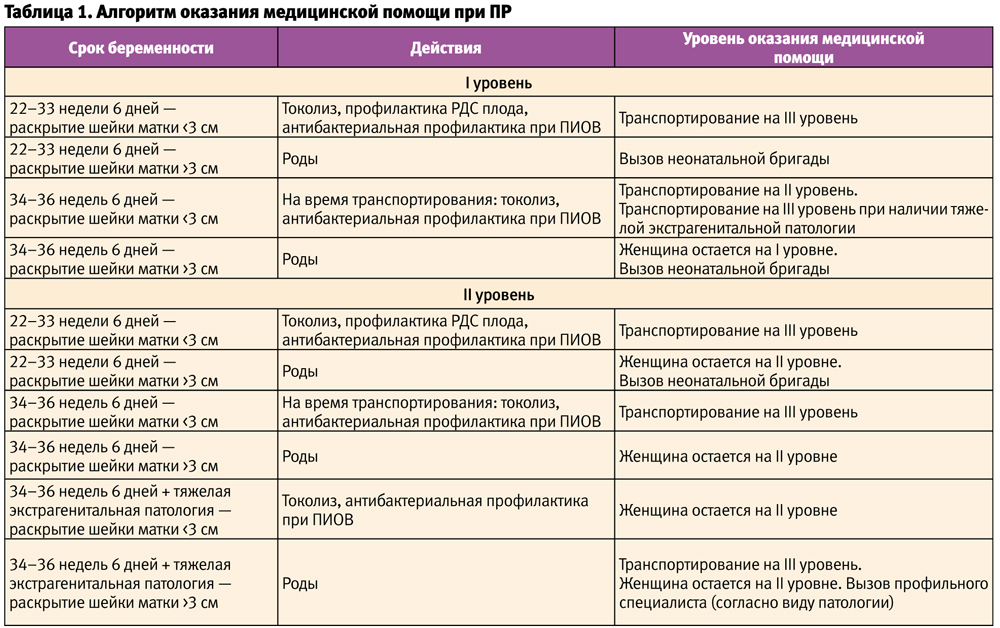
Диагностика истмико-цервикальной недостаточности при беременности осуществляется во время вагинального осмотра при помощи зеркал и во время УЗИ. На ранних этапах развития ИЦН врач-гинеколог может определить размягчение шейки матки и ее укорочение. На поздних сроках беременности возможно ее раскрытие.
На ранних этапах развития ИЦН врач-гинеколог может определить размягчение шейки матки и ее укорочение. На поздних сроках беременности возможно ее раскрытие.
Ультразвуковое исследование проводится при помощи вагинального датчика. Если шейка матки приобретает V-вид, это может свидетельствовать о раскрытии внутреннего зева. Также измеряется длина шейки матки. По мере развития беременности шейка матки становится короче, ширина внутреннего зева все больше.
В норме длина шейки матки на сроке 24-28 недель составляет 35-45 мм, после 28 недели 30-35 мм. До 20 недели длина шейки матки 30 мм является признаком угрозы прерывания беременности и требует наблюдения. Абсолютным показанием к невынашиванию является длина шейки матки 2 см, что требует обязательной хирургической коррекции. Ширина внутреннего зева шейки матки возрастает с 10 по 36 неделю беременности в рамках значений 25-40 мм.
Тактика ведения беременности при истмико-цервикальной недостаточности
В большинстве случаев диагноз истмико-цервикальной недостаточности ставится после самопроизвольного аборта или преждевременных родов. Последующая беременность относится к вынашиванию с высокой степенью риска и требует специализированного медицинского сопровождения.
Последующая беременность относится к вынашиванию с высокой степенью риска и требует специализированного медицинского сопровождения.
Медицинский центр «Доктор рядом» предлагает ведение беременности при истмико-цервикальной недостаточности с первых недель зачатия. Мы проводим современную диагностику ИЦН при постановке на учет и в динамике. Главная цель – определить степень риска, принять максимально эффективные меры лечения и коррекции ИЦН, чтобы женщина выносила и родила в срок здорового крепкого малыша.
Лечение истмико-цервикальной недостаточности может быть:
- Нехирургическим – гормональная терапия для нормализации уровня прогестерона, андрогенов, использование акушерского кольца или пессария до 36 недель беременности.
- Хирургическим – наложение швов на шейку матки с 13-27 недель беременности. Снимаются швы в 37-38 недель беременности или раньше, если излились воды, началась родовая деятельность. Показаниями к оперативному вмешательству являются выкидыши в анамнезе, невынашивание или прогрессирующая недостаточность шейки матки в период беременности.

Помните, что истмико-цервикальная недостаточность приводит к выкидышу или преждевременным родам. Ведение беременности с ранних сроков, постоянное наблюдение гинеколога и лечение ИЦН при необходимости поможет вам сохранить желанную беременность и родить доношенного малыша.
что это такое, зачем и как ставят при беременности кольцо на шейку матки?
Угроза выкидыша – диагноз, который ставится большому количеству женщин. Но современная медицина находит все новые и новые способы устранения рисков потери плода. Одним из таких способов является установка пессария. Она проводится по определенным показаниям и позволяет сохранить ребенка. Пессарий должен устанавливаться только опытным врачом в условиях клиники. В этом случае конструкция даст желаемый эффект и не доставит выраженного дискомфорта будущей матери. Информацию о цене кольца на матку при беременности, условиях его постановки и всех особенностях предоставит гинеколог.
Что представляет собой пессарий?
Акушерский пессарий представляет собой изделие из мягкого, но упругого материала (силикона или пластика), который легко адаптируется к анатомическим особенностям матки и не становится причиной развития аллергической реакции или отторжения. Конструкция традиционно выполняется в форме кольца, но также существуют модели в виде куба, чаши, гриба и конуса. Акушерский (разгружающий) пессарий используется с целью поддержки шейки матки для снижения давления на нее плода. Конструкция эффективно и равномерно распределяет нагрузку и сокращает риск преждевременных родов.
Конструкция традиционно выполняется в форме кольца, но также существуют модели в виде куба, чаши, гриба и конуса. Акушерский (разгружающий) пессарий используется с целью поддержки шейки матки для снижения давления на нее плода. Конструкция эффективно и равномерно распределяет нагрузку и сокращает риск преждевременных родов.
Показания для установки кольца на шейку матки
Введение акушерского пессария осуществляется при ИЦН (истмико-цервикальной недостаточности), которая становится причиной:
- Ослабления стенок матки
- Укорачивания шейки
- Открытия маточного зева
Необходимость в применении специальной конструкции обычно возникает после осложненных предшествующих родов, абортов, различных гинекологических патологий.
Также акушерский пессарий устанавливается при:
- Многоплодной беременности
- Обострении воспалительных процессов
- Наличии швов на шейке матки
- Индивидуальных особенностях строения половых органов
В большинстве случаев специальная конструкция позволяет выносить плод.
Показаниями к применению пессария также являются недержание мочи и грыжи мочевого пузыря.
Противопоказания для установки кольца на шейку матки
Акушерский пессарий не используется при:
- Выделениях с примесями крови
- Выпячивании плодного пузыря
- Хронических воспалительных процессах в половых органах
- Тяжелых соматических патологиях
- Подозрении на замершую беременность
- Дисфункции мочевого пузыря
Важно! Если слизистые половых органов воспалились уже после установки изделия, проводится тщательная антисептическая обработка родовых путей. Также обеспечивается постоянный контроль состояния микрофлоры влагалища.
Не ставится кольцо на шейку матки и на последней стадии ИЦН из-за нецелесообразности процедуры.
Разновидности акушерских пессариев
Специальные акушерские конструкции всегда подбираются индивидуально. Это обусловлено спецификой строения женских половых органов.
Это обусловлено спецификой строения женских половых органов.
В акушерстве используются следующие виды пессариев:
- Ring. Такие изделия имеют форму колец и выполняются из силикона. К недостаткам таких пессариев относят низкую надежность крепления и риск выпадения
- Cube. Данные изделия имеют форму куба. Они, как и кольца, обеспечивают отток всех выделений и справляются с основной задачей. Риск их выпадения минимален
- Dount. Подобные конструкции по форме напоминают пончики. Они справляются с основной задачей, но имеют недостаток, связанный с застоем влагалищного секрета
- Cellhorn. Такие пессарии являются самыми надежными, но не очень удобными в использовании. Они отличаются плотной фиксацией, но не задерживают влагалищные выделения
При выборе подходящего изделия важными факторами являются диаметр шейки и верхней трети влагалища, а также количество родов у пациентки.
Пессарии выпускаются в трех размерах:
- На шейку матки диаметром не более 30 мм и на влагалище, длина верхней трети которого не превышает 65 мм.
 Самые маленькие конструкции устанавливаются нерожавшим женщинам и тем, которые стали мамами не более двух раз
Самые маленькие конструкции устанавливаются нерожавшим женщинам и тем, которые стали мамами не более двух раз - На влагалище с верхней третью не более 66-75 мм. Такие изделия устанавливаются также женщинам, родившим не более двух детей
- На шейку матки с диаметром 37 мм и длиной трети влагалища более 76 мм. Такие конструкции ставятся женщинам, которые родили более двух детей
На каких сроках ставят?
Пессарий устанавливается на сроке от 16 до 34 недели после зачатия. Точное время размещения конструкции во многом зависит от характера течения беременности. Как правило, изделия вводятся после 20 недели беременности. В некоторых случаях установка пессария необходима уже на 12-14 неделе.
Важно! Точный срок определяет только врач. Установленный пессарий носят на протяжении всего остального времени вынашивания плода. Предварительно обязательно проводятся необходимые профилактические мероприятия, направленные на предотвращение развития инфекционных процессов.
Процесс установки
Введение пессария не занимает много времени и не доставляет выраженного дискомфорта. Опытный врач справляется с задачей всего за 15 минут.
Установка осуществляется поэтапно:
- Пациентка размещается в кресле (предварительно опорожняются мочевой пузырь и кишечник)
- Для обеспечения легкости установки пессарий обрабатывается глицериновым маслом
- Конструкция размещается таким образом, чтобы ее узкая часть располагалась под лобковыми костями, а широкая – глубоко во влагалище
Важно! При наличии гипертонуса матки за 30 минут до установки пациентка принимает спазмолитик. При необходимости перед процедурой проводится обезболивание.
Особенности ношения и ограничения
При ношении пессария женщине не придется кардинально менять образ жизни.
Существуют лишь некоторые ограничения, которые касаются:
- Прекращения интимных контактов
- Ограничения физических нагрузок
- Предотвращения запоров
- Отказа от приема ванн и от плавания
После установки конструкции женщине нужно будет регулярно (каждые 2 недели) посещать гинеколога. Врач будет проводить осмотры и убеждаться, что пессарий не выпал и располагается правильно. Также гинеколог будет брать мазок на инфекции.
Врач будет проводить осмотры и убеждаться, что пессарий не выпал и располагается правильно. Также гинеколог будет брать мазок на инфекции.
Возможные осложнения
К возможным осложнениям относят:
- Изменение характера (обильности и частоты) выделений из влагалища
- Неприятные ощущения в положении сидя
- Воспаление плодного пузыря
- Развитие кольпита (при изменении местоположения пессария)
- Изнашивание стенок влагалища
- Кровотечение
Предотвратить все осложнения позволяет регулярное посещение гинеколога и правильная, профессиональная установка конструкции. Именно поэтому наблюдаться следует у опытных специалистов. Они грамотно установят пессарий и проследят за процессом его ношения.
Что ощущает беременная, если пессарий сместился?
Обычно женщины не испытывают никакого дискомфорта при ношении изделия. Это обусловлено тем, что конструкция имеет закругленные края и отличается достаточной мягкостью и гибкостью. Она не травмирует мягкие ткани влагалища.
Она не травмирует мягкие ткани влагалища.
Выпасть изделие не может. Возможно только изменение положения пессария. В этом случае беременная ощутит дискомфорт и пожалуется на чувство наличия во влагалище инородного тела. Зачастую кольцо давит, что особенно остро ощущается при наклонах и в положении сидя. Также при смещении пациентки замечают появление выделений белого цвета. Если пессарий изменил положение из-за неправильно подобранного размера, изделие заменяют. Если причиной смещения стало нарушение рекомендаций врача по ношению конструкции, она просто возвращается на место.
Важно! При появлении любых неприятных ощущений следует незамедлительно обратиться к врачу. Если этого не сделать, возможно воспаление влагалища.
Преимущества постановки пессариев в МЕДСИ
- Команда врачей международного уровня. В клиниках МЕДСИ работают специалисты с внушительным стажем лечебной практики. Все врачи имеют вторую специальность «ультразвуковая диагностика», пациенткам в режиме 24/7 проводятся ультразвуковые исследования
- Высокоточная диагностика на профессиональном оборудовании.
 УЗИ, например, проводится с применением аппарата Pro Focus 2202 с датчиком B-K Medical ApS (Дания)
УЗИ, например, проводится с применением аппарата Pro Focus 2202 с датчиком B-K Medical ApS (Дания) - Деликатный и осторожный индивидуальный подход. Установка изделия осуществляется грамотно, быстро и с минимальным дискомфортом для пациентки
- Точный подбор необходимого пессария. Благодаря этому сокращаются риски его смещения, появления неприятных ощущений или возникновения осложнений
- Наличие современных пессариев, отличающихся удобством использования и безопасностью
Чтобы записаться на прием к гинекологу, позвоните в клинику МЕДСИ, позвоните по телефону +7 (495) 7-800-500.
Не затягивайте с лечением, обратитесь к врачу сейчас:
- Прием врача – акушера-гинеколога
- Планирование и ведение беременности
- УЗИ
KoreaMed Synapse
1. Rand L, Robinson JN, Economy KE, Norwitz ER. Повторный взгляд на послесрочную индукцию родов. Акушерство Гинекол. 2000. 96:779–783.
Rand L, Robinson JN, Economy KE, Norwitz ER. Повторный взгляд на послесрочную индукцию родов. Акушерство Гинекол. 2000. 96:779–783.
2. Санчес-Рамос Л., Оливье Ф., Делке И., Кауниц А.М. Индукция родов по сравнению с выжидательной тактикой при переношенной беременности: систематический обзор с метаанализом. Акушерство Гинекол. 2003. 101:1312–1318.
3. Практический бюллетень ACOG. Клинические рекомендации по ведению врачей акушеров-гинекологов. № 55, сентябрь 2004 г. (заменяет тренировочный шаблон № 6, 19 октября).97). Ведение переношенной беременности. Акушерство Гинекол. 2004. 104:639–646.
4. Magann EF, McNamara MF, Whitworth NS, Chauhan SP, Thorpe RA, Morrison JC. Можем ли мы уменьшить постдатизм у женщин с неблагоприятным состоянием шейки матки и отрицательным результатом теста на фибронектин плода в сроке путем серийного промывания плодных оболочек? Am J Obstet Gynecol. 1998. 179:890–894.
5. McKenna DS, Costa SW, Samuels P. Созревание шейки матки простагландином E2 без последующей индукции родов. Акушерство Гинекол. 1999. 94:11–14.
6. Имаи М., Тани А., Сайто М., Сайто К., Амано К., Нисидзима М. Значение измерения фибронектина плода и цитокинов в цервико-влагалищных выделениях женщин в срок для прогнозирования срочных родов и переношенной беременности. Eur J Obstet Gynecol Reprod Biol. 2001. 97:53–58.
7. Lockwood CJ, Moscarelli RD, Wein R, Lynch L, Lapinski RH, Ghidini A. Низкие концентрации вагинального фибронектина плода как предиктор родов после 41 недели. Am J Obstet Gynecol. 1994. 171:1–4.
8. Вайсанен-Томмиска М., Нуутила М., Юликоркала О. Высвобождение цервикального оксида азота у женщин после родов. Акушерство Гинекол. 2004. 103: 657–662.
9. Раманатан Г., Ю. С., Осей Э. , Николаидес К. Х. Ультразвуковое исследование в 37 недель беременности в прогнозировании исхода беременности: значение оценки шейки матки. УЗИ Акушерство Гинекол. 2003. 22: 598–603.
, Николаидес К. Х. Ультразвуковое исследование в 37 недель беременности в прогнозировании исхода беременности: значение оценки шейки матки. УЗИ Акушерство Гинекол. 2003. 22: 598–603.
10. Vimercati A, Greco P, Lopalco P, Loizzi V, Scioscia M, Mei L, Rossi AC, Selvaggi L. Значение ультразвукового исследования шейки матки в прогнозировании переношенной беременности. J Перинат Мед. 2001. 29: 317–321.
11. Iams JD, Goldenberg RL, Meis PJ, Mercer BM, Moawad A, Das A, Thom E, McNellis D, Copper RL, Johnson F, Roberts JM. Длина шейки матки и риск самопроизвольных преждевременных родов. Сеть отделений медицины матери и плода Национального института здоровья ребенка и человеческого развития. N Engl J Med. 1996. 334: 567–572.
12. Carvalho MH, Bittar RE, Brizot ML, Maganha PP, Borges da Fonseca ES, Zugaib M. Длина шейки матки на 11–14 неделе и 22–24 неделе беременности, оцененная с помощью трансвагинальной сонографии, и гестационный возраст при родах . УЗИ Акушерство Гинекол. 2003. 21: 135–139..
УЗИ Акушерство Гинекол. 2003. 21: 135–139..
13. Хассан С.С., Ромеро Р., Берри С.М., Данг К., Блэквелл С.К., Тредвелл М.С., Вулф Х.М. Пациентки с ультразвуковой длиной шейки матки < или = 15 мм имеют почти 50% риск ранних спонтанных преждевременных родов. Am J Obstet Gynecol. 2000. 182:1458–1467.
14. Муракава Х., Утуми Т., Хасегава И., Танака К., Фузимори Р. Оценка угрозы преждевременных родов с помощью трансвагинального ультразвукового измерения длины шейки матки. Акушерство Гинекол. 1993. 82:829–832.
15. Heath VC, Southall TR, Souka AP, Elisseou A, Nicolaides KH. Длина шейки матки в 23 недели беременности: прогноз самопроизвольных преждевременных родов. УЗИ Акушерство Гинекол. 1998. 12:312–317.
16. М.С., Скэнтоу С., Ляо А.В., Качо А., Николаидес К.Х. Длина шейки матки и воронкообразная воронка на сроке 23 недели беременности в прогнозировании спонтанных ранних преждевременных родов. УЗИ Акушерство Гинекол. 2001. 18:200–203.
УЗИ Акушерство Гинекол. 2001. 18:200–203.
17. Уэр В., Рейнор Б.Д. Трансвагинальное ультразвуковое исследование шейки матки как предиктор успешной индукции родов. Am J Obstet Gynecol. 2000. 182:1030–1032.
18. Габриэль Р., Дарно Т., Шало Ф., Гонсалес Н., Леймари Ф., Керё С. Трансвагинальное УЗИ шейки матки перед индукцией родов. УЗИ Акушерство Гинекол. 2002. 19: 254–257.
19. Пандис Г.К., Папагеоргиу А.Т., Раманатан В.Г., Томпсон М.О., Николаидес К.Х. Ультрасонографическое измерение длины шейки матки перед индукцией для прогнозирования успешной индукции родов. УЗИ Акушерство Гинекол. 2001. 18:623–628.
20. Ране С.М., Пандис Г.К., Гирджис Р.Р., Хиггинс Б., Николаидес К.Х. Эхографическое измерение длины шейки матки перед индукцией при переношенной беременности: влияние паритета на прогнозирование интервала от индукции до родов. УЗИ Акушерство Гинекол. 2003. 22:40–44.
УЗИ Акушерство Гинекол. 2003. 22:40–44.
21. Розенберг П., Гоффине Ф., Хессаби М. Сравнение оценки по шкале Бишопа, длины шейки матки, измеренной с помощью ультразвука, и анализа фибронектина плода для прогнозирования времени до родов и типа родов в срок. Am J Obstet Gynecol. 2000. 182:108–113.
22. Ромеро Р., Гомес Р., Мазор М., Геззи Ф., Юн Б.Х. Старейшина М.Г., Ламонт Р.Ф., Ромеро Р., редакторы. Синдром преждевременных родов. Преждевременные роды. 1997. Нью-Йорк: Черчилль Ливингстон;xii. 553.
23. Alfirevic Z, Walkinshaw SA. Ведение переношенной беременности: индуцировать или нет? Бр Дж Хосп Мед. 1994. 52:218–221.
24. Могрен И., Стенлунд Х., Хогберг У. Рецидив перенашивания беременности. Int J Эпидемиол. 1999. 28: 253–257.
25. Brieger GM, Ning XH, Dawkins RR, Ying KQ, Weng C, Chang AM, Haines CJ. Трансвагинальная эхографическая оценка динамики шейки матки в третьем триместре нормально протекающей беременности. Acta Obstet Gynecol Scand. 1997. 76: 118–122.
Acta Obstet Gynecol Scand. 1997. 76: 118–122.
Предотвращение преждевременных родов | Keep ‘Em Cookin’
Каждая беременность подвержена риску преждевременных родов, но большинство женщин думают, что с ними этого никогда не произойдет. Когда они сталкиваются с эпизодом преждевременных родов, они могут не знать, какие у них есть варианты предотвращения преждевременных родов.
По словам Эдмунда Ф. Фунаи, доктора медицинских наук, от 30 до 50 процентов беременных женщин, переживших преждевременные роды, рожают в срок. Ваши шансы благополучно родить ребенка в срок будут самыми высокими, если вы и ваш лечащий врач будете активно управлять риском преждевременных родов. Независимо от того, беременны ли вы в настоящее время или планируете беременность после недоношенности, вам следует обсудить приведенные ниже варианты со своим врачом или акушеркой.
Можно ли предотвратить преждевременные роды и преждевременные роды?
Длина шейки матки и другие изменения шейки матки
Многочисленные исследования показали, что длина шейки матки примерно на сроке от 20 до 24 недель беременности является самым сильным индикатором риска преждевременных родов. Длина шейки матки наиболее точно измеряется с помощью трансвагинального УЗИ, которое ваш врач может не проводить, если вы специально не попросите об этом. Нормальная длина шейки матки составляет от 4 до 5 см при отсутствии беременности.
Длина шейки матки наиболее точно измеряется с помощью трансвагинального УЗИ, которое ваш врач может не проводить, если вы специально не попросите об этом. Нормальная длина шейки матки составляет от 4 до 5 см при отсутствии беременности.
Что такое короткая шейка матки?
Одно исследование показало, что на 24-й неделе беременности средняя длина шейки матки составляет 3,5 см. При длине шейки матки менее 2,2 см существует 20-процентная вероятность преждевременных родов. (Источник: «Длина шейки матки и риск спонтанных преждевременных родов». Медицинский журнал Новой Англии, 29 февраля 1996 г., том 334, номер 9: 567–572.)
Другое исследование показало, что при длина 1,5 см или менее, риск самопроизвольных преждевременных родов составляет почти 50 процентов. (Источник: Американский журнал акушерства и гинекологии, июнь 2000 г., том 182, выпуск 6, страницы 1458-1467) t ожидается до 32-36 недель:
- В возрасте от 16 до 20 недель нормальная длина шейки матки составляет от 4,0 до 4,5 см
- В возрасте от 24 до 28 недель нормальная длина шейки матки составляет от 3,5 до 4,0 см
- В возрасте от 32 до 36 недель нормальная длина шейки матки составляет от 3,0 до 3,5 см
Источник: FamilyPracticeNotebook. com
com
Большинство врачей назначают трансабдоминальное УЗИ примерно на 20 неделе беременности. Попросите врача УЗИ записать длину вашей шейки матки на тот момент и также запишите ее для себя. Если длина меньше 4 см, попросите сонографа сделать трансвагинальное УЗИ, чтобы получить более точные измерения. Стандартно проводить измерения три раза в течение нескольких минут. Если длина меньше 4 см, и вы испытываете ЛЮБЫЕ признаки преждевременных родов в последующие недели, запросите трансвагинальное УЗИ, чтобы текущее измерение можно было сравнить с предыдущим измерением.
Короткая длина шейки матки между 20 и 24 неделями является лучшим предиктором преждевременных родов:
- Длина менее 1 см: средний гестационный возраст при рождении 32 недели
- Длина менее 1,5 см: средний гестационный возраст при рождении 33 недели
- Длина менее 2 см: средний гестационный возраст при рождении 34 недели
- Длина менее 2,5 см: средний гестационный возраст при рождении 36,5 недель
Источник: Американский журнал акушерства и гинекологии, июнь 2000 г.
При трансвагинальном УЗИ можно увидеть верхнюю и нижнюю часть шейки матки. Ваш лечащий врач может описать укорочение верхней части шейки матки как образование воронки, потому что шейка матки выглядит, как вы уже догадались, как воронка. (Нажмите здесь, чтобы увидеть изображение.)
Самая широкая часть воронки находится ближе всего к матке, а самая узкая часть — к влагалищу. Когда шейка матки укорачивается еще больше, на УЗИ она будет выглядеть как «V», а затем как «U». В норме шейка матки имеет форму трубки. По данным Radiopaedia.org, риск преждевременных родов составляет более 50% до 25 недель.
После трансвагинального УЗИ ваш врач может провести ручное обследование, чтобы увидеть, не размягчилась ли, истончилась или расширилась шейка матки, что может быть признаком начавшихся или продолжающихся родов.
Инъекции прогестерона, суппозитории и гель
Если у вас были преждевременные роды во время предыдущей беременности или у вас короткая шейка матки во время текущей беременности, спросите своего врача о преимуществах прогестерона. Американский колледж акушеров и гинекологов впервые выступил за использование инъекций прогестерона в 2003 году после двух рандомизированных плацебо-контролируемых испытаний. В обоих исследованиях у участников были предыдущие одноплодные преждевременные роды. В более крупном исследовании участники получали инъекции прогестерона, начиная с 16-й и 21-й недели и продолжая до родов или до 37-й недели, в зависимости от того, что наступит раньше.
Американский колледж акушеров и гинекологов впервые выступил за использование инъекций прогестерона в 2003 году после двух рандомизированных плацебо-контролируемых испытаний. В обоих исследованиях у участников были предыдущие одноплодные преждевременные роды. В более крупном исследовании участники получали инъекции прогестерона, начиная с 16-й и 21-й недели и продолжая до родов или до 37-й недели, в зависимости от того, что наступит раньше.
У участников группы, получавшей инъекции прогестерона, преждевременных родов было на 34% меньше, чем у участников, получавших плацебо, а частота преждевременных родов до 32 недель снизилась на 42%. В меньшем исследовании у участниц, получавших вагинальные суппозитории с прогестероном, частота преждевременных родов составила 2,7% по сравнению с 18,6% в группе плацебо.
Makena — торговая марка одобренной FDA инъекции прогестерона для предотвращения преждевременных родов. Медицинский работник сделает инъекцию в своем офисе или с визитом на дому. Инъекции Makena начинаются между 16 неделями и 20 неделями 6 дней, с одной инъекции в неделю до 37 недели беременности.
Инъекции Makena начинаются между 16 неделями и 20 неделями 6 дней, с одной инъекции в неделю до 37 недели беременности.
Основным побочным эффектом прививки является боль в месте инъекции, которую можно сравнить с укусом комара. Боль, зуд и припухлость будут варьироваться от женщины к женщине и даже от укола к уколу.
Некоторые планы страхования не покрывают расходы на инъекции прогестерона, но вместо этого покрывают стоимость прогестероновых суппозиториев или прогестеронового геля. Эти типы прогестерона используются «не по прямому назначению» для предотвращения преждевременных родов. Это означает, что эти различные формы прогестерона использовались в прошлом и доказали свою безопасность, но FDA не позволит производителям рекламировать их как эффективные для предотвращения преждевременных родов.
Метаанализ пяти отдельных исследований показал, что использование вагинального прогестеронового геля у пациенток с короткой шейкой матки, но без симптомов преждевременных родов снижает риск преждевременных родов до 33 недель на 42 процента по сравнению с плацебо, согласно к статье, опубликованной в Американском журнале акушерства и гинекологии за декабрь 2011 года. Также было отмечено значительное снижение частоты преждевременных родов до 35, 34, 30 и 28 недель. Спросите своего врача, какой вариант лучше для вас.
Также было отмечено значительное снижение частоты преждевременных родов до 35, 34, 30 и 28 недель. Спросите своего врача, какой вариант лучше для вас.
Самые последние исследования эффективности прогестеронового геля и инъекций прогестерона (исследование PROLONG и исследование OPPTIMUM) не показали того, что исследователи считают «статистической разницей» в количестве преждевременных родов между теми, кто получал прогестерон, и теми, кто был в группе плацебо. Некоторые критики результатов исследования утверждают, что участники исследований могут неточно представлять широкий спектр переменных, которые могут увеличить или уменьшить вероятность преждевременных родов, таких как раса, история болезни и социально-экономические факторы. Американский колледж акушеров и гинекологов продолжает рекомендовать гидроксипрогестерона капроат, как указано в «Практическом бюллетене № 130, Прогнозирование и предотвращение преждевременных родов». Общество медицины матери и плода также продолжает рекомендовать использование прогестерона, показанного здесь.
Хирургический серкляж
Серкляж — это шов, накладываемый на шейку матки, чтобы предотвратить ее преждевременное раскрытие. Различают абдоминальные и вагинальные серкляжи. Два типа вагинальных серкляжей — McDonald и Shirodkar. Оба они могут быть выполнены с использованием различных швов (стежков). Абдоминальные серкляжи выполнялись во время и до беременности и, как правило, после неудачных вагинальных процедур.
Несостоятельность шейки матки обычно характеризуется безболезненным раскрытием шейки матки, что приводит к невынашиванию беременности или преждевременным родам. В большинстве случаев это обнаруживается во время обычного посещения врача или УЗИ, а при осмотре обнаруживается расширение шейки матки. То, что начинается как безболезненное раскрытие, может превратиться в преждевременные роды, как только шейка станет очень расширенной.
Людям, у которых впервые диагностирована несостоятельность шейки матки, врач может попытаться наложить серкляж, если они находятся во втором триместре.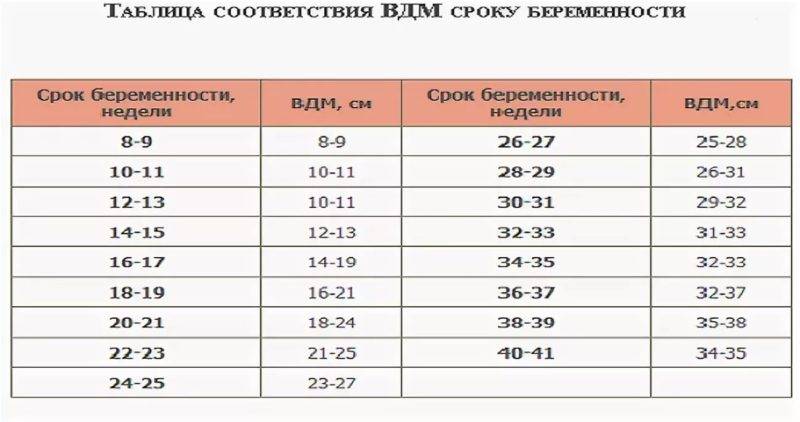 Эта процедура может быть технически сложной, если шейка матки значительно расширена. Для тех, у кого в анамнезе несостоятельность шейки матки во время предыдущей беременности, лечение может включать установку серкляжа в конце первого триместра.
Эта процедура может быть технически сложной, если шейка матки значительно расширена. Для тех, у кого в анамнезе несостоятельность шейки матки во время предыдущей беременности, лечение может включать установку серкляжа в конце первого триместра.
Ограниченная активность (постельный режим)
Ваш врач может порекомендовать снизить уровень активности, если у вас начнутся схватки до 37 недель. Некоторые схватки, называемые схватками Брэкстона-Хикса или «тренировочными схватками», допустимы до этого, но не стесняйтесь позвонить своему врачу и описать, что вы чувствуете. У некоторых беременных наблюдается раздражение матки. У них схватки могут быть вызваны любыми действиями, включая наклоны, подъем и спуск по лестнице и половой акт. Обратите внимание на то, как часто вы чувствуете напряжение в животе и какие действия вызывают его, и обсудите это со своим врачом.
Ограничение физической активности также может помочь уменьшить чувство вагинального давления, возникающее, когда ребенок сидит низко на шейке матки. Каждый раз, когда у вас повышается давление, обязательно обратитесь к своему лечащему врачу, особенно если у вас также есть какие-либо из этих симптомов преждевременных родов.
Каждый раз, когда у вас повышается давление, обязательно обратитесь к своему лечащему врачу, особенно если у вас также есть какие-либо из этих симптомов преждевременных родов.
Также спросите о длине шейки матки. Короткая шейка матки может вызывать чувство давления, и диагноз «короткая шейка матки» может помочь определить риск преждевременных родов.
Предотвращение обезвоживания/Введение жидкости внутривенно
Обезвоживание может привести к тому, что матка начнет сокращаться. Обязательно выпивайте не менее восьми стаканов воды или других напитков без кофеина каждый день. Пейте еще больше в теплую погоду, даже если вы находитесь в помещении. Вы должны пить достаточно, чтобы моча стала прозрачной. Полный мочевой пузырь также может вызывать схватки, поэтому не ждите, чтобы добраться до туалета, когда почувствуете позыв. Если вас лечат в больнице по поводу преждевременных родов, первое, что они сделают, — это начнут внутривенно вводить жидкости. Это связано с тем, что при обезвоживании объем крови уменьшается.
