Детям 5 лет от кашля: Кашель у 5 лет ребенка как лечить
Сиропы от кашля для детей. 18 сиропов от 1 года
Организм в подавляющем большинстве случаев способен самостоятельно справиться с любой респираторной вирусной инфекцией и с коронавирусом в частности. 1 сентября дети пойдут в школу. Как защитить их от COVID-19, пока детской вакцины еще нет? Рассказывает известный педиатр, автор книг для здравомыслящих родителей, главный редактор канала «Доктор Комаровский» Евгений Комаровский.
Почему дети стали чаще заражаться коронавирусом?
— Евгений Олегович, все школьники в мире сядут за парту очно?
— Эксперты американской организации CDC (это один из самых влиятельных органов в принятии стратегических решений в области здравоохранения) выпустили руководство, в котором говорится, что школы осенью должны открыться, даже если в них не смогут соблюдать все рекомендуемые меры безопасности для сдерживания распространения коронавируса. Тем самым они, по сути, признали, что онлайн-обучение нанесло детям в мире настолько серьезный ущерб, что к нему не стоит прибегать даже с учетом распространения нового варианта вируса.
Конечно, американские рекомендации для нас не указ. Нам нужно самим думать о том, как, организовать безопасное обучение в школах.
Дышите глубже!
— Вариант «дельта», который сейчас распространяется во всем мире, представляет опасность и для детей. Как защитить их от нового штамма?
— Особенность варианта «дельта» состоит, по всей видимости, в том, что он вызывает болезнь при меньшей инфицирующей дозе. Но достоверной информации о том, что вариант «дельта» вызывает более тяжелое течение болезни у детей, нет.
Вопрос-ответ Что такое мультисистемный воспалительный синдром у детей после COVID-19? Поскольку тяжесть болезни всегда связана с инфицирующей дозой, эксперты CDC, например, считают, что все люди старше 2 лет, не прошедшие полный курс вакцинации, должны носить маски в помещениях и в многолюдных местах, когда невозможно соблюдать социальную дистанцию. А в классе такая дистанция должна быть не менее 1 метра.
Дистанцирование — это не единственная мера профилактики (в огромном количестве школ обеспечить такое расстояние между учениками невозможно). Необходима полноценная вентиляция помещений. К сожалению, открытой форточки многие родители и учителя до сих пор боятся как огня. Хотя открытое окно — самый эффективный способ профилактики заболеваемости, в том числе и коронавирусом.
Необходима полноценная вентиляция помещений. К сожалению, открытой форточки многие родители и учителя до сих пор боятся как огня. Хотя открытое окно — самый эффективный способ профилактики заболеваемости, в том числе и коронавирусом.
Чтобы следить за качеством воздуха, в каждом классе должен висеть датчик CO2 (если уровень углекислого газа в норме, значит, в помещении хорошая вентиляция). Также в каждом классе необходимо иметь термометр и гигрометр. Влажность воздуха должна быть от 40 до 60%, а температура — не выше 22 градусов (а лучше — 18-20).
Помимо этого, необходимы респираторный этикет (дети должны знать, что чихать и кашлять нужно в локоть), мытье рук, регулярная уборка и дезинфекция помещений.
При первых признаках болезни ребенок должен оставаться дома.
Дистант окончен. Есть ли опасность роста заболеваемости среди детей?
Помощь организму
— Как лечиться, если ребенок все-таки заболел?
— Организм в подавляющем большинстве случаев способен самостоятельно при минимальной помощи с нашей стороны справиться с респираторной вирусной инфекцией и с коронавирусом в частности. Ваша задача — создать больному оптимальные условия. К сожалению, чаще те условия, которые вы считаете оптимальными, не имеют никакого отношения к тому, что действительно полезно организму.
Ваша задача — создать больному оптимальные условия. К сожалению, чаще те условия, которые вы считаете оптимальными, не имеют никакого отношения к тому, что действительно полезно организму.
Советы доктора Комаровского
Вот важные советы для родителей, они помогут детям и им самим (если вдруг тоже заболеют) перенести COVID-19.
- Не лежите постоянно. Длительное пребывание в горизонтальном положении увеличивает вероятность осложнений. Вертитесь, крутитесь, занимайте положение полусидя. Если тяжело дышать, попробуйте спать на животе. В некоторых случаях это принципиально помогает.
- Не заставляйте детей есть. Во время болезни нужны не гречка и консервы, а легко усваиваемая углеводная пища. Сладкое больному не противопоказано. Налегайте на овсянку, манку, сухофрукты, мед, сгущенное молоко, фруктовое пюре, мороженое, фрукты, ягоды, шоколад, варенье. Вопрос-ответ По каким симптомам можно распознать COVID-19 у детей?
- А вот пить — заставляйте.
 Помните, что при дефиците жидкости мокрота в легких засыхает, что многократно увеличивает вероятность осложнений. Напитки должны быть сладкими (глюкоза — главный источник энергии). Поэтому во время болезни разрешается то, что обычно не рекомендуется: соки, газировка, квас, сладкий чай. Критерий того, что питьевой режим правильный, — посещение туалета каждые 2-3 часа. Если моча насыщенно-желтая или редкое мочеиспускание, значит, есть дефицит жидкости.
Помните, что при дефиците жидкости мокрота в легких засыхает, что многократно увеличивает вероятность осложнений. Напитки должны быть сладкими (глюкоза — главный источник энергии). Поэтому во время болезни разрешается то, что обычно не рекомендуется: соки, газировка, квас, сладкий чай. Критерий того, что питьевой режим правильный, — посещение туалета каждые 2-3 часа. Если моча насыщенно-желтая или редкое мочеиспускание, значит, есть дефицит жидкости. - Одеваться надо тепло. Так легче переносить прохладу в комнате. Напомню, оптимальная температура — 18 градусов.
- Контролируйте состояние. Вы должны знать, какая у ребенка температура, его пульс, частоту дыхания и артериальное давление. Оптимально, если есть возможность контролировать уровень кислорода в крови (это делают с помощью пульсоксиметра).
Тревожные симптомы — показания пульсоксиметра ниже 92 и диарея в сочетании с затрудненным дыханием. В таких случаях нужно вызывать скорую и добиваться госпитализации.
Правда ли, что прием парацетамола снижает эффективность вакцин от COVID?
Какие лекарства принимать при COVID-19?
- Жаропонижающие препараты. Парацетамол и ибупрофен.
Строго следите за дозировкой этих лекарств и не превышайте ее. Если препараты не срабатывают в лечебной дозе, её увеличение не даст результата. На эффективность таких средств негативно влияет дефицит жидкости в организме: она необходима, чтобы организм мог потеть и «сбрасывать» тепло.
- Средства для пероральной регидратации. Порошки регидрон, реосалан, цитраглюкосолан и т. д.
Содержат калий, натрий, хлор и другие вещества в нужных пропорциях и концентрациях. Помните, что, если больной может пить, капельница ему не нужна: то, что он пьет, быстро всасывается из пищевариетльного тракта.
Вопрос-ответ Почему при коронавирусе не назначают антибиотики? Кстати, если вы не можете купить эти лекарства, есть простейший рецепт ВОЗ, с помощью которого вы можете приготовить их в домашних условиях.
Поваренная соль — 3 г, сахар — 18 г, кипяченая вода — 1 литр. Таким раствором лечат дефицит жидкости даже при холере!
- Симптоматические средства для облегчения дискомфорта в горле.
Они не лечат, но хуже не станет.
- Сосудосуживающие капли в нос.
Если больной не может дышать носом, это опасно. Поэтому помогут капли в нос. И почаще промывайте нос солевым раствором (1 столовая ложка соли на 1 литр кипяченой воды).
Помните:
Все существующие препараты от коронавируса — это экспериментальное лечение.
Эффективность отхаркивающих средств от кашля в сравнении с обильным питьем не доказана. Если вы приняли отхаркивающее средство в условиях дефицита жидкости и сухого и теплого воздуха в помещении, вероятность осложнений вырастает многократно.
Следующий материал
Содержание:
Большинство воспалительных заболеваний дыхательных путей сопровождается одним из самых распространенных симптомов – кашлем. Он может настолько сильно досаждать больным, что приводит к значительному ухудшению качества жизни. Для устранения этого этой проблемы используются как синтетические, так и фитотерапевтические лекарства. Особо выраженным действием обладает сироп от кашля с кодеином. Он хорошо усваивается организмом. Жидкая консистенция не так неприятна на вкус и может даваться даже детям. Однако ряд наркозависимых используют эти препараты для получения эйфорических ощущений, что требует дополнительных мер по борьбе с аптечной наркоманией. Лекарства, включающие кодеин, отпускаются по рецепту.
Он может настолько сильно досаждать больным, что приводит к значительному ухудшению качества жизни. Для устранения этого этой проблемы используются как синтетические, так и фитотерапевтические лекарства. Особо выраженным действием обладает сироп от кашля с кодеином. Он хорошо усваивается организмом. Жидкая консистенция не так неприятна на вкус и может даваться даже детям. Однако ряд наркозависимых используют эти препараты для получения эйфорических ощущений, что требует дополнительных мер по борьбе с аптечной наркоманией. Лекарства, включающие кодеин, отпускаются по рецепту.
Когда показаны сиропы, содержащие кодеин
Инфекционные поражения органов дыхания ведут к воспалительным изменениям. Слизистая оболочка носоглотки, трахеи и бронхов при этом отекает, краснеет и вызывает болевой синдром. Находящиеся в её клетках возбудители активно размножаются и выделяют продукты своей жизнедеятельности. Они обладают раздражающим свойством и вызывают кашель.
Второй фактор, способствующий его возникновению, – сухость. Чтобы преодолеть ее, назначаются фармпрепараты, способные разжижать мокроту и облегчать течение болезни. Но не всегда достаточно лишь просто устранить явления пересыхания слизистых. Кашлевой рефлекс может быть настолько досаждающим, что больной сильно страдает от него. С этой ситуацией помогают справиться сиропы от кашля, содержащие кодеин, так как это вещество способно угнетать кашельный центр в головном мозге.
Чтобы преодолеть ее, назначаются фармпрепараты, способные разжижать мокроту и облегчать течение болезни. Но не всегда достаточно лишь просто устранить явления пересыхания слизистых. Кашлевой рефлекс может быть настолько досаждающим, что больной сильно страдает от него. С этой ситуацией помогают справиться сиропы от кашля, содержащие кодеин, так как это вещество способно угнетать кашельный центр в головном мозге.
Их применяют при:
- Тонзиллитах, фарингитах, ларингитах, вызывающих сильный кашель с болевыми ощущениями.
- Бронхитах и пневмонии.
- Коклюше с репризами – приступами, сопровождающимися затруднением вдоха.
- Необходимости подавления кашлевого рефлекса при невозможности уснуть ночью.
Не рекомендуется самостоятельный выбор препарата. Назначение должен производить только лечащий врач с учётом осмотра, обследования, имеющейся симптоматики. После покупки следует строго придерживаться предписанных правил приёма, соблюдать точную дозировку, кратность и длительность применения. Важно помнить – действующее вещество относится к наркотическим, и его бесконтрольное употребление может привести к зависимости.
Важно помнить – действующее вещество относится к наркотическим, и его бесконтрольное употребление может привести к зависимости.
В каких сиропах от кашля содержится кодеин
В аптеках лекарства данного типа отпускаются по рецепту. Кроме основного действующего противокашлевого ингредиента в состав входят дополнительные вещества. Поэтому препараты оказывают комплексное симптоматическое действие. Рассмотрим, какие сиропы содержат кодеин и чаще всего назначаются врачами.
В клинической практике применяют:
- Коделак (Фито). Обладает приятным запахом и вкусом. Благодаря входящему в состав термопсису, усиливается бронхиальная экскреция. Гидрокарбонат натрия ощелачивает отделяемую слизь, снижая вязкость отходящей мокроты. Солодка оказывает противовоспалительное воздействие. Чабрец выполняет роль спазмолитика.
- Кофекс. Помимо основного антикашлевого эффекта, способен снять аллергический компонент за счёт входящего в него хлорфенирамина.

- Туссамаг. Вместе с ожидаемым подавлением кашля сдерживает рост бактерий и грибковой инфекции.
- Сиропообразный прометазин. Снимая кашлевой рефлекс, обладает обезболиванием, успокоительным воздействием и улучшением сна.
- Нео-кодион. В состав входят витамины, улучшающие регенеративные способности слизистой дыхательных путей.
В аптеке клиенты часто спрашивают, в каких сиропах содержится кодеин, и какой из них выбрать для лечения? Этот вопрос лучше разобрать с лечащим врачом. Ведь только он может полноценно оценить картину имеющейся проблемы, и индивидуально подобрать терапию.
Почему врачи рекомендуют применять сиропы с содержанием кодеина
К преимуществам этого типа лекарств относятся:
- Более охотный приём детьми.
- Ускоренное в сравнении с таблетками всасывание и быстрое наступление эффекта.
- Более лёгкое проглатывание.

- Уменьшение раздражения слизистой желудочно-кишечного тракта.
При назначении доктор сам скажет, на каком основании он рекомендует именно эту лекарственную форму.
Вредны ли сиропы, в которых содержится кодеин
Как у любого фармацевтического средства, сиропосодержащие жидкости имеют свои недостатки.
Речь идет о:
- Более дорогой цене по сравнению с таблетками.
- Неудобстве при ношении в ситуациях, когда надо принимать не дома.
- Непереносимости некоторыми пациентами сладкого.
- Частом возникновении аллергических реакций на дополнительные компоненты.
Если вы столкнулись с одной из этих проблем, оцените все «за» и «против», и если последние перевесят, перейдите на таблетки.
Когда противопоказан сироп от кашля на основе кодеина
Воздержаться от его приема следует при наличии:
- Судорог любой этиологии.
- Тошноты, рвоты и спазмов ЖКТ.
- Аллергических реакций.

- Выраженных проблем с сердцем.
- Кодеиновой зависимости.
- Бронхиальной астмы.
- Операционного периода при любых хирургических вмешательствах.
- Беременности и естественного вскармливания ребенка.
С чем применяется сироп от кашля с содержанием кодеина
Совместное назначение ряда лекарств с кодеинсодержащими фармсредствами может изменять действие друг друга.
В практике врачей отмечается:
- Стимуляция психомоторных функций при сочетании с этанолом.
- Усиление противокашлевого эффекта клонидином.
- Синергичное взаимодействие с бензодиазепинами.
- Утрата обезболивающего воздействия при совместном употреблении с хинидином.
- Более сильное противоболевое влияние при приёме ибупрофена.
Если вы хотите узнать, в каких сиропах есть кодеин, как правильно ими пользоваться, обязательно обратитесь к специалисту. Так вы избежите зависимости.
Так вы избежите зависимости.
Литература:
- Новейшая энциклопедия современных лекарств / А. Т. Бурбелло, А. В. Шабров. — Москва : ОЛМА Медиа Групп, 2011. – 1150 с.
- Фармакотерапия: Практ. руководство для врачей-педиатров / проф. С. И. Игнатов. — 2-е изд., испр. и доп. — Москва : Медгиз, 1952. — 152 с.
- Справочник основных лекарственных средств / Иевлева А. А., Плисов В. А., Храмова Е. Ю. — Москва : РИПОЛ классик, 2012. — 638 с.
Кашель – частый симптом, сопровождающий многие патологические состояния и приводящий ребенка к педиатру. Определение тактики врача зависит от общего состояния ребенка, механизмов возникновения и характера кашля. При сухом непродуктивном кашле после вирусных заболеваний, при коклюше, подготовке к диагностическим и лечебным манипуляциям показано контролируемое применение препарата центрального действия Синекод (бутамират).
В.М. ДЕЛЯГИН, д.м.н., профессор
Национальный медицинский исследовательский центр детской гематологии, онкологии и иммунологии им. Дмитрия Рогачёва МЗ РФ, РНИМУ им. Н.И. Пирогова, Москва, Россия
Дмитрия Рогачёва МЗ РФ, РНИМУ им. Н.И. Пирогова, Москва, Россия
Введение
«Мы не перестанем изучать, и конец всего нашего изучения будет заключаться в том, чтобы прибыть туда, где мы начали, и смотреть на это место, как в первый раз».1
Это высказывание полностью применимо и к проблеме кашля, ибо наше познание есть шар, и чем больше шар, тем больше точек соприкосновения с неизвестным. Кашель – один из самых частых респираторных симптомов. Обычно он не требует специализированных лечебных мероприятий и является самозавершающимся феноменом. Кашель при острых респираторных инфекциях обычно длится 7–9 дней. Последние исследования убедительно показали, что даже здоровый ребенок при отсутствии инфекций в ближайшем анамнезе может кашлянуть до 20 раз в день, но ни разу – ночью. При 5–8 эпизодах респираторных инфекций в год создается впечатление «непрерывного кашля».2 Кашель, сохраняющийся не более 2 недель, рассматривается как острый, сохраняющийся в течение 3–4 недель – подострый, более 4 недель – хронический. Кашель, длящийся более 4 недель или повторяющийся более 4 раз в год, требует расширенных диагностических вмешательств. Кашель у новорожденных и детей грудного возраста всегда трактуется как патологический и требует дополнительного диагностического поиска. Рецидивирующий или персистирующий кашель может быть признаком хронического заболевания.3-5
Кашель, длящийся более 4 недель или повторяющийся более 4 раз в год, требует расширенных диагностических вмешательств. Кашель у новорожденных и детей грудного возраста всегда трактуется как патологический и требует дополнительного диагностического поиска. Рецидивирующий или персистирующий кашель может быть признаком хронического заболевания.3-5
С учетом разнообразия причин кашля, вариабельности самого симптома перед врачом, особенно в первичном звене медицинской службы, встают непростые задачи.10 Как врач должен строить дифференциально-диагностическую тактику? Успех врачебной деятельности во многом строится на умении выбрать главный симптом, оптимально построить дифференциально-диагностический поиск.6
Кашель: причины и виды
Кашель – защитная реакция, направленная на очищение трахеобронхиального дерева от обильного секрета или ингалированных чужеродных тел. В то же время кашель, особенно хронический, снижает качество жизни, нарушает сон, способствует обморокам, недержанию мочи, может привести к эмфиземе и пневмотораксу.
Продуктивным называется кашель при наличии бронхиального секрета. Именно такой вид кашля является биологически оправданным защитным механизмом, наблюдается при острых и хронических воспалительных заболеваниях бронхов и легких.
Мелкое, частое покашливание типично для раздражения плевры.
Остро развивающийся кашель типичен для вирусных, реже бактериальных поражений верхних дыхательных путей, инородных тел.
Продуктивным называется кашель при наличии бронхиального секрета. Именно такой вид кашля является биологически оправданным защитным механизмом, наблюдается при острых и хронических воспалительных заболеваниях бронхов и легких.
Хронический кашель наблюдается при хронических бронхитах, бронхоэктазах, бронхиальной астме, туберкулезе, опухолях легких. Среди детей 80–85% хронически кашляющих страдают аденоидными разрастаниями на задней стенке глотки, аллергическими назофарингитами или орофарингитами. Поэтому при любом кашле всегда необходимо оценить состояние верхних дыхательных путей. В качестве хронического кашля может ошибочно восприниматься постинфекционный кашель, который наблюдается на протяжении 8–12 недель.
В качестве хронического кашля может ошибочно восприниматься постинфекционный кашель, который наблюдается на протяжении 8–12 недель.
Таблица 1. Характер и наиболее вероятные причины кашля
Важное значение имеет характер кашлевого толчка. Лающий кашель патогномоничен для эпиглоттита или ларингита.7 Приступообразный кашель со стридорозным вдохом типичен для коклюша, ночной кашель может быть свидетелем сердечной недостаточности. Утренний кашель наблюдается у курильщиков и при хронических бронхитах с бронхоэктазами. Кашель, регулярно повторяющийся во время или сразу же после еды, заставляет думать о грыжах пищеводного отверстия диафрагмы, дивертикулах пищевода, неврогенных расстройствах. Такой же кашель, но с отхождением пенистой мокроты, у детей раннего возраста типичен для пищеводно-бронхиальных свищей. Пароксизмальный кашель за счет повышения внутригрудного давления может вести к пневмотораксу, кровоизлияниям в конъюнктиву или мозг, при резком уменьшении возврата крови в левый желудочек с уменьшением, соответственно, выброса приводить к обморокам. Непродуктивный кашель развивается при химическом, механическом или термическом раздражении дыхательных путей, атрофических процессах, часто полностью прекращается после устранения раздражителя. В качестве механических причин могут выступать инородные тела, давление на воздухоносные пути опухолей, метастазов, аневризматически расширенной аорты, а также подтягивание легочной паренхимы при фиброзирующих процессах.8,9
Непродуктивный кашель развивается при химическом, механическом или термическом раздражении дыхательных путей, атрофических процессах, часто полностью прекращается после устранения раздражителя. В качестве механических причин могут выступать инородные тела, давление на воздухоносные пути опухолей, метастазов, аневризматически расширенной аорты, а также подтягивание легочной паренхимы при фиброзирующих процессах.8,9
Таким образом, успех врачебной деятельности определяется умением оптимально провести дифференциально-диагностический поиск (рис.). Характер кашля и его причины в зависимости от возраста суммированы в таблицах 1 и 2.
Биологически оправданным кашель может быть только при наличии секрета определенной вязкости, который можно удалить при кашлевом толчке. Сухой непродуктивный кашель утомляет пациента, не способствуя саногенезу.
Выбор противокашлевого средства
Существует большой арсенал противокашлевых средств, воздействующих на различные механизмы в дыхательных путях. 11 Однако ряд этих препаратов может оказать раздражающее действие, применение некоторых из них (например, ДНКазы) оправданно при тяжелых состояниях. Другие препараты способны вызвать рвоту (например, солодка), повысить артериальное давление или спровоцировать аллергическую реакцию (фитопрепараты). С этих позиций желателен выбор препарата доступного, обладающего минимальными побочными действиями и оказывающего влияние на различные механизмы патогенеза. Существует много препаратов для лечения продуктивного кашля. Лечение непродуктивного кашля вызывает значительно больше вопросов.
11 Однако ряд этих препаратов может оказать раздражающее действие, применение некоторых из них (например, ДНКазы) оправданно при тяжелых состояниях. Другие препараты способны вызвать рвоту (например, солодка), повысить артериальное давление или спровоцировать аллергическую реакцию (фитопрепараты). С этих позиций желателен выбор препарата доступного, обладающего минимальными побочными действиями и оказывающего влияние на различные механизмы патогенеза. Существует много препаратов для лечения продуктивного кашля. Лечение непродуктивного кашля вызывает значительно больше вопросов.
Тиблица 2. Наиболее вероятные причины хронического или рецидивирующего кашля в зависимости от возраста
Лечение непродуктивного сухого раздражающего кашля при достаточно благополучном состоянии ребенка начинается, как и практически всех неблагоприятных состояний, с коррекции режима и питания. Обязательно увлажнение воздуха в квартире, желательно сделать ребенку паровую ингаляцию, дать обильное теплое питье, растворенный в теплой воде мед (5–10 мл) перед сном. 12,13 Если эти меры не принесли ощутимого результата, можно переходить к приему фармакологических препаратов.
12,13 Если эти меры не принесли ощутимого результата, можно переходить к приему фармакологических препаратов.
Рисунок. Тактика врача при наличии острого кашля.
Ранее широко применялся кодеин, рассматривавшийся как «золотой стандарт» антитуссивных препаратов. Кодеин как противокашлевый препарат выступает как предшественник фармакологически активного вещества. В печени под действием цитохромов P450 и 2D6 кодеин превращается в морфин. В рандомизированных исследованиях показано, что при хроническом непродуктивном кашле морфин эффективен не более чем в 30–50% случаев. В доказательно построенных исследованиях убедительно показано, что эффективность перорально назначаемого кодеина в дозе 50 мг не превышала эффективность плацебо.14 Выведению препарата из практики способствовал и опиоидный эффект кодеина.
Бутамират действует благодаря центральному механизму, не имеющему ни химических, ни фармакологических связей с опиоидами. За счет неспецифического антихолинергического эффекта Синекод снимает спазм бронхов.
В широкую практику вошел бутамират (Синекод). Он достаточно давно используется в Европе как безрецептурный противокашлевый препарат.15 Бутамират действует благодаря центральному механизму, не имеющему ни химических, ни фармакологических связей с опиоидами. За счет неспецифического антихолинергического эффекта Синекод снимает спазм бронхов. В эксперименте на здоровых добровольцах Синекод (бутамират) подавлял кашель, спровоцированный капсаицином, значительно эффективнее, чем плацебо.16 Синекод продемонстрировал высокую эффективность при симптоматическом лечении непродуктивного кашля при коклюше17, поствирусном раздражении бронхов, раздражении плевры, в пред- и послеоперационном периоде, при бронхоскопии. Детям в возрасте до 3 лет следует применять препарат в форме капель для приема внутрь.
Капли Синекод для приема внутрь для детей назначают в возрасте:
- от 2 мес. до 1 года – по 10 капель 4 р/сут;
- от 1 года до 3 лет – по 15 капель 4 р/сут;
- от 3 лет и старше – по 25 капель 4 р/сут.

Сироп Синекод назначают в возрасте:
- от 3 до 6 лет – по 5 мл 3 р/сут;
- от 6 до 12 лет – по 10 мл 3 р/сут;
- от 12 лет и старше – по 15 мл 3 р/сут.
Синекод является высокоэффективным и безопасным средством для лечения сухого кашля у взрослых и детей, отвечает всем основным требованиям, предъявляемым к современным препаратам. Бутамират рекомендован в качестве препарата выбора для лечения сухого кашля любой этиологии, для подавления кашля в пред- и после- операционном периоде при хирургических вмешательствах и диагностических манипуляциях в области респираторного тракта.18
Заключение
Кашель – не болезнь, кашель – признак болезни. Поэтому принципиально важным является определение тактики врача в отношении имеющего биологическое значение кашля с элементами саногенеза и кашля, не имеющего саногенетического оправдания.19 В последнем случае это непродуктивный кашель при коклюше, раздражении верхних дыхательных путей или плевры, при внешней обструкции дыхательных путей (например, сдавление опухолью), психогенный кашель и т. п. Это и определяет выбор противокашлевого средства. При непродуктивном кашле эффективен бутамират (Синекод). Синекод быстро и эффективно подавляет кашлевой рефлекс. Наличие различных лекарственных форм (капли, сироп) позволяет применять препарат у пациентов любого возраста, в т. ч. для детей младше 3 лет. Но назначение препарата должно быть строго обоснованным.
п. Это и определяет выбор противокашлевого средства. При непродуктивном кашле эффективен бутамират (Синекод). Синекод быстро и эффективно подавляет кашлевой рефлекс. Наличие различных лекарственных форм (капли, сироп) позволяет применять препарат у пациентов любого возраста, в т. ч. для детей младше 3 лет. Но назначение препарата должно быть строго обоснованным.
Причины кашля у детей
Периодическое покашливание – вполне нормальное явление, которое не должно вызывать беспокойства у родителей. Но если кашель накатывает приступами, вызывает боль в груди или горле, мешает ночному сну или приему пищи, то он сигнализирует о наличии определенного заболевания. Чаще всего это простуда.
При этом кашель сопровождается, как правило, рядом других характерных симптомов: жар, боль в горле, заложенность носа либо насморк и т. п. В этом случае нужно связаться с лечащим детским врачом и следовать рекомендованной им схеме лечения.
Если других признаков простуды не наблюдается, то, возможно, у ребенка развилась аллергия. Уточнить диагноз поможет обследование и сдача анализов.
Уточнить диагноз поможет обследование и сдача анализов.
По типу кашля и сопутствующим симптомам можно самостоятельно сориентироваться в диагнозе.
1. Грипп
Кашель затяжной и сухой, нередко сопровождается болью в груди. Наблюдается повышение температуры, сухость в глотке и в носу, головная боль, ломота в теле.
2. Парагрипп характеризуется отсутствием жара
Может сопровождаться насморком, но больше поражается область гортани, что вызывает хрипоту или осиплость. Кашель поначалу сухой. Чаще всего парагриппом болеют дети до 5-ти лет.
3. Фарингит
Сопровождается першением в горле и болью. Возникает ощущение, будто не получается проглотить комок.
4. Ларингит. Кашель лающий
Он вызывает боль, голос становится осипшим. Может сопровождаться свистящим дыханием вследствие сужения гортани.
5. Трахеит
Кашель сухой, особенно беспокоит в ночное время и с утра. Также приступ может вызвать резкий или глубокий вдох. Сопровождается ринитом, нередко наблюдается боль в области горла.
6. Бронхит
Кашель влажный, исходит из груди. Дыхание сопровождается влажными хрипами. При обструктивном бронхите мокрота становится вязкой, а кашель сухим и навязчивым, может доходить до рвоты.
7. Астма бронхиальная
Сухой кашель сопровождается одышкой, приступами удушья, хрипами и свистом при дыхании, ощущениями заложенности в груди.
8. Туберкулез
Кашель продолжительный, с наличием мокроты. Отмечается невысокая (до 38 градусов), но длительная и стойкая температура, повышенная потливость по ночам и плохой аппетит, из-за чего сильно теряется вес.
9. Коклюш
Кашель сухой, быстро переходит в приступообразный, до рвоты. Очень опасное заболевание для маленьких детей (до 2-х лет).
10. Корь
Поначалу кашель сухой, затем переходит в мокрый, становится сильным. Поднимается высокая температура (до 40 градусов), появляются кожные высыпания (примерно на четвертые сутки), наблюдается конъюнктивит. Дыхание сопровождается хрипами. Может повыситься чувствительность к свету.
Может повыситься чувствительность к свету.
Кашель сухой или влажный у ребенка
Большинство простудных заболеваний поначалу сопровождаются сухим кашлем. При этом ребенок испытывает боль в глотке или горле. Это так называемый непродуктивный кашель, когда мокроты мало, она вязкая и слабо отделяется от слизистой.
Он говорит о наличии воспалительного процесса, что вызывает уменьшение внутреннего диаметра дыхательных трубок (гортани, трахеи, бронхов). В этот период очень важно следить за влажностью воздуха – он не должен быть пересушенным.
Также ребенок должен получать питье в большом количестве. Эти условия позволяют как можно скорее перевести кашель в разряд «мокрого», при котором мокрота отходит легче и свободно выводится наружу.
Сухой воздух в помещении и нарушение активного питьевого режима приводят к тому, что мокрота становится слишком густой, вязкой, плохо отделяется от поверхности слизистой, что затрудняет ее выведение и приводит к застою.
А в такой среде создаются отличные условия для процветания микроорганизмов. Так болезнь станет более затяжной и увеличится вероятность появления всевозможных осложнений, включая инфицирование органов дыхания и развитие бронхоспазма. Не говоря уже о том, какой дискомфорт вызывает такой кашель сам по себе.
Так болезнь станет более затяжной и увеличится вероятность появления всевозможных осложнений, включая инфицирование органов дыхания и развитие бронхоспазма. Не говоря уже о том, какой дискомфорт вызывает такой кашель сам по себе.
Таким образом, в первую очередь родителям нужно направить усилия на то, чтобы кашель из сухого и непродуктивного превратился во влажный и продуктивный.
Но если данный симптом слишком изводит малыша, то можно использовать противокашлевые препараты. Их действие направлено на умягчение кашля и снижение раздражения дыхательных путей.
Откашливание попросту прекращается. Для лечения продуктивного кашля, при котором мокрота легко отходит, используют отхаркивающие лечебные средства для детей. Суть их действия сводится к разжижению густой мокроты и облегчению ее отхождения.
Определить, что средство для откашливания подобрано правильно, несложно. Кашель становится «продуктивным» — непродолжительным, менее или вовсе безболезненным, а мокрота – разжиженной и светлой.
Если ребенок начал кашлять, то нужно следить, чтобы в комнате больного влажность не опускалась ниже 60%.
Для этого по несколько раз за день проводят влажную уборку. Воздух можно увлажнять при помощи пульверизатора или поставить в комнате емкость с водой.
Желательно убрать из помещения все источники возможной аллергии: ковры, мягкие игрушки, ворсистые одеяла, цветущие растения, домашних питомцев.
Для поддержания правильного питьевого режима подойдет минеральная вода (желательно щелочная и негазированная), а также всевозможные соки и чаи. Питье не должно быть холодным, а при наличии жара нельзя давать горячее.
При спазмах дыхательных путей эффективным средством является водяной пар. К примеру, можно заполнить парами ванную комнату, закрыв дверь и включив горячую воду. Теперь достаточно побыть здесь ребенку несколько минут, чтобы спазм прошел.
Какие лекарства использовать
Для лечения любого типа кашля у детей лучше использовать именно сиропы. На сегодня это самая эффективная лекарственная форма фармакологических препаратов. И вот почему.
И вот почему.
✔ Действие препарата в жидкой форме наступает намного быстрее (в 3-5 раз). На естественное растворение таблетки в желудке уходит около получаса, а сироп начинает усваиваться сразу же.
✔ Лекарство в виде сиропа удобно давать малышу. Таблетку бывает не так легко проглотить даже взрослому. Что уже говорить о маленьком ребенке. Таблеткой можно поперхнуться, она может прилипнуть к стенке глотки.
✔ Сироп удобнее отмерять. Многие таблетки для ребенка перед приемом нужно делить на части, чтобы добиться нужной дозировки. При этом далеко не всегда удается получить равные кусочки.
В комплекте с сиропом идет мерная ложка, крышка, стаканчик или специальный шприц. Эти приспособления помогают точно отмерять нужное количество лекарственного средства. Но даже если мерный предмет затерялся, определить нужную дозу несложно при помощи маленькой (чайной) ложки.
Такая стандартная ложка, наполненная до краев, вмещает 5 мл сиропа. Потому, когда нужно дать ребенку 2,5 мл средства, надо отмерить половину ложки, что совсем не сложно. Соответственно, 10 мл лекарства составляют 2 полные чайные ложки (или одну десертную).
✔ Сладость и приятный аромат сиропа значительно облегчают родителям задачу дать лекарство ребенку. Нередко случается так, что «скормить» таблетку больному раскапризничавшемуся малышу попросту не выходит.
Эффективные сиропы от кашля для детей — типы лекарственных средств
Фармакологические лекарственные средства от кашля по своему действию разделяются на три группы: отхаркивающие, противокашлевые, муколитические.
✔ Отхаркивающие препараты стимулируют выработку мокроты
Они способствуют разжижению ее консистенции и помогают эвакуировать эту слизь из просвета дыхательных путей.
Оказываемое действие сосредоточено в основном на бронхах. Такие препараты назначаются при сильном кашле влажного типа, а также при высокой вязкости мокроты. Ими лечат при ларингите, трахеите, бронхите, синусите, пневмонии.
Ими лечат при ларингите, трахеите, бронхите, синусите, пневмонии.
Среди растительных препаратов отхаркивающим эффектом обладают: грудной сбор, корень солодки и экстракт корня алтея. Такое же действие оказывает сода и эфирные масла (можно использовать при ингаляциях).
✔ Противокашлевые средства
Воздействуют на соответствующие участки мозга, что приводит к блокировке резкого рефлекторного выдоха через рот, коим и является кашель. Таким образом они попросту прекращают кашель.
Использовать эти препараты следует только при крайней необходимости и по назначению педиатра. А в случае интенсивной выработки слизи давать такие сиропы вообще нельзя. Иначе возникнут застойные явления, приводящие к развитию воспалений и осложнений.
Некоторые из противокашлевых сиропов содержат небезопасные компоненты, в том числе наркотического действия
. Как правило, назначаются стоп-кашлевые средства, если кашель очень мучает ребенка, не дает спать, вызывает рвотный рефлекс, а также при бронхоспазме и в случае коклюша.
Примеры таких сиропов: стоптуссин, бронхолитин, синекод, гербион (сироп подорожника).
✔ Муколитические средства
Назначают муколитики при густой мокроте, которую трудно выкашлять. Эти лекарства могут вызывать спазм бронхов, а также аллергические проявления.
Примеры сиропов муколитического действия: АЦЦ, амбробене, мукодин, лазолван, флюдитек, флавамед, проспан.
Сиропы от кашля для детей — список препаратов для лечения кашля
Чтобы сиропы от кашля для детей от 1 года были эффективными, нужно правильно их подбирать. В более раннем возрасте многие из перечисленных ниже средств применять нельзя.
Названия лечебных сиропов у всех на слуху, но их разнообразие настолько огромно, что сбивает с толку даже опытных родителей. В первую очередь нужно следовать рекомендациям педиатра и внимательно читать инструкцию, обращая внимание на предостережения и возможное побочное воздействие препарата.
Стоит отметить, что в процессе лечения иногда нужно сменить лекарство, уменьшить его дозировку или вовсе прекратить давать средство ребенку. Нужно знать, что одновременный прием останавливающих кашель и отхаркивающих средств запрещен.
Нужно знать, что одновременный прием останавливающих кашель и отхаркивающих средств запрещен.
Иначе будет продуцироваться много слизи, но она не будет выводиться из дыхательных путей. Так произойдет ее застаивание, что чревато нешуточными осложнениями.
Нормирование и частота приема лекарственного препарата определяется в зависимости от возраста маленького пациента, а также степени проявления симптомов.
В основном она сводится к такой схеме: дошкольникам дают каждодневно по 2,5 мл сиропа 2-3 раза в течение одного дня, школьники же получают по 5-10 мл средства 2-4 раза за день.
1. Амброксол
Действующая составляющая – гидрохлорид амброксола. Это муколитическое и отхаркивающее средство. Увеличивает количество мокроты и улучшает ее выведение. Могут наблюдаться аллергические проявления, расстройство, рвота, подташнивание.
2. Амбробене
Является аналогом амброксола.
3. Лазолван
Оказывает такое же действие, но стоит, как и амбробене, дороже амброксола.
4. Гербион
Выпускается трех видов.
5. Сироп первоцвета
Основной ингредиент – вытяжка из корней первоцвета. Также присутствует тимьян и левоментол. Это отхаркивающее средство. Может вызвать рвоту и диарею.
6. Сироп плюща
Содержит экстракт листьев плюща. Оказывает отхаркивающее действие и является муколитиком. Может наблюдаться зуд, высыпания, расстройство.
7. Сироп подорожника
Основное вещество – экстракт подорожника. Содержит также цветки мальвы и вит. С. Противокашлевое средство. Успокаивает раздражение дыхательных путей, помогает снять воспаление. Могут появиться высыпания на коже.
8. Сироп доктора Тайсса
Натуральный препарат на основе вытяжки из подорожника. Имеет муколитическую, отхаркивающую и противовоспалительную направленность, снимает спазмы, помогает избавиться от слизи. Возможна аллергия.
9. Эвкабал
Комбинированный препарат на основе подорожника, чабреца и тимьяна. Оказывает отхаркивающий и бронхолитичекий эффекты, уменьшает раздражение бронхов. Может вызвать одышку, зуд, сыпь, желудочно-кишечные реакции.
Может вызвать одышку, зуд, сыпь, желудочно-кишечные реакции.
10. Геделикс
Сироп из экстракта подорожника. Оказывает отхаркивающее и спазмолитическое действие. Изредка могут появиться высыпания, зуд, расстройство кишечника
11. Алтейка
Растительный препарат на основе вытяжки из корня алтея. Обладает хорошим отхаркивающим действием. Может вызвать аллергию.
12. Проспан
Изготовлен на основе вытяжки из листьев плюща. Оказывает муколитическое, спазмолитическое и секретологическое действие. Хорошо воспринимается организмом, но возможен небольшой слабительный эффект.
13. Пертуссин
Откашливающий сироп на основе бромида калия и жидкого экстракта чабреца. Дает успокаивающий эффект и способствует продуктивному кашлю. При длительном использовании может возникнуть слабость, сонливость, насморк, конъюнктивит, сыпь, брадикардия.
14. Флюдитек
Муколитическое средство на основе карбоцистеина. Оно также снижает выработку слизи и оказывает иммуностимулирующее действие. Как правило, хорошо переносится, но возможны рвота, диарея, слабость, головная боль, зуд, сыпь.
Как правило, хорошо переносится, но возможны рвота, диарея, слабость, головная боль, зуд, сыпь.
15. Мукосол
Синонимическое название флюдитека.
16. Джосет
Комбинированное средство. Действующие вещества: бромгексин, сальбутамол, гвайфенезин и ментол. Является спазмолитиком, улучшает отхаркивание, активизирует продуцирование мокроты, дает легкий успокаивающий эффект.
Может наблюдаться тошнота, позывы к рвоте, диарея, аритмия, нарушения сна, головные боли, судороги, аллергические реакции.
17. Аскорил
Более дорогой аналог джосета. Комбинированное лекарство на основе бромгексина, гвайфенезина, сальбутамола, ментола. Оказывает муколитическое, отхаркивающее и слабое седативное действие. Может развиться в результате приема сиропа бессонница, головная боль, снижение давления, аллергия, нарушения работы ЖКТ.
18. АЦЦ
Порошок на основе ацетилцистеина для приготовления сиропа. Муколитическое и отхаркивающее средство. Может вызывать головную боль, звон в ушах, бронхоспазм, рвоту, расстройство, высыпания на коже, стоматит, тахикардию.
Следует знать, что сиропы от кашля для детей от 1 года содержат подсластители и ароматизаторы. Эти добавки, а не только действующие вещества препарата, также могут вызывать аллергические проявления.
Красящие вещества сиропов способны изменять окраску мочи, что не должно вызывать опасений у родителей. Также стоит помнить об элементарных правилах хранения лекарственных средств.
Вкусный сироп не должен случайно попасть в руки маленького сластены. Еще нельзя забывать о том, что некоторые эффективные сиропы от кашля для детей, могут вызывать привыкание.
Так что их не следует давать дольше, чем требуется, а также «на всякий случай» при каждом чихе малыша.
Кроме покупных, можно использовать также сиропы домашнего приготовления, вспомнив «бабушкины» рецепты. Это всем известный сок редьки черной с медом, а также луковый сок с медом.
Но следует помнить о возможности аллергии на медовую продукцию. Да и вкус лука не идет ни в какое сравнение, к примеру, с малиновым привкусом аптечного средства от кашля.
Автор статьи Ирина Петровна Вербицкая,
врач общей практики.
Кашель у детей: лечить, или не лечить?
Словосочетание «лекарство от кашля» для врача звучит так же смешно, как лекарства «от головы» или, например, «от поноса». Ни один уважающий себя врач не сможет назначить лекарство от кашля, не видя больного и толком не представляя себе, о каком кашле и о какой болезни идет речь.
Начнем с главного и очевидного. Кашель не лечат: лечат болезнь, которая привела к возникновению кашля. Есть нечто, раздражающее слизистые оболочки дыхательных путей, приводящее к образованию мокроты и возникновению кашля. Устраним это «нечто» — кашель прекратится. Как устраним? При бактериальной инфекции назначим антибиотик, при аллергии — противоаллергический препарат, при вирусной инфекции просто подождем, пока организм сам с вирусом справится, или назначим противовирусные препараты.
Что же в этом такого главного и очевидного? Прежде всего констатация того факта, что кашель не пройдет, пока не будет устранена причина кашля. Т. е. если вы или ваш ребенок кашляете потому, что в комнате очень сухо, так вы будете кашлять либо до тех пор, пока не купите увлажнитель, либо пока не придет весна и не отключится центральное отопление.
Т. е. если вы или ваш ребенок кашляете потому, что в комнате очень сухо, так вы будете кашлять либо до тех пор, пока не купите увлажнитель, либо пока не придет весна и не отключится центральное отопление.
В то же время кашель изрядно мешает существованию заболевшего ребенка и окружающих его родственников. Поэтому просто «терпеливо дожидаться» не получается. Надо что-то делать! И действительно надо! Ведь кашель при ОРЗ — это не просто мешающий жить симптом, это основной, ключевой механизм активной очистки дыхательных путей. Отсюда, собственно, и следует главный принцип симптоматического лечения кашля — не устранять кашель, а повышать его эффективность!
Важнейшая особенность эффективного кашля — удаление накопившейся мокроты. Накопилась мокрота, кашлянули, очистили дыхательные пути. Получили передышку, пока новая порция мокроты не потребует нового кашлевого толчка. «Кашлянули, очистили» — это модель идеальной ситуации. Но так получается далеко не всегда — бывает, для того, чтоб очистить, надо раз двадцать кашлянуть. ..
..
Какие факторы определяют эффективность кашля?
- Способность кашлять — т. е. сила кашлевого толчка и возможность кашлять сознательно. Понятно, что чем ребенок старше, тем сильнее дыхательные мышцы, тем больше объем выдыхаемого воздуха, тем сильнее кашлевой толчок, тем эффективнее кашель. Очевидный «недостаток» грудничков — их не попросишь откашляться, еще несознательные…
- Качество мокроты. Жидкая мокрота — откашляться легко, кашель эффективный; густая мокрота — откашляться очень трудно; кашляем, кашляем, кашляем, а все без толку…
На способность кашлять мы повлиять не можем никак. Поэтому ведущим, стратегическим направлением в симптоматической терапии кашля является воздействие на качество мокроты, улучшение ее реологических свойств (снижение вязкости) и повышение, таким образом эффективности кашля.
С чего начинается воздействие на качество мокроты? С соблюдения важнейших организационных принципов лечения ОРЗ, которые превращаются в главные правила симптоматического лечения кашля:
- Режим прохладного влажного воздуха — профилактика пересыхания мокроты и слизистых оболочек.

- Обильное питье — поддержание и восстановление реологии мокроты путем обеспечения нормальной реологии крови.
Итак, ребенок тепло одет, много пьет, в комнате прохладно и влажно. Это означает, что как минимум 90% мероприятий, направленных на симптоматическое лечение кашля, мы уже осуществили. Но 10% все-таки осталось! И очень хочется помочь (полечить) по-настоящему, дать ну хоть какую-нибудь таблеточку!
Ну что ж, давайте полечим…
Существуют 2 основные группы лекарственных средств.
Первая группа — «ЛЕКАРСТВА ОТ КАШЛЯ», противокашлевые средства — те самые препараты, что кашель убирают.
Вторая группа — «ОТХАРКИВАЮЩИЕ СРЕДСТВА» — лекарства, кашель улучшающие.
Лекарства от кашля.
Само понятие «лекарства от кашля» на первый взгляд выглядит странным: столько говорено-переговорено о том, что кашель — это важнейший способ очистки дыхательных путей, что без кашля не обойтись не то что больному, даже здоровому!
Но есть исключения. Т. е. и теоретически, и практически возможны ситуации, когда кашель не нужен, не полезен, не имеет физиологической целесообразности, не способствует выздоровлению, а только мешает. Ситуаций таких очень мало, но они все-таки есть, поэтому можно задать вполне конкретный вопрос; когда кашель необходимо убирать, когда нужны лекарства от кашля?
Т. е. и теоретически, и практически возможны ситуации, когда кашель не нужен, не полезен, не имеет физиологической целесообразности, не способствует выздоровлению, а только мешает. Ситуаций таких очень мало, но они все-таки есть, поэтому можно задать вполне конкретный вопрос; когда кашель необходимо убирать, когда нужны лекарства от кашля?
- Самое очевидное показание — коклюш.
- При воспалении наружной оболочки легких — плевры.
- При некоторых чрезвычайно опасных легочных болезнях. как правило, онкологических.
- При подготовке к проведению и при проведении хирургических или отоларингологических манипуляций, когда надобно инструментами что-то делать в дыхательных путях.
Отхаркивающие средства назначаются, когда нужно вывести мокроту из дыхательных путей.
Ассортимент отхаркивающих средств, имеющихся в аптечной сети и реально используемых в детском возрасте, пугающе огромен — несколько сотен препаратов в самых разнообразных лекарственных формах. Тем не менее, все это пугающее разнообразие можно определенным образом классифицировать, в соответствии с механизмами лечебного воздействия конкретных препаратов.
Тем не менее, все это пугающее разнообразие можно определенным образом классифицировать, в соответствии с механизмами лечебного воздействия конкретных препаратов.
Показания к применению, выбор конкретного препарата, длительность использования, доза — все это очень индивидуально, определяется диагнозом, тяжестью заболевания, возрастом пациента и самое главное — определяется врачом.
Устранение причины кашля и создание условий, обеспечивающих результативность кашля, — это ключевые моменты помощи. Эффективные фармакологические воздействия возможны, поскольку имеются активные лекарственные препараты, способные влиять на основные физиологические механизмы кашля. Применение этих препаратов требует конкретных показаний, профессионализма и сдержанности. Поэтому очень важно своевременно распределить роли: врачу искать и устранять причину кашля, определять те состояния, когда без лекарств не обойтись; родителям — создавать условия, при которых и организму будет легко бороться, и лекарства смогут свои лечебные эффекты проявить.
Все это и послужит идеологической основой для того, чтобы воплотить в жизнь главные принципы симптоматической терапии вообще и кашля в частности — безопасность, достаточность, целесообразность.
Врач-педиатр участковый Марина Анатольевна Лыч
Влажный кашель у ребенка – причины, симптомы и лечение кашля с мокротой у детей
Кашель – это рефлекс, защитная реакция организма от самых разных раздражителей — бактерий, вирусов, аллергенов. У детей он является частым симптомом достаточно большого перечня заболеваний – от обычной простуды до таких серьезных заболеваний, как пневмония. Выделяют острый кашель (длительность до 3х недель), подострый кашель (длительность до 8 недель) и хронический кашель (длительность более 8 недель). Кроме того, кашель может быть сухим или влажным с мокротой.
Мокрота – это субстанция, которая собирается на стенках органов дыхательной системы в случае развития какого-либо патологического процесса. В зависимости от заболевания мокрота может иметь следующий характер:
- гнойный – в случае бактериального патологического процесса;
- слизистый – в случае воспаления;
- серозный – в случае отека легких;
- кровянистый – в случае туберкулеза или рака органов дыхания.

Какого бы типа не была мокрота, она должна «выходить» из дыхательных путей, так ее чрезмерное скопление опасно.
В нашей статье мы рассмотрим именно влажный кашель у ребенка. Как же вылечить влажный кашель у ребенка? Как вывести мокроту у ребенка, чем лечить влажный кашель и можно ли использовать ингаляции при мокром кашле? На все эти и другие важные вопросы мы ответим ниже.
Причины возникновения кашля с мокротой у ребенка.
Влажный кашель с мокротой у ребенка – это симптом воспалительного процесса, который проходит в бронхах или даже в бронхиолах и альвеолах. Также влажный кашель может сигнализировать о пневмонии. Родителям необходимо понимать, что зачастую влажный кашель — это второй этап распространения инфекции, а начинается болезнь с сухого кашля. Влажный кашель с мокротой может появляться по причине развития следующих заболеваний:
- простуда;
- ОРВИ, ОРЗ и другие инфекции: слизь вероятнее всего в этом случае будет белой и густой
- бронхиальная астма — слизь будет прозрачной;
- воспаление бронхов;
- гнойный бронхит – зеленоватая слизь;
- пневмония – зеленоватая слизь;
- аллергическая реакция — слизь также вероятнее всего будет прозрачной;
- гнойный процесс – слизь будет иметь желтый цвет;
- туберкулез – коричневый цвет слизи;
- онкология дыхательной системы.

Кроме того, влажный кашель с мокротой может быть реакций организма на внешние раздражители — дым от сигарет краска, большое количество пыли.
При наличии влажного кашля с мокротой у ребенка необходимо консультация врача – педиатра, пульмонолога, оториноларинголога: только он на основе осмотра ребенка, анализа крови, дополнительных обследований сможет точно поставить диагноз и назначить необходимое лечение, подобрать правильные медикаменты при необходимости. Существует ряд симптомов, сопровождающих влажный кашель у ребенка, на которые требуют незамедлительного обращения к врачу: высокая температура тела, болезненность и хрипы при дыхании, кашель приступами, выделение зеленой или кровянистой мокроты, продолжительный кашель более (10 дней и более).
Лечение влажного кашля у детей: особенности.
Влажный кашель у детей требует особо пристального внимания со стороны родителей и врача, это связано в том числе с тем, что в отличие от взрослых мокрота у детей отходит достаточно сложно. Мышцы, которые отвечают за «выталкивание» мокроты из органов дыхания еще не до конца развиты у ребенка, а мокрота имеет плотную консистенцию, соответственно отхождение ее происходит не всегда просто.
Мышцы, которые отвечают за «выталкивание» мокроты из органов дыхания еще не до конца развиты у ребенка, а мокрота имеет плотную консистенцию, соответственно отхождение ее происходит не всегда просто.
Задачей номер 1 в лечение кашля с мокротой у детей становится помощь ребенку в выведении мокроты. Нельзя допустить ее длительное нахождение в органах дыхания малыша. Для решения этого вопроса врачи используют отхаркивающие средства, которые вязкую мокроту превращают в более жидкую, и муколитики.
Также родители могут облегчить состояние ребенка, следуя следующим рекомендациям:
- В комнате ребенка необходимо поддерживать влажность воздуха не менее 60 процентов, для этого можно использовать увлажнитель воздуха AGU.
- Необходимо предлагать ребенку обильное питье как можно чаще, это уменьшает вязкость мокроты.
- Пища и питье должны быть теплыми, пища должна быть мягкой, чтобы не создавать дополнительного раздражения для горла.

- Младенцам и грудным детям врачи советуют проводить массаж груди (спереди и сзади), так как это способствует лучшему выведению мокроты.
- Во время болезни ребенок не должен соблюдать постельный режим, если это не назначение врача: умеренная физическая активность будет способствовать отхождению мокроты.
В качестве теплого питья отлично подойдут напитки:
- чай из малины с медом;
- чай из клюквы с медом;
- чай из ромашки с медом;
- чай без добавок;
- теплое молоко;
- компоты из ягод.
Кроме того, врач может назначить проведения ингаляций с помощью небулайзера, так как этот способ эффективно помогает в лечении влажного кашля. О том, когда следует использовать небулайзер для лечения влажного кашля и какие лекарства применять – мы расскажем далее.
Ингаляции при мокром кашле у детей.
Использовать небулайзер в комплексном лечении влажного кашля следует в случае проблем с отхождением мокроты у ребенка. В этом случае прибор доставит лекарство в необходимый очаг заболевания и простимулирует лучшее выведение слизи. Для проведения ингаляции лучше всего выбрать меш-небулайзер AGU, так как этот прибор позволит провести процедуру максимально эффективно и комфортно для ребенка:
- прибор можно использовать со всеми лекарственными средствами, кроме тех, что на масляной основе;
- прост в использовании, легко чистится;
- бесшумный, легко проводить процедуру ребенку любого возраста – дети не боятся и чувствуют себя комфортно;
- в комплекте есть маски разного размера, можно использовать для детей разного возраста;
- универсальный размер частиц позволяет справляться с различными заболеваниями органов дыхания.
Для ингаляций используют следующие группы лекарственных средств: муколитики (Муколван, Амброксол, Лазолван и другие), противовоспалительные средства (Пульмикрот) и физраствор (как с целью разведения других лекарств, так и в чистом виде для снятия раздражения и облегчения выведения слизи). Конкретное количество процедур, их длительность и необходимое лекарственное средство для лечения назначит врач.
Конкретное количество процедур, их длительность и необходимое лекарственное средство для лечения назначит врач.
Если процесс выведения мокроты проходит хорошо – дополнительное разжижение мокроты не требуется.
Лекарства от мокрого кашля.
Для лечения влажного кашля с мокротой применяются следующие виды лекарств:
- Муколитики: данный вид лекарств увеличивают объем мокроты, а также разжижают и выводят мокроту дыхательных путей.
- Отхаркивающие средства: разжижают и выводят мокроту, могут быть 2х типов — лекарства на растительной основе (доктор Мом, пектусин и другие) и лекарства на искусственной основе (АЦЦ, бромгексин и другие).
- Бронхолитические средства: снимают спазм в бронхах. Применяются строго по назначению врача.
- Противовоспалительные средства: назначаются для лечения заболеваний, вызванных вирусами, бактериями или аллергенами.

- Антигистаминные средства: для лечения аллергического кашля.
- Комбинированные средства.
Помните, что конкретное лекарство для лечения должен назначать врач по результатам обследования ребенка, осмотра и проведенных анализов. Самолечение может быть не просто бесполезно, но и опасно.
Чем нельзя лечить влажный кашель у детей.
Если у вашего ребенка влажный кашель с мокротой, то ни в коем случае для его лечения нельзя использовать противокашлевые средства, угнетающие кашлевой рефлекс. У детей кашлевой рефлекс сформирован не полностью, особенно у маленьких детей, и использование таких лекарств противопоказано.
К противокашлевым средствам относятся синекод, стоптуссин и другие. Данные средства приведут к тому, что мокрота будет продолжать скапливаться в дыхательных путях ребенка, это очень опасно – может случиться закупорка бронхов. Ребенок обязательно должен откашливать мокроту!
Ребенок обязательно должен откашливать мокроту!
Кроме того, при лечении влажного кашля у ребенка врачи советуют ограничивать использование отхаркивающих средств и строго следовать назначениям.
Если малыш заболел и у него мокрый кашель с мокротой – не ждите, а своевременно обращайтесь за помощью к врачу. Лучше начать лечить болезнь на ранней стадии, и тогда процесс выздоровления пройдет скорее! Будьте
здоровы!
Неотложные состояния
Кашель
Кашель, пожалуй, это самая частая проблема, с которой встречаются родители. Очень часто кашель, даже если он звучит страшно, имеет безобидную причину и проходит сам. Иногда кашель — серьезный симптом. Попробуем разобраться, как себя вести при появлении кашля у ребенка и когда начинать бить тревогу.
Что такое кашель?
Кашель — это проявление защитного рефлекса, который предназначен для очищения дыхательных путей. Во время кашлевого толчка воздух резко выходит из легких и заставляет выйти все то, что мешает дыханию — мокроту и инородные тела. Если задуматься о механизме кашля, становится понятно, что далеко не всегда его нужно «подавлять».
Во время кашлевого толчка воздух резко выходит из легких и заставляет выйти все то, что мешает дыханию — мокроту и инородные тела. Если задуматься о механизме кашля, становится понятно, что далеко не всегда его нужно «подавлять».
Из-за чего возникает и каким бывает кашель?
Самая частая причина кашля — вирусная инфекция. Вирусы могут вызывать поражение дыхательных путей на разных уровнях — от носа (при обычном насморке) до бронхов, бронхиол и легких, причем кашель обычный симптом при всех этих болезнях. Например, воспаление горла и отделяемое из носа, стекающее по задней стенке глотки, раздражают слизистую оболочку верхних дыхательных путей и стимулируют кашлевой рефлекс. Из-за раздражения слизистой оболочки глотки возникает сухой надсадный кашель, который обязательно пройдет и без лечения, но в острый период может быть довольно частым и мучительным и даже нарушать ночной сон. Насморк и отделяемое по задней стенке глотки провоцируют влажный кашель, при этом ребенок начинает кашлять при перемене положения тела, особенно по утрам и по ночам, когда встает, ложится или переворачивается.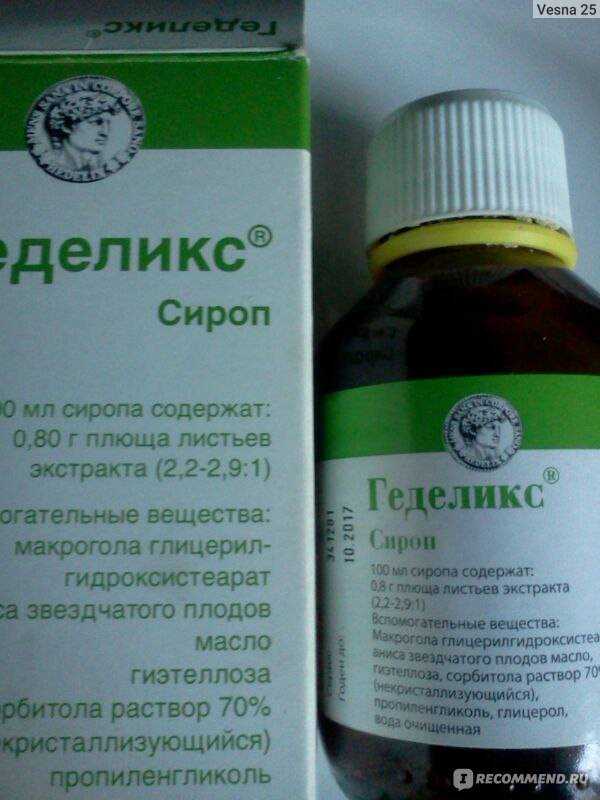 Если вирус поражает слизистую оболочку гортани, развивается ложный круп, то есть отек и, как следствие, сужение просвета гортани, что сопровождается «лающим» кашлем, осиплостью и характерным шумным вдохом (так называемым стридором). При воспалении бронхов, бронхиол и альвеол — бронхите, бронхиолите и пневмонии соответственно — в просвете дыхательных путей скапливается мокрота, возникает отек слизистой оболочки, вследствие чего появляются кашель и одышка. В отличие от вирусных бронхита и бронхиолита, пневмония чаще вызывается бактериями и, помимо кашля и одышки, сопровождается лихорадкой. При бронхиальной астме спазм бронхов и скопление в них густой мокроты возникают после контакта с аллергеном, что также провоцирует кашель.
Если вирус поражает слизистую оболочку гортани, развивается ложный круп, то есть отек и, как следствие, сужение просвета гортани, что сопровождается «лающим» кашлем, осиплостью и характерным шумным вдохом (так называемым стридором). При воспалении бронхов, бронхиол и альвеол — бронхите, бронхиолите и пневмонии соответственно — в просвете дыхательных путей скапливается мокрота, возникает отек слизистой оболочки, вследствие чего появляются кашель и одышка. В отличие от вирусных бронхита и бронхиолита, пневмония чаще вызывается бактериями и, помимо кашля и одышки, сопровождается лихорадкой. При бронхиальной астме спазм бронхов и скопление в них густой мокроты возникают после контакта с аллергеном, что также провоцирует кашель.
Когда для ребенка с кашлем нужно вызвать бригаду скорой медицинской помощи?
Вызвать бригаду скорой помощи необходимо, если у ребенка наряду с кашлем есть следующие признаки:
- ребенку очень тяжело дышать: вы видите, что ребенок дышит с трудом, ему трудно говорить (или кричать, если речь идет о ребенке грудного возраста) из-за затруднения дыхания, у ребенка «кряхтящее» или «стонущее» дыхание;
- ребенок потерял сознание и/или прекратил дышать;
- у ребенка посинели губы.

Если самых тяжелых симптомов нет, но состояние ребенка вызывает опасения, обратитесь к врачу. Важным признаком неблагополучия является внешний вид ребенка — если он вялый, выглядит больным и если вы не можете привлечь его внимание и поймать взгляд. Одышка, то есть учащенное дыхание, сопровождающееся усилием дыхательной мускулатуры и втяжением межреберных промежутков и яремной ямки (углубления над грудиной), — признак, который указывает на поражение нижних дыхательных путей. Если вы заметили у ребенка одышку, обязательно проконсультируйтесь с врачом. Повышение температуры тела, особенно лихорадка выше 39 — 40 °С, также требует того, чтобы ребенка осмотрел врач, так как кашель и лихорадка могут быть симптомами пневмонии.
Особое отношение должно быть к детям первых месяцев жизни, потому что у маленьких детей тяжелые болезни могут протекать стерто, и состояние может ухудшиться внезапно. При лихорадке (то есть, если ректальная температура у ребенка > 38 °С) у детей младше трех месяцев нужно обязательно обратиться к врачу.
Должен ли настораживать желтый или зеленоватый цвет мокроты?
Желтый или зеленый цвет мокроты далеко не всегда свидетельствует о бактериальной инфекции. При вирусном бронхите и бронхиолите желто-зеленый цвет мокроты связан с тем, что в мокроту попадают клетки слизистой оболочки дыхательных путей, которую повредил вирус. По мере того, как образуется новая слизистая оболочка, слущенные клетки выходят с мокротой, поэтому не нужно пугаться, если ребенок откашливает желтую или даже зеленоватую мокроту, так как в большинстве случаев это нормальное проявление вирусной инфекции, не требующее назначения антибиотиков.
Что делать, если ребенок кашляет по ночам?
Чаще всего ночной кашель связан с тем, что когда ребенок лежит в кровати, выделения из носа и околоносовых пазух стекают в глотку и вызывают кашлевой рефлекс. Когда ребенок переворачивается в кровати или встает из горизонтального положения в вертикальное, возникает приступ кашля. В таких случаях врач назначит ребенку местное лечение для уменьшения насморка и, в результате этого, уменьшения кашля.
В таких случаях врач назначит ребенку местное лечение для уменьшения насморка и, в результате этого, уменьшения кашля.
Ночной кашель бывает и при патологии нижних дыхательных путей. Поэтому если вашего ребенка беспокоит ночной кашель, проконсультируйтесь с врачом.
Как быть, если у ребенка кашель до рвоты?
Если у вашего ребенка появился приступообразный кашель до рвоты, обратитесь к педиатру, так как это может быть симптомом коклюша. Коклюш особенно опасен для детей первых месяцев жизни. Иногда коклюш развивается даже у детей, которые прививались от него, но после последней ревакцинации прошло много времени.
У некоторых детей рвотный рефлекс вызвать очень легко, и тогда у них может возникать рвота на фоне кашля, даже если кашель связан просто с насморком. Если на фоне кашля возникает рвота, кормите ребенка чаще, но маленькими порциями.
Длительный кашель
Нередко причиной длительного кашля бывают несколько последовательных вирусных инфекций. Ребенок не успевает выздороветь от одной инфекции и подхватывает другую. При этом кашель может продолжаться несколько недель и сильно пугать родителей, хотя причина его тривиальна.
Ребенок не успевает выздороветь от одной инфекции и подхватывает другую. При этом кашель может продолжаться несколько недель и сильно пугать родителей, хотя причина его тривиальна.
Однако длительный кашель может быть связан с аллергией, в том числе с бронхиальной астмой, а также с коклюшем и другими болезнями дыхательных путей и ЛОР-органов (хронический кашель может быть даже из-за серных пробок в ушах!), поэтому в случае длительного кашля проконсультируйтесь с врачом.
Как лечить кашель?
У кашля может быть множество причин, и лечение в каждом случае разное. Покажите ребенка врачу, чтобы понять, с чем связан кашель и как помочь ребенку.
Если кашель сопровождается отделением мокроты (влажный, продуктивный кашель), для облегчения откашливания нужно стимулировать выделение мокроты. Давайте ребенку больше пить (например, можно давать яблочный сок или теплый куриный бульон, если разрешено по возрасту и если нет аллергии на эти продукты). Если воздух в детской спальне сухой, установите увлажнитель воздуха.
Если воздух в детской спальне сухой, установите увлажнитель воздуха.
Бороться с непродуктивным (сухим) кашлем можно, уменьшая раздражение верхних дыхательных путей. Чтобы смягчить кашель и успокоить дыхательные пути, давайте ребенку попить воды или яблочного сока, это помогает и при приступе кашля. Избегайте давать газированные напитки или напитки из цитрусовых, так как они могут вызвать раздражение воспаленных слизистых оболочек. Если ребенок переносит мед, попробуйте давать его. Детям старше 6 лет можно рассасывать леденцы от кашля. Если кашель мешает спать, ходить в детский сад и школу, обратитесь к врачу, он назначит противокашлевое средство.
При приступе кашля может помочь пар в ванной. Зайдите в ванную комнату, закройте дверь, включите горячий душ и подождите несколько минут. После того, как ванная наполнится паром, зайдите туда с ребенком, посидите минут 20. Попробуйте почитать книжку или поиграть с ребенком для того, чтобы он отвлекся.
Курить дома категорически воспрещается! Это способствует частым респираторным инфекциям у ребенка и отягощает их течение.
Лекарственные средства, такие как антибиотики и ингаляции с бронхорасширяющими, противовоспалительными и муколитическими препаратами назначаются только врачом и требуются далеко не в каждом случае.
Вверх
Лихорадка
Лихорадка – это повышение температуры тела более 38 ºС. Некоторые симптомы и лабораторно-инструментальные исследования помогают понять причину лихорадки и назначить необходимое лечение.
Если лихорадка сопровождается насморком, кашлем и «покраснением горла», наиболее вероятной причиной является вирусная инфекция. Поскольку антибиотики против вирусов эффекта не оказывают, антибактериальная терапия в случае вирусной инфекции не назначается.
Насторожить должна высокая лихорадка (более 39 ºС) с ознобом. Другими симптомами, которые требуют немедленно обратиться к врачу, являются отказ ребенка от еды и от питья, резкая вялость, отсутствие «глазного» контакта с ребенком.
Другими симптомами, которые требуют немедленно обратиться к врачу, являются отказ ребенка от еды и от питья, резкая вялость, отсутствие «глазного» контакта с ребенком.
Родители должны знать, как помочь лихорадящему ребенку.
В детском возрасте разрешено использовать только препараты ибупрофена (10 мг/кг на прием) и парацетамола (15 мг/кг на прием). Из препаратов на основе ибупрофена в аптеке можно купить нурофен, а из препаратов на основе парацетамола – панадол, цефекон, эффералган. Метамизол-натрий (или анальгин), в том числе в составе «литической смеси» могут вызвать тяжелые осложнения со стороны крови, а нимесулид (нимулид, найз) – жизнеугрожающее поражение печени. Если у ребенка нет тяжелой фоновой патологии, например порока сердца или эпилепсии, и если он удовлетворительно переносит лихорадку (интересуется окружающим, не отказывается от питья, не жалуется на боль), жаропонижающие препараты начинают давать при температуре 38,5 – 39 ºС и выше.
И не нужно добиваться снижения температуры тела сразу до 36,6 ºС! Хорошим эффектом считается снижение лихорадки до 38 ºС. Безопасны и эффективны методы физического охлаждения – обтирание водой комнатной температуры (не спиртом и не уксусом!), которые позволяют за несколько минут снизить температуру тела на 0,5 – 1,0 ºС. Однако если у ребенка озноб, если у него холодные руки и ноги, обтирание эффективным не будет. В таких случаях помогает массаж кистей и стоп, который уменьшает спазм сосудов и улучшает периферическое кровообращение, а также используются препараты спазмолитики, например, но-шпа.
Вверх
Ложный круп
У малышей ложный круп возникает довольно часто, поэтому мамам нужно о нем знать. Только родители могут вовремя заметить первые признаки сужения гортани и вовремя помочь ребенку
- Ложный круп — состояние, при котором ребенку становится трудно дышать из-за сужения дыхательных путей. Причина — вирусные инфекции.
 У детей до 5 — 6 лет дыхательные пути более узкие, чем у взрослых, поэтому и круп развивается гораздо чаще.
У детей до 5 — 6 лет дыхательные пути более узкие, чем у взрослых, поэтому и круп развивается гораздо чаще. - Если у простуженного малыша кашель становится «лающим», а голос осипшим, нужно, чтобы он подышал паром над горячей водой в ванной. Если это не помогает, и вдох становится шумным и затрудненным, вызывайте «скорую», не прекращая ингаляций пара.
Что такое ложный круп?
Круп — это затруднение дыхания из-за сужения гортани. Чтобы почувствовать, где находится гортань, можно приложить руку к передней поверхности шеи и произнести любой звук — гортань будет вибрировать.
Эта часть дыхательных путей достаточно узкая, и если слизистая оболочка отекает, она может полностью перекрыть просвет гортани, и воздух не будет попадать в легкие. У детей до 5 — 6 лет дыхательные пути более узкие, чем у взрослых, поэтому и круп развивается гораздо чаще.
В отличие от ложного, истинный круп начинается при дифтерии, когда просвет гортани перекрывается плотными пленками. Благодаря прививкам (АКДС, АДС-М) эта болезнь, к счастью, стала редкой.
Благодаря прививкам (АКДС, АДС-М) эта болезнь, к счастью, стала редкой.
Причина ложного крупа — острые вирусные инфекции (например, вирус парагриппа или респираторно-синцитиальный вирус). Слизистая оболочка воспаляется, отекает, и хотя пленки, как при дифтерии, не образуются, результат выходит тот же — ребенку трудно дышать.
Как все начинается?
Обычно сначала появляются привычные симптомы ОРЗ, то есть насморк, кашель, повышение температуры. Первые признаки близости ложного крупа возникают или усиливаются к вечеру — это нарастающий сухой «лающий» кашель и осипший голос.
Затем вдох становится «шумным» — сначала только во время плача или беспокойства, то есть когда малыш глубже и быстрее дышит. Спустя время эти симптомы сохраняются и в спокойном состоянии.
При крупе малышу трудно именно вдохнуть, то есть вдох получается шумным, с усилием, а выдох остается нормальным. Во время вдоха можно заметить как втягивается внутрь ярёмная ямка (углубление в нижней части шеи между ключицами).
Во время вдоха можно заметить как втягивается внутрь ярёмная ямка (углубление в нижней части шеи между ключицами).
Можно ли предотвратить ложный круп?
Есть возбудители, которые чаще других вызывают круп: вирус парагриппа, гриппа и респираторно- синцитиальный вирус. Если ребенок заразился именно этой инфекцией, риск развития крупа высок, и, к сожалению, средств, которые от него защищают, нет.
Есть дети, которые переносят простуды без этого осложнения, но у некоторых слизистая оболочка более склонна к отеку, и если один эпизод затруднения дыхания при ОРЗ уже был, вероятно, такие состояния будут повторяться. Родителям нужно быть к ним готовыми — пока ребенок не подрастет, и круп перестанет ему угрожать.
Что делать при ложном крупе?
Если вы заметили его признаки, прежде всего, нужно успокоить себя и ребенка, потому что при волнении мышцы гортани сжимаются, и дышать становится еще тяжелее.
При «лающем» кашле, пока дыхание бесшумно и не затруднено, может помочь паровая ингаляция. Включите в ванной горячую воду, пусть ребенок подышит несколько минут влажным воздухом.
Если это не помогает, и дышать становится трудно (шумный вдох, втяжение яремной ямки), вызывайте «скорую» и продолжайте делать паровую ингаляцию до ее приезда. Врач назначит при крупе специальные ингаляции местным гормональным препаратом. Пусть вас не пугает слово «гормональный», потому что этот препарат действует только в дыхательных путях, устраняя воспаление, и никакое другое лекарство при ложном крупе не будет таким эффективным. В тяжелых случаях врач введет гормон (преднизолон или дексаметазон) внутримышечно. Не тревожьтесь по поводу побочных эффектов, потому что короткие курсы гормонов безопасны, а в таких ситуациях они спасают жизнь.
Если вам предлагают госпитализировать ребенка, не отказывайтесь, потому что после временного облегчения нарушения дыхания могут повториться.
Есть состояния, которые можно спутать с ложным крупом, например, воспаление надгортанника (хряща, который закрывает гортань при глотании). Эта болезнь называется эпиглоттит: температура у ребенка поднимается выше 39 градусов, возникает сильная боль в горле, с трудом открывается рот, и гормональные препараты ребенку не помогают.
При воспалении надгортанника ребенка кладут в больницу и лечат антибиотиками. Но эта болезнь встречается редко, а ложный круп вызывают вирусы, поэтому принимать антибиотики не имеет смысла.
Можно ли прервать приступ крупа своими силами?
Если ложный круп у ребенка возникает не первый раз, вы можете домой специальный прибор для ингаляций — небулайзер (выбирайте компрессорную модель, поскольку ультразвуковая может разрушать препараты, используемые при крупе). Врач напишет вам, какое лекарство иметь дома и в каких дозировках его использовать в случае необходимости.
Ребенок может вернуться в детский сад сразу, как только нормализуется температура тела и малыш будет чувствовать себя хорошо.
Вверх
Рвота и диарея
Острый гастроэнтерит характеризуется повышением температуры тела (от субфебрилитета до высокой лихорадки), рвотой, разжижением стула. Самой частой причиной гастроэнтерита является ротавирус. Наиболее тяжело протекает первый в жизни эпизод ротавирусного гастроэнтерита у детей с 6 месяцев до 2 – 3 лет. Пик заболеваемости этой инфекцией приходится на зиму – весну.
Опасность вирусного гастроэнтерита связана с быстрым обезвоживанием и электролитными нарушениями из-за потери воды и солей с жидким стулом и рвотой. Поэтому принципиально важным является выпаивание ребенка. Для того чтобы не спровоцировать рвоту, выпаивать нужно дробно (1 – 2 чайные ложки), но часто, при необходимости каждые несколько минут. Для удобства можно использовать шприц без иглы или пипетку. Ни в коем случае не нужно выпаивать ребенка просто водой, это лишь усугубляет электролитные нарушения! Существуют специальные солевые растворы для выпаивания – регидрон (оптимально ½ пакетика на 1 литр воды), Humana электролит и др.
Ни в коем случае не нужно выпаивать ребенка просто водой, это лишь усугубляет электролитные нарушения! Существуют специальные солевые растворы для выпаивания – регидрон (оптимально ½ пакетика на 1 литр воды), Humana электролит и др.
Суточная потребность в жидкости представлена в таблице:
Вес ребенка Суточная потребность в жидкости
2 – 10 кг 100 мл/кг
10 – 20 кг 1000 мл + 50 мл/кг на каждый кг свыше 10 кг
> 20 кг 1500 мл + 20 мл/кг на каждый кг свыше 20 кг
Кроме того, учитываются текущие потери жидкости с жидким стулом и рвотой – на каждый эпизод диареи/рвоты дополнительно дается 100 – 200 мл жидкости.
Внутривенная регидратация (восполнение дефицита жидкости с помощью капельниц) проводится только при тяжелом обезвоживании и при наличии неукротимой рвоты. Во всех остальных случаях нужно выпаивать ребенка – это безопасно, эффективно и безболезненно.
Во всех остальных случаях нужно выпаивать ребенка – это безопасно, эффективно и безболезненно.
В качестве вспомогательных средств используются смекта (но не нужно давать смекту, если она провоцирует рвоту), эспумизан или Саб симплекс. Энтерофурил не рекомендуется к применению, так как он не эффективен ни при вирусных инфекциях, ни при инвазивных бактериальных кишечных инфекциях. В диете в острый период исключают свежие овощи и фрукты (кроме бананов), сладкие напитки, а цельное молоко ограничивают только у старших детей.
Для родителей нужно знать первые признаки обезвоживания – это уменьшение частоты и объема мочеиспусканий, жажда, сухость кожи и слизистых оболочек. При нарастании обезвоживания ребенок становится вялым, перестает мочиться, жажда исчезает, кожа теряет тургор, «западают» глаза. В этом случае терять время нельзя, необходимо вызвать врача и госпитализировать ребенка.
Должно насторожить появление крови и слизи стуле у ребенка, ведь это характерно для бактериальных энтероколитов. Стул при таких инфекциях необильный (в отличие от обильного водянистого стула при ротавирусной инфекции), могут отмечаться ложные позывы на дефекацию и боли в животе. Выпаивания в таких случаях может быть недостаточно, и, как правило, требуется назначение антибиотиков.
Стул при таких инфекциях необильный (в отличие от обильного водянистого стула при ротавирусной инфекции), могут отмечаться ложные позывы на дефекацию и боли в животе. Выпаивания в таких случаях может быть недостаточно, и, как правило, требуется назначение антибиотиков.
Вверх
Пневмония
Одной из серьезных болезней у детей является воспаление легких, или пневмония. Пневмония может представлять угрозу для жизни ребенка. К счастью, современная медицина научилась хорошо справляться с пневмонией, и эту болезнь в большинстве случаев можно вылечить полностью. Поэтому если ваш малыш заболел с повышением температуры тела и кашлем, обратитесь к педиатру. При подозрении на пневмонию врач может назначить рентгенографию легких, что позволяет подтвердить диагноз.
Что такое пневмония?
Пневмония — это воспаление ткани легкого, то есть самого глубокого отдела органов дыхания. В норме в легких происходит газообмен, то есть кислород из воздуха попадает в кровь, а углекислый газ выделяется из крови в окружающую среду. Когда часть легкого затронута воспалением, функция дыхания в пораженном отделе легкого страдает, и у ребенка появляется одышка, то есть учащенное и затрудненное дыхание. Вещества, образующиеся при борьбе иммунной системы с бактериями, вызывают повышение температуры (если температура тела повышается более 38 °С, это называется лихорадкой). Скопление мокроты в альвеолах и бронхах и отек слизистой оболочки стимулируют кашлевой рефлекс, и возникает кашель. Если очаг пневмонии находится рядом с оболочкой легкого, называемой плеврой, могут появиться боли в грудной клетке при дыхании и кашле.
Когда часть легкого затронута воспалением, функция дыхания в пораженном отделе легкого страдает, и у ребенка появляется одышка, то есть учащенное и затрудненное дыхание. Вещества, образующиеся при борьбе иммунной системы с бактериями, вызывают повышение температуры (если температура тела повышается более 38 °С, это называется лихорадкой). Скопление мокроты в альвеолах и бронхах и отек слизистой оболочки стимулируют кашлевой рефлекс, и возникает кашель. Если очаг пневмонии находится рядом с оболочкой легкого, называемой плеврой, могут появиться боли в грудной клетке при дыхании и кашле.
Что является причиной пневмонии?
Инфекций, которые могут вызвать пневмонию, очень много. Самой частой причиной так называемой «типичной» пневмонии является пневмококк (Streptococcus pneumoniae). Пневмококковая пневмония сопровождается лихорадкой, кашлем, одышкой, вялостью и снижением аппетита. Реже пневмонию вызывают другие возбудители — гемофильная палочка (Haemophilus influenzae) типа b, пиогенный стрептококк (Streptococcus pyogenes) и золотистый стафилококк (Staphylococcus aureus). «Атипичную» пневмонию, которая обычно протекает легче и довольно заразна, вызывают микоплазмы и хламидии. Реже причиной пневмонии являются вирусы (аденовирус, РС-вирус) — такие пневмонии редки и могут протекать очень тяжело. Пневмония может развиться внезапно или быть осложнением гриппа.
«Атипичную» пневмонию, которая обычно протекает легче и довольно заразна, вызывают микоплазмы и хламидии. Реже причиной пневмонии являются вирусы (аденовирус, РС-вирус) — такие пневмонии редки и могут протекать очень тяжело. Пневмония может развиться внезапно или быть осложнением гриппа.
Каковы симптомы пневмонии?
Наиболее важный симптом пневмонии — это лихорадка. У маленького ребенка лихорадка может быть единственным проявлением. Должны особенно насторожить лихорадка выше 39,5 °С с ознобом и лихорадка, которая плохо снижается после приема жаропонижающих препаратов. Хотя не всегда высокая лихорадка, которая плохо реагирует на жаропонижающие, — это симптом пневмонии. Это может быть проявлением респираторной вирусной инфекции.
Второй важный симптом пневмонии — это кашель. Имеет значение характер кашля. Особенно настораживают «глубокий» кашель, кашель в ночное время и кашель до рвоты.
Тяжелая пневмония обычно сопровождается одышкой, то есть учащенным и затрудненным дыханием. Иногда симптомом пневмонии являются боли в животе, которые возникают из-за раздражения плевры (оболочки легкого) при воспалении прилежащего к плевре участка легкого и из-за частого кашля и, соответственно, напряжения мышц живота.
Иногда симптомом пневмонии являются боли в животе, которые возникают из-за раздражения плевры (оболочки легкого) при воспалении прилежащего к плевре участка легкого и из-за частого кашля и, соответственно, напряжения мышц живота.
Очень важные признаки, говорящие в пользу пневмонии — это симптомы интоксикации, такие как утомляемость, слабость, отказ от еды и даже питья. При этом, в отличие от пневмококковой пневмонии, при микоплазменной пневмонии ребенок может чувствовать себя хорошо.
Кашель и хрипы в легких являются симптомами не только пневмонии, но и бронхита. Очень важно, чтобы врач отличил пневмонию от бронхита, так как при бронхите антибиотики требуются далеко не всегда и только при подозрении на его микоплазменную этиологию.
Что может произойти, если не лечить пневмонию?
Это чревато осложнениями, которые чаще случаются, если пневмонию не лечить. Осложнениями пневмонии являются воспаление плевры (плеврит) и формирование полости в легком, заполненной гноем (абсцесс легкого). В таких случаях потребуется более длительный курс приема антибиотиков, а иногда и помощь хирурга.
В таких случаях потребуется более длительный курс приема антибиотиков, а иногда и помощь хирурга.
Как лечить пневмонию?
При бактериальной пневмонии врач назначит антибиотик. Какой антибиотик выбрать решит врач в зависимости от предполагаемой причины пневмонии. В большинстве случаев ребенку можно дать антибиотик внутрь (в виде суспензии или таблеток), а не в уколах. Эффект антибиотика наступает в течение 24 — 48 часов. Если по прошествии 1 — 2 суток ребенку лучше не стало и повышение температуры сохраняется, обратитесь к врачу повторно.
Обычно при пневмонии ребенок может лечиться дома. Госпитализация требуется при тяжелом и осложненном течении пневмонии, когда ребенку нужны внутривенные введения антибиотика, дополнительный кислород, плевральные пункции и другие серьезные медицинские вмешательства.
При повышении температуры тела более 38,5 — 39 °С дайте ребенку жаропонижающие (ибупрофен или парацетамол). Противокашлевые средства, такие как бутамират (препарат «Синекод»), при пневмонии противопоказаны.
Противокашлевые средства, такие как бутамират (препарат «Синекод»), при пневмонии противопоказаны.
Можно ли предотвратить пневмонию?
Существуют вакцины, призванные защитить от пневмококка и гемофильной палочки, которые вызывают наиболее тяжелые формы пневмонии (против пневмококка — вакцины «Превенар», «Пневмо 23», против гемофильной палочки — «Акт-ХИБ», «Хиберикс», компонент против гемофильной палоки входит в состав вакциеы «Пентаксим», компоненты против пневмококка и гемофильной палочки одновременно входят в состав «Синфлорикс»). Так как пневмококковая пневмония нередко развивается как осложнение гриппа, полезной оказывается вакцинация от гриппа. Очень важно, чтобы родители не курили в присутствии ребенка, так как пассивное курение делает легкие слабыми и уязвимыми.
Вверх
АЦЦ® Родителям. Как лечить кашель у детей? Лечебный массаж для ребенка. Детские лекарства муколитики, отхаркивающие. Ацетилцистеин.
Кашель у детей
Причины кашля
1
Причины кашля1 и его проявления у детей отличаются от таковых у взрослых. У больного ребенка кашель может проявляться как в виде незаметного покашливания, практически не оказывающего влияния на его самочувствие и поведение, так и в виде сильного мучительного кашля, с рвотой, беспокойством, болевым синдромом, нарушающим сон, самочувствие и поведение.
У больного ребенка кашель может проявляться как в виде незаметного покашливания, практически не оказывающего влияния на его самочувствие и поведение, так и в виде сильного мучительного кашля, с рвотой, беспокойством, болевым синдромом, нарушающим сон, самочувствие и поведение.
Необходимо помнить про особенности кашля у детей.
У детей раннего возраста кашлевой рефлекс не позволяет очистить бронхи столь же эффективно, как у более взрослых, в силу ряда причин.
Во-первых, у детей слабая грудная мускулатура – и кашлевые движения недостаточно эффективны. Во-вторых, бронхи у детей относительно узкие, им сложнее вывести даже небольшое количество мокроты. В-третьих, слизистая оболочка бронхов относительно сухая, так как у детей не развит секреторный аппарат бронхов, а продуцируемый бронхиальными железами секрет более вязкий, чем у взрослых.
Поэтому целями назначения терапии кашля при ОРВИ являются прежде всего разжижение мокроты, снижение ее адгезивных свойств и усиление тем самым эффективности откашливания, то есть перевод малопродуктивного кашля в продуктивный. Для разжижения мокроты назначают муколитические препараты, например АЦЦ®.
Для разжижения мокроты назначают муколитические препараты, например АЦЦ®.
АЦЦ® воздействует напрямую на мокроту². Действующее вещество ацетилцистеин, входящее в состав АЦЦ®, не только разжижает мокроту, но и уменьшает её прилипание к слизистой дыхательных путей, и тем самым позволяет ребёнку избавиться от мокроты естественным путём.
Как помочь ребенку справиться с кашлем?
Соблюдайте правила приема муколитиков
Не давайте ребенку муколитики перед сном. 18:00 – это время последнего приема муколитического средства, так как до отхода ко сну нужно успеть провести дренаж легких.
Применять препарат непосредственно перед сном нельзя, так как в положении лежа начинается активное отхождение мокроты, появляется кашель, ночь проходит в беспокойстве как для ребенка, так и для взрослого, который ухаживает за ним.
Проводите регулярный дренаж легких
Помните, кашлевой рефлекс у детей развит не так хорошо как у взрослых! Малышу нужно помочь откашляться. После приема муколитиков (через 30—60 минут) важно организовать дренаж легких. Можно попросить ребенка откашляться, сделать с ним дыхательную гимнастику, надувать воздушные шарики, пускать мыльные пузыри, громко петь, попрыгать, посмеяться, сделать ему перкуссионный массаж. Во время такого массажа возникает вибрация бронхов, мокрота отделяется от внутренней поверхности бронхов и легче откашливается.
После приема муколитиков (через 30—60 минут) важно организовать дренаж легких. Можно попросить ребенка откашляться, сделать с ним дыхательную гимнастику, надувать воздушные шарики, пускать мыльные пузыри, громко петь, попрыгать, посмеяться, сделать ему перкуссионный массаж. Во время такого массажа возникает вибрация бронхов, мокрота отделяется от внутренней поверхности бронхов и легче откашливается.
Как сделать ребенку лечебный массаж
7
Легкий массаж можно начинать с самого начала болезни.
1. Положите ребенка к себе на колени вниз животом таким образом, чтобы его грудь и голова оказались опущенными относительно ног и нижней половины туловища. Можно подложить плотную подушку или валик.
2. В первую очередь массируйте спину, применяя поглаживание, растирание подушечками или костяшками согнутых пальцев, «пиление» ребром ладони. Поглаживания проводите от позвоночника по ходу ребер. После этого применяйте так называемое граблеобразное растирание, то есть массаж подушечками разведенных пальцев.
3. Когда кожа покраснеет, можно переходить к массажу груди. Массируйте грудную область легкими движениями. Поглаживания следует выполнять от центра грудной клетки в направлении надключичных ямок и от середины груди в стороны и вниз к подмышечным впадинам. Затем проведите граблеобразное растирание по межреберным промежуткам, не затрагивая при этом область грудины.
4. Применяйте вибрационные движения (похлопывания ладонью, легкие постукивания) в направлении от нижних участков грудной клетки к верхним, «выталкивая» мокроту. Постукивания нужно выполнять ритмично и быстро.
5. Чередуйте поглаживание и постукивания, старайтесь не вызывать у ребенка неприятных ощущений.
6. Общая продолжительность массажа – от 2 до 6 минут, частота — до 10 раз в день.
Во время процедуры ребенка не следует раздевать полностью: при проведении массажа грудной клетки ноги и нижнюю часть тела малыша прикройте легким одеялом или теплой пеленкой.
ВАЖНО! Противопоказаниями к проведению массажа у ребенка с ОРВИ являются высокая температура тела, сердечно-сосудистая или дыхательная недостаточность, неудовлетворительное общее состояние малыша. Помните о том, что поставить правильный диагноз и выбрать необходимое лечение может только специалист.
Чем помочь ребенку для выздоровления дома
- Воздух в комнате, где находится больной ребенок, должен быть теплым и свежим. Избегайте сквозняков, но как можно чаще проветривайте помещение, временно перемещая ребенка в безопасное место. Во время уборки с пылесосом ребенок также должен находиться в другом месте. Температура воздуха в комнате должна быть днем 21—22º С, ночью — 18º С.
- Увлажняйте воздух в комнате. Теплый сухой воздух от батарей высушивает слизистую, мокрота становится более вязкой, и ее труднее откашлять, что усугубляет кашель
- Чаще мойте руки. Это правило распространяется как на детей, так и на родителей.
 Руки должны быть чистыми всегда, но особенно важно соблюдать это золотое правило гигиены, когда организм ребёнка ослаблен болезнью.
Руки должны быть чистыми всегда, но особенно важно соблюдать это золотое правило гигиены, когда организм ребёнка ослаблен болезнью. - Обильное питье способствует выздоровлению. Дополнительный прием жидкости усиливает эффект муколитических препаратов. Давайте ребенку много пить: чай, соки, морс, минеральную воду.
- Не заставляйте ребенка есть, если он не хочет. Во время болезни можно перейти на более легкое питание, если малыш категорически отказывается от еды. Полезны овощи и фрукты, содержащие витамин С – цитрусовые, смородина, облепиха, киви, сладкий перец, цветная капуста.
- Создайте дома атмосферу уюта и спокойствия. В период болезни очень важно как можно реже сталкиваться с раздражителями в виде яркого света, громких звуков, активных игр. При этом с малышом можно и нужно играть.
Свойства АЦЦ
®
АЦЦ
® — современный муколитик, применяемый для лечения кашля1 у детей
В портфеле АЦЦ® представлено три детские формы (сироп с приятным вишневым ароматом, апельсиновые гранулы для приготовления раствора 100 мг и 200 мг и шипучие таблетки 100 и 200 мг с запахом ежевики).
 Столкнувшись с проблемой детского кашля1, вы можете выбрать наиболее подходящую форму.
Столкнувшись с проблемой детского кашля1, вы можете выбрать наиболее подходящую форму.Формула прямого действия
АЦЦ® напрямую воздействует на мокроту, за счет чего достигается выраженный муколитический эффект. Молекула ацетилцистеина разрывает межмолекулярные связи в структуре мокроты, снижая ее вязкость. Это облегчает откашливание мокроты и способствует избавлению ребенка от кашля.
Муколитический эффект АЦЦ® проявляется уже с первого дня лечения3. Применение АЦЦ® при ОРЗ способствует сокращению длительности лихорадки на один день4 и общей продолжительности заболевания на два дня4.
АЦЦ
®5 хорошо изучен для использования среди детей6
Действие ацетилцистеина для детей подтверждено 20 клиническими исследованиями, в которых участвовало 1080 детей.

АЦЦ
® способствует разжижению мокроты и избавлению от кашля3
АЦЦ® способен разжижать мокроту любого вида, что особенно важно при лечении кашля у детей, так как выделяемый их бронхиальными железами секрет более вязкий, чем у взрослых пациентов, а слабая грудная мускулатура не позволяет откашлять мокроту. Вязкая мокрота становится хорошей питательной средой для размножения различных микроорганизмов, в том числе вирусов и бактерий, что способствует развитию вторичной инфекции. После консультации со специалистом муколические препараты для ребенка можно применять с первых дней появления кашля при гриппе или ОРВИ, чтобы не допустить развитие осложнений.
1 Кашель как симптом заболеваний органов дыхания, сопровождающихся образованием вязкой трудноотделяемой мокроты.
2 Вопросы современной педиатрии, 2012, том 11, № 3, с.100-108
3 Действие препарата проявляется с 1-го дня лечения и достигает максимума к 3-му дню. Вязкость мокроты к концу лечения уменьшилась с 35,3±10 до 23,7±6 нс2/м2, адгезия — с 46,8±6,7 до 30,9±5,2 н/м2. Данные исследования эффективности ацетилцистеина (АЦЦ® 200мг порошок для приготовления раствора для приема внутрь) у 20 пациентов с острой пневмонией или хроническим бронхитом (средний возраст 55 лет). Адаптировано по Клиническая фармакология и терапия, 1997, том 6, №1, с. 29-30; РМЖ, 2009, Т. 17 №19, с. 1217—1222. Минимальный курс лечения 5—7 дней
Вязкость мокроты к концу лечения уменьшилась с 35,3±10 до 23,7±6 нс2/м2, адгезия — с 46,8±6,7 до 30,9±5,2 н/м2. Данные исследования эффективности ацетилцистеина (АЦЦ® 200мг порошок для приготовления раствора для приема внутрь) у 20 пациентов с острой пневмонией или хроническим бронхитом (средний возраст 55 лет). Адаптировано по Клиническая фармакология и терапия, 1997, том 6, №1, с. 29-30; РМЖ, 2009, Т. 17 №19, с. 1217—1222. Минимальный курс лечения 5—7 дней
4 По сравнению с контрольной группой, применявшей амброксол [Врач, №8, 2010, стр. 60–63]
5 Препараты ацетилцистеина
6 По данным обзора 20 исследований с привлечением 1080 больных ОРИ в возрасте до 13 лет, из которых 831 получал лечение (остальные-контроль). Безопасность и переносимость ацетилцистеина оценены как хорошие у детей старше 2х лет (с использованием клинических, биологических и радиографических методов, результатов исследования функций легких). Chalumeau M, Duijvestijn YCM. Acetylcysteine and carbocysteine for acute upper and lower respiratory tract infections in paediatric patiens without chronic broncho-pulmonary disease. Cochrane Database of Systematic Reviews 2013, Issue 5, Art. No.: CD003124. DOI: 10.1002/14651858. CD003124.pub4. / Шалюмо М., Дуйвестин И.С.М. и др. Ацетилцистеин и карбоцистеин в лечении инфекции верхних и нижних дыхательных путей у детей без хронических бронхолегочных заболеваний, библиотека Кохран плюс, 2013, выпуск 5.
Cochrane Database of Systematic Reviews 2013, Issue 5, Art. No.: CD003124. DOI: 10.1002/14651858. CD003124.pub4. / Шалюмо М., Дуйвестин И.С.М. и др. Ацетилцистеин и карбоцистеин в лечении инфекции верхних и нижних дыхательных путей у детей без хронических бронхолегочных заболеваний, библиотека Кохран плюс, 2013, выпуск 5.
7 Исаева Е.Л. Детский массаж. Поэтапное руководство. – Рипол классик, 2008, 256 с.
Сухой кашель у ребенка: причины и чем лечить?
Вместе с экспертом мы обсудили лечение сухого кашля у детей, описание причин появления кашля, разобрали советы и рекомендации по профилактике и лечению сухого кашля у ребенка.
Надежда Литвинова
врач высшей категории, заместитель главного врача ГБУЗ СК «Городская детская клиническая поликлиника №2» Ставрополя по лечебной работе, отличник здравоохранения
Причины сухого кашля
Диагностика сухого кашля
Как лечат сухой кашель у детей
Применяемые лекарственные средства
Чем нельзя лечить сухой кашель у детей
Общие рекомендации по лечению сухого кашля
Причины сухого кашля
Кашель — это рефлекторное явление, когда идет сокращение мышечного каркаса грудной клетки, и происходят кашлевые движения под воздействием каких-либо раздражителей.
Это могут быть:
различные вирусы, бактерии, аллергены
инфекции такие, как коклюш и корь
онкологические заболевания
инородные тела в каком-либо отделе дыхательной системы
другие раздражители (курение родителей в присутствии ребёнка, загрязненный воздух в комнате с ребёнком и т.д.)
Особенно остро данные раздражители действуют на маленьких детей до 3-х лет. Это происходит в силу физиологического строения их дыхательной системы.
Кашель делится на сухой и влажный. Сухой кашель – это защитная реакция организма, чаще всего на инфекцию. Если отсутствуют другие симптомы простудного и вирусного заболеваний, то имеют место естественные реакции организма. Это так называемый физиологический кашель. Например, он может возникать у детей с четырёх месяцев, когда у них начинается активное выделение слюны, что заставляет их «подкашливать». Но физиологический кашель появляется редко, чаще всего он возникает на фоне каких-либо патологических изменений.
Когда следует обращаться к врачу?
Для перестраховки лучше посетить врача, как только появляется кашель — только специалист может установить его тип.
Можно ли заниматься самолечением?
Самолечение неуместно в любом случае, так как именно врач может провести полноценное обследование ребёнка, провести необходимые анализы, поставить диагноз (выяснить в каком отделе дыхательной системы идёт воспаление) и уже после назначить лечение.
Фарингит
Это острое воспаление слизистой глотки. В 90% случаев это вирусная и бактериальная инфекция. Наиболее часто диагностируемое детям заболевание. Протекает в легкой форме и не даёт никаких осложнений. Врач может выявить фарингит легко, при осмотре слизистой полости рта и глотки. Чем раньше вы обратитесь к врачу, тем лучше.
Бронхит
Бронхит – это воспаление бронхиального дерева, бронхов. По степени тяжести различают легкую и тяжёлую форму бронхита. Первая возникает, если поражены крупные бронхи, легко лечится. Вторая возникает, когда воспалены мелкие и средние бронхи и бронхилы. К летальному исходу не приводит, но лучше как можно раньше обратиться к врачу, чтобы получить соответствующее лечение. Причины возникновения: вирусная и бактериальная инфекции. Также, в последнее время участились случаи с аллергическим бронхитом у детей.
Ларингит
Ларингит — это воспаление слизистой гортани. Диагноз доктор может поставить по характеру кашля, так как гортань находится ниже глотки и не видима для него. Для ларингита характерен лающий приступообразный кашель. Также, при обследовании врач может воспользоваться методом аускультации (послушать с помощью фонендоскопа грудную клетку). В любом случае, заболевание легко выявляется. Чаще всего это вирусная инфекция.
В любом случае, заболевание легко выявляется. Чаще всего это вирусная инфекция.
Тонзиллит
Острый тонзиллит, известный всем как ангина – это воспаление миндалин. Общие симптомы: миндалины отечные, гиперемированные, красные, слизистый налет. В зависимости от степени тяжести различают следующие симптомы: при легкой форме – небольшой отёк миндалин, налётов нет; при тяжёлой форме – большой отёк, миндалины практически смыкаются, на них возникают гнойные налёты. Ребёнку трудно глотать, иногда даже дышать. Может возникать сухой кашель.
Трахеит
Это воспаление трахеи. Для него характерен сухой приступообразный длительный кашель. Диагноз ставится несложно, педиатром.
Пневмония
Пневмония — это воспаление легких. Причиной заболевания могут быть вирусы и бактерии, очень редко болезнь вызвана сильным переохлаждением. Это тяжелое заболевание, которое может заканчиваться печальным исходом: смертью. Пневмония бывает разная по степени тяжести. Поставить диагноз врач может и аускультативно (фонендоскоп), и перкуторно(простукивание определённых участков тела). Однако поставить четкий, строгий диагноз можно только после рентгенологического обследования.
Это тяжелое заболевание, которое может заканчиваться печальным исходом: смертью. Пневмония бывает разная по степени тяжести. Поставить диагноз врач может и аускультативно (фонендоскоп), и перкуторно(простукивание определённых участков тела). Однако поставить четкий, строгий диагноз можно только после рентгенологического обследования.
ОРВИ (острая респираторная вирусная инфекция) и грипп
Обычно данные заболевания начинаются с сухого кашля. Когда он постепенно переходит во влажный с исхождением мокроты – это уже хороший прогностический признак, дело идет к выздоровлению.
Бронхиальная астма
Это тяжелое аллергическое заболевание. Диагностировать его можно, только сделав большое количество дополнительных исследований, потому что очень важно выявить, на какой аллерген идёт реакция у ребёнка, чтобы как можно раньше его исключить. Проводятся анализы крови на различные аллергены, а также дополнительные исследования: флюорография, рентгенологические исследования, консультация у узких специалистов: аллерголога и пульмонолога. То есть, чтобы поставить этот достаточно серьезный диагноз необходимо провести большое комплексное обследование. Бронхиальная астма – тяжелое заболевание, у детей бывает редко. Обычно пациенты получают противорецидивное лечение, наблюдаются у аллерголога. Чтобы не привести болезнь к приступному периоду, нужно четко выполнять указания врача между самими приступами и жить совершенно нормально. Здесь сухой кашель может нарушать покой ребёнка во время и после сна, во время еды, купания и прогулки. В этом случае кашель является защитным компонентом, с помощью него организм избавляется от вирусов и бактерий. Задохнуться от него нельзя (это возможно только при попадании в дыхательные пути инородных предметов). Он только создаёт дискомфорт ребёнку.
Проводятся анализы крови на различные аллергены, а также дополнительные исследования: флюорография, рентгенологические исследования, консультация у узких специалистов: аллерголога и пульмонолога. То есть, чтобы поставить этот достаточно серьезный диагноз необходимо провести большое комплексное обследование. Бронхиальная астма – тяжелое заболевание, у детей бывает редко. Обычно пациенты получают противорецидивное лечение, наблюдаются у аллерголога. Чтобы не привести болезнь к приступному периоду, нужно четко выполнять указания врача между самими приступами и жить совершенно нормально. Здесь сухой кашель может нарушать покой ребёнка во время и после сна, во время еды, купания и прогулки. В этом случае кашель является защитным компонентом, с помощью него организм избавляется от вирусов и бактерий. Задохнуться от него нельзя (это возможно только при попадании в дыхательные пути инородных предметов). Он только создаёт дискомфорт ребёнку.
Диагностика сухого кашля
Самостоятельной диагностики быть не может. Как только ребёнок начинает кашлять либо у него повышается температура, родителям необходимо сразу же обратиться к врачу. Поставить диагноз можно только при осмотре ребёнка: по внешнему виду, по типу кашля, по состоянию кожных покровов и слизистой полости рта. Доктора используют даже такие, казалось бы, устаревшие методы, как перкуссия и аускультация.
Как только ребёнок начинает кашлять либо у него повышается температура, родителям необходимо сразу же обратиться к врачу. Поставить диагноз можно только при осмотре ребёнка: по внешнему виду, по типу кашля, по состоянию кожных покровов и слизистой полости рта. Доктора используют даже такие, казалось бы, устаревшие методы, как перкуссия и аускультация.
Есть множество заболеваний, сопровождающихся кашлем, а значит и множество исследований, которые их выявляют: рентгенологические, флюорографические исследования; анализы крови: общий, методом ИФА и ПЦР на различные инфекции (могут быть так же и хламидиозные, и микроплазменные инфекции), на аллергены; консультация у пульмонолога, аллерголога.
Как лечат сухой кашель у детей
Лечение сухого кашля — это комплексное лечение.
- Режим дня и питание ребёнка. Дозированные прогулки на свежем воздухе, соответствующее питание, проветривание помещения, контроль над влажностью воздуха в помещении.

- Медикаментозное лечение. Если это, к примеру, вирусное заболевание, то в первую очередь нужно лекарство от вируса, а уже после следует избавление от самого кашля.
- Ингаляционное лечение, физиотерапия, УФО-терапия. Эти методы используются уже в процессе выздоровления.
Применяемые лекарственные средства
Главная рекомендация — обильное питье. Когда ребёнок пьёт и глотает, жидкость слизистой становится легче – она самоочищается, смываются и вирусы, и микробы. Лучше всего пить тёплую воду либо чай – горячие напитки могут раздражать слизистую горла. Также, микроклимат помещения, где находится ребёнок должен быть соответствующим, питание тёплое и дозированное.
Препаратов от сухого кашля для детей очень много. Препаратов, которые оказывают полное воздействие на кашель, нет. Они могут лишь облегчить его – кашлевое рефлекторное сокращение немного уменьшается, но воспаление слизистой дыхательных путей остаётся.
Антибактериальные препараты
Антибактериальные препараты (антибиотики) назначаются в крайних случаях и с особой осторожностью. Во-первых, от них могут быть различные побочные эффекты. Во-вторых, чаще всего кашель – это следствие вирусной инфекции, здесь помогают только противовирусные препараты. Более того, антибактериальные препараты не продаются без рецепта врача.
Ингаляции
Детям очень часто назначаются ингаляции, даже с обыкновенной минеральной водой и физрастворами. Ингаляция очень эффективна и может применяться даже при лечении маленьких детей с первого года жизни. В процессе ингаляции лекарство осаждается на слизистой и очищает её от раздражителей: вирусов, аллергенов, микробов.
Физиолечение
Физиотерапия также назначается в период реконвалесценции, когда дело уже идет к выздоровлению. Чаще всего, это УФО-терапия — ультрафиолетовое локальное облучение проблемных или болезненных зон.
Другие процедуры назначаются в случае каких-либо осложнений, но тоже в период выздоровления: магнитотерапия, электрофорез. К примеру, электрофорез назначается с различными препаратами, которые проникают в организм ребёнка через диоды и уже непосредственно достигают очаг воспаления.
Чем нельзя лечить сухой кашель у детей
Чаще всего родители прибегают к народной медицине: используют отвары трав, мёд, жиры от домашних животных (для массажа грудной клетки и горла). Это категорически запрещено. У перечисленных средств есть масса побочных эффектов. Один из наиболее важных – это возможная аллергическая реакция, из-за которой может увеличиться отёк от воспаления, что в свою очередь приводит к ухудшению сухого кашля.
Общие рекомендации по лечению сухого кашля
1. Обязательно обратиться к врачу, чтобы вовремя диагностировать заболевание и получить лечение.
2. Домашний режим, соответствующие условия быта, питание и обращение к врачу.
Домашний режим, соответствующие условия быта, питание и обращение к врачу.
Каких-либо профилактических методов для предупреждения кашля нет: инфекция попадает в организм воздушно-капельным путем через верхние дыхательные пути и вызывает воспаление.
Есть специфическая профилактика ОРВИ и гриппа – это вакцинация и неспецифическая – приём противовирусных препаратов. Когда ребёнок отправляется в детский коллектив, где до этого не был, ему нужно в течение хотя бы первых семи дней принимать противовирусные препараты. Также не стоит забывать о сезонном курсе поливитаминных препаратов. Это всё и будет профилактикой сухого кашля.
Автор: Карина Агаджанян
Инфографика: Вероника Кизима
Кашель
Это симптом вашего ребенка?
- Звук, издаваемый при кашлевом рефлексе, очищающем дыхательные пути от раздражающих веществ
- Большинство случаев кашля является частью простуды
- Приступ кашля длится более 5 минут непрерывного кашля
- Кашель может быть сухим (без мокроты) или влажным (с белой, желтой или зеленой слизью)
Причины кашля
- Простуда.
 В большинстве случаев кашель является частью простуды, поражающей нижние дыхательные пути. Медицинское название – вирусный бронхит. Бронхи – это нижняя часть дыхательных путей, ведущих к легким. Бронхит у детей всегда вызывается вирусом. Сюда входят вирусы простуды, гриппа и крупа. Бактерии не вызывают бронхит у здоровых детей.
В большинстве случаев кашель является частью простуды, поражающей нижние дыхательные пути. Медицинское название – вирусный бронхит. Бронхи – это нижняя часть дыхательных путей, ведущих к легким. Бронхит у детей всегда вызывается вирусом. Сюда входят вирусы простуды, гриппа и крупа. Бактерии не вызывают бронхит у здоровых детей. - Синусовая инфекция. Точный механизм кашля неизвестен. Возможно, постназальное затекание раздражает нижнюю часть горла. Или давление внутри пазухи может вызвать кашлевой рефлекс.
- Аллергический кашель. У некоторых детей кашель возникает из-за вдыхания аллергического вещества. Примерами являются пыльца или кошки. Аллергический кашель можно контролировать с помощью лекарств от аллергии, таких как Бенадрил.
- Астма. Астма с хрипами является наиболее частой причиной хронического кашля у детей. У взрослых это курение.
- Кашлевой вариант астмы. 25% детей с астмой только кашляют и никогда не хрипят.
 Приступы кашля имеют те же триггеры, что и приступы астмы.
Приступы кашля имеют те же триггеры, что и приступы астмы. - Загрязнение воздуха Кашель. Испарения любого рода могут раздражать дыхательные пути и вызывать кашель. Табачный дым является наиболее распространенным примером. Другие – автомобильные выхлопы, смог и пары краски.
- Кашель, вызванный физической нагрузкой. Бег усугубляет большинство случаев кашля. Если воздух холодный или загрязненный, кашель еще более вероятен.
- Серьезные причины. Пневмония, бронхиолит, коклюш и инородный предмет в дыхательных путях
Затрудненное дыхание: как сообщить
Затрудненное дыхание является поводом для немедленного обращения к врачу. Дыхательная недостаточность — это медицинское название проблем с дыханием. Вот симптомы, о которых следует беспокоиться:
- Борьба за каждый вдох или одышка
- Затрудненное дыхание, из-за которого ваш ребенок едва может говорить или плакать
- Ребра втягиваются при каждом вдохе (так называемые ретракции)
- Дыхание стало шумным (например, хрипы)
- Дыхание намного быстрее, чем обычно
- Губы или лицо становятся синими
Мокрота или мокрота: что нормально?
- Желтая или зеленая мокрота является нормальной частью заживления вирусного бронхита.

- Это означает, что оболочка трахеи (трахеи) была повреждена вирусом. Это часть мокроты, которую откашливает ваш ребенок.
- Бактерии не вызывают бронхит у здоровых детей. Антибиотики не помогают при желтой или зеленой мокроте, наблюдаемой при простуде.
- Основным методом лечения кашля с мокротой является обильное питье. Также, если воздух сухой, поможет использование увлажнителя. Потягивание теплых прозрачных жидкостей также помогает при приступах кашля.
Риски, связанные с вейпингом
- Поговорите со своим ребенком об опасностях, связанных с вейпингом.
- Вейпинг может вызвать серьезное повреждение легких. Повреждение легких может быть необратимым.
- Вейпинг может даже привести к смерти.
- Табак для электронных сигарет также вызывает никотиновую зависимость.
- В США возраст, с которого можно покупать продукты для вейпинга, составляет 21 год.
- Поощряйте подростка избегать курения электронных сигарет.
 Если они начали, убедите их бросить.
Если они начали, убедите их бросить. - Предупреждение: никогда не используйте самодельные или купленные на улице растворы для вейпинга. Причина: они вызвали наибольшее повреждение легких.
Когда звонить по поводу кашля
Позвонить в службу 911 Сейчас
- Серьезные проблемы с дыханием (борется с каждым вдохом, едва может говорить или плакать)
- Потеря сознания или остановка дыхания
- Синюшность губ или лица, когда нет кашля
6 Вы считаете, что у вашего ребенка угрожающая жизни экстренная ситуация
Позвоните врачу или обратитесь за медицинской помощью сейчас
- Затрудненное дыхание, но не серьезное.
- Посинение губ или лица во время кашля
- Резкий звук при вдохе (так называемый стридор)
- Свистящее дыхание (пронзительное мурлыканье или свистящий звук при выдохе)
- Дыхание намного быстрее, чем обычно
- Не могу принимать глубокий вдох из-за боли в груди
- Сильная боль в груди
- Кашель с кровью
- Слабая иммунная система.
 Примеры: серповидно-клеточная анемия, ВИЧ, рак, трансплантация органов, прием пероральных стероидов.
Примеры: серповидно-клеточная анемия, ВИЧ, рак, трансплантация органов, прием пероральных стероидов. - Ребенок с высоким риском (например, муковисцидоз или другое хроническое заболевание легких)
- Лихорадка у ребенка в возрасте до 12 недель. Предостережение: НЕ давайте ребенку лекарства от лихорадки до того, как его осмотрят.
- Лихорадка выше 104° F (40° C)
- Ваш ребенок выглядит или ведет себя очень больным
- Вы считаете, что ваш ребенок нуждается в осмотре, и проблема неотложная заклинания
- Возраст до 6 месяцев
- Боль в ушах или выделения из уха
- Боль в пазухах (не только заложенность) вокруг скулы или глаз
- Лихорадка длится более 3 дней
- Лихорадка возвращается после отсутствия более 24 часов
- Боль в груди, даже при отсутствии кашля
- вейпинг
- Вы считаете, что ваш ребенок нуждается в осмотре, но проблема не является срочной
Обратитесь к врачу в рабочее время
- Кашель вызывает рвоту 3 или более раз
- Кашель не позволяет ходить в школу на 3 или более дней
- Также присутствуют симптомы аллергии (такие как насморк и зуд в глазах)
- Насморк длится более 14 дней
- Кашель длится более 3 недель
- У вас есть другие вопросы или проблемы
Самопомощь на дому
- Кашель без других проблем
Seattle Children’s Urgent Care Locations
Если болезнь или травма вашего ребенка опасны для жизни, позвоните по номеру 911.
Бельвю
Эверетт
Федеральный путь
Сиэтл
Рекомендации по уходу при кашле
- Что нужно знать о кашле:
- В большинстве случаев кашель является нормальным проявлением простуды.
- Отхаркивание слизи очень важно. Это помогает защитить легкие от пневмонии.
- Кашель может быть полезным. Мы не хотим полностью отключать способность вашего ребенка кашлять.
- Вот несколько советов по уходу, которые должны помочь.
- Домашнее лекарство от кашля:
- Цель: уменьшить раздражение или першение в горле, вызывающее сухой кашель.

- Возраст от 6 месяцев до 1 года: давайте теплую прозрачную жидкость для лечения кашля. Например, яблочный сок и лимонад. Количество: используйте дозу 1-2 чайные ложки (5-10 мл). Давать 4 раза в день при кашле. Внимание: не используйте мед до 1 года.
- Возраст от 1 года и старше: при необходимости используйте мед от ½ до 1 чайной ложки (2–5 мл). Он работает как домашнее лекарство от кашля. Он может разжижать выделения и ослаблять кашель. Если у вас нет меда, можно использовать кукурузный сироп. Вы также можете купить средства от кашля, содержащие мед, в аптеках. Они действуют не лучше обычного меда и стоят намного дороже.
- Возраст от 6 лет и старше: используйте леденцы от кашля, чтобы уменьшить першение в горле. Если у вас их нет, вы можете использовать леденцы. Избегайте использования леденцов от кашля до 6 лет. Причина: риск удушья.
- Цель: уменьшить раздражение или першение в горле, вызывающее сухой кашель.
- Лекарства от кашля, отпускаемые без рецепта (DM):
- Лекарства от кашля, отпускаемые без рецепта, не рекомендуются.
 Причина: не доказана польза для детей и не одобрено для детей младше 6 лет (FDA).
Причина: не доказана польза для детей и не одобрено для детей младше 6 лет (FDA). - Мед лучше помогает при кашле. Внимание: не используйте мед до 1 года.
- Если вам 6 лет или больше, вы можете решить использовать лекарство от кашля. Выберите средство с декстрометорфаном (DM), например сироп от кашля Robitussin. DM присутствует в большинстве безрецептурных сиропов от кашля. Следуйте инструкциям на упаковке.
- Когда использовать: давать только при сильном кашле, который мешает спать или ходить в школу.
- DM Доза: давать каждые 6-8 часов по мере необходимости.
- Лекарства от кашля, отпускаемые без рецепта, не рекомендуются.
- Приступы или приступы кашля – теплый туман и жидкости:
- Вдыхайте теплый туман, например, во время душа в закрытой ванной комнате.
- Дайте пить теплую прозрачную жидкость. Например, яблочный сок и лимонад.
- Возраст младше 6 месяцев, давайте только грудное молоко или смесь.
- Возраст от 6 до 12 месяцев. Дайте 1-2 чайные ложки (5-10 мл) каждый раз.
 Ограничение до 4 раз в день.
Ограничение до 4 раз в день. - Возраст старше 1 года. Также можно предложить теплый лимонад или травяной чай. Количество: несколько унций (30 мл) каждый раз.
- Причина: расслабьте дыхательные пути и освободите мокроту.
- Рвота от сильного кашля:
- При рвоте, которая возникает при сильном кашле, давайте меньшее количество на одно кормление.
- Также чаще кормите.
- Причина: рвота при кашле чаще бывает при полном желудке.
- Поощряйте питье:
- Постарайтесь, чтобы ваш ребенок пил много жидкости.
- Цель: не допускать обезвоживания вашего ребенка.
- Также разжижает мокроту в легких. Тогда легче откашляться.
- Также разжижает слизистые выделения из носа.
- Увлажнитель:
- Если воздух в вашем доме сухой, используйте увлажнитель. Причина: сухой воздух усиливает кашель.
- Лекарство от лихорадки:
- При лихорадке выше 102° F (39° C) дайте препарат с ацетаминофеном (например, Тайленол).

- Другим выбором является продукт ибупрофена (например, Advil).
- Примечание: лихорадка ниже 102°F (39°C) важна для борьбы с инфекциями.
- При любой лихорадке: обеспечивайте ребенку достаточное количество жидкости. Дайте много холодной жидкости.
- При лихорадке выше 102° F (39° C) дайте препарат с ацетаминофеном (например, Тайленол).
- Избегайте табачного дыма:
- Табачный дым усиливает кашель.
- Возвращение в школу:
- Ваш ребенок может вернуться в школу после того, как спадет лихорадка.
- Ваш ребенок также должен чувствовать себя достаточно хорошо, чтобы заниматься обычными делами.
- С практической точки зрения невозможно предотвратить распространение кашля и простуды.
- Дополнительный совет – Аллергическое лекарство от аллергического кашля:
- Лекарство от аллергии может взять под контроль аллергический кашель в течение 1 часа. То же самое относится и к симптомам носовой аллергии.
- Полезно лекарство от аллергии короткого действия (например, Бенадрил).
 Рецепт не нужен. Возрастное ограничение: 1 год и старше.
Рецепт не нужен. Возрастное ограничение: 1 год и старше. - Не используйте Бенадрил дольше нескольких дней.
- Перейдите на антигистаминный препарат длительного действия, например Зиртек. Возрастное ограничение: 2 и старше.
- Чего ожидать:
- Вирусный кашель чаще всего длится от 2 до 3 недель.
- Иногда ваш ребенок откашливает много мокроты (слизи). Слизь в норме может быть серой, желтой или зеленой.
- Антибиотики бесполезны.
- Позвоните своему врачу, если:
- Проблемное дыхание происходит
- Хрипение
- Кашель длится более 3 недель
- Вы думаете, что вашему ребенку нужно увидеть
- . Ваш ребенок становится хуже
и
и у вас хуже
и и
Отказ от ответственности: эта медицинская информация предназначена только для образовательных целей. Вы, читатель, берете на себя полную ответственность за то, как вы решите его использовать.
Вы, читатель, берете на себя полную ответственность за то, как вы решите его использовать.
Последняя проверка: 18.09.2022
Последняя редакция: 18.09.2022
Copyright 2000-2022. ООО «Педиатрические рекомендации Шмитта».
Кашель у детей | KidsHealth NZ
Кашель у детей
Кашель часто встречается у детей, особенно в дошкольном возрасте. Кашель, который длится более 4 недель, не является нормальным и может быть признаком более серьезного заболевания.
Ключевые моменты, которые следует помнить о кашле у детей
- кашель часто встречается у детей, особенно у дошкольников
- причин кашля включают простуду, астму и легочные инфекции
- пассивный сигаретный дым обычно вызывает кашель у детей, даже когда они здоровы
- многие дети продолжают кашлять в течение примерно 3 недель после простой простуды
- кашель, который длится более 4 недель, не является нормальным и может быть признаком более серьезного заболевания
- вам необходимо обратиться к врачу, если у вашего ребенка кашель и лихорадка, затрудненное дыхание или кашель длится более 4 недель
Многие дети продолжают кашлять в течение примерно 3 недель после простуды.

Насколько распространен кашель у детей?
Кашель часто встречается у детей, особенно у дошкольников.
От 10 до 20 из 100 дошкольников кашляют в течение 3 недель и более после простуды. Даже дети без насморка могут кашлять в среднем 10 раз в день, но не каждый день и, как правило, не ночью.
Когда мне следует обратиться за помощью к моему ребенку с кашлем?
Обратитесь к врачу, если у вашего ребенка кашель и:
- тяжелое дыхание
- быстро дышит
- имеет температуру выше 38,5 градусов Цельсия
- не говорит нормально или не может закончить целое предложение из-за кашля или дыхания
- хрипы или свист в груди
- кашель начался очень внезапно — возможно, чем-то подавились
- кашель начался очень внезапно и появилась кожная сыпь — это может быть аллергическая реакция
- ты волнуешься
Проверьте признаки, указывающие на то, что вашему ребенку трудно дышать
Если у вашего ребенка ежедневный кашель в течение более 4 недель, отведите его к врачу.
Ежедневный кашель в течение более 4 недель не является нормальным и может быть признаком более серьезного заболевания.
Какие бывают виды кашля у детей?
Кашель обычно влажный или сухой.
Влажный кашель кажется «грудным» и флегматичным.
Сухой кашель:
- менее вероятно образование мокроты (слизи)
- может звучать раздраженно, резко, лаять или кричать
Каковы наиболее распространенные причины кашля у детей?
Простуда (инфекции верхних дыхательных путей)
Маленькие дети обычно болеют от 6 до 12 простуд в год, чаще в зимние месяцы. Дети могут продолжать кашлять в течение нескольких недель после простуды.
Астма
Кашель, связанный с астмой, обычно сухой и возникает ночью, при занятиях спортом или рано утром. Дети, страдающие кашлем при астме, также обычно имеют другие симптомы, такие как хрипы. У них также может быть экзема или сенная лихорадка, астма и аллергия в анамнезе в семье. Если у вашего ребенка есть кашель, но нет других симптомов, маловероятно, что у него астма.
Если у вашего ребенка есть кашель, но нет других симптомов, маловероятно, что у него астма.
Сигаретный дым
Пассивное курение сигарет может вызвать кашель у детей, даже если они здоровы. Убедитесь, что в окружении вашего ребенка нет табачного дыма. Наклейте наклейки о запрете курения, чтобы все знали, что в вашем доме и в машине запрещено курить. Если вы хотите бросить курить:
- позвоните на бесплатную линию помощи по телефону 0800 778 778 или отправьте сообщение 4006
- посетите веб-сайт Quitline/Me Mutu
- спросите у своего лечащего врача
Инфекции грудной клетки
Если у вашего ребенка влажный грудной кашель и жар, это, вероятно, инфекция — отведите ребенка к врачу. Влажный грудной кашель и лихорадка иногда могут быть признаком пневмонии.
Читать о пневмонии
Коклюш
Коклюш может вызвать очень серьезное заболевание у младенцев и детей младшего возраста. У детей старшего возраста заболевание обычно протекает менее тяжело, но кашель и рвота могут быть очень неприятными.
Проверить информацию о коклюше
Круп
Круп может вызывать резкий или лающий кашель.
Проверить информацию о крупе
Что делать, если у моего ребенка влажный кашель, который длится более 4 недель?
Если у вашего ребенка влажный кашель длится более 4 недель, у него может быть более серьезное заболевание, такое как бронхоэктазы. Очень важно распознать это на ранней стадии. Отведите ребенка к врачу.
Проверьте некоторую информацию о бронхоэктазах
Посмотрите это видео с участием бывшего игрока лиги регби Warriors Вайранги Купу. Основное внимание уделяется распознаванию признаков инфекции, которые могут привести к бронхоэктазам, и воздействию на них.
Некоторые вопросы, которые может задать ваш врач о кашле вашего ребенка
На что похож кашель?
- это сухой кашель?
- это влажный кашель?
- это лающий кашель?
У вашего ребенка выделяется слюна или мокрота?
Дети до 5 лет обычно не срыгивают и не отхаркивают мокроту. Обычно они его проглатывают. Маленьких детей и младенцев иногда рвет.
Обычно они его проглатывают. Маленьких детей и младенцев иногда рвет.
Когда ваш ребенок кашляет?
- ночью?
- рано утром?
- с подачей?
Ваш ребенок кашляет при физической нагрузке?
Имеются ли другие респираторные симптомы?
- хрип?
- свистит в груди?
- быстрое дыхание?
- одышка?
- засасывает грудь?
Проверьте признаки, указывающие на то, что вашему ребенку трудно дышать
Как насчет лечения кашля у детей?
Большинство детей с кашлем не нуждаются в лечении. Кашель обычно проходит в течение 3-4 недель.
Убедитесь, что ваш ребенок не находится рядом с сигаретным дымом.
Лекарства от кашля бесполезны
Лекарства от кашля бесполезны для лечения кашля.
Мед может быть полезен
Мед может быть полезен при кашле, вызванном простудой. Но подождите, пока вашему ребенку исполнится по крайней мере 12 месяцев, прежде чем давать ему мед — от него маленькие дети могут заболеть.
Антибиотики не помогают при кашле, вызванном вирусной инфекцией
Антибиотики не помогают при кашле, вызванном вирусной инфекцией. Если причиной кашля вашего ребенка является бактериальная инфекция горла или грудной клетки, ваш врач может предложить антибиотики.
Благодарности
Фонд Starship и Педиатрическое общество Новой Зеландии выражают признательность Starship Respiratory Service и Asthma Foundation за сотрудничество в предоставлении этого контента пациентам и их семьям.
Теги
Все состоянияГрудь, легкие и дыханиеОбщие проблемы
Последнее рассмотрение этой страницы 14 февраля 2022 .
Виды кашля у детей
Кашель хороший. Это встроенный в организм механизм защиты дыхательных путей и борьбы с инфекцией — сигнал о том, что ваш ребенок болен, но также и часть процесса выздоровления. Но они могут раздражать, а иногда могут быть признаком более серьезных проблем. Как вы можете сказать?
Как вы можете сказать?
Когда вокруг ходит высококонтагиозный вирус, как во время пандемии COVID-19, уши многих родителей навостряются при малейшем звуке хака, и не зря: наиболее частая причина нового кашля у ребенка вирусная инфекция. Хотя существует множество различных вирусов, которые могут вызвать кашель у вашего ребенка, SARS-CoV-2, вирус, вызывающий COVID-19, является одним из них. (Помните, вакцинация вашего ребенка, как только он соответствует требованиям, и ношение масок в помещении — лучший способ защитить его от вируса и возможных осложнений.)
Когда новый коронавирус циркулирует в вашем районе (читай: сейчас почти везде в США), рекомендуется обратиться к педиатру при первых признаках кашля или других симптомов COVID-19 у детей. . Врач может спросить о симптомах вашего ребенка и помочь вам пройти тест на COVID, чтобы определить, есть ли у него COVID, другая ошибка или что-то совершенно другое.
Узнайте о различиях между COVID, гриппом и другими вирусами у детского инфекциониста.
Если ваш ребенок контактировал с кем-то, зараженным COVID-19, или если у него есть основное заболевание, которое может сделать инфекцию COVID более серьезной, особенно важно связаться со своим врачом, чтобы он прошел тестирование. Их педиатр также может определить, следует ли вашему ребенку наблюдаться у медицинского работника или получать уход на дому, пока он находится в карантине или изолирован от других.
Конечно, есть много других причин детского кашля – пандемия или нет.
В общем, говорит детский пульмонолог Марк Браун, доктор медицинских наук, кашель бывает двух классов: влажный и сухой. Сухой кашель обычно является результатом раздражения верхних дыхательных путей — пазух, горла и голосовых связок. Раздражение дыхательных путей ниже дыхательного горла также может вызывать сухой кашель, но, как правило, нижние дыхательные пути выделяют слизь в ответ на раздражение, что приводит к другому типу: влажному кашлю.
Оба типа, как правило, ухудшаются перед сном (из-за того, что врачи довольно грубо называют «выделениями», возвращающимися в норму, когда дети переходят из вертикального положения в лежачее), и оба типа чаще всего проявляются зимой, когда вирусы распространяются. Но есть много несезонных причин, по которым дети могут кашлять.
Но есть много несезонных причин, по которым дети могут кашлять.
Как оказалось, звук кашля может многое рассказать медицинским работникам, таким как доктор Браун, от типа до степени тяжести. Вот что он ищет.
Круп характеризуется сухим, лающим, медным кашлем, но что действительно выдает его, так это стридор, характерный пронзительный свист при вдохе. Потенциальный результат нескольких различных вирусов, круп — это в основном опухоль область чуть ниже голосовых связок, что затрудняет поступление воздуха туда, куда ему нужно, — отсюда и свист.
Когда обращаться за уходом за ребенком
Когда вы слышите стридор, пора записываться на прием. Посещение первичной или неотложной медицинской помощи в тот же день должно быть в порядке — если только ваш ребенок не пытается получить достаточно воздуха, и в этом случае отправляйтесь прямо в отделение неотложной помощи. Лечение обычно проводится стероидами, которые уменьшают опухоль. Чем раньше они это получат, тем меньше им понадобится и тем лучше они будут себя чувствовать.
Свистящее дыхание в сочетании с сухим кашлем является характерным признаком астмы. «Люди используют слово «хрип» для обозначения множества разных звуков, — говорит доктор Браун, — но при астме это свист, исходящий из груди, чаще при выдохе, чем при вдохе, но иногда и при том, и при другом».
В отличие от типичного вирусного кашля, который усиливается перед сном, но через некоторое время проходит, астматический кашель действительно может начаться посреди ночи и не исчезнет. «Это не просто кашель тут и там», — говорит доктор Браун. «Это от 20 до 30 минут устойчивого кашля».
Когда обращаться за медицинской помощью
Свистящее дыхание — ваш призыв к действию. Если у вашего ребенка диагностирована астма, возможно, у вас уже есть план действий в связи с астмой. (Если вы этого не сделаете, обратитесь к своему врачу.) Если нет, проверьте их у вашего лечащего врача. И, как всегда, если вашему ребенку кажется, что ему трудно дышать, немедленно обратитесь за неотложной помощью.
Когда вы думаете об удушье, вы можете думать о ребенке с закупоренным дыхательным горлом, неспособным дышать, но иногда это менее заметно. Если у ребенка был приступ удушья, а затем сначала сухой кашель, который после этого не прекращается, возможно, у него часть предмета (или вообще другой предмет) все еще находится в его легких. Кашель без насморка или других симптомов простуды может быть явным признаком.
Когда обращаться за медицинской помощью
Если у ребенка что-то попало в легкое, его необходимо удалить. Медицинский работник может прослушивать с помощью стетоскопа изменения звука дыхания в различных частях легких, которые могут указывать на посторонний предмет. Подтвердить это специалисты могут, выискивая области скопления воздуха с помощью рентгена. Если там что-то есть, детская хирургическая бригада обычно может удалить это под наркозом с помощью бронхоскопа. «Как вы можете себе представить, — говорит доктор Браун, — у нас есть большой опыт удаления веществ из легких детей».
Влажный кашель зимой обычно является результатом вируса, хотя причиной также может быть постоянное воздействие сигаретного дыма или других раздражителей. Влажный кашель может показаться неприятным, иногда настолько сильным, что он может вызвать рвотный рефлекс, и у ребенка может возникнуть рвота. Удивительно, однако, по словам доктора Брауна, это само по себе не обязательно имеет большое значение. «Если это не остановится», — говорит он. «Тогда вы также можете иметь дело с желудочно-кишечным заболеванием».
Когда обращаться за медицинской помощью
Влажный кашель с высокой температурой (выше 102 градусов по Фаренгейту) указывает на более серьезную инфекцию, требующую медицинской помощи. Ищите также учащенное дыхание, так как это может быть признаком проблем с дыхательными путями. Это будет более заметно, когда ребенок спит, так как обычно это не время, когда он дышит быстро. Если кажется, что они не борются, можно подождать до следующего утра, чтобы забрать их.
Типичная вирусная инфекция обычно длится от 7 до 10 дней, но в разгар холодного сезона их ходят десятки. «Есть грипп A и B, риновирусы A, B и C, и так далее, практически весь алфавит», — говорит доктор Браун. «Вирус развивается очень быстро, и относительно тонкие изменения означают, что ваша иммунная система не распознает его и не может бороться с ним».
Вот почему вам нужна новая вакцина против гриппа каждый год: прививка, которую вы получаете, на самом деле представляет собой смесь прививок против форм вируса гриппа, которые, по мнению экспертов, будут наиболее распространены в предстоящем сезоне. (Именно поэтому возможно, хотя и гораздо менее вероятно, получить вакцину, а затем все равно заболеть гриппом. Эксперты все еще изучают, будет ли это иметь место с COVID-19.
И именно поэтому кашель ваших детей дневного и школьного возраста может длиться неделями.
«Они получают вирус, который сохраняется от 7 до 10 дней, а затем они подхватывают другой вирус», — говорит доктор Браун. «Это просто череда несерьезных вирусных инфекций, из-за которых ребенок может кашлять неделями и даже месяцами».
«Это просто череда несерьезных вирусных инфекций, из-за которых ребенок может кашлять неделями и даже месяцами».
По большей части, говорит доктор Браун, все так, как говорила вам ваша бабушка: избегайте обезвоживания, хорошо питайтесь и много отдыхайте. Доктор Браун также рекомендует увлажнять носовые ходы каплями или гелем для носа с физиологическим раствором. Использование увлажнителя воздуха ночью также может уменьшить раздражение при сухом воздухе и дыхательных путях, но для безопасного использования его необходимо очищать: «Опорожняйте его и давайте ему высохнуть каждый день, — говорит он, — и промывайте каждую неделю. ».
Что нельзя использовать: лекарства от кашля, отпускаемые без рецепта. «Нет никаких доказательств того, что они кому-то помогают, — говорит доктор Браун, — а у маленьких детей они могут вызывать побочные реакции». Если у вас есть вопросы по этому поводу, обратитесь к врачу вашего ребенка.
Как чистить увлажнитель
Без надлежащей очистки в увлажнителе могут образоваться плесень и бактерии, что усугубит ситуацию. Каждую неделю доктор Браун рекомендует наполнять резервуар дистиллированным белым уксусом в количестве, достаточном для покрытия любых частей, контактирующих с водой. Пусть это сидеть в течение 20 минут. Затем используйте зубную щетку, чтобы очистить трещины и углы, хорошо промойте ее и дайте ей высохнуть на воздухе.
Каждую неделю доктор Браун рекомендует наполнять резервуар дистиллированным белым уксусом в количестве, достаточном для покрытия любых частей, контактирующих с водой. Пусть это сидеть в течение 20 минут. Затем используйте зубную щетку, чтобы очистить трещины и углы, хорошо промойте ее и дайте ей высохнуть на воздухе.
Как правило, говорит доктор Браун, чем младше ребенок, тем выше вероятность возникновения проблем с дыханием. Поскольку их дыхательные пути меньше, сужение или отек могут вызвать кашель у ребенка старшего возраста и привести к тому, что младенец или малыш не сможет дышать.
В любое время, когда ребенку кажется, что ему не хватает воздуха, немедленно вызовите скорую медицинскую помощь.
Я хочу советов и советов о
ПоведениеЗдоровьеПсихическое здоровьеВоспитаниеБезопасностьдля
До рождения (пренатальный)Младенцы (0-1) Малыши (2-4)Дети (5-10)Подростки и подростки (11+)
Труднокашляющий ребенок: затяжной острый кашель у детей | Кашель
Кашель у детей является наиболее частым симптомом, с которым обращаются к врачам общей практики, а стойкий кашель обычно направляют к педиатрам для дальнейшего обследования и лечения [1].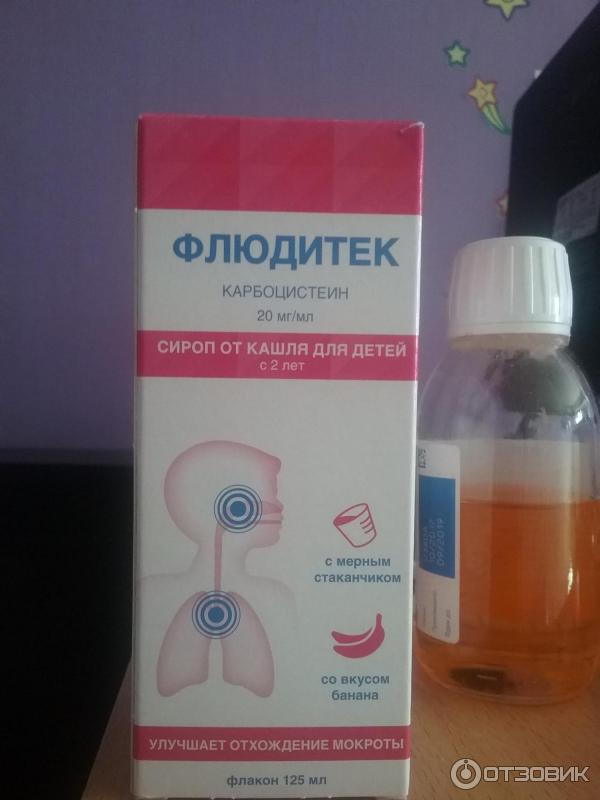 Кашель может быть очень неприятным для родителей, особенно если он мешает повседневной деятельности и часто мешает спать как родителям, так и ребенку [2]. В то время как кашель может рассматриваться как простой неприятный симптом без каких-либо серьезных последствий, игнорирование кашля, который может быть единственным симптомом основного респираторного заболевания, может привести к запоздалой диагностике и прогрессированию серьезного заболевания или хронической респираторной заболеваемости. У большинства детей острый кашель обычно вызывается вирусной инфекцией верхних дыхательных путей (ИВДП), такой как простой насморк с бронхитом или крупом. Реже, но все же часто возбудители могут поражать нижние дыхательные пути, вызывая бронхиолит, коклюш или пневмонию. Симптоматическая ИВДП с кашлем у детей школьного возраста обычно возникает около 7–10 раз в год.
Кашель может быть очень неприятным для родителей, особенно если он мешает повседневной деятельности и часто мешает спать как родителям, так и ребенку [2]. В то время как кашель может рассматриваться как простой неприятный симптом без каких-либо серьезных последствий, игнорирование кашля, который может быть единственным симптомом основного респираторного заболевания, может привести к запоздалой диагностике и прогрессированию серьезного заболевания или хронической респираторной заболеваемости. У большинства детей острый кашель обычно вызывается вирусной инфекцией верхних дыхательных путей (ИВДП), такой как простой насморк с бронхитом или крупом. Реже, но все же часто возбудители могут поражать нижние дыхательные пути, вызывая бронхиолит, коклюш или пневмонию. Симптоматическая ИВДП с кашлем у детей школьного возраста обычно возникает около 7–10 раз в год.
Когда обычно заканчивается острый кашель
У большинства детей с острым кашлем при простом насморке есть сопутствующий бронхит, и кашель обычно стихает на 10–14 день. В одном исследовании родители оценили кашель как умеренный или сильный более чем в 80% случаев, а кашель как частый или непрерывный более чем в 70% случаев [3]. Самая продолжительная продолжительность кашля в этом исследовании составила 21 день, и изначально более 50% родителей описывали кашель как сухой, а остальные отмечали кашель как продуктивный или смешанный. Недавно Митра и др. [4]. Кашель появился после начальных 1-2 дней системного заболевания с лихорадкой и плохим самочувствием. Кашель длился в среднем 5 дней, и в этом исследовании у всех детей кашель прекратился к 20 дню. Проспективные исследования острого кашля у детей раннего возраста в общей практике показали, что около 50% выздоравливают к 10 и 9 дням.0% к 3 неделям, поэтому 10% детей все еще имеют проблемы на третьей-четвертой неделе [5, 6]. Это подтверждается недавним систематическим обзором естественного течения острого кашля, в котором было подсчитано, что около четверти пациентов будут все еще плохо себя чувствовать с кашлем через 2 недели [7].
В одном исследовании родители оценили кашель как умеренный или сильный более чем в 80% случаев, а кашель как частый или непрерывный более чем в 70% случаев [3]. Самая продолжительная продолжительность кашля в этом исследовании составила 21 день, и изначально более 50% родителей описывали кашель как сухой, а остальные отмечали кашель как продуктивный или смешанный. Недавно Митра и др. [4]. Кашель появился после начальных 1-2 дней системного заболевания с лихорадкой и плохим самочувствием. Кашель длился в среднем 5 дней, и в этом исследовании у всех детей кашель прекратился к 20 дню. Проспективные исследования острого кашля у детей раннего возраста в общей практике показали, что около 50% выздоравливают к 10 и 9 дням.0% к 3 неделям, поэтому 10% детей все еще имеют проблемы на третьей-четвертой неделе [5, 6]. Это подтверждается недавним систематическим обзором естественного течения острого кашля, в котором было подсчитано, что около четверти пациентов будут все еще плохо себя чувствовать с кашлем через 2 недели [7].
Когда кашель следует называть «хроническим»
Ни в одном исследовании не было четко определено, когда кашель следует называть хроническим. В исследованиях на взрослых было установлено, что у многих пациентов, основной жалобой которых был кашель, продолжающийся более 3 недель, кашель обычно проходил спонтанно без какого-либо лечения. Однако спонтанно разрешающийся кашель был крайне редок у взрослых, которые страдали длительным кашлем, например, в течение нескольких месяцев или лет [8]. Таким образом, пациентов с относительно коротким кашлем следует рассматривать отдельно от пациентов с более длительным кашлем.
Рекомендации BTS по оценке и лечению кашля у детей определяют хронический кашель как кашель, который длится более 8 недель, а не 4 недели, рекомендованные в рекомендациях Американского колледжа врачей-пульмонологов (ACCP) [9, 10]. Мысль, стоящая за решением включить промежуточный часовой пояс, определяемый как «длительный острый кашель», в это руководство заключалась в том, чтобы предоставить период для разрешения кашля для 10% нормальных детей, которые все еще кашляют при простом насморке через 2–3 недели. . Если в остальном ребенок в норме и кашель проходит, дальнейшие исследования не показаны. Были включены предупреждения о том, что выжидательная тактика не рекомендуется, если считается возможным задержание вдыхаемого инородного тела, если у ребенка уже есть признаки хронического заболевания легких или когда кашель прогрессирует (например, коклюш, оставшееся вдыхаемое инородное тело, расширяющееся новообразование средостения, коллапс долевой доли вследствие образования слизистой пробки и туберкулеза (часто с сопутствующей потерей веса).Считалось, что у большинства детей с длительным острым кашлем поствирусный синдром или заболевание, подобное коклюшу.Этот подход отражает рекомендации для взрослых где кашель, продолжающийся более 8 недель, определялся как хронический, а кашель, продолжающийся более 3 недель, но разрешающийся к 8 неделям, назывался подострым кашлем [11]. на кашель у детей определяли хронический кашель как кашель, продолжающийся более 4 недель [10, 12], при этом авторы наблюдали только 13,9% от общего числа кашля у 346 детей разрешился без какого-либо конкретного диагноза, а оставшаяся выявленная первичная этиология потребовала медицинского обследования.
. Если в остальном ребенок в норме и кашель проходит, дальнейшие исследования не показаны. Были включены предупреждения о том, что выжидательная тактика не рекомендуется, если считается возможным задержание вдыхаемого инородного тела, если у ребенка уже есть признаки хронического заболевания легких или когда кашель прогрессирует (например, коклюш, оставшееся вдыхаемое инородное тело, расширяющееся новообразование средостения, коллапс долевой доли вследствие образования слизистой пробки и туберкулеза (часто с сопутствующей потерей веса).Считалось, что у большинства детей с длительным острым кашлем поствирусный синдром или заболевание, подобное коклюшу.Этот подход отражает рекомендации для взрослых где кашель, продолжающийся более 8 недель, определялся как хронический, а кашель, продолжающийся более 3 недель, но разрешающийся к 8 неделям, назывался подострым кашлем [11]. на кашель у детей определяли хронический кашель как кашель, продолжающийся более 4 недель [10, 12], при этом авторы наблюдали только 13,9% от общего числа кашля у 346 детей разрешился без какого-либо конкретного диагноза, а оставшаяся выявленная первичная этиология потребовала медицинского обследования. Авторы также не обнаружили различий в продолжительности кашля или баллах по шкале кашля у детей с серьезным основным заболеванием по сравнению с детьми с менее серьезными заболеваниями.
Авторы также не обнаружили различий в продолжительности кашля или баллах по шкале кашля у детей с серьезным основным заболеванием по сравнению с детьми с менее серьезными заболеваниями.
Теоретически такой подход может способствовать проведению более ранних и, возможно, ненужных расследований. Тем не менее, это может подчеркнуть для врачей первичной медико-санитарной помощи и педиатров необходимость более раннего рассмотрения вопроса о лечении персистирующего бактериального бронхита (см. ниже). Недавнее РКИ подтвердило преимущества 2-недельного курса амоксициллина-клавуланата у детей с длительным влажным или продуктивным кашлем, длящимся более 3 недель [13].
Каковы причины длительного острого кашля у детей
В педиатрической литературе имеется ограниченная информация о причинах и клиническом течении длительного острого кашля. Важно помнить, что причины хронического кашля у детей должны были начаться в какое-то время и пройти длительную фазу острого кашля, и о них необходимо думать, но хронический кашель не является предметом внимания этой статьи. Кроме того, многие дети испытывают рецидивирующий острый кашель/длительный острый кашель, который родители не могут сразу отличить от хронического кашля. Причины и методы лечения хронического кашля четко описаны в руководствах (9).,10). Поэтому наше намерение состоит в том, чтобы выделить некоторые из возможных причин и клинических течений длительного острого кашля, при которых следует ожидать полного разрешения.
Кроме того, многие дети испытывают рецидивирующий острый кашель/длительный острый кашель, который родители не могут сразу отличить от хронического кашля. Причины и методы лечения хронического кашля четко описаны в руководствах (9).,10). Поэтому наше намерение состоит в том, чтобы выделить некоторые из возможных причин и клинических течений длительного острого кашля, при которых следует ожидать полного разрешения.
Этиология длительного острого кашля
Наиболее частой причиной длительного острого кашля у детей является поствирусный или постинфекционный кашель. Постинфекционный кашель можно определить как кашель, который начался с симптомов, связанных с простудой, и сохраняется. Он имеет высокий уровень спонтанного разрешения без какого-либо терапевтического вмешательства.
Ниже приведены некоторые специфические причины длительного острого кашля:
Младенцы с острым бронхиолитом
Острый бронхиолит является распространенной острой респираторной инфекцией, особенно у детей в возрасте до 1 года. У детей клинически проявляются тахипноэ, хрипы, сухой кашель и свистящие хрипы. Симптомы обычно ухудшаются в острой фазе бронхиолита, а затем проходят через 14 дней. Хотя бронхиолит обычно является самоизлечивающимся состоянием, у значительного числа детей в послеострой фазе сохраняются стойкие респираторные симптомы, такие как кашель [14].
У детей клинически проявляются тахипноэ, хрипы, сухой кашель и свистящие хрипы. Симптомы обычно ухудшаются в острой фазе бронхиолита, а затем проходят через 14 дней. Хотя бронхиолит обычно является самоизлечивающимся состоянием, у значительного числа детей в послеострой фазе сохраняются стойкие респираторные симптомы, такие как кашель [14].
Действительно, в целом сухой, раздражающий кашель является наиболее распространенным симптомом бронхиолита (98% новорожденных с положительной реакцией на респираторно-синцитиальный вирус (RSV) и вызывает значительное беспокойство у родителей больных детей [14, 15]. Кашель распознается родители с менее вариабельной интерпретацией, чем другие потенциальные маркеры (увеличение работы дыхания, хрипы), поэтому сокращение продолжительности кашля можно было бы считать важным преимуществом
Систематические обзоры, посвященные терапевтическим стратегиям снижения заболеваемости после острого бронхиолита, не показали, что ни применение ингаляционных глюкокортикоидов или антагонистов лейкотриенов при остром бронхиолите предотвращает появление постбронхиолитических хрипов или кашля [16]9. 0053
0053
Коклюшная инфекция
В то время как младенцы, слишком маленькие для вакцинации, подвергаются особому риску тяжелого коклюша, недавно во многих странах произошла эпидемия коклюша как причины длительного острого кашля у детей старшего возраста и подростков [17].
При отсутствии вспышки Cornia et al. определили, что 32% продолжительного острого кашля были вызваны коклюшем и что диагноз необходимо рассматривать даже при отсутствии классических симптомов коклюша [18]. Они провели систематическую оценку полезности традиционных признаков коклюша. Пароксизмальный кашель имел чувствительность 86% и специфичность 26%, послекашлевой коклюш имел чувствительность 50% и специфичность 73%, а послекашлевая рвота имела чувствительность 70% и специфичность 61%. Наличие или отсутствие коклюша или рвоты лишь незначительно увеличивало вероятность коклюша. Поскольку текущий пик в одном исследовании пришелся на детей в возрасте 8–11 лет, авторы предположили, что дети более старшего возраста были лучше защищены, поскольку они получили цельноклеточную вакцину, которая широко использовалась для младенцев до конца 19 века. 90-х [19]. Более новые бесклеточные вакцины могут не защищать детей до тех пор, пока старая цельноклеточная вакцина и более новая вакцина были введены в то же время, что и паника в средствах массовой информации, возможно, снизила их использование. В общественном исследовании, в котором приняли участие дети (5–16 лет), кашляющие более 2 недель, у 37% из них были серологические признаки недавно перенесенной коклюшной инфекции, а средняя продолжительность кашля составила 112 дней (диапазон: от 38 до 191 дня). ) [20, 21]. У детей с отрицательным результатом на коклюш (многие с микоплазменной инфекцией) также был продолжительный кашель, но он был короче, чем в группе коклюша (средняя продолжительность 58 дней, диапазон от 24 до 19 дней).2 дня). Практически у всех детей в этом исследовании полностью исчез кашель (рис. 1). Таким образом, важно отметить, что если бы было начато испытание лечения, такого как ингаляционные кортикостероиды (ICS), казалось бы, ICS работало бы, но разрешение было бы связано с естественным разрешением, которое происходит.
90-х [19]. Более новые бесклеточные вакцины могут не защищать детей до тех пор, пока старая цельноклеточная вакцина и более новая вакцина были введены в то же время, что и паника в средствах массовой информации, возможно, снизила их использование. В общественном исследовании, в котором приняли участие дети (5–16 лет), кашляющие более 2 недель, у 37% из них были серологические признаки недавно перенесенной коклюшной инфекции, а средняя продолжительность кашля составила 112 дней (диапазон: от 38 до 191 дня). ) [20, 21]. У детей с отрицательным результатом на коклюш (многие с микоплазменной инфекцией) также был продолжительный кашель, но он был короче, чем в группе коклюша (средняя продолжительность 58 дней, диапазон от 24 до 19 дней).2 дня). Практически у всех детей в этом исследовании полностью исчез кашель (рис. 1). Таким образом, важно отметить, что если бы было начато испытание лечения, такого как ингаляционные кортикостероиды (ICS), казалось бы, ICS работало бы, но разрешение было бы связано с естественным разрешением, которое происходит.
Рисунок 1
Доля детей, продолжающих кашлять каждый день после начала заболевания, согласно серологическим данным. Воспроизведено с разрешения [20].
Изображение в полный размер
Лечение макролидным антибиотиком может быть полезным при коклюше, но только при его назначении на ранних стадиях заболевания. Это трудно осуществить, потому что о диагнозе часто не задумываются до тех пор, пока кашель не станет хроническим, если только не известно о контакте с индексным случаем. Рекомендуется лечить только пациентов в возрасте старше 1 года в течение 3 недель от начала кашля и детей в возрасте до 1 года в течение 6 недель после начала кашля [22]. Антибиотики сокращают продолжительность заразности и, таким образом, предотвращают распространение [23]. Если диагноз пациента поставлен поздно, антибиотики не изменят течение болезни, и даже без антибиотиков пациент больше не будет распространять коклюш.
Дети, выздоравливающие от осложненной острой пневмонии (например, эмпиемы)
По крайней мере, треть детей, у которых первоначально была вылечена эмпиема, все еще кашляют к 4 неделям, при этом у одной четверти в 6 месяцев этот показатель снижается примерно до 3% в 12 месяцев. Некоторые из этих пациентов имеют длительный кашель из-за остаточного заболевания, и в результате им будет полезен длительный курс антибиотиков в течение 1–4 недель после выписки или дольше [24, 25].
Некоторые из этих пациентов имеют длительный кашель из-за остаточного заболевания, и в результате им будет полезен длительный курс антибиотиков в течение 1–4 недель после выписки или дольше [24, 25].
Риносинусит
Критериями, используемыми для диагностики риносинусита у детей, являются выделения из носа с влажным или сухим кашлем или без него, продолжающиеся более 10 дней. Хронический риносинусит чаще встречается у пациентов с атопией и считается присутствующим, если симптомы сохраняются более 4–8 недель. Лицевая боль и дискомфорт не так распространены у детей по сравнению со взрослыми.
Антибиотики обычно рекомендуются при остром бактериальном синусите, но два из четырех плацебо-контролируемых клинических испытаний дали отрицательный результат. Это могло быть результатом включения пациентов с аллергическими, а не инфекционными причинами или несоответствующей дозировкой антибиотиков. В двух других исследованиях применение амоксициллина и клавуланата показало значительную пользу, хотя и за счет усиления побочных эффектов [26, 27].
Оставшееся вдыхаемое инородное тело
Аспирация инородного тела (АПТ) чаще всего наблюдается у детей в возрасте до 24 месяцев [28]. Диагноз следует заподозрить, если в анамнезе имеется удушье с последующим продолжительным кашлем и неразрешающейся пневмонией. Результаты физикального осмотра и рентгенологических исследований в диагностике FBA относительно низки, но увеличиваются при позднем проявлении и при сомнительном анамнезе. Чувствительность и специфичность для каждого диагностического критерия следующие: история болезни (63% и 32%), симптомы (68% и 53%), результаты физикального обследования (70,5% и 63%), рентгенологические данные (73% и 68%). ) и триады кашля, хрипов и ослабленного дыхания (88% и 51%) соответственно [29].]. Запоздалая диагностика может быть связана с незамеченной аспирацией или недостаточной осведомленностью врача и иметь серьезные последствия, такие как хронический кашель, рецидивирующие пневмонии и, в конечном итоге, локализованные участки бронхоэктатической болезни. Немедленным лечением является эндоскопическое удаление инородного тела, и это следует делать в случае подозрения со стороны родителей или клинической картины.
Немедленным лечением является эндоскопическое удаление инородного тела, и это следует делать в случае подозрения со стороны родителей или клинической картины.
Персистирующий бактериальный бронхит
Персистирующий бактериальный бронхит (ПББ) определяется как наличие хронического влажного кашля с купированием кашля соответствующими антибиотиками и отсутствием признаков, указывающих на альтернативный специфический кашель [30, 31]. Описано ПБД, начинающееся в младенчестве, и размягчение дыхательных путей (трахеальное, бронхиальное) [32]. Кашель при ПБД проходит после курса антибиотиков, таких как амоксициллин-клавуланат, в течение 2 недель, но некоторым требуется более длительный курс антибиотиков в течение 4–6 недель. Если ПБД не отвечает на антибиотики или если ПБД становится рецидивирующим, то необходимы дальнейшие исследования, чтобы исключить другие состояния, такие как тонкий иммунодефицит или другие причины хронического гнойного заболевания легких [33]. Долгосрочная естественная история ПБД неизвестна. Было высказано предположение, что он может быть предшественником хронического гнойного заболевания легких с образованием бронхоэктазов, но также может быть предшественником хронической обструктивной болезни легких у взрослых. Однако, если исключить детей с иммунодефицитом, ПБД ассоциируется с усиленной, а не недостаточной врожденной иммунной системой [34]. Важно не забывать, что персистирующие эндобронхиальные инфекции возникают при других состояниях, которые, как известно, вызывают хронический кашель, включая муковисцидоз, иммунодефицит, первичную цилиарную дискинезию и рецидивирующую легочную аспирацию.
Было высказано предположение, что он может быть предшественником хронического гнойного заболевания легких с образованием бронхоэктазов, но также может быть предшественником хронической обструктивной болезни легких у взрослых. Однако, если исключить детей с иммунодефицитом, ПБД ассоциируется с усиленной, а не недостаточной врожденной иммунной системой [34]. Важно не забывать, что персистирующие эндобронхиальные инфекции возникают при других состояниях, которые, как известно, вызывают хронический кашель, включая муковисцидоз, иммунодефицит, первичную цилиарную дискинезию и рецидивирующую легочную аспирацию.
5 вещей, которые нужно знать о кашле у детей > Новости > Yale Medicine
Специалисты-педиатры объясняют затяжной кашель и что делать
Родители знают правила. Сначала появляется насморк, затем заложенность носа, а затем, наконец, постоянный отрывистый кашель. И этот кашель может затянуться на несколько недель, еще долго после того, как исчезнут другие симптомы со стороны верхних дыхательных путей. Почему это? И что еще более важно, что с этим делать?
Почему это? И что еще более важно, что с этим делать?
Мы связались с педиатрами Йельского университета, включая специалистов по неотложной медицинской помощи, аллергологии и иммунологии. Мы говорили о простуде, аллергии, астме и опасностях безрецептурных лекарств. То, что мы узнали, может помочь всем в вашем доме чувствовать себя и спать немного лучше.
№1: Не все простуды одинаковы.
Кашель обычно начинается с вирусной инфекции верхних дыхательных путей (также известной как простуда). Но иногда простуда не так драматична, как можно было бы ожидать, говорит педиатр Аннет Кэмерон, доктор медицинских наук. «У вас не обязательно есть полное бремя симптомов. Может быть просто небольшой насморк, заложенность, может быть субфебрильная температура, а потом этот кашель», — говорит она. «Кашель, как правило, длится дольше всего и может длиться до двух недель. Это когда родители приходят и спрашивают: «Почему мой ребенок кашляет, когда нет других симптомов?»
Ответ, как часто говорит им доктор Кэмерон, заключается в том, что есть и другие легкие симптомы, которые они не распознают или забыли о них, поскольку все они прошли, за исключением кашля.
№ 2: Кашель — это защитный механизм.
Кашель — это способ защиты организма, объясняет доктор Кэмерон. «Если у вас насморк и заложенность носа, у вас может появиться постназальный синдром, который может раздражать бронхиолы (небольшие проходы в легких) и вызывать кашель», — говорит она. «Кашель — это способ очистить легкие и удалить слизь».
Карл Р. Баум, доктор медицинских наук, детский врач скорой помощи, соглашается. «Кашель — это хорошо, — говорит он. «Родители сходят с ума, когда у их ребенка очень сильный кашель, но это нормальный способ организма защитить себя. Это держит наши легкие в чистоте».
Доктор Камерон читает книгу своей пациентке, чтобы успокоить ее.
№ 3: Откажитесь от лекарства от кашля.
В соответствии с недавно пересмотренными рекомендациями Американской академии педиатрии лекарства от кашля и простуды, отпускаемые без рецепта, не рекомендуются для детей младше 6 лет. Это, объясняет доктор Кэмерон, потому что они обычно не работают, и иногда они связаны с серьезными побочными эффектами.
«Многие лекарства, отпускаемые без рецепта, содержат противоотечные и антигистаминные препараты. Деконгестанты связаны с сердечными аритмиями, а антигистаминные препараты имеют повышенный риск сонливости и угнетения дыхания», — говорит она. «Таким образом, эти лекарства, если их не дозировать в соответствии с весом или давать через определенные промежутки времени, могут быть опасными».
Вместо этого, доктор Кэмерон говорит, что чайная ложка или около того меда может иметь большое значение. «Удивительно, насколько хорошо мед успокаивает раздраженное горло и останавливает кашель», — говорит она. Но из-за риска ботулизма этот подход не следует использовать для детей в возрасте до 1 года, предупреждает она.
Доктор Кэмерон также предлагает использовать увлажнитель воздуха (с прохладным или теплым туманом), капли с физиологическим раствором и шприц с грушей (эту маленькую синюю штуку раздают педиатры) для отсасывания носа. Также может помочь полоскание горла небольшим количеством воды. И если есть какая-либо боль, также можно использовать ацетаминофен (тайленол) или ибупрофен (мотрин).
И если есть какая-либо боль, также можно использовать ацетаминофен (тайленол) или ибупрофен (мотрин).
Еще одна причина отказаться от лекарств от кашля, по словам доктора Баума, заключается в том, что некоторые лекарства просто подавляют кашель, а не лечат его. «Вы не доходите до сути проблемы. Это может быть астма, пневмония или даже небольшая игрушка в дыхательных путях, ведущих к легким», — говорит он. «В отделении неотложной помощи мы всегда хотим добраться до первопричины». Доктор Баум предлагает родителям всегда обсуждать свои опасения по поводу симптомов с лечащим врачом их ребенка, но они должны отвезти ребенка в отделение неотложной помощи или позвонить по номеру 9.11, если у их ребенка проблемы с дыханием.
№ 4: Обратите внимание на аллергию.
Если кашель непрекращается и не проходит через две недели, пора задуматься о других факторах, которые могут включать аллергию, особенно если симптомы включают не только выделения из носа, но и зуд в глазах, ушах и горле.
«В этот момент мы могли бы попробовать антигистаминный препарат, чтобы посмотреть, высушит ли он некоторые выделения», — говорит доктор Кэмерон. «Кларитин и Зиртек назначают детям в возрасте от 6 месяцев, но мне не нравится давать их совсем маленьким детям, если только я не лечу аллергическую реакцию. Или, если это дети старшего возраста, я хочу знать, что лечу аллергический ринит, который может быть сезонной аллергией или аллергенами окружающей среды».
«Кашель, вызванный аллергией, может быть сезонным, обычно нет лихорадки или болей в теле, и он не заразен. И это может произойти только вокруг аллергического триггера, такого как кошки или пыльца деревьев», — говорит Джейсон Катандзаро, доктор медицинских наук, детский аллерголог и иммунолог. «Однако у очень маленьких детей меньше шансов получить аллергию на открытом воздухе — они не были на улице достаточно долго, чтобы подвергаться воздействию пыльцы трав, деревьев и сорняков», — объясняет он.
№ 5: Подумайте об астме.

Одним из самых явных признаков астмы является постоянный или продолжительный кашель, а также его закономерность. «Если это происходит каждый раз, когда у вашего ребенка вирусная инфекция, а кашель длится три или четыре недели, это может быть аллергия и/или астма, поскольку они могут идти рука об руку», — говорит доктор Кэмерон. «Кроме того, астма может быть генетической, поэтому проверьте свою семейную историю».
Диагноз астмы обычно ставится во время визита к педиатру вашего ребенка в кабинете врача, хотя существуют и тесты функции легких. «Вы не можете диагностировать это в первый раз, когда кто-то хрипит, но если вы видите, что каждый раз, когда у кого-то простуда, у него длительный кашель, мы могли бы порекомендовать испытать альбутерол, лекарство от астмы», — сказала она. говорит.
Чтобы узнать больше о отделении педиатрии Йельского университета, нажмите здесь.
.
Родственные специалисты
Кашель: насколько это серьезно и когда следует беспокоиться?
Поделитесь этой статьей:
Кашель ребенка может быть шумным, раздражающим и, прежде всего, тревожным. Это также может мешать хорошему сну (часто и вам). Но кашель также может быть признаком того, что в плане очистки дыхательных путей дела идут хорошо.
Это также может мешать хорошему сну (часто и вам). Но кашель также может быть признаком того, что в плане очистки дыхательных путей дела идут хорошо.
Важно знать, когда кашель является нормальной и полезной реакцией на инфекцию, а когда он требует осмотра у врача.
Кашель помогает и защищает, но также распространяет микробы
Кашель является обычным явлением при простуде, и это помогает удалить вирус простуды из дыхательных путей. Однако, когда человек кашляет, это позволяет вирусу распространяться среди других людей в виде капель в воздухе. По этой причине важно всегда прикрывать свой кашель и стараться держаться подальше от людей, которые могут с большей вероятностью заболеть, таких как очень маленькие дети, пожилые люди или люди с низким иммунитетом, если у вас есть кашель. Хотя это всегда хорошая практика, нам особенно напомнили об их важности в условиях COVID-19..
Защитное значение кашля хорошо известно с точки зрения здоровья, поскольку люди с крайней слабостью, мышечными заболеваниями или затрудненным глотанием не могут достаточно сильно кашлять, чтобы защититься от развития легочных инфекций, таких как пневмония. У нас даже есть устройство под названием CoughAssist, которое помогает людям со слабым кашлем.
У нас даже есть устройство под названием CoughAssist, которое помогает людям со слабым кашлем.
Кашель может быть вызван не только простудой
Мы кашляем, чтобы отхаркивать – или «кашлять» – что-то из дыхательных путей. Это включает в себя мокроту и слизь от инфекции, другие вещества, которые попали в дыхательные пути вместо желудка, и все остальное, что может раздражать дыхательные пути. У нас есть кашлевые рецепторы по всему дыхательным путям (от задней стенки горла до нижних дыхательных путей и легких), которые вызывают кашель при раздражении. Вот почему то, что щекочет заднюю часть горла, может вызвать кашель и рвотные позывы. У некоторых людей даже есть кашлевой рецептор в ухе, называемый нервом Генри, и они могут чувствовать потребность кашлять при чистке ушей.
Хронический кашель может вызывать беспокойство
Когда кашель длится более четырех недель у детей (восемь недель у взрослых), мы называем это хроническим кашлем . Существует много причин хронического кашля, и обычно, если кашель длится достаточно долго, чтобы его можно было считать хроническим, его необходимо обследовать.
Существует много причин хронического кашля, и обычно, если кашель длится достаточно долго, чтобы его можно было считать хроническим, его необходимо обследовать.
Что означают различные виды кашля?
Влажный кашель или кашель с мокротой – Хронический кашель может быть вызван длительной или постоянно повторяющейся инфекцией в легких при таких заболеваниях, как кистозный фиброз, или если дыхательная система, иммунная система или легкие не работают должным образом . Характерным признаком является влажный кашель (с хрипами или хрипами) у детей младшего возраста или кашель, приводящий к отхаркиванию мокроты или слизи из дыхательных путей у детей старшего возраста и подростков. Если у вашего ребенка хронический влажный кашель или он кашляет всякой всячиной, его следует обследовать. Лечение будет варьироваться в зависимости от основной причины.
Наиболее распространенной причиной хронического влажного кашля у очень маленьких детей является состояние, называемое затяжным бактериальным бронхитом (ПББ), вызываемое обычной бактерией, которая обычно не представляет опасности. Терапия PBB требует длительного курса обычных антибиотиков в течение двух-четырех недель. Если кашель с ПБД повторяется, ребенка следует обследовать на наличие других состояний, которые могут вызывать хронический кашель.
Терапия PBB требует длительного курса обычных антибиотиков в течение двух-четырех недель. Если кашель с ПБД повторяется, ребенка следует обследовать на наличие других состояний, которые могут вызывать хронический кашель.
Сухой кашель — Если пища или игрушка попадает в дыхательные пути, мы называем это «остаточным инородным телом», и это может вызвать хронический сухой кашель (длительный кашель,0788 не дает мокроты или слизи). Врач должен тщательно собрать анамнез кашля, чтобы увидеть, начался ли он внезапно или когда ребенок делал что-то, что может подвергнуть его риску случайного вдоха в дыхательные пути или легкие, например, во время бега во время еды. Если есть оставшееся инородное тело, его необходимо удалить, введя трубку, называемую бронхоскопом, в дыхательные пути ребенка. Трубка может захватить инородное тело и удалить его.
Психогенный, тиковый или привычный кашель — Хронический кашель также может быть вызван тиком или привычкой. Раньше это называли психогенным кашлем, но теперь его чаще называют тиковым или привычным кашлем. Этот кашель имеет характерный громкий лающий шум, редко слышен во сне и может мешать повседневной деятельности. Дыхательные упражнения и гипноз — обычные способы лечения тика или привычного кашля.
Раньше это называли психогенным кашлем, но теперь его чаще называют тиковым или привычным кашлем. Этот кашель имеет характерный громкий лающий шум, редко слышен во сне и может мешать повседневной деятельности. Дыхательные упражнения и гипноз — обычные способы лечения тика или привычного кашля.
Коклюш – Некоторые распространенные инфекции дыхательных путей также могут вызывать продолжительный кашель. Классическим среди них является коклюш, который также известен как коклюш или стодневный кашель. Бактерии, связанные с коклюшем, производят долговременный раздражитель, который может вызывать длительные эпизоды кашля с последующим быстрым вдыханием воздуха, которое может звучать как «крик». Несмотря на то, что кашель со временем проходит, он может вернуться при простуде в виде так называемого кашля памяти в течение года после заражения коклюшем. Коклюш может быть опасным заболеванием, особенно среди младенцев, поэтому настоятельно рекомендуется вакцинация против него.
Туберкулезный кашель – В некоторых частях мира туберкулез, потенциально серьезная инфекция, которая в основном поражает легкие, является частой причиной хронического кашля. Мы видим это и здесь, в Ричмонде. При туберкулезе кашель может быть сухим или влажным, иногда ребенок может отхаркивать кровь или испытывать боль в груди.
Кашель, связанный с астмой – Хотя многие дети, страдающие астмой, также кашляют, сам по себе кашель является , а не частым симптомом астмы. Большинство детей с кашлем не должны лечиться лекарствами от астмы. Если у вашего ребенка астма и хронический кашель, важно проконсультироваться с врачом.
Как лечить кашель у ребенка?
Лечение кашля зависит от его причины. В большинстве случаев кратковременный или острый кашель не требует лечения.
Имейте в виду:
- Лекарства от кашля, отпускаемые без рецепта, такие как Робитуссин и Муцинекс, не только не действуют , а не , но их никогда не следует давать детям, поскольку они вызывают опасные побочные эффекты у самых маленьких детей.

- Хотя ментолсодержащие мази, такие как Vicks VapoRub, могут оказывать успокаивающее действие, их ни в коем случае нельзя наносить ребенку в нос или под него, поскольку ментол заставляет организм вырабатывать больше слизи.
- Есть некоторые свидетельства того, что одним из самых эффективных и недорогих средств от кашля является немного меда. Однако мед никогда не следует давать детям младше одного года из-за небольшого риска заражения ботулизмом.
- Хотя кашель может вызвать желудочный рефлюкс (содержимое желудка забрасывается обратно в пищевод) или рвоту, желудочный рефлюкс сам по себе редко вызывает кашель, поэтому антациды или лекарства от рефлюкса обычно не используются для лечения кашля.
Возможно, вам будет легче узнать, что независимо от того, насколько сильно ребенок кашляет, кашель не повредит его легкие, и прямо здесь, в CHoR, детям с проблемами, связанными с кашлем, доступна широкая поддержка и опыт. Я также имел честь быть соавтором недавних рекомендаций по диагностике и лечению кашля у детей, опубликованных в журнале CHEST .

